Einleitung
Die Amputation eines Armes oder Beines stellt einen der schwerwiegendsten Eingriffe in die körperliche Integrität eines Menschen dar. Die Mehrzahl aller Menschen mit Amputation nimmt den nicht mehr vorhandenen Körperteil als sogenanntes Phantom wahr. Besondere klinische Relevanz hat der Phantomschmerz (PSz), also eine schmerzhafte Empfindung, die im Phantom und damit außerhalb des physischen Körpers verortet wird. Etwa 75 % aller Menschen mit Amputation 1 berichten über chronischen PSz, der nur unzureichend auf medikamentöse Therapien anspricht 2.
Kortikale Körperkarten und Phantomschmerz
Neben Veränderungen des peripheren Nervensystems scheinen vor allem amputationsbedingte Anpassungen des Zentralnervensystems maßgeblich an der Entstehung und Aufrechterhaltung des PSz beteiligt zu sein. Dem primären somatosensorischen Kortex (S1) kommt dabei eine besondere Rolle zu: Traditionell wird dieser Hirnbereich als primäre Verarbeitungsinstanz für somatosensorische Informationen wie beispielsweise Berührungsreize angesehen; tatsächlich ist seine Funktion jedoch um ein Vielfaches komplexer, und er scheint maßgeblich an sensomotorischen Lernprozessen beteiligt zu sein. In S1 ist jeder Teil des Körpers in einem eigenen Bereich repräsentiert, der in seiner Größe der Berührungssensitivität des jeweiligen Körperteils entspricht. So ist in dieser sogenannten Körperkarte beispielsweise die Lippe überproportional groß und nah zur ebenfalls überproportional vergrößerten Repräsentation der Hand lokalisiert. Nach einer Amputation verschiebt sich die Körperkarte in S1: Bei Menschen mit einer Armamputation beispielsweise breitet sich die Repräsentation der Lippe in den ehemaligen Armbereich aus, sodass die Nervenzellen dieser Region von nun an sensorische Informationen aus dem Gesicht verarbeiten 3. Dieser als „Reorganisation“ bezeichnete Prozess stellt ein neurophysiologisches Äquivalent zur veränderten Körperintegrität nach einer Amputation dar. Interessanterweise steht das Ausmaß der Reorganisation mit der Stärke des PSz in direkter Relation: Je mehr die Lippenrepräsentation in das ehemalige Handareal eingewandert ist, desto stärker ist der PSz 4. Bei Menschen mit einer Beinamputation finden vergleichbare Prozesse statt, die sich jedoch auf andere Repräsentationen der Körperkarte, beispielsweise die Hüfte, beziehen. Obwohl die Art des Zusammenhangs noch nicht vollständig geklärt ist, kann vermutet werden, dass die Verhinderung oder Rückgängigmachung der Körperkartenveränderung einen vielversprechenden Ansatz für die Therapie von PSz darstellt. Prothesen könnten hierfür besonders geeignet sein.
Prothesennutzung und Phantomschmerz
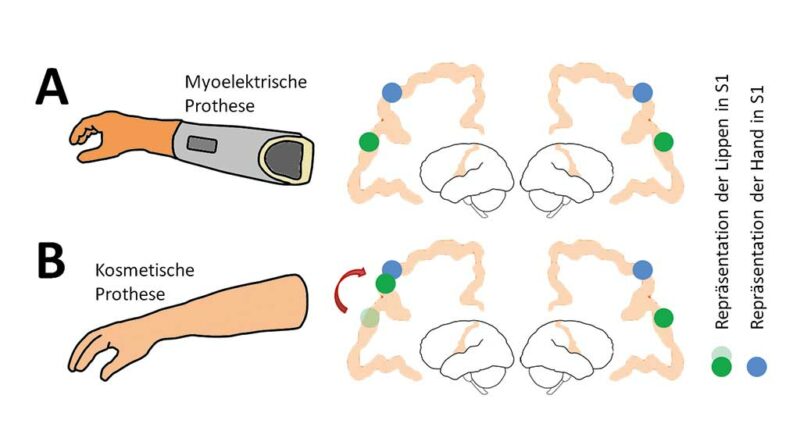
So wurde berichtet, dass die Nutzung einer aktiven Armprothese, die durch Kontraktionen der verbliebenen Muskeln im Stumpf bewegt wird, im Vergleich zur Nutzung einer passiven Prothese mit einem geringeren PSz assoziiert ist 5 6. Interessanterweise weist der S1 von Menschen mit Armamputation, die eine myoelektrische Prothese nutzen, auch ein geringeres Ausmaß an Reorganisation auf als der S1 von Nutzern einer kosmetischen Prothese 7 (Abb. 1a u. b). Dieser Befund deutet darauf hin, dass die Erhaltung oder Wiederherstellung möglichst natürlicher motorischer Aktivitätsmuster dysfunktionale Veränderungen in S1 verhindern kann, die mit PSz in Beziehung stehen.
Ein Grundprinzip der Gehirnfunktion im Allgemeinen und der S1-Funktion im Speziellen besteht darin, eher auf die wahrgenommene als auf die physikalische Realität zu reagieren. So zeigt beispielsweise die Körperkarte in S1 adaptive Anpassungen, wenn nicht amputierten Probanden durch experimentelle Manipulation der Eindruck vermittelt wird, ihr Arm sei unnatürlich verlängert 8. Dieser Befund lässt vermuten, dass auch individuelle Wahrnehmungen in Bezug auf die Prothese Einfluss auf Gehirnprozesse von Menschen mit Amputation haben könnten. Besondere Bedeutung könnte in diesem Kontext einer Wahrnehmung zukommen, die von Experten bereits als entscheidend für den rehabilitativen Erfolg einer prothetischen Versorgung identifiziert wurde 9: die Empfindung, die Prothese sei ein Teil des Körpers.
Körperwahrnehmung
Die Überzeugung, dass „mein“ Körper der eigene ist und somit „mir“ gehört, ist nicht so selbstverständlich, wie es auf den ersten Blick erscheinen mag. Als Grundlage gilt die Integration verschiedener körperbezogener Sinneseindrücke. Die Gummihand-Illusion 10 ist ein eindrucksvolles Beispiel dafür, wie das Zusammenspiel von Sinneseindrücken die Körperwahrnehmung beeinflusst. In diesem experimentellen Standardparadigma wird ein nicht amputierter Proband gebeten, seine beiden Hände mit den Handflächen nach unten auf eine Tischplatte zu legen. Eine Hand wird nun durch einen Sichtschutz aus dem Blickfeld entfernt. In das Sichtfeld des Probanden wird – möglichst nah an der Position der verdeckten Hand – eine realistisch aussehende, aber eindeutig künstliche Gummihand gelegt. Wird nun sowohl die künstliche sichtbare als auch die eigene verdeckte Hand gleichzeitig mit Pinseln berührt, berichtet die Mehrheit der Probanden, die künstliche Gummihand als eigene Hand wahrzunehmen: Die künstliche Hand wird vorübergehend in die eigene Körperrepräsentation integriert – ein Prozess, der als „Verkörperung“ (engl. „embodiment“) bezeichnet wird. „Verkörperung“ (VK) ist in diesem Kontext wörtlich zu verstehen: Ein künstliches Objekt wird als integraler Teil des Körpers empfunden (es wird „verkörpert“) und ersetzt zeitweise den biologischen Körperteil. Wird die Gummihand bedroht, z. B. durch ein Messer, zeigen viele Studienteilnehmer Angstreaktionen, die denen vergleichbar sind, die bei Bedrohung der eigenen Hand auftreten 11. Durch ähnliche Experimente konnte gezeigt werden, dass das Phänomen der VK auf andere Körperteile als die Hände übertragen und auch durch synchrone Bewegungen zwischen künstlichem und realem Körperteil erreicht werden kann.
Welche Bedeutung hat jedoch dieses Phänomen für Menschen mit Amputation, die eine Prothese nutzen? Interessanterweise kann auch bei Personen, die vor langer Zeit ihren Arm durch Amputation verloren haben, die Gummihand-Illusion bei gleichzeitiger Berührung einer künstlichen Hand und des Stumpfes induziert werden 12. Die Vermutung liegt daher nahe, dass auch Prothesen verkörpert werden können und dass hier vergleichbare Prozesse wie bei der experimentellen VK im Rahmen der Gummihand-Illusion zugrunde liegen. Tatsächlich blieb dieser Aspekt des Prothesenerlebens jedoch lange Zeit von der Wissenschaft unbeachtet.
Verkörperung von Prothesen
Einen Zustand zu erreichen, in dem ein Nutzer seine Prothese verkörpert, ist unter mehreren Gesichtspunkten ein erstrebenswertes Ziel der prothetischen Rehabilitation: Verkörperte Prothesen wurden bereits mit einer stabileren Körperhaltung 13, einem qualitativ besseren Prothesengebrauch 14 und einer höheren Zufriedenheit in Bezug auf Prothesenfunktionalität und ‑ästhetik in Verbindung gebracht 15. Diese Befunde legen nahe, dass VK das Risiko einer Prothesenablehnung minimieren kann. Darüber hinaus wird VK als essenziell für eine intuitive Prothesennutzung angesehen 16. Aufgrund von Befragungen zumeist kleiner Stichproben war bisher jedoch unklar, ob überhaupt eine nennenswerte Zahl von Menschen mit Amputation ihre Prothese verkörpert. Tatsächlich zeigte die Analyse von 118 Datensätzen zur kürzlich veröffentlichten Prothesen-Embodiment-Skala 17, dass über 85 % der eingeschlossenen Menschen mit Beinamputation ihre Prothese – zumindest zu einem gewissen Grad – verkörpert hatten.
In welchem Ausmaß Menschen mit Amputation ihre Prothese verkörpern, ist von verschiedenen Faktoren abhängig. An einer großen Stichprobe von Menschen mit Arm- und Beinamputationen 18 zeigte sich, dass folgende Aspekte die VK der Prothese zu begünstigen scheinen:
- ein jüngeres Alter,
- ein niedrigeres Amputationsniveau,
- eine höhere Frequenz der Prothesennutzung und
- ein längeres Zurückliegen der Amputation.
Bei Armprothesen ist eine funktionelle Prothese im Vergleich zu einer kosmetischen mit einem höheren Grad der VK assoziiert; Beinprothesen werden häufiger als Teil des eigenen Körpers empfunden, wenn sie in modularer Bauweise – im Unterschied zur Schalenbauweise – angefertigt wurden 19. Diese Befunde betonen die Bedeutung nutzungsabhängiger Effekte für die VK von Prothesen, die umso leichter stattfindet, wenn die Funktionsweise einer Prothese auf naturnahen Prinzipien beruht.
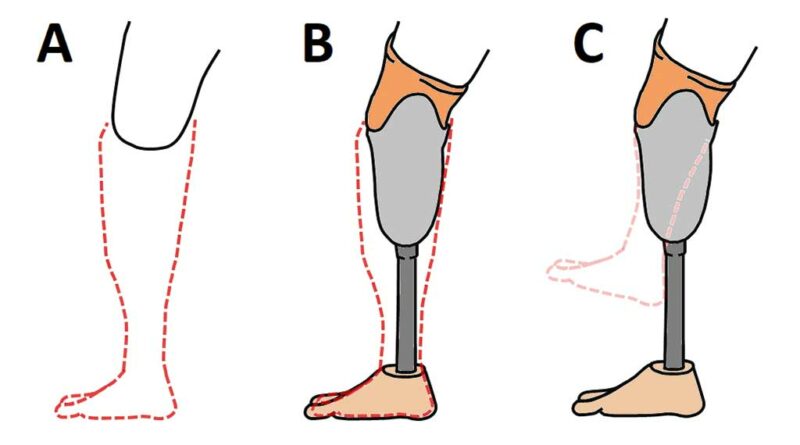
In einer anderen Studie, die nur an Menschen mit Beinamputation durchgeführt wurde, wurden des Weiteren ein realistisches Aussehen der Prothese, eine gute Stumpfbettung und eine gute Stumpfgesundheit als wichtige mit der VK von Prothesen zusammenhängende Faktoren identifiziert 20. Obwohl die Wahrnehmung eines Phantoms (Abb. 2a) per se wohl keinen Prädiktor für die VK einer Prothese darstellt, legt eine vorläufige Auswertung eigener unveröffentlichter Daten nahe, dass das Gefühl, das Phantom überlagere die Prothese und bilde mit ihr eine Einheit (Abb. 2b), positiv mit der VK zusammenhängt; weicht das Phantom der Prothese aus und wird isoliert von ihr wahrgenommen, ist die VK geringer (Abb. 2c). Dieses Ergebnis deutet darauf hin, dass eine erfolgreiche Phantom-Prothese-Interaktion das Erleben von VK begünstigen kann. Die Forschung zu den Voraussetzungen von VK steht allerdings erst am Anfang, sodass die Bedeutung der hier berichteten Effekte bisher noch nicht abschließend bewertet werden kann.
Prothesenverkörperung und Phantomschmerz
Wie oben beschrieben, tendiert das Gehirn zu wahrnehmungsabhängigen Reaktionen. Daher kann vermutet werden, dass die Prothesenwahrnehmung im Allgemeinen und die VK von Prothesen im Speziellen einen Zusammenhang mit PSz aufweisen könnten. Tatsächlich wurde ein solcher Zusammenhang im Rahmen einer deutschlandweiten Befragung ermittelt 21:
- Menschen mit Amputationen, die ihre Prothese als Fremdkörper beschrieben, litten zu etwa 88 % an PSz;
- Menschen mit Amputationen, die ihre Prothese als Teil des Körpers empfanden, gaben hingegen nur eine Prävalenz von etwa 62 % an.
Da allerdings die VK von Prothesen – wie oben ausgeführt – von vielen Faktoren abhängt, die selbst PSz modulieren können, ist die Bewertung dieses Zusammenhangs nicht eindeutig.
Die aktuelle Studie 22 eines der Autoren des vorliegenden Artikels hatte eine tiefergehende Analyse des Phänomens zum Ziel. Zusammen mit Kollegen wurde die VK von Prothesen in einer Stichprobe von mehr als 2.200 prothesennutzenden Menschen mit Arm- und Beinamputationen erfasst: Auf einer Skala von 0 („Die Prothese ist ein Fremdkörper“) bis 10 („Die Prothese ist mit meinem Körper verschmolzen“) sollten die Probanden ihre Prothesenwahrnehmung charakterisieren. Neben demografischen Daten der Teilnehmer wurden folgende zusätzliche Informationen erhoben:
- zur Amputation (z. B. Zeit seit der Amputation, Amputationshöhe oder Seite der Amputation),
- zur Prothese (z. B. Nutzungsfrequenz) und
- zu Schmerzen (PSz, Stumpfschmerz).
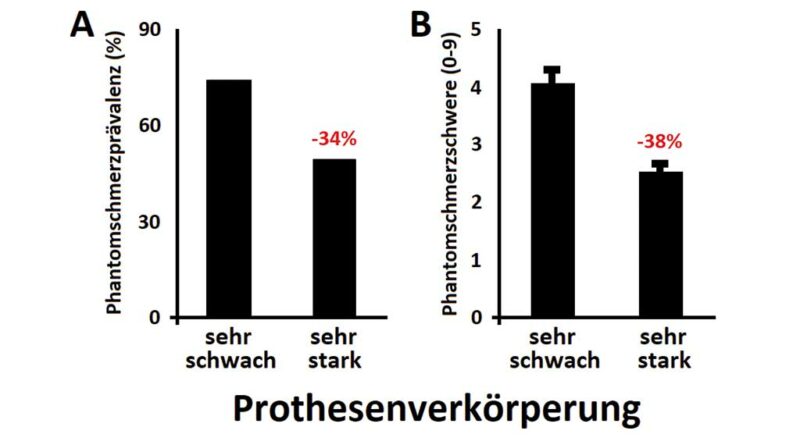
Es zeigte sich, dass Personen, die ihre Prothese stark verkörperten, eine um 34 % geringere Prävalenz für PSz aufwiesen als Personen, die ihre Prothese deutlich als Fremdkörper wahrnahmen (Abb. 3a). Vergleichbare Ergebnisse zeigten sich, wenn nur diejenigen Probanden betrachtet wurden, die überhaupt über PSz klagten: Menschen mit Amputationen, die die Prothese als stark mit dem Körper verschmolzen wahrnahmen, hatten eine um 38 % geringere PSz-Intensität verglichen mit Probanden, die über keine VK berichteten (Abb. 3b). Für Stumpfschmerz gab es weniger deutliche Effekte.
Entscheidend war jedoch das Ergebnis einer weiteren Analyse, in der die Effekte anderer Variablen (z. B. Amputationsniveau und Prothesennutzungsfrequenz) statistisch kontrolliert wurden: Hier zeigte sich, dass die VK der Prothese signifikant negativ mit PSz assoziiert war, während die Frequenz der Prothesennutzung für sich genommen keinen signifikanten Zusammenhang zeigte. Dies deutet darauf hin, dass wahrnehmungsabhängige Effekte der Prothesennutzung eine entscheidende Rolle für das Erleben von PSz spielen könnten: Vermutlich normalisiert die Prothesennutzung die durch die Amputation gestörte Integration sensorischer und motorischer Informationen, was durch eine verkörperte Wahrnehmung der Prothese noch verstärkt wird. Sollte sich diese Vermutung bestätigen, könnte dies bedeuten, dass eine hochgradig verkörperte Prothese die mit dem PSz zusammenhängenden Gehirnveränderungen verhindern oder sogar rückgängig machen könnte. Tatsächlich deuten eigene, unveröffentlichte Daten darauf hin, dass die VK der Prothese mit einer normalisierten Körperkarte in S1 assoziiert ist. Die Frage jedoch, ob die Zusammenhänge kausaler Natur sind, kann noch nicht abschließend beantwortet werden.
Fazit und Ausblick
Das Erleben von PSz nach einer Amputation hängt mit Reorganisationsprozessen der Körperkarte in S1 zusammen. Funktionelle Prothesen scheinen sowohl die dysfunktionalen Gehirnveränderungen als auch PSz zu reduzieren. Das Grundprinzip des Gehirns, auf die wahrgenommene Realität zu reagieren, könnte dem positiven Effekt auf den PSz im Zusammenhang mit verkörperten Prothesen zugrunde liegen. Somit empfiehlt es sich, die Wahrnehmung eines Menschen mit Amputation in Bezug auf seine Prothese in den Rehabilitationsprozess mit einzubeziehen.
Technische Lösungen, die den Fokus auf eine naturnahe Sensorik und Motorik legen, könnten in der Zukunft bessere Voraussetzungen für die VK einer Prothese schaffen. Obwohl der alltägliche Einsatz von „fühlenden“ Prothesen noch eine Herausforderung darstellt, zeigen erste Studien, dass Arm- 23 24 und Beinprothesen 25, die Berührungen an die Haut des Stumpfs rückmelden, mit einem erhöhten Ausmaß von VK assoziiert sind. Weil solche Prothesen dem Gehirn sensorische Informationen zur Verfügung stellen, die durch die Amputation verloren gegangen sind, führt ihre Nutzung auch zu geringerem PSz 26 27.
Für die VK funktioneller Prothesen ist des Weiteren die Bewegungskontrolle von Bedeutung 28 29: Untersuchungen legen nahe, dass Verzögerungen zwischen der Bewegungsinitiation – im Fall von Menschen mit Amputationen abgeleitet z. B. von Muskeln im Stumpf – und der Ansteuerung der Prothese möglichst klein gehalten werden sollten, da sonst negative Effekte für die VK zu erwarten sind (vgl. 30).
Gegenwärtig wird an technischen Umsetzungen gearbeitet, die die sensorischen und motorischen Informationen nicht mehr nur an die Haut übertragen oder von dieser ableiten, sondern das Nervensystem direkt mit einbeziehen 31. Die Unmittelbarkeit der Informationsübertragung erscheint für die VK von Prothesen und die assoziierten positiven Effekte auf Hirnorganisation und PSz besonders vielversprechend, wenngleich sie noch überwiegend experimenteller Natur sind.
Auch bestimmte Amputationstechniken könnten geeignet sein, dem Nutzer einer Prothese ein möglichst naturnahes Erleben des künstlichen Körperteils zu ermöglichen. So werden beispielsweise bei der sogenannten gezielten Muskel-Neuverbindung (engl. „targeted muscle reinnervation“) die motorischen Nervenstränge, die den verlorenen Körperteil steuerten, mit intaktem Muskelgewebe verbunden, sodass später eine intuitive Steuerung von Prothesen möglich ist 32. Bei einer weiteren Technik für elektive Amputationen, der sogenannten Ewing-Amputation 33, werden Muskelpaare aus dem amputierten Bein in den Stumpf verlegt, die anschließend für die Prothesenansteuerung genutzt werden können. Beide Amputationstechniken könnten durch die intakte Motorik und Sensorik die VK von Prothesen begünstigen, was auch zu den berichteten positiven Befunden in Bezug auf PSz beitragen könnte 34 35. Auf diese Weise könnten chirurgische und prothetische Versorgung in Zukunft zusammenwirken, um die wahrgenommene körperliche Integrität nach einer Amputation wiederherzustellen. Weitere Untersuchungen müssen jedoch noch die genauen psychobiologischen Mechanismen besser charakterisieren, um die VK von Prothesen gezielt für die Therapie von PSz einzusetzen.
Hinweis
Diese Arbeit wurde von der Deutschen Forschungsgemeinschaft gefördert (BE 5723/4–1).
Für die Autoren:
Dipl.-Psych. Dr. Robin Bekrater-Bodmann
Institut für Neuropsychologie und
Klinische Psychologie
Zentralinstitut für Seelische Gesundheit
Quadrat J5
68159 Mannheim
r.bekrater-bodmann@zi-mannheim.de
Begutachteter Beitrag/reviewed paper
Kehl I, Bekrater-Bodmann R. Prothesenverkörperung und Phantomschmerz. Orthopädie Technik, 2021; 72 (5): 44–48
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Foell J, Bekrater-Bodmann R, Flor H, Cole J. Phantom limb pain after lower limb trauma: origins and treatments. International Journal of Lower Extremity Wounds, 2011; 10: 224–235
- Alviar MJM, Hale T, Dungca M. Pharmacologic interventions for treating phantom limb pain. Cochrane Database of Systematic Reviews, 2016; 10: CD006380
- Pons TP, Garraghty PE, Ommaya AK, Kaa JH, Taub E, Mishkin M. Massive cortical reorganization after sensory deafferentation in adult macaques. Science, 1991; 252 (5014), 1857–1860
- Flor H, Elbert T, Knecht S, Wienbruch C, Pantev C, Birbaumer N, et al. Phantom-limb pain as a perceptual correlate of cortical reorganization following arm amputation. Nature, 1995; 375 (6531): 482–484
- Lotze M, Grodd W, Birbaumer N, Erb M, Huse E, Flor H. Does use of a myoelectric prosthesis prevent cortical reorganization and phantom limb pain? Nature Neuroscience, 1999; 2 (6): 501–502
- Weiss T, Miltner WH, Adler T, Brückner L, Taub E. Decrease in phantom limb pain associated with prosthesis-induced increased use of an amputation stump in humans. Neuroscience Letters, 1999; 272 (2): 131–134
- Lotze M, Grodd W, Birbaumer N, Erb M, Huse E, Flor H. Does use of a myoelectric prosthesis prevent cortical reorganization and phantom limb pain? Nature Neuroscience, 1999; 2 (6): 501–502
- Schaefer M, Flor H, Heinze HJ, Rotte M. Morphing the body: illusory feeling of an elongated arm affects somatosensory homunculus. Neuroimage, 2007; 36 (3): 700–705
- Schaffalitzky E, Gallagher P, Maclachlan M, Wegener ST. Developing consensus on important factors associated with lower limb prosthetic prescription and use. Disability and Rehabilitation, 2012; 34 (24): 2085–2094
- Botvinick M, Cohen J. Rubber hands ‘feel’ touch that eyes see. Nature, 1998; 391 (6669): 756
- Armel KC, Ramachandran VS. Projecting sensations to external objects: evidence from skin conductance response. Proceedings of the Royal Society B: Biological Sciences, 2003; 270 (1523): 1499–1506
- Ehrsson HH, Rosén B, Stockselius A, Ragnö C, Köhler P, Lundborg G. Upper limb amputees can be induced to experience a rubber hand as their own. Brain, 2008; 131 (12): 3443–3452
- Imaizumi S, Asai T, Koyama S. Embodied prosthetic arm stabilizes body posture, while unembodied one perturbs it. Consciousness and Cognition, 2016; 45: 75–88
- Gouzien A, de Vignemont F, Touillet A, Martinet N, De Graaf J, Jarrassé N, et al. Reachability and the sense of embodiment in amputees using prostheses. Scientific Reports, 2017; 7 (1): 4999
- Bekrater-Bodmann R. Factors associated with prosthesis embodiment and its importance for prosthetic satisfaction in lower limb amputees. Frontiers in Neurorobotics, 2021; 14: 604376
- Makin T, Vignemont F, Faisal A. Neurocognitive barriers to the embodiment of technology. Nature Biomedical Engineering, 2017; 1: 0014
- Bekrater-Bodmann R. Perceptual correlates of successful body-prosthesis interaction in lower limb amputees: psychometric characterisation and development of the Prosthesis Embodiment Scale. Scientific Reports, 2020; 10 (1): 14203
- Bekrater-Bodmann R, Reinhard I, Diers M, Fuchs X, Flor H. Relationship of prosthesis ownership and phantom limb pain: results of a survey in 2383 limb amputees. Pain, 2021; 162 (2): 630–640
- Bekrater-Bodmann R, Reinhard I, Diers M, Fuchs X, Flor H. Relationship of prosthesis ownership and phantom limb pain: results of a survey in 2383 limb amputees. Pain, 2021; 162 (2): 630–640
- Bekrater-Bodmann R. Factors associated with prosthesis embodiment and its importance for prosthetic satisfaction in lower limb amputees. Frontiers in Neurorobotics, 2021; 14: 604376
- Kern U, Busch V, Rockland M, Kohl M, Birklein F. Prävalenz und Risikofaktoren von Phantomschmerzen und Phantomwahrnehmungen in Deutschland. Schmerz, 2009; 23: 479–488
- Bekrater-Bodmann R, Reinhard I, Diers M, Fuchs X, Flor H. Relationship of prosthesis ownership and phantom limb pain: results of a survey in 2383 limb amputees. Pain, 2021; 162 (2): 630–640
- Page DM, George JA, Kluger DT, Duncan C, Wendelken S, Davis T, et al. Motor control and sensory feedback enhance prosthesis embodiment and reduce phantom pain after long-term hand amputation. Frontiers in Human Neuroscience, 2018; 12: 352
- Rognini G, Petrini FM, Raspopovic S, Valle G, Granata G, Strauss I, et al. Multisensory bionic limb to achieve prosthesis embodiment and reduce distorted phantom limb perceptions. Journal of Neurology, Neurosurgery & Psychiatry, 2019; 90 (7): 833–836
- Petrini FM, Valle G, Bumbasirevic M, Barberi F, Bortolotti D, Cvancara P, et al. Enhancing functional abilities and cognitive integration of the lower limb prosthesis. Science Translational Medicine, 2019; 11 (512): 8939
- Dietrich C, Walter-Walsh K, Preißler S, Hofmann GO, Witte OW, Miltner WH, et al. Sensory feedback prosthesis reduces phantom limb pain: proof of a principle. Neuroscience Letters, 2012; 507 (2): 97–100
- Dietrich C, Nehrdich S, Seifert S, Blume KR, Miltner WH, Hofmann GO, et al. Leg prosthesis with somatosensory feedback reduces phantom limb pain and increases functionality. Frontiers in Neurology, 2018; 9: 270
- Page DM, George JA, Kluger DT, Duncan C, Wendelken S, Davis T, et al. Motor control and sensory feedback enhance prosthesis embodiment and reduce phantom pain after long-term hand amputation. Frontiers in Human Neuroscience, 2018; 12: 352
- Rognini G, Petrini FM, Raspopovic S, Valle G, Granata G, Strauss I, et al. Multisensory bionic limb to achieve prosthesis embodiment and reduce distorted phantom limb perceptions. Journal of Neurology, Neurosurgery & Psychiatry, 2019; 90 (7): 833–836
- Shimada S, Qi Y, Hiraki K. Detection of visual feedback delay in active and passive self-body movements. Experimental Brain Research, 2010; 201: 359–364
- Schultz AE, Kuiken TA. Neural interfaces for control of upper limb prostheses: the state of the art and future possibilities. Physical Medicine and Rehabilitation, 2011; 3 (1): 55–67
- Kuiken TA, Barlow AK, Hargrove L, Dumanian GA. Targeted muscle reinnervation for the upper and lower extremity. Techniques in Orthopaedics, 2017; 32 (2): 109–116
- Clites TR, Herr HM, Srinivasan SS, Zorzos AN, Carty MJ. The Ewing amputation: The first human implementation of the agonist-antagonist myoneural interface. Plastic and Reconstructive Surgery Global Open, 2018; 6 (11): e1997
- Clites TR, Herr HM, Srinivasan SS, Zorzos AN, Carty MJ. The Ewing amputation: The first human implementation of the agonist-antagonist myoneural interface. Plastic and Reconstructive Surgery Global Open, 2018; 6 (11): e1997
- Dumanian GA, Potter BK, Mioton LM, Ko JH, Cheesborough JE, Souza JM, et al. Targeted muscle reinnervation treats neuroma and phantom pain in major limb amputees: a randomized clinical trial. Annals of Surgery, 2019; 270 (2), 238–246