Einleitung
Amputationen gehören zu den wohl ältesten chirurgischen Eingriffen der Menschheitsgeschichte. So legen Skelettfunde von Neandertalern im heutigen Irak nahe, dass bereits vor etwa 50.000 Jahren elektive Amputationen durchgeführt worden sein könnten 1. Auch die Anfänge der Prothetik reichen weit in die Vergangenheit zurück. So konnte gezeigt werden, dass der am Fuß einer ägyptischen Mumie (datiert auf 950 bis 710 v. Chr.) gefundene künstliche große Zeh nicht nur einen kosmetischen Ersatz des wohl durch Krankheit verlorenen Zehs darstellte, sondern auch das Gehen erleichterte 2. Dem Bedürfnis nach Wiederherstellung der körperlichen Unversehrtheit nach einer Amputation ist im Verlauf der Medizingeschichte mit immer neuen prothetischen Entwicklungen entsprochen worden. Von der Eisernen Hand des Götz von Berlichingen über den Sauerbrucharm bis hin zum Einsatz von Myoelektrik und mikroprozessorgesteuerten Gelenken – Prothesen sollten und sollen stets ein möglichst vollwertiger Ersatz für den verlorengegangenen Körperteil sein. Der Frage jedoch, ob die Prothese als bloßes Werkzeug oder als zum Körper zugehörig erlebt wird, ist erst in jüngster Zeit wissenschaftliche Beachtung geschenkt worden. Die Beantwortung dieser Frage könnte eine besondere Bedeutung für die Prothesenakzeptanz und damit für die Nutzung der Prothese haben.
Prothesennutzung und ‑akzeptanz
Aufgrund der gegenwärtigen Gesetzeslage angenommen werden, dass die meisten in Deutschland lebenden Amputierten eine Prothese besitzen oder zumindest früher besessen haben. Der Besitz einer Prothese sagt jedoch nicht zwangsläufig etwas über ihre Nutzung aus. Im Rahmen einer großen vom Europäischen Forschungsrat geförderten Studie hat der Autor der vorliegenden Arbeit zusammen mit Kollegen deutschlandweit über 3.000 Amputierte befragt (siehe beispielsweise 3). Fast 81 Prozent der Amputierten gaben an, eine Prothese zu nutzen. Die Nutzungsrate variierte jedoch stark zwischen Arm- und Beinamputierten. So gaben nur etwa 45 Prozent der Armamputierten an, eine Prothese zu nutzen, wohingegen der Anteil bei den Beinamputierten bei rund 92 Prozent lag.
Akzeptanz und Nutzung einer Prothese hängen von einer Vielzahl von Faktoren ab. So identifizierten Biddiss und Chau 4 als häufigste Gründe für das Ablehnen einer Armprothese eine ungenügende Funktionalitätssteigerung und einen zu geringen Tragekomfort. Diese Einschätzungen haben jedoch lediglich evaluativen Charakter und vernachlässigen die Bedeutung des subjektiven Körperempfindens von Amputierten in Bezug auf die Prothese. So mehren sich die Hinweise, dass die Wahrnehmung einer Prothese als körperzugehörig ein wichtiger, bislang aber weitestgehend unbeachteter Faktor für die Akzeptanz eines künstlichen Körperteils sein könnte.
Körperplastizität
Die Fähigkeit, einen künstlichen Körperteil – wie beispielsweise eine Prothese – als körperzugehörig wahrzunehmen, wird als „Körperplastizität“ bezeichnet 5. Die sogenannte Gummihand-Illusion bietet eine Möglichkeit, die Körperplastizität zu testen und zu quantifizieren. Bei diesem Experiment – ursprünglich für nichtamputierte Personen beschrieben – wird eine realistisch aussehende Gummihand im Blickfeld eines Probanden platziert, während die Sicht auf die eigene Hand verhindert ist. Wird nun mit einem Pinsel die Gummihand zusammen mit der eigenen verdeckten Hand berührt, stellt sich bei den meisten Probanden schon bald das Gefühl ein, die Berührung nicht mehr in der verdeckten Hand, sondern in der Gummihand zu spüren. Begleitet wird diese Wahrnehmung von dem starken Gefühl, die Gummihand sei die eigene Hand 6. Die synchrone visuelle und taktile Stimulation in diesem Experiment führt dazu, dass die sensorische Information kombiniert und als zusammengehörig wahrgenommen wird. Für das Gehirn ist die plausibelste Interpretation dieser ungewöhnlichen Situation, dass die Gummihand zum eigenen Körper gehören muss.
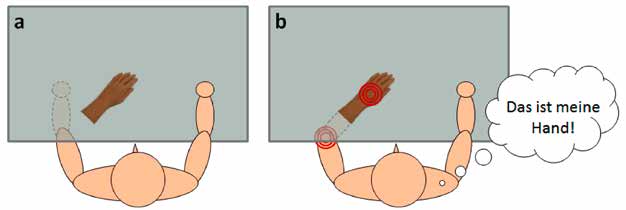
Interessanterweise kann auch bei Amputierten eine solche Illusion induziert werden. So zeigten Ehrsson et al. 7, dass eine im Sichtfeld platzierte Gummihand von Armamputierten als körperzugehörig wahrgenommen wird, wenn diese zusammen mit dem Amputationsstumpf berührt wird (Abb. 1a und 1b). Die Gummihand-Illusion demonstriert, wie plastisch die Körperwahrnehmung auch Jahrzehnte nach einer Amputation bleiben kann, und könnte somit ein Modell für bestimmte Aspekte der Prothesennutzung darstellen.
Repräsentation der Umwelt
Um sich in der Umwelt zu orientieren und mit ihr zu interagieren, sind Menschen darauf angewiesen, dass sowohl die Umwelt als auch der eigene Körper in Bezug zu ihr adäquat repräsentiert sind. Der peripersonale Raum hat hierbei eine besondere Bedeutung. Er ist definiert als derjenige den Körper umgebende Raum, der mit den Armen erreicht werden kann 8. Da der Raum um die Hände herum für die Interaktion mit Objekten eine besondere Rolle spielt, ist seine Repräsentation auf die Hände zentriert und bildet mit ihnen eine Repräsentationseinheit 9. Dadurch verschiebt sich auch sein Fokus, wenn sich die Position der Hände verändert.
Wie jedoch verändert sich die Repräsentation dieses handzentrierten peripersonalen Raumes, wenn Personen im Rahmen der Gummihand-Illusion eine künstliche Hand als zum eigenen Körper zugehörig wahrnehmen? Wie Brozzoli et al. 10 zeigen konnten, „springt“ die Repräsentation des handzentrierten peripersonalen Raumes bei erfolgreicher Illusionsinduktion auf die Gummihand über. Somit scheint seine Repräsentation nicht etwa auf den physischen Händen zu ruhen, sondern an dem Ort, an dem die eigenen Hände wahrgenommen werden.
An Amputierten konnte nachgewiesen werden, dass auch das Tragen einer Prothese die Repräsentation des peripersonalen Raumes erweitert 11. Obwohl entsprechende Daten von Amputierten noch ausstehen, legt das oben beschriebene Experiment 12 nahe, dass Prothesen, die als Teil des Körpers und nicht nur als bloßes Werkzeug wahrgenommen werden, mit größeren Veränderungen in der Repräsentation des peripersonalen Raumes einhergehen sollten 13. Da dies die Interaktion von Prothese und Umwelt erleichtern könnte, kommt Prothesen, die als körperzugehörig wahrgenommen werden, möglicherweise auch eine Bedeutung für die motorische Rehabilitation zu.
Kortikale Reorganisation
Die meisten Amputierten berichten in der Folge des Eingriffs von der Präsenz eines Phantoms, also der fortbestehenden Wahrnehmung des entfernten Körperteils. Etwa 75 Prozent aller Amputierten leiden darüber hinaus unter Phantomschmerzen 14. Darunter versteht man eine schmerzhafte Empfindung, die außerhalb des physischen Körpers im Phantom verortet wird. Neben peripherphysiologischen Prozessen spielen bei der Entstehung und Aufrechterhaltung von Phantomschmerzen funktionelle Veränderungen im Zentralnervensystem eine Rolle. Vor allem dem primären somatosensorischen Kortex scheint hier eine besondere Bedeutung zuzukommen. Durch die amputationsbedingte sensorische Deprivation finden hier plastische Veränderungen in der Repräsentation des Körpers statt. Dabei wird die ehemalige Repräsentation der amputierten Gliedmaße durch die angrenzenden Repräsentationen anderer Körperteile überlagert. Diese sogenannte kortikale Reorganisation steht in direktem Zusammenhang mit der Intensität des Phantomschmerzes – je höher das Ausmaß der Reorganisation, desto intensivere Phantomschmerzen werden berichtet 15.
Es steht zu vermuten, dass die Wiederherstellung der Körperintegrität von Amputierten positive Effekte auf die neuronalen Prozesse und somit auch auf die kortikale Reorganisation haben könnte. Prothesen eignen sich besonders für diesen Zweck, geben sie doch ihren Trägern nicht nur einen Teil ihrer Autonomie zurück, sondern ersetzen zugleich den physisch nicht mehr vorhandenen Körperteil. Dadurch können Prothesen auch die Körperwahrnehmung beeinflussen.
Prothesennutzung und Körperwahrnehmung
Bereits frühe Studien haben gezeigt, dass sich die Prothesennutzung auf die Körperwahrnehmung auswirkt. So führt das Tragen einer Prothese zu einer Überschätzung der Stumpflänge 16; andere Studien ermittelten einen positiven Zusammenhang zwischen der Nutzung einer funktionellen, nicht jedoch einer kosmetischen Prothese und der wahrgenommenen Lebendigkeit des Phantoms 17. Wie Giummarra et al. 18 berichten, gaben etwa 12 Prozent der in ihre Studie eingeschlossenen Amputierten an, dass das Phantom und die Prothese bei Nutzung verschmölzen; weitere 17 Prozent der Probanden sagten aus, dass das Phantom verschwinde, sobald die Prothese angelegt werde. Beide Beschreibungen deuten darauf hin, dass Körper und Prothese auf der Wahrnehmungsebene interagieren, die Prothese dadurch als körperzugehörig empfunden und damit die körperliche Integrität zumindest teilweise wiederhergestellt wird. Die längerfristige Nichtnutzung einer Prothese ist wiederum mit der Wahrnehmung eines sogenannten Teleskops assoziiert 19. Darunter versteht man die Empfindung von Amputierten, dass sich das Phantom im Vergleich zur gesunden Extremität verkürzt hat und die Phantomhand oder der Phantomfuß im Extremfall direkt am oder im Stumpf verortet wird. Da dieses Phänomen eng mit der kortikalen Reorganisation und damit auch dem Phantomschmerz in Beziehung steht 20, kann man im Umkehrschluss folgern, dass das Tragen einer Prothese die kortikalen Reorganisationsprozesse verhindern kann.
Prothesen und Phantomschmerz
Tatsächlich konnte in querschnittlichen Untersuchungen gezeigt werden, dass die häufige Nutzung einer funktionellen, nicht jedoch einer kosmetischen Armprothese negativ mit der Intensität von Phantomschmerzen sowie der kortikalen Reorganisation korreliert ist 21 22. Diese Ergebnisse deuten darauf hin, dass Prothesen neben der körperlichen auch die neuronale Integrität des Körpers wiederherstellen und über diesen Mechanismus den Phantomschmerz positiv beeinflussen können. Allerdings fehlen für diese kausale Aussage bisher weitgehend die längsschnittlichen Studien, welche die Auswirkungen des Prothesentragens über die Zeit hinweg belegen könnten. Experimentell konnte jedoch bereits gezeigt werden, dass ein somatosensorisches Diskriminationstraining am Stumpf von Amputierten sowohl das Ausmaß der kortikalen Reorganisation als auch des Phantomschmerzes reduziert 23. Prothesen, die sensorische Empfindungen an den Stumpf weiterleiten, machen sich dieses Prinzip zunutze und können sich ebenfalls positiv auf den Phantomschmerz auswirken 24.
Die meisten der bisherigen Studien untersuchten den Zusammenhang zwischen Phantomschmerz und prothesenbezogenen Charakteristika, beispielsweise der Nutzungsdauer oder der Art der Prothese. Dem subjektiven Erleben des Amputierten in Bezug auf die Prothese wurde bisher jedoch wenig Beachtung geschenkt, obwohl ihm eine besondere Bedeutung bei der Modulation des Phantomschmerzes zukommen könnte. So legen Daten nahe, dass die Wahrnehmung, eine Prothese gehöre zum eigenen Körper, negativ mit der Auftretenswahrscheinlichkeit von Phantomschmerzen assoziiert ist 25.
Wahrnehmung von Prothesen
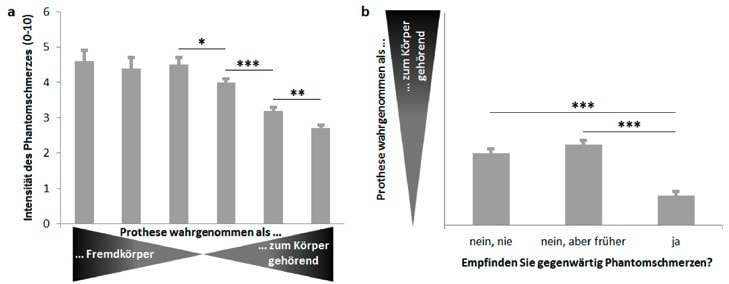
In einer eigenen Erhebung wurde dieser Zusammenhang genauer untersucht. Über 2.400 Arm- und Beinamputierte, die eine Prothese (gleich welcher Art) nutzten, sollten auf einer Skala einschätzen, ob und wie stark sie den künstlichen Körperteil als körperfremd oder körperzugehörig wahrnahmen. Zusätzlich wurde die Intensität der Phantomschmerzen mittels einer numerischen Schätzskala von 0 (keine Schmerzen) bis 10 (stärkste Schmerzen) erfasst. Es zeigte sich, dass eine als körperfremd empfundene Prothese mit Phantomschmerzen der gemittelten Intensität von etwa 4,5 assoziiert war, unabhängig von der Ausprägung des Fremdkörpergefühls. Bei Amputierten, die ihre Prothese als körperzugehörig wahrnahmen, zeigte sich jedoch ein anderes Bild: Je intensiver das Gefühl war, die Prothese gehöre zum eigenen Körper, desto geringer war die Intensität des Phantomschmerzes (Abb. 2a). War das Gefühl, die Prothese sei körperzugehörig, am stärksten ausgeprägt, wurden die geringsten gemittelten Phantomschmerzen von etwa 2,7 angegeben, was einer um ca. 40 Prozent geringeren Intensität im Vergleich zu als körperfremd wahrgenommenen Prothesen entspricht. Umgekehrt berichteten Amputierte mit gegenwärtigen Phantomschmerzen über ein geringeres Gefühl der Körperzugehörigkeit für die Prothese als Personen, die gegenwärtig keine Phantomschmerzen empfanden. Interessanterweise gibt es keine signifikanten Unterschiede beim Gefühl der Körperzugehörigkeit für die Prothese zwischen Amputierten, die nie Phantomschmerzen empfanden, und solchen, die früher Phantomschmerzen hatten, aktuell aber nicht mehr (Abb. 2b). Dieses Ergebnis könnte darauf hindeuten, dass eine reduzierte Körperplastizität entweder ein Merkmal der gegenwärtigen Phantomschmerzen ist oder dass diese mit der Akzeptanz der Prothese als körperzugehörig interferieren.
Korrelation oder Kausalität?
Der korrelative Charakter der Daten zur Körperzugehörigkeit von Prothesen lässt zwar keine kausalen Schlüsse zu, betont jedoch abermals die enge Verbindung zwischen Körperplastizität, Prothesennutzung und Phantomschmerz. Dass der Zusammenhang aber kausal sein könnte, legen Ergebnisse zur Spiegeltherapie nahe. Die Spiegeltherapie stellt eine Intervention dar, bei der durch Spiegelung von Bewegungen der intakten Extremität die Illusion zweier intakter Gliedmaßen erzeugt wird. Eine mehrwöchige Anwendung kann die Intensität von Phantomschmerzen sowie die kortikale Reorganisation signifikant reduzieren, jedoch nur dann, wenn die Spiegelung als körperzugehörig wahrgenommen wird 26. Somit sollten auch Prothesen möglichst so konstruiert sein, dass das Gefühl der Körperzugehörigkeit maximiert wird. Dabei sollte auch ein multisensorischer Ansatz herangezogen werden. So zeigten Marasco et al. 27, dass sensorisches Feedback am Amputationsstumpf, gekoppelt mit Berührungen an der Prothese, genutzt werden kann, um Amputierte einen künstlichen Körperteil stärker als körperzugehörig wahrnehmen zu lassen.
Fazit
Prothesen können helfen, nicht nur die körperliche, sondern wahrscheinlich auch die neuronale Integrität des Körpers nach einer Amputation wiederherzustellen. Über diesen Mechanismus könnten sie auch den Phantomschmerz positiv beeinflussen. Dabei scheint dem subjektiven Empfinden von Amputierten eine besondere Bedeutung zuzukommen. So mehren sich die Hinweise, dass die positiven Effekte der Prothesennutzung durch ein Gefühl der Körperzugehörigkeit für die Prothese gesteigert werden können. Somit sollten nicht nur die individuellen Phantomwahrnehmungen berücksichtigt, sondern auch das Körpererleben im Zusammenhang mit der Prothesennutzung in den Rehabilitationsprozess miteinbezogen werden. Neuartige funktionale Prothesen, wie beispielsweise unter Verwendung von Multiartikulation und sensorischem Feedback, können die Körperzugehörigkeit und damit auch die Akzeptanz für den künstlichen Körperteil vermutlich erhöhen. Die Erkenntnisse weiterer Studien zum Erleben von Amputationspatienten könnten wichtige Schlussfolgerungen für die Konstruktion zukünftiger Prothesen nach sich ziehen.
Förderung
Diese Arbeit wurde durch ein Projekt des Bundesministeriums für Bildung und Forschung (V4UKF02) unter der Leitung von Herta Flor gefördert.
Interessenkonflikt
Der Autor erklärt, dass kein Interessenkonflikt in Bezug auf die vorliegende Arbeit vorliegt.
Der Autor:
Dr. sc. hum. Robin Bekrater-Bodmann,
Diplom-Psychologe
Institut für Neuropsychologie und Klinische Psychologie,
Zentralinstitut für Seelische Gesundheit
Medizinische Fakultät Mannheim der Universität Heidelberg
Quadrat J5 , 68159 Mannheim
r.bekrater-bodmann@zi-mannheim.de
Begutachteter Beitrag/reviewed paper
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Trinkhaus E, Zimmerman MR. Trauma among the Shanidar Neandertals. American Journal of Physical Anthropology, 1982; 57 (1): 61–76
- Finch J. The ancient origins of prosthetic medicine. The Lancet, 2011; 377 (9765): 548–549
- Bekrater-Bodmann R, Schredl M, Diers M, Reinhard I, Foell J, Trojan J, Fuchs X, Flor H. Post-amputation pain is associated with the recall of an impaired body representation in dreams – results from a nation-wide survey in limb amputees. PLoS One, 10 (3): e0119552
- Biddiss E, Chau T. Upper limb prosthetics: critical factors in device abandonment. American Journal of Physical Medicine and Rehabilitation, 2007; 86 (12): 977–987
- MacLachlan M, Desmond D, Horgan O. Psychological correlates of illusory body experiences. Journal of Rehabilitation Research and Development, 2003; 40 (1): 59–65
- Botvinick M, Cohen J. Rubber hands ‚feel‘ touch that eyes see. Nature, 1998; 391 (6669): 756
- Ehrsson HH, Rosén B, Stockselius A, Ragnö C, Köhler P, Lundborg G. Upper limb amputees can be induced to experience a rubber hand as their own. Brain, 2008; 131 (Pt 12): 3443–3452
- Halligan PW, Marshall JC. Left neglect for near but not for far space in man. Nature, 1991; 350 (6318): 498–500
- Spence C, Pavani F, Driver J. Spatial constraints on visual-tactile cross-modal distractor congruency effects. Cognitive, Affective, and Behavioral Neuroscience, 2004; 4 (2): 148–169
- Brozzoli C, Gentile G, Ehrsson HH. That’s near my hand! Parietal and premotor coding of hand-centered space contributes to localization and self-attribution of the hand. The Journal of Neuroscience, 2012; 32 (42): 14573–14582
- Canzoneri E, Marzolla M, Amoresano A, Verni G, Serino A. Amputation and prosthesis implantation shape body and peripersonal space representations. Scientific Reports, 2013; 3: 2844
- Brozzoli C, Gentile G, Ehrsson HH. That’s near my hand! Parietal and premotor coding of hand-centered space contributes to localization and self-attribution of the hand. The Journal of Neuroscience, 2012; 32 (42): 14573–14582
- Bekrater-Bodmann R, Foell J. Limb ownership experience and peripersonal space processing. The Journal of Neuroscience, 2013; 33 (7): 2729–2731
- Foell J, Bekrater-Bodmann R, Flor H, Cole J. Phantom limb pain after lower limb trauma: origins and treatments. International Journal of Lower Extremity Wounds, 2011; 10 (4): 224–235
- Flor H, Elbert T, Knecht S, Wienbruch C, Pantev C, Birbaumer N, Larbig W, Taub E. Phantom-limb pain as a perceptual correlate of cortical reorganization following arm amputation. Nature, 1995; 375 (6531): 482–484
- McDonnell PM, Scott RN, Dickison J, Theriault RA, Wood B. Do artificial limbs become part of the user? New evidence. Journal of Rehabilitation Research and Development, 1989; 26 (2): 17–26
- Hunter JP, Katz J, Davis KD. Stability of phantom limb phenomena after upper limb amputation: a longitudinal study. Neuroscience, 2008; 156 (4): 939–949
- Giummarra MJ, Georgiou-Karistianis N, Nicholls ME, Gibson SJ, Chou M, Bradshaw JL. Corporeal awareness and proprioceptive sense of the phantom. British Journal of Psychology, 2010; 101 (Pt 4): 791–808
- Mayer A, Kudar K, Betz K, Tihanyi J. Body schema and body awareness of amputees. Prosthetics and Orthotics International, 2008; 32 (3): 363–382
- Grüsser SM, Winter C, Mühlnickel W, Denke C, Karl A, Villringer K, Flor H. The relationship of perceptual phenomena and cortical reorganization in upper extremity amputees. Neuroscience, 2001; 102 (2): 263–272
- Lotze M, Grodd W, Birbaumer N, Erb M, Huse E, Flor H. Does use of a myoelectric prosthesis prevent cortical reorganization and phantom limb pain? Nature Neuroscience, 1999; 2 (6): 501–502
- Weiss T, Miltner WH, Adler T, Brückner L, Taub E. Decrease in phantom limb pain associated with prosthesis-induced increased use of an amputation stump in humans. Neuroscience Letters, 1999; 272 (2): 131–134
- Flor H, Denke C, Schaefer M, Grüsser S. Effect of sensory discrimination training on cortical reorganisation and phantom limb pain. The Lancet, 2001; 357 (9270): 1763–1764
- Dietrich C, Walter-Walsh K, Preissler S, Hofmann GO, Witte OW, Miltner WH, Weiss T. Sensory feedback prosthesis reduces phantom limb pain: proof of a principle. Neuroscience Letters, 2012; 507 (2): 97–100
- Kern U, Busch V, Rockland M, Kohl M, Birklein F. Prävalenz und Risikofaktoren von Phantomschmerzen und Phantomwahrnehmungen in Deutschland. Eine bundesweite Befragung. Schmerz, 2009; 23 (5): 479–488
- Foell J, Bekrater-Bodmann R, Diers M, Flor H. Mirror therapy for phantom limb pain: brain changes and the role of body representation. European Journal of Pain, 2014; 18 (5): 729–739
- Marasco PD, Kim K, Colgate JE, Peshkin MA, Kuiken TA. Robotic touch shifts perception of embodiment to a prosthesis in targeted reinnervation amputees. Brain, 2011; 134 (Pt 3): 747–75