Die Anwendung stabilisierender Orthesen bei der primär konservativen Therapie der Außenbandruptur und bei der Prophylaxe von OSG-Distorsionen ist Gegenstand der Diskussion. Ziel der vorliegenden Arbeit ist eine systematische Literaturanalyse zur Orthesenversorgung. Dazu erfolgte die Pub-Med-gestützte Analyse der wissenschaftlichen Literatur der Jahre 1996 bis 2015. Nach Durchsicht wurden 26 Artikel ausgewählt, die sich mit dem Thema der konservativen Therapie und der Prävention von OSG-Distorsionen durch Orthesen befassen. Hierbei zeigte sich eine Überlegenheit der konservativen Therapie im Vergleich zur chirurgisch-rekonstruktiven Bandnaht in der Primärversorgung der akut traumatischen OSG-Distorsion. Die vorliegende Arbeit liefert somit eine aktuelle Übersicht über die konservative Therapie und Prophylaxe mittels OSG-Orthese.
Einleitung
Die Verletzung des Außenbandapparates ist die häufigste Verletzung im Sport mit einer Inzidenz von 1 pro Tag pro 10.000 Personen. Mit 15 bis 20 % der unfallchirurgischen Patienten in der Notaufnahme betrifft sie ein großes Patientengut 1 2. Der Unfallmechanismus bei der Außenbandruptur ist eine kombinierte Supination, Adduktion und Plantarflexion mit zusätzlicher Innenrotation des Fußes gegen den Unterschenkel. Hierdurch kommt es zur Kraftauswirkung auf den fibularen Kapsel-Band-Apparat, der partiell oder komplett rupturieren kann. Bei vermehrter Kraftwirkung kann es auch zu einer zusätzlichen Frakturentstehung kommen.
Der laterale Bandapparat des OSG besteht aus dem Ligamentum fibulotalare anterius (LFTA), dem Ligamentum fibulocalcaneare (LFC) und dem Ligamentum fibulotalare posterius (LFTP). Funktionell besteht eine ebenfalls laterale Stabilisierungsfunktion über das Ligamentum talocalcaneare (LTC) 3. In Abbildung 1 werden der Außenbandapparat und die Peronealsehnen dargestellt. Bei der OSG-Distorsion kommt es zur Verletzung des fibularen Kapsel-Band-Apparates – partiell oder komplett mit ggf. anterolateraler Rotationsinstabilität. Die adäquate Behandlung dieser Strukturen spielt insbesondere bei der Vermeidung chronischer Außenbandinstabilitäten eine wichtige Rolle.
Dieser Beitrag liefert eine aktuelle Übersicht über die konservativen Therapieverfahren nach OSG-Distorsionen mit dem Fokus auf die gängigsten OSG-Orthesen und setzt sich mit der prophylaktischen Anwendung externer stabilisierender Orthesen zur Vermeidung von Außenbandverletzungen auseinander.
Diagnostik
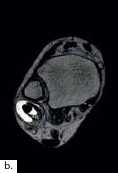
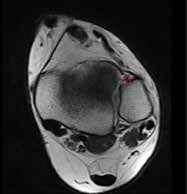
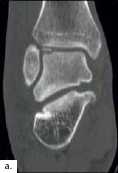
Die Diagnose einer OSG-Distorsion, die später als Grundlage einer adäquaten Therapie dient, ergibt sich aus der Kombination von Befunden verschiedener diagnostischer Ebenen (Anamnese, klinische Untersuchung, bildgebende Diagnostik). Die Erstdiagnostik nach dem Unfall beinhaltet Röntgenaufnahmen des OSG in zwei Ebenen. Im Verlauf und bei persistierenden Beschwerden können MRT- (Abb. 2) oder CT-Aufnahmen angefertigt werden, um Begleitverletzungen wie osteochondrale Frakturen (Abb. 3a), Syndesmosenverletzung oder Peronealsehnenaffektion (Abb. 3b) nachzuweisen.
Die klinische Untersuchung ist der Goldstandard zur Erfassung der Sprunggelenksstabilität und des Grades der OSG-Distorsion (Tab. 1). Um die Stabilität im OSG zu prüfen, wird der sogenannte Schubladentest verwendet und die laterale Aufklappbarkeit im Seitenvergleich untersucht. Die klinische Stabilitätsuntersuchung kann initial aufgrund der vorliegenden hohen Schmerzsymptomatik meist nur eingeschränkt durchgeführt werden. Hier besteht die Möglichkeit, entweder über eine adäquate Analgesie mit evtl. zusätzlicher Leitungsblockade die Stabilitätsuntersuchung durchzuführen oder nach einem entsprechenden Intervall von vier bis sieben Tagen eine Evaluation vorzunehmen. Eine mehrfache Reevaluation im Verlauf nach eingeleiteter konservativer Therapie sollte vermieden werden, um bereits stattfindende Heilungsprozesse nicht zu gefährden. Bei der klinischen Untersuchung imponiert in der Regel eine periartikuläre Schwellung um den distalen Außenknöchel, ein Hämatom am OSG bzw. Fußaußenrand und Druckschmerz entlang des Außenbandapparates. In über 80 % der Fälle ist das LFTA betroffen (Abb. 4).
Als Prädispositionsfaktoren für eine OSG-Distorsion gelten Rückfußvarus, erhöhter Body-Mass-Index, verlangsamte exzentrische Inversionskraft des Musculus tibialis posterior, beschleunigte konzentrische Kraft der Plantarflexoren im oberen Sprunggelenk, erschwerte propriozeptive Wahrnehmung der Inversion im Sprunggelenk und eine verlangsamte Reaktionszeit der Peroneus-brevis-Sehne 4. Diese Faktoren heißt es auch im Rahmen der posttraumatischen Therapie zu berücksichtigen.
Klassifikation der OSG-Distorsionen
OSG-Distorsionen werden hinsichtlich ihres zeitlichen Verlaufes in akute, chronische und Second-Stage-OSG-Verletzungen eingeteilt. Die akuten Verletzungen kann man in drei weitere Grade unterteilen (Tab. 2). Klinisches Bild und Schweregrad der Verletzung korrelieren mit dem ansteigenden Grad der OSG-Distorsion. Second-Stage-Verletzungen sind akute Bandrupturen nach ausgeheilter zurückliegender Bandruptur. Klinisch manifestieren sie sich wie akute Verletzungen; im Röntgenbild sind oft Zeichen abgelaufener älterer Verletzungen und Ossifikationen sichtbar.
Heilungsvorgang
Biologisch wird die Heilung der Außenbandligamente in drei Phasen unterteilt:
- Die Entzündungsphase dauert ca. 10 Tage.
- Die Proliferationsphase dauert ca. 4 bis 6 Wochen.
- Die Remodellierungsphase, in der das Gewebe reift und stabil wird, dauert ca. ein Jahr nach dem Trauma.
Die Dauer der jeweiligen Phasen kann jedoch individuell variieren.
Therapie
Ziel der Therapie einer OSG-Distorsion mit Außenbandläsion ist eine stabile, schmerzfreie Ausheilung der fibularen Kapsel-Band-Strukturen bei erhaltener Beweglichkeit. Um posttraumatisch anhaltende Beschwerden wie chronisches Schmerzsyndrom, wiederkehrende Schwellzustände und chronische Instabilität zu vermeiden, ist ein adaptiertes Therapieregime wichtig. Hinsichtlich der therapeutischen Maßnahmen besteht die grundsätzliche Fragestellung zwischen operativer und konservativer Therapie der akuten Außenbandläsion. Bei der operativen Therapie besteht eine Operationsindikation der frischen OSG-Distorsion aufgrund eines manifesten Kompartmentsyndroms oder von Hautnekrosen bei gespanntem Hämatom sowie aufgrund osteochondraler Frakturen.
Die direkte Bandnaht nach akuter Außenbandläsion ist Gegenstand der Diskussion. Eine ausgiebige Metaanalyse von Kerkhoffs et al. 5 konnte zeigen, dass die konservative Therapie der direkten operativen Bandnaht überlegen ist. Bei Vorliegen symptomatischer chronischer Instabilitäten können im weiteren Verlauf dann entsprechende Operationsverfahren angewendet werden:
- direkte Bandnaht,
- transossäre Reinsertion mit z. B. einem Fadenanker sowie
- Broströmplastik oder Periostlappenplastik.
In der Literatur wird in mehreren Studien von guten bis sehr guten Ergebnissen nach sekundärer Bandrekonstruktion bis zu 13 Jahre nach dem Erstereignis berichtet 6.
Nach operativer Therapie ist ebenfalls eine Orthesenbehandlung indiziert. Dabei unterscheiden sich je nach Autor der Studie die empfohlene Orthese und das Anwendungsintervall. Grundsätzlich wird die Orthesenanwendung mit frühfunktioneller Rehabilitationsmaßnahme von den Autoren empfohlen.
Die operative Therapie bedingt jedoch Risiken und mögliche Komplikationen 7:
- Hämatom, Wundheilungsstörung, Wundinfekt bis zu 1,44 %;
- tiefe Beinvenenthrombose bis zu 0,34 % , Gefäß-/Nervenverletzung oder komplexes regionales Schmerzsyndrom bis zu 8 %;
- postoperative OSG- oder USG-Bewegungseinschränkung, Arthrose;
- Arthrofibrose bis zu 10 %;
- Revisionseingriffe bis zu 0,82 %.
Die aktuelle S1-Leitlinie der Deutschen Assoziation für Fuß und Sprunggelenk e. V. (D.A.F.) konnte keinen signifikanten Vorteil der operativen Therapie gegenüber der konservativen Therapie bei der akuten Außenbandläsion feststellen 8. Daher besteht die Empfehlung zur konservativen Therapie. Eine weitere Metaanalyse von Kerkhoffs et al. aus dem Jahre 2007 9 zeigte ebenfalls keinen signifikanten Vorteil der operativen im Vergleich zur konservativen Therapie. In der Gesamtbetrachtung der möglichen operativen Risiken und Komplikationen ist somit die konservative Therapie als allgemeiner Konsens der akuten Außenbandläsion anzusehen.
Es gibt verschiedene Ansätze der konservativen Therapie: von Ruhigstellung und frühfunktioneller Nachbehandlung über Propriozeptions- und Eigenreflextraining bis zu Orthesen zur Prävention 10. Zusammengefasst kann die operative Therapie nicht als Therapie der Wahl bei akuter Erstverletzung des Außenbandapparates am Sprunggelenk angesehen werden. Nach konservativer Therapie ist bei gleicher frühfunktioneller Nachbehandlung eine der operativen Behandlung vergleichbare Kapselstabilität bei einer subjektiv besseren OSG-Beweglichkeit, einer geringeren Schwellung sowie einer schnelleren Arbeits- und Sportfähigkeit zu erreichen 11. Auch die Beratung und Anleitung des Patienten spielt eine sehr wichtige therapeutische Rolle: Der natürliche Verlauf der Heilung und das Verhalten im Alltag mit entsprechender körperlicher Belastung in Beruf und Sport sollten angesprochen und erklärt werden.
Orthesenanwendung in der Therapie von OSG-Distorsionen
Ein wichtiger Faktor innerhalb der konservativen Behandlung der OSG-Distorsion ist die der Verletzung und dem Verletzungsgrad entsprechende Orthesenversorgung. Als Indikation für eine Sprunggelenks-Orthese werden angeführt 12 13:
- konservative und postoperative Versorgung von Bandverletzungen am oberen Sprunggelenk
- chronische Instabilität des OSG
- nach Bänderläsionen und/oder Distorsionen
- Stabilisierung des Sprunggelenkes beim Sport
Als Kontraindikationen für eine Sprunggelenks-Orthese werden genannt:
- arterielle Durchblutungsstörungen
- Lymphabflusstörungen, postthrombotische Zustände
- Hauterkrankungen oder ‑irritationen, offene Wunden im versorgten Körperabschnitt
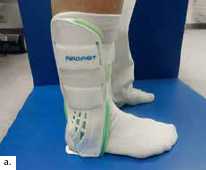
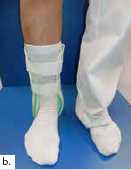
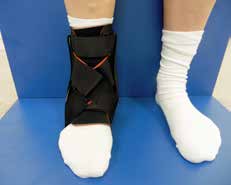
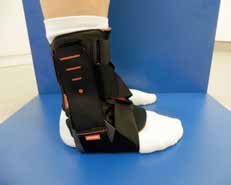
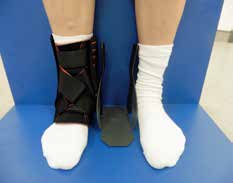
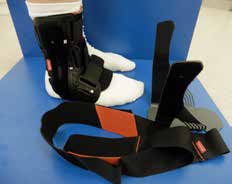
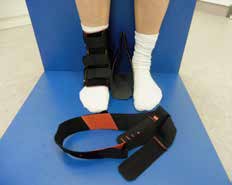
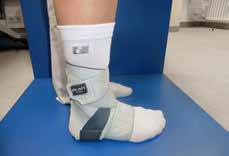
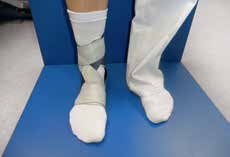
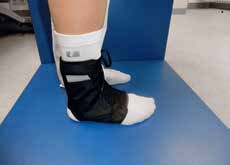
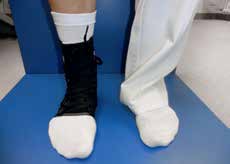
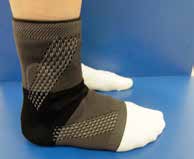
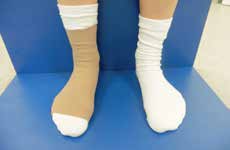
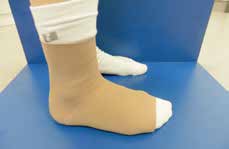
Aktuell stehen drei unterschiedliche Orthesen-Prinzipien zur Verfügung (Abb. 5–10):
- semirigide und Schnürorthesen
- Kompressionsorthesen wie elastische Socken oder Bandagen
- Tapes
Semirigide Orthesen mit stabilen medialen und lateralen Stabilisierungselementen im Knöchel- und distalen Unterschenkelbereich gibt es auf dem Markt als Schnürorthesen und gelenkbewegliche Orthesen. Semirigide Orthesen werden aus biaxialen Plastikschalen mit verstellbaren Klettverschlüssen gebaut (Abb. 5–7). Diese Orthesenart wird meistens in der Akutversorgung von Patienten nach OSG-Distorsionen verwendet, da sie das OSG insbesondere an der Inversions-/Eversionsbewegung hindert. Eine Versorgung mittels Unterschenkel-Walker für 6 Wochen nach einer akuten OSG-Distorsion zeigte im Vergleich zur einer sechswöchigen Behandlung in einer semirigiden Orthese in der Studie von Janssen et al. 14 ein schlechteres funktionelles Ergebnis und eine längere Arbeitsunfähigkeitsbescheinigung, als wenn die Ruhigstellung in einer semirigiden Orthese erfolgt.
Die bereits erwähnten Schnürorthesen (Abb. 8a–c) werden von Sportlern häufig zur Prophylaxe nach OSG-Distorsionen angewendet. Diese gelenkbeweglichen Orthesen haben weniger Einfluss auf die Dorsalextension/ Plantarflexion, sondern mehr auf die Seitwärtsbewegung und werden daher bevorzugt 15 16. Nach akuten OSG-Distorsionen können neben semirigiden Orthesen auch elastische Socken oder Bandagen (Abb. 9a–f) angewendet werden, die bezüglich der Ruhigstellung jedoch biomechanisch weniger effizient sind 17. Kompressionsorthesen wie elastische Socken oder Bandagen werden empfohlen, um das Sprunggelenk durch Kompression zu unterstützen und somit eine Schwellneigung zu reduzieren. Eine Kompressionsorthese hat einen deutlichen Vorteil in Bezug auf die Propriozeption 18.
Die Metaanalyse von Hafeez et al. 19 konnte den semirigiden Orthesen signifikant bessere Behandlungsergebnisse als elastischen Bandagen zuweisen. Patienten, die mit semirigiden Orthesen behandelt wurden, hatten eine niedrigere Rate an Instabilität, eine kürzere Arbeitsunfähigkeit und erreichten schneller die Sportfähigkeit. Posttraumatisch haben Patienten in allen Studien im Rahmen einer kurzen Nachbeobachtungszeit bessere Ergebnisse mit einer semirigiden als mit einer elastischen Bandage gezeigt 20 21 22 23. Zusätzlich besteht die Stabilisierungsmöglichkeit des OSG durch eine individuelle Tape-Anlage. Bei den Tape-Verbänden muss erwähnt werden, dass sie weniger Stabilität bieten als Orthesen und dass nicht selten Hautirritationen zu beobachten sind 24. Tapes werden häufig im Rahmen der abschwellenden Therapie angewendet (Abb. 10a–c).
Die Metaanalyse von Kerkhoffs et al. 25 zeigte, dass elastische Bandagen weniger Komplikationen zur Folge hatten als Tapes. Tapes führen häufig zu Hautirritationen und sind relativ zeitaufwendig in der Anwendung. Lardenoye et al. 26 verglichen semirigide Orthesen mit Tapes. Sie zeigten ebenfalls, dass die Rate an Hautaffektionen und Reaktionen nach der Tape-Behandlung deutlich höher als in der Gruppe mit semirigiden Orthesen war. Das funktionelle Ergebnis war in beiden Gruppen ähnlich, ebenso der Schmerzverlauf.
Was ist in welcher Phase die effektivste Stabilisierung nach OSG-Distorsionen?
Die Indikationsstellung zu einer OSG-Orthese sollte unter Berücksichtigung der biologischen Heilungsphasen stattfinden:
In der Entzündungsphase (die ersten 10 Tage nach Trauma) ist eine konsequente Therapie nach der sogenannten PECH-Regel zu empfehlen: Pause, Eis, Kompression und Hochlegen. Um Schmerz und Schwellung zu reduzieren, ist dies für die ersten 4 bis 5 Tage zu empfehlen, kombiniert mit einer Ruhigstellungsphase im Unterschenkel-Walker oder mittels Gips für die ersten 10 Tage. Seit der Studie von Tseng 27 ist jedoch die Anwendung von Eis in der Diskussion. Die im Anschluss an eine Kühlung entstehende Reperfusion führt zu einer einschießenden Durchblutung mit Anstieg der Muskelabbauparameter wie Kreatininkinase und Myoglobin. Die Ergebnisse der Studie zeigten eine verzögerte Heilung und eine verlangsamte Rückkehr zur Sportfähigkeit nach posttraumatischer Eisauflage. Weitere klinische Studien sind jedoch notwendig, um eine abschließende Empfehlung zur Eisauflage aussprechen zu können.
In der Proliferationsphase (4 bis 6 Wochen) eignen sich semirigide Orthesen, da sie mehr Stabilität bieten und das Außenband sich regenerieren kann. Die Behandlung in einer semirigiden Orthese erfolgt in der Regel für 6 Wochen unter schmerzadaptierter Vollbelastung. Bei sehr starker Schwellung und Schmerzen einer Grad-III-Verletzung kann initial für 10 Tage ein gespaltener Unterschenkelgips unter Entlastung an Unterarmgehstützen und Thromboembolieprophylaxe erfolgen. Während der Proliferationsphase reagiert das Bindegewebe mit einer Gefäßneubildung, Fibroblasten-Proliferation und Kollagen-Neubildung. In dieser Phase der Heilung ist es wichtig, eine Inversion im OSG zu vermeiden, damit sich kein schwaches Kollagen Typ III ausbildet, das zu einer Elongation der Ligamente führen kann, wodurch eine chronische Instabilität entstehen kann.
Beynnon et al. 28 zeigten, dass Patienten mit einer Grad-I- oder ‑II-Verletzung, die eine Therapie mit einem elastokompressiven Verband und einer semirigiden Orthese erhalten, doppelt so schnell wieder normal laufen oder Treppen steigen können wie jene, die nur mit einer semirigiden Orthese alleine oder nur mit einem elastokompressiven Verband behandelt werden.
Aufgrund dieser Studienergebnisse besteht die Empfehlung, das Sprunggelenk in der Proliferationsphase am besten mittels einer semirigiden Orthese vor einer erneuten Inversion zu schützen. Insbesondere sollte die Plantarflexion limitiert sein, um eine Elongation des LFTA zu vermeiden. Für Grad-III-Verletzungen sind semirigide Orthesen nach einer kurzen, ca. 10 Tage andauernden Ruhigstellung in einem Unterschenkel-Gips und einer Entlastung der Extremität ebenfalls geeignet. Die begleitende kontrollierte physiotherapeutische Belastung führt zur gewünschten Ausrichtung der Kollagenfasern.
Orthesenanwendung zur Prävention von OSG-Distorsionen
Die sozioökonomische Belastung durch Ausfallzeiten und Therapiekosten ist bei Akutverletzungen im muskuloskelettalen Bereich hoch. Daher sollte großes Gewicht auf die Prävention von Verletzungen beim Sport gelegt werden. Sprunggelenksverletzungen, insbesondere die OSG-Distorsion, gehören zu den häufigsten akuten Sportverletzungen und verursachen nicht unerhebliche Kosten für das Gesundheits- und Arbeitsleben.
Sportler nach einer OSG-Distorsion haben ein Jahr nach dem Trauma ein doppelt so hohes Risiko für eine wiederkehrende OSG-Distorsion 29. Malliaropoulos 30 zeigte, dass milde OSG-Distorsionen ein höheres Rezidivrisiko als schwere Verletzungen des Außenbandapparates haben. Eine chronische oder funktionelle Instabilität kann sich in bis zu 30 % der Fälle nach OSG-Distorsionen entwickeln 31. Bei persistierenden Beschwerden ist nach Begleitverletzungen wie Knorpelläsionen, Sehnenverletzungen und einer Instabilität des unteren Sprunggelenkes zu suchen. Die gezielte operative Therapie nach frustraner konservativer Therapie ist hier zu empfehlen 32 33 34.
Eine prophylaktische Verwendung von OSG-Orthesen, um die OSG-Distorsions-Rate zu senken, wurde in dem Artikel von Hafeez 35 bei Basketballern und Volleyballspielern empfohlen. In einer prospektiven, randomisierten, kontrollierten Studie der Universität Wisconsin von 2010 berichtet McGuine 36 über einen Rückgang von OSG-Distorsionen um 68 % unter Basketballspielern, die prophylaktisch eine Schnürorthese trugen, im Vergleich zu denen, die während des Spielens keine trugen. Die Ergebnisse waren von Geschlecht, Alter, Wettbewerbsgrad oder Body-Mass-Index unabhängig. Interessanterweise waren die Ergebnisse für Sportler mit oder ohne vorhergehende OSG-Verletzung die gleichen. Die Studie geht von einem signifikanten Rückgang von OSG-Verletzungen bei prophylaktischer Verwendung von OSG-Orthesen aus. Die prophylaktische Verwendung einer OSG-Schnürorthese kann die Häufigkeit von OSG-Distorsionen bei Fußball‑, Volley- oder Basketballspielern senken, jedoch nicht den Schweregrad der Distorsion beeinflussen 37. Die Studie von Mickel et al. 38 verglich das prophylaktische Tragen von Orthesen mit Tape-Anlage bei einem Highschool-Fußballteam: In dieser Studie gab es keinen Unterschied in der Häufigkeit der OSG-Distorsionen. Die Kostenanalyse erbrachte jedoch, dass das Anlegen von Tapes zeitaufwendiger war. Diese Ergebnisse bestätigen die Ergebnisse einer Metaanalyse von Handoll et al. 39, die 2001 veröffentlicht wurde. Darin zeigt sich, dass das Tragen von OSG-Orthesen die Häufigkeit von OSG-Distorsionen während Hochrisiko-Sportaktivitäten wie Fußball oder Basketball senkt.
Zusammenfassend lässt sich feststellen, dass das Tragen von OSG-Orthesen zur Prophylaxe und Vermeidung von OSG-Distorsionen insbesondere bei Hochrisiko-Sportarten zu empfehlen ist. Es gibt eine Vielzahl klinischer Empfehlungen und Wahrnehmungen im Zusammenhang mit der prophylaktischen Anwendung der OSG-Orthesen 40. Die Verwendung von Orthesen als Verletzungsprävention bei Sportlern hat eine große Bedeutung. In der Publikation von Hafeez 41 werden in diesem Zusammenhang drei verschiedene Orthesenarten erwähnt: Kompressionsorthesen, semirigide und starre Orthesen. Um OSG-Verletzungen bei Basketball- oder Volleyballspielern zu vermeiden, werden Schnürorthesen empfohlen.
Als weitere Maßnahme zur Prävention von OSG-Distorsionen sind physiotherapeutische Maßnahmen zu nennen: Koordinationsschulung, Kräftigung der sprunggelenks- und fußstabilisierenden Muskulatur (v. a. Peroneusgruppe), prophylaktisches Taping und Erhöhung des Fußaußenrandes im Sinne eines Pronationskeiles 42 43 44. Die frühfunktionelle Beübung nach akuter OSG-Distorsion führt zu einer signifikanten Reduktion der Distorsionshäufigkeit. Patienten, die an einem Wackelbrett übten, zeigten sich schneller sportfähig 45 46.
Zusammenfassung
Die OSG-Distorsion ist die häufigste unfallchirurgische Verletzung in der Notfallambulanz. Aufgrund der aktuellen Studienlage besteht die Empfehlung zur konservativen Therapie der akuten Außenbandläsion. Um die Häufigkeit einer OSG-Distorsion im Alltag oder im Sport zu senken, werden entweder Tapes, elastische Bandagen oder Orthesen empfohlen. Bei Grad-I- und ‑II-Verletzungen ist eine semirigide Orthese mit elastokompressiver Wickelung für 4 bis 6 Wochen zu empfehlen. Die Behandlung der Grad-III-Verletzungen sollte mit einer kurzen Immobilisationsphase von ca. 10 Tagen initial begonnen werden, der dann eine Behandlung in einer semirigiden Orthese für weitere 4 bis 6 Wochen folgt. Eine begleitende frühfunktionelle Beübung des OSG und ein Propriozeptionstraining sind essentielle Bestandteile der konservativen Therapie.
Die Prognose nach einer OSG-Distorsion stellt mit bis zu 30 % chronischen Langzeitproblemen wie chronisches Schmerzsyndrom, wiederkehrende Schwellzustände und chronische Instabilität aktuell immer noch ein Problem dar. Bei diesen chronischen Pathologien zeigt die fokussierte operative Therapie gute bis sehr gute Ergebnisse.
Für die Autoren:
Dr. med. Vlatka Andric
Klinik für Fuß- und Sprunggelenkchirurgie
Hessing Stiftung
Hessingstr. 17
86199 Augsburg
Vlatka.Andric@hessing-stiftung.de
Begutachteter Beitrag/reviewed paper
Andric V, Weber C, Kinkelin M, Traupe F, Waizy H. Orthesenbehandlung nach OSG-Distorsion. Orthopädie Technik, 2016; 67 (5): 82–90
| Grad I | Milde Überdehnung der Außenbänder ohne eine makroskopische Ruptur oder Gelenkinstabilität. |
| Grad II | Moderate Außenbandruptur mit moderatem Schmerz und Schwel- lung. Es liegen eine schmerzbedingte Bewegungseinschränkung und eine moderate Instabilität vor. Die Patienten können das Sprunggelenk nicht mit vollem Gewicht belasten. |
| Grad III | Vollständige Außenbandruptur mit erheblichen Schmerzen, Schwellung und Hämatom. Es liegt eine erhebliche Bewegungseinschränkung mit Gelenkinstabilität vor. |
| Laterale Aufklappbarkeit, vordere Schublade klinisch (mm) | Taluskippung radiologisch (°) | Talusvorschub radiologisch |
|---|---|---|
| 1+ | 5–9 | 5–7 |
| 2+ | 10–15 | 8–10 |
| 3+ | 16–30 | >10 |
2000; 2 (Suppl. 1): 169–172.
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Petersen W, Rembitzki IV, Koppenburg AG, Ellermann A, Liebau C, Brüggemann GP, Best R. Treatment of acute ankle ligament injuries: a systematic review. Arch Orthop Trauma Surg, 2013; 133: 1129–1141
- DiGiovanni BF, Partal G, Baumhauer JF. Acute ankle injury and chronic lateral instability in the athlete. Clin Sports Med, 2014; 23: 1–19
- Hintermann B. Die Behandlung des instabilen oberen Sprunggelenkes. Schweizerische Zeitschrift für Sportmedizin und Sporttraumatologie, 1999; 47: 7–12
- Kobayashi T, Tanaka M, Shida M. Intrinsic Risk Factors of Lateral Ankle Sprain: A Systematic Review and Meta-analysis. Sports Health: A Multidisciplinary Approach, December 28, 2015 [Epub ahead of print]. doi:10.1177/1941738115623775
- Kerkhoffs GMMJ, Handoll HHG, de Bie R, Rowe BH, Struijs PAA. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev. 2007 Apr 18; (2): CD000380
- Kitaoka HB, Lee MD, Morrey BF, Cass JR. Acute repair and delayed reconstruction for lateral ankle instability: twenty-year follow-up study. J Orthop Trauma,1997; 11: 530–535
- SooHoo NF, Zingmond DS, Ko CY. Comparison of reoperati-on rates following ankle arthrodesis and total ankle arthroplasty. J Bone Joint Surg Am, 2007; 89 (10): 2143–2149
- Richter M. Aktualisierte Leitlinien Fuß und Sprunggelenk. Fuß und Sprunggelenk, 2010; (8): 268–287
- Kerkhoffs GMMJ, Handoll HHG, de Bie R, Rowe BH, Struijs PAA. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev. 2007 Apr 18; (2): CD000380
- Petersen W, Liebau C, Brüggemann GP, Ellermann A, Best R, Gösele-Koppenburg A, Rembitzki IV. Phasenadaptierte Therapie akuter Bandverletzungen des Sprunggelenkes beim Sportler. Sport-Orthopädie – Sport-Traumatologie (Sports Orthopaedics Traumatology), 2010; 26 (4): 254–260
- Kerkhoffs GMMJ, Handoll HHG, de Bie R, Rowe BH, Struijs PAA. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev. 2007 Apr 18; (2): CD000380
- Petersen W, Liebau C, Brüggemann GP, Ellermann A, Best R, Gösele-Koppenburg A, Rembitzki IV. Phasenadaptierte Therapie akuter Bandverletzungen des Sprunggelenkes beim Sportler. Sport-Orthopädie – Sport-Traumatologie (Sports Orthopaedics Traumatology), 2010; 26 (4): 254–260
- Streifeneder ortho.production GmbH. Katalog Orthesen- und Bandagenversorgung. https://www.streifeneder.de/downloads/o.p./3w_d_katalog_orthesen_und_bandagenversorgung.pdf (Zugriff am 09.03.2016)
- Janssen KW, van der Zwaard BC, Finch CF, van Mechelen W, Verhagen EA. Interventions preventing ankle sprains; previous injury and high-risk sport participation as predictors of compliance. J Sci Med Sport, 2015; (15): 130–139
- Denton JM, Waldhelm A, Hacke JD, Gross MT. Clinician Recommendations and Perceptions of Factors Associated With Ankle Brace Use. Sports Health, 2015; (3): 267–269
- Hafeez I. The Use of Braces in Athletes for Injury Prevention. Conn Med, 2015; (3): 167–169
- Matussek J, Bröcker L, Mellerowicz H, Neff G. Sprunggelenksorthesenprüfung unter Einsatz eines neu entwickelten plyometrischen Testverfahrens – Versuchsbeschreibung, Analyse und Daten. Med Orth Tech, 2000; 120: 72–81
- Hafeez I. The Use of Braces in Athletes for Injury Prevention. Conn Med, 2015; (3): 167–169
- Hafeez I. The Use of Braces in Athletes for Injury Prevention. Conn Med, 2015; (3): 167–169
- Beynnon BD, Renström PA, Haugh L, Uh BS, Barker H. A prospective, randomized clinical investigation of the treatment of first-time ankle sprains. Am J Sports Med, 2006; 34 (9): 1401–1412
- Boyce SH, Quigley MA, Campbell S. Management of ankle sprains: a randomized controlled trial of the treatment of inversion injuries using an elastic support bandage or an Aircast ankle brace. Br J Sports Med, 2005; 39 (2): 91–96
- Cooke MW, Marsh JL, Clark M, Nakash R, Jarvis RM, Hutton JL, Szczepura A, Wilson S, Lamb SE, CAST trial group. Treatment of severe ankle sprain: a pragmatic randomized controlled trial comparing the clinical effectiveness and cost-effectiveness of three types of mechanical ankle support with tubular bandage. The CAST trial. Health Technol Assess, 2009; 13 (13): 1–121
- Lamb SE, Marsh JL, Nakash R, Cooke MW. Mechanical supports for acute, severe ankle sprain: a pragmatic, multicentre, randomised controlled trial. Collaborative Ankle Support Trial (CAST Group). Lancet 14; 2009; 373 (9663): 575–581
- Ashton-Miller JA, Ottaviani RA, Hutchinson C. What best protects the invert weight bearing ankle against further inversion? Evertor strength compares favorably with shoes height, athletic tape and three orthoses. Am J Sports Med, 1996; 24: 800–809
- Kerkhoffs GMMJ, Handoll HHG, de Bie R, Rowe BH, Struijs PAA. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev. 2007 Apr 18; (2): CD000380
- Lardenoye S, Theunissen E, Cleffken B, Brink PR, de Bie RA, Poeze M. The effect of taping versus semi-rigid bracing on patient outcome and satisfaction in ankle sprains: a prospective, randomized controlled trial. BMC Muskuloskelet Disord, 2012; 28 (13): 81
- Tseng C, Jo-Ping L, Yung-Shen T, Shin-Da L, Chung-Lan K, Te-Chih L, Cheng-Hsiu L, Brennen H, Chia-Hua K. Topical Cooling (Icing) Delays Recovery From Eccentric Exercise-Induced Muscle Damage. J of Strength and Conditioning Research, 2013; 27 (5): 1354–1361
- Beynnon BD, Renström PA, Haugh L, Uh BS, Barker H. A prospective, randomized clinical investigation of the treatment of first-time ankle sprains. Am J Sports Med, 2006; 34 (9): 1401–1412
- Bahr R, Bahr IA. Incidence of acute volleyball injuries: a prospective cohort study of injury mechanism and risk factors. Scand J Med Sci Sports, 1997; 7: 166–171
- Malliaropoulos N, Ntessalen M, Papacostas E, Longo UG, Maffulli N. Reinjury after acute lateral ankle sprains in elite track and field athlets. Am J Sports Med, 2009; 37 (9): 1755–1761
- Chan KW, Ding BC, Mroczek KJ. Acute and chronic lateral ankle instability in the athlete. Bull NYU Hosp Jt Dis, 2011; 69: 17–26
- AlanenV, Taimela S, Kinnunen J, Koskinen SK, Karaharju E. Incidence and clinical significance of bone bruises after supination injury of the ankle. A double-blind, prospective study. J Bone Joint Surg Br, 1998; 80: 513–515
- Gerber JP, Williams GN, Scoville CR, Arciero RA, Taylor DC. Persistent disability associated with ankle sprains: a prospective examination of an athletic population. Foot Ankle Int, 1998; 19 (10): 653–660
- Dowling SK, Wishart I. Use of the Ottawa Ankle Rules in children: A survey of physicians’ practice patterns. CJEM, 2011; 13: 333–338
- Hafeez I. The Use of Braces in Athletes for Injury Prevention. Conn Med, 2015; (3): 167–169
- McGuine, Hetzel S, Wilson J, Brooks A. The effect of lace-up ankle braces on injury rates in high school basketball players. Am J Sports Med, 2011; 39 (9): 1840–1848
- Babins EM. Lace up ankle braces reduced acute ankle injuries in high school basketball players. Clin J Sport Med, 2012; 22 (4): 379–380
- Mickel TJ, Bottoni CR, Tsuji G, Chang K, Baum L, Tokushige KA. Prophylactic bracing versus taping for the prevention of ankle sprains in high school athletes: a prospective, randomized trial. J Foot Ankle Surg, 2006; 45 (6): 360–365
- Handoll HH, Rowe BH, Quinn KM, de Bie R. Intervention for prevention ankle ligament injuries. Cochrane Database Syst Rev. 2001; (3): CD000018
- Denton JM, Waldhelm A, Hacke JD, Gross MT. Clinician Recommendations and Perceptions of Factors Associated With Ankle Brace Use. Sports Health, 2015; (3): 267–269
- Hafeez I. The Use of Braces in Athletes for Injury Prevention. Conn Med, 2015; (3): 167–169
- Chan KW, Ding BC, Mroczek KJ. Acute and chronic lateral ankle instability in the athlete. Bull NYU Hosp Jt Dis, 2011; 69: 17–26
- Takao M, Miyamoto W, Matsui K, Sasahara J, Matsushita T. Functional treatment after surgical repair for acute lateral ligament disruption of the ankle in athletes. Am J Sports Med, 2012; 40 (2): 447–451
- Pihlajamäki H, Hietaniemi K, Paavola M, Visuri T, Mattila VM. Surgical versus functional treatment for acute ruptures of the lateral ligament complex of the ankle in young men: a randomized controlled trial. J Bone Joint Surg Am, 2010; 92 (14): 2367–2374
- Hupperets MD, Verhagen EA, van Mechelen W. Effect of unsupervised home based proprioceptive training on recurrences of ankle sprain: randomized controlled trial. BMJ. 2009; 9 (339): b2684
- Verhagen EA, van Tulder M, van der Beek AJ, Bouter LM, van Mechelen W. An economic evaluation of a proprioceptive balance board training programme for the prevention of ankle sprains in volleyball. Br J Sports Med. 2005; 39 (2): 111–115