Nachteile der Tape-Behandlung sind eine hohe Komplikationsrate und die Kosten, sodass aktuell die Kombination von funktionellen Übungen und Orthese empfehlenswert erscheint. Aufgabe des Arztes ist es, die für den Sportler geeignete Orthese zu verordnen. Leistungseinbußen bei getragener Orthese scheinen sich, wenn vorhanden, in einem akzeptablen Ausmaß zu bewegen, verglichen mit der erzielten Risikoreduktion.
Einleitung
Das Meinungsbild ist disparat: Das eine Lager ist sich sicher, dass das Tragen von Orthesen im Training ein sinnvolles Präventionshilfsmittel sei, durch das die Verletzungshäufigkeit vermindert werden könne. Die anderen hingegen äußern Ängste, dass durch Bandagen oder Orthesen die Muskulatur, die das Gelenk schützen soll, zu sehr entlastet werde und dadurch hypotrophiere. Viele Sportler sind zudem besorgt, dass sie durch Orthesen zu sehr eingeschränkt werden und dadurch Leistungseinbußen entstehen.
Die Distorsion des oberen Sprunggelenkes stellt mit Abstand die häufigste Verletzung im Sport dar 1 2 3. Daher ist es wichtig, sich diesbezüglich um die Prävention Gedanken zu machen, insbesondere, da die OSG-Distorsion keine Bagatellverletzung darstellt; ca. 30 % der Patienten beklagen anhaltende Restbeschwerden 4. Zudem stellt die erlittene Sprunggelenksverletzung den größten Risikofaktor für ein Rezidiv dar: Bis zu 80 % der Patienten erleiden innerhalb eines Jahres ein erneutes Sprunggelenkstrauma 5. Ein Zusammenhang zwischen dem initialen Verletzungsausmaß und dem Rezidivrisiko lässt sich allerdings nicht nachweisen 6, was im Umkehrschluss bedeutet, dass auch leichte Verletzungen nicht bagatellisiert werden sollten. Während die bevorzugte Behandlung bis ca. 1990 die operative Bandnaht darstellte 7, hat sich zwischenzeitlich die frühfunktionelle konservative Therapie als mindestens ebenbürtig erwiesen 8.
Phasen der frühfunktionellen Therapie
Die frühfunktionelle Therapie beginnt optimalerweise bereits am Unfallort. Hier sollte nach dem bekannten PECH-Schema erstversorgt werden. Im nächsten Schritt ist eine gründliche Untersuchung und eine adäquate bildgebende Diagnostik erforderlich – zum einen, um das genaue Verletzungsausmaß beurteilen zu können, zum anderen aber auch, um die durchaus häufigen Begleitverletzungen zu erkennen.
Die weitere Therapie erfolgt dann in Abhängigkeit von den klassischen biologischen Heilungsphasen. In der Akutphase (0–3 Tage) geht es vor allem darum, Schwellung zu vermeiden bzw. die entstandene Schwellung bzw. Einblutung zu reduzieren. Neben dem Fortführen des PECH-Schemas ist dabei eine Lymphdrainage empfehlenswert; bei Bedarf kann an Unterarmgehstützen entlastet werden.
In der Proliferationsphase (4–28 Tage) sollen die volle Mobilität des Gelenks und ein normales Gangbild wiederhergestellt werden. Zudem soll über propriozeptives Training die für die volle Belastbarkeit und für die Rückkehr zum Sport erforderliche Koordination wiederhergestellt werden (Abb. 1). Um im Rahmen des Trainings in dieser Phase ein Rezidiv zu vermeiden, sollte je nach Beanspruchung gegebenenfalls eine Orthese getragen werden.
In der dritten Phase (4–12 Wochen) geht es dann darum, die volle Sportfähigkeit wiederherzustellen. Hierzu müssen die dynamische Stabilität, die Athletik und die sportartspezifische Belastungsfähigkeit wiederhergestellt werden (Schema nach 9).
Ursachen einer Verletzung des Sprunggelenkes
Voraussetzung ist, dass es interne Risikofaktoren gibt, die den Athleten für eine Verletzung prädisponieren. Dies können erlittene Vorverletzungen, Ermüdung oder ein schlechter Trainingszustand sein. Auch Fußfehlstellungen oder Risikoverhalten fallen in diesen Bereich. Kommen nun äußere Risikofaktoren hinzu, wird aus dem prädisponierten ein verletzungsanfälliger Athlet. Externe Risikofaktoren können zum Beispiel schlechtes Schuhwerk oder schlechter Bodenbelag, fehlende Schutzausrüstung oder die ausgeübte Sportart sein. Sind diese Voraussetzungen erfüllt, kann es in der entsprechenden Gefahrensituation zur Verletzung kommen 10.
Prävention im Training heißt demzufolge, die Risikofaktoren so weit wie möglich zu reduzieren. Im Folgenden wird darauf eingegangen, inwieweit eine Reduktion der Verletzungshäufigkeit durch propriozeptives Training, Tape bzw. Orthesen möglich ist.
Reduktion der Verletzungshäufigkeit
Propriozeptives Training ist insbesondere in der sekundären und tertiären Prävention bei Risikosportarten effektiv 11; ohne Vorverletzungen zeigen sich weniger Effekte. Eine Erklärung hierfür ist, dass es durch die Verletzung zu Defiziten im propriozeptiven Bereich kommt, die durch das Training wieder ausgeglichen werden können 12 13. Die Reduktion des Verletzungsrisikos liegt je nach untersuchtem Programm zwischen 36 und 50 % 14 15. Ein Unterschied zwischen angeleitetem Üben und Durchführen eines Heimprogrammes ließ sich nicht nachweisen 16. Bezüglich des geführten Programmes ist es wichtig, dass auch unter Vorermüdung, unter Dynamik und sportartspezifisch trainiert wird 17. Um hierbei deutliche Effekte zu erzielen, sollte mindestens zweimal pro Woche mindestens 10 Minuten lang geübt werden 18.
Auch Tape-Verbände können das Risiko um ca. 50 % reduzieren 19; die Behandlung birgt jedoch einige Probleme: Die Verbände verlieren rasch an Steifigkeit und müssten optimalerweise alle 30 Minuten erneuert werden 20. Bei 59 % der Patienten konnten Komplikationen wie Druckstellen, Allergien oder Hautirritationen nachgewiesen werden 21. Zudem liegen die entstehenden Kosten ca. dreimal höher als bei einer Präventivbehandlung mit Orthese 22.
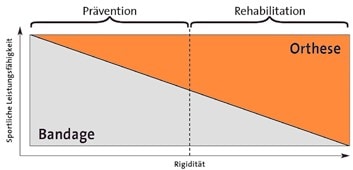
Die Wirkung von Orthesen im Training besteht in einer gewissen Entlastung, Führung und Stabilisierung des Gelenkes bis hin zur Immobilisation, je nach verwendeter Orthese. Mit Kompressionsbandagen kann auch eine rheologische Wirkung erzielt werden; ein sensomotorischer Effekt wurde ebenfalls belegt 23. Bereits 1999 hatten 124 verschiedene Modelle eine Heilmittel-Nummer 24, bis heute ist die Anzahl sicher nicht geringer geworden. Orthesen bzw. Bandagen lassen sich grob in Kompressionsbandagen, Funktionssicherungsbandagen und Stabilisierungsbandagen unterteilen. Für den Arzt gilt es ein Modell zu finden, das für den Sportler einen adäquaten Kompromiss zwischen Schutz und Funktionserhalt darstellt (Abb. 2).
Auch für Orthesen gilt, dass sie insbesondere in der Sekundär- und Tertiärprävention sowie bei Risikosportarten sinnvoll sind 25. Dadurch sinken nicht nur das absolute Verletzungsrisiko (um ca. 50 % 26) und das Risiko einer Rezidivverletzung 27 28, sondern es wird auch das Verletzungsausmaß reduziert 29. Ein Einfluss auf die Rotationsstabilität 30 ließ sich dagegen nicht nachweisen. Die Prophylaxe mit Orthese zeigt sich jedoch effektiver als eine Tape-Behandlung 31 oder sensomotorisches Training 32. Da im ersten Jahr nach einer Verletzung das Rezidivrisiko besonders groß ist 33, wird für diesen Zeitraum das Tragen einer Orthese beim Sport empfohlen 34 35 (Abb. 3).
Bleibt die Frage, ob es durch das Tragen einer Orthese zu relevanten Funktionseinschränkungen kommt. MacKean konnte 1995 eine generelle Beeinträchtigung der sportlichen Leistung ermitteln 36, während auf basketballspezifische Fertigkeiten (Laufen, Springen) kein Einfluss nachgewiesen werden konnte 37 38. Burks hingegen konnte 1991 signifikante Einschränkungen der Leistungsfähigkeit mit Tape, allerdings nur geringe Einschränkungen mit Orthese ermitteln 39. Im Star Excursion Balance Test ergaben sich bezüglich der Balance keine Unterschiede und bezüglich der Beweglichkeit keine signifikanten Einschränkungen 40.
Hinsichtlich der verwendeten Sportschuhe gilt: Ein protektiver Effekt durch sogenannte High-Top-Schuhe lässt sich nicht nachweisen 41, die Neuwertigkeit der Schuhe ist wichtiger als die Schnitthöhe 42.
Fazit
Sprunggelenksorthesen sind insbesondere in der Sekundär- und Tertiärprävention sinnvoll; nach Sprunggelenksverletzungen sollte 12 Monate lang eine Orthese beim Sport getragen werden. Leistungseinbußen durch die Orthese scheinen sich in einem vertretbaren Ausmaß zu bewegen. Sensomotorisches Training ist effektiv, auch in Eigenregie. Optimal scheint die Kombination von sensomotorischem Training und Orthese zu sein.
Der Autor:
Dr. Christoph Lukas
Leitender Arzt im Reha-Zentrum Hess
Steinheimer Straße 7
74321 Bietigheim-Bissingen
praxis@drlukas.de
Begutachteter Beitrag/reviewed paper
Lukas C. Sind Orthesen im Training zur Prävention von OSG-Distorsionen sinnvoll? Orthopädie Technik, 2016; 67 (8): 50–52
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Kerkhoffs GM, Handoll HG. Surgical vs. conservative treatment for acute injuries of the lateral ligament complex in adults. Cochrane Database SystRev2: CD00380, 2007
- Kerkhoffs GM, Van Dijk CN. Acute lateral ankle ligament ruptures in the athlete: the role of surgery. Foot Ankle Clin, 2013; 18 (2): 215–218
- Steinbrück K. Epidemiologie von Sportverletzungen – 25-Jahres-Analyse einer Sportambulanz. Z Sportverletzung Sportschaden. 1999; 13: 38–52
- Van Rijn RM, Willemsen SP, Verhagen AP, Koes BW, Bierma-Zeinstra SM. Explanatory variables for adult patients’ self-reported recovery after acute lateral ankle sprain. Phys Ther, 2011; 91: 77–84
- Smith RW, Reischl SF. Treatment of ankle sprains in young athletes. Am J Sports Med, 1986; 14: 465–471
- Fehske K. Behandlung chronischer Sprunggelenksinstabilität. Arthroskopie, 2015; 28: 124–13
- Best R, Brüggemann P, Petersen W, Rembitzki I, Ellermann A, Gösele-Koppenburg A, Liebau C. Aktuelle und neue Konzepte in der Behandlung akuter Außenbandverletzungen des Sprunggelenkes. Dtsch Z Sportmed, 2011; 62 (3): 57–62
- Pijnenburg AC, Van Dijk CN, Bossuyt PM, Marti AK. Treatment of ruptures of the lateral ankle ligaments: a meta-analysis. J Bone Joint Surg Am, 2000; 82: 761–773
- Züst P et al. Rehabilitation/Rückkehr zum Sport. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 79–84
- Bahr R, Krosshaug T. Understanding injury mechanisms: a key component of preventing injuries in sport. BR J Sports Med, 2005; 39: 324–329
- Freiwald J, Grim C, Schmitt H, Weisskopf M, Züst P, Miltner O. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–15
- Hupperets MD, Verhagen EA, Heymans MW, Bosmans JE, van Tulder MW, van Mechelen W. Potential savings of a program to prevent ankle sprain recurrence: economic evaluation of a randomized controlled trial. Am J Sports Med, 2010; 38: 2194–2200
- Munn J, Sullivan SJ, Schneiders AG. Evidence of sensomotoric deficits in functional ankle instability: a systematic review with metaanalysis. J Sci Med Sport, 2010; 13: 2–12
- Hübscher M, Zech A, Vogt L, Pfeifer K, Hänsel F, Banzer W. Neuromuscular training for sports injury prevention: a systematic review. Med Sci Sports Exerc, 2010; 42: 413–421
- Olsen OE, Myklebust G, Engebretsen L, Holme I, Bahr R. Exercises to prevent lower limb injuries in youth sports: cluster randomised controlled trial. BMJ, 2005; 330: 449
- Holme E, Magnusson SP, Becher K, Bieler T, Aagaard P, Kjaer M. The effect of supervised rehabilitation on strength, postural sway, position sense and re-injury risk after acute ankle ligament sprain. Scand J Med Sci Sports, 1999; 9: 104–109.
- Freiwald J, Grim C, Schmitt H, Weisskopf M, Züst P, Miltner O. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–15
- Zech A, Hübscher M. Sensomotorisches Training zur Prävention von Sprunggelenksverletzungen. Dtsch Z Sportmed, 2012; 63: 5–8
- Verhagen EA, Bay K. Optimising ankle sprain prevention: a critical review and practical appraisal of the literature. Br J Sports Med, 2010; 44: 1082–1088
- Best R, Mauch F, Böhle C, Huth J, Brüggemann P. Residual mechanical effectiveness of external ankle tape before and after competitive professional soccer performance. Clin J Sports Med, 2014; 24: 51–57
- Lardenoye S, Theunissen E, Cleffken B, Brink PR, de Bie RA, Poeze M. The effect of taping versus semi-rigid bracing on patient outcome and satisfaction in ankle sprains: a prospective, randomized controlled trial. BMC musculoskeletal disorders, 2012; 13: 81
- Olmsted LC, Vela LI, Denegar CR, Hertel J. Prophylactic Ankle Taping and Bracing: A Numbers-Needed-to-Treat and Cost-Benefit Analysis. J Athl Train, 2004; 39: 95–100
- Lohrer H. Orthesen und Bandagen. In: Dickhuth HH, Mayer F, Röcker K, Berg A (Hrsg). Sportmedizin für Ärzte: Lehrbuch auf der Grundlage des Weiterbildungssystems der Deutschen Gesellschaft für Sportmedizin und Prävention (DGSP). Köln: Dt. Ärzte-Verlag, 2010: 283–286
- Rosenbaum D, Becker HP. Sprunggelenksorthesen: Übersicht, Anwendungsgebiete und wissenschaftliche Ergebnisse. Orthopäde, 1999; 28: 559–564
- Freiwald J, Grim C, Schmitt H, Weisskopf M, Züst P, Miltner O. Prävention von Sprunggelenksverletzungen. GOTS-Expertenmeeting: Sprunggelenksinstabilität, 2012: 9–15
- Verhagen EA, Bay K. Optimising ankle sprain prevention: a critical review and practical appraisal of the literature. Br J Sports Med, 2010; 44: 1082–1088
- Kemler E, van de Port I, Backx F, van Dijk CN. A systematic review of the treatment of acute ankle sprain: brace versus other functional treatment types. Sports Med, 2011; 41 (3): 185–197
- Kerkhoffs GM, van den Bekerom M, Elders LA, van Beek PA, Hullegie WA, Bloemers, GM, de Bie RA. Diagnosis, treatment and prevention of ankle sprains: an evidence-based clinical guideline. Br J Sports Med, 2012; 46: 854–860
- Wiley JP, Nigg BM. The effect of an ankle orthosis on ankle range of motion and performance. J Orthop Sports Phys Ther, 1996; 23: 362–369
- Müller CC, Hintermann B. Die Wirkung von äußeren Stabilisierungshilfen auf die Rotationsstabilität der Sprunggelenke. Sportverletz Sportschaden, 1996; 10: 84–87
- Verhagen EA, van Mechelen W, de Vente W. The Effect of Preventive Measures on the Incidence of Ankle Sprains. Clin J Sports Med, 2000; 10: 291–296
- Janssen KW, van Mechelen W, Verhagen EA. Bracing superior to neuromuscular training for the prevention of self-reported recurrent ankle sprains: a three-arm randomised controlled trial. Br J Sports Med, 2014; 48 (16): 1235–1239
- Smith RW, Reischl SF. Treatment of ankle sprains in young athletes. Am J Sports Med, 1986; 14: 465–471
- Janssen KW, van Mechelen W, Verhagen EA. Bracing superior to neuromuscular training for the prevention of self-reported recurrent ankle sprains: a three-arm randomised controlled trial. Br J Sports Med, 2014; 48 (16): 1235–1239
- Best R, Rembitzki I, Petersen W. Rückkehr zum Sport nach Kollateralbandläsion am Sprunggelenk. Arthroskopie, 2016; 29: 13–21
- MacKean LC, Bell G, Burnham RS. Prophylactic ankle bracing vs taping: Effects on functional performance in female basketball players. J Orthop Sports Phys Ther, 1995; 22: 77–81
- Pienkowski D, McMorrow M, Shapiro R, Caborn DNM, Stayton J. The effect of ankle stabilizers on athletic performance. A randomized prospective study. Am J Sports Med, 1995; 23: 757–762
- Jerosch J, Thorwesten L, Frebel T, Linnenbecker S. Influence of external stabilizing devices of the ankle on sport-specific capabilities. Knee Surg Sports Traumatol Arthroscopy, 1997; 235: 1–8
- Burks RT, Bean BG, Marcus R, Barker HB. Analysis of athletic performance with prophylactic ankle devices. Am J Sports Med, 1991; 19: 104–106
- Hardy L, Huxel K, Brucker J, Nesser T. Prophylactic Ankle Braces and Star Excursion Balance Measures in Healthy Volunteers. J Athl Train, 2008; 43: 347–351
- Seah R, Mani-Babu S. Managing ankle sprains in primary care: what is best practice? A systematic review of the last 10 years of evidence. BMB, 2011; 97: 105–135
- Verhagen EA, van Mechelen W, de Vente W. The Effect of Preventive Measures on the Incidence of Ankle Sprains. Clin J Sports Med, 2000; 10: 291–296