Fallbeschreibung
Schlaganfall – eine Diagnose, durch die das Leben des Betroffenen oft unerwartet und schlagartig verändert wird. Als Ursache für eine dauerhafte körperliche Beeinträchtigung steht der Schlaganfall an erster Stelle. Auch Marco M. erkrankte plötzlich und aus völliger Gesundhei heraus am 15.10.2008. An diesem Tag spürte der gelernte Maler und Lackierer im Alter von 37 Jahren plötzlich einen vernichtungsartigen Kopfschmerz und brach dann bewusstlos auf der Baustelle mit einer schweren Hirnblutung zusammen. Im Nachhinein stellt sich Marco M. die Frage nach dem Warum. Es gab keine Warnsignale. Der junge Familienvater, der aktiv und sportlich war, hatte hart gearbeitet und gerade das eigene Haus mit viel Eigenleistung gebaut. Vielleicht war es doch zu viel Stress, sagt er nun, mit einem großen zeitlichen Abstand.
In der Klinik stellten die Ärzte eine schwere Subarachnoidalblutung fest. Eine solche ist nur bei ca. 5 % der Patienten die Ursache für einen Schlaganfall. Etwa 20 % der Schlaganfallpatienten erleiden eine Hirnblutung; bei den übrigen 80 % ist ein akuter Gefäßverschluss ursächlich. Gemeinsam ist allen Schlaganfällen, dass das Gehirn mit zu wenig Sauerstoff versorgt wird, wodurch eine dauerhafte Schädigung von Nervenzellen eintritt. Im Fall von Marco M. war ein geplatztes Aneurysma die Ursache. Dabei ist eine Gefäßwand sackartig erweitert und dadurch besonders dünn und gefährdet. Ein Aneurysma kann angeboren sein und erzeugt im Vorfeld oft keine Beschwerden, allerdings können ein zu hoher Blutdruck und Stress dazu führen, dass die Gefäße schneller verschleißen; dementsprechend ist auch die Gefahr einer Aneurysmablutung erhöht.
Durch das beherzte Handeln eines Arbeitskollegen, der sofort den Rettungsdienst verständigte, kam Marco M. zügig in eine Stroke-Unit. Dort wurde der komatöse Patient behandelt. Aufgrund einer erheblichen Hirnschwellung musste nach wenigen Tagen ein Teil der Schädeldecke entfernt werden, um eine weitere Schädigung des Gehirns durch den überhöhten Druck zu vermeiden. Die Erstversorgung war lebensrettend.
Phasen stationärer Rehabilitation
1. Maßnahme: Frührehabilitation (2 Monate nach Ereignis)
Durch einen komplizierten intensivmedizinischen Verlauf mit einer Vielzahl von Komplikationen konnte erst zwei Monate nach dem Ereignis mit einer neurologischen Frührehabilitation begonnen werden. Während der sechsmonatigen stationären Rehabilitation und insbesondere nach Reimplantation des Knochendeckels machte der Patient überraschende Fortschritte. Durch die Behandlung eines interdisziplinären Teams wurde er deutlich wacher und nahm zunehmend Kontakt zur Umwelt auf. Im Rahmen einer intensiven logopädischen Therapie entwickelte sich eine gefährliche Schluckstörung schrittweise zurück, sodass die geblockte durch eine ungeblockte Trachealkanüle ersetzt und letztlich ganz entfernt werden konnte. Die Schluckstörung entwickelte sich zurück. Am Ende der ersten Frührehabilitationsmaßnahme, acht Monate nach der Aneurysmablutung, konnte der Patient weiche Nahrung ohne Verschlucken zu sich nehmen und sich mit einfachen Zwei- bis Dreiwortsätzen verständlich machen.
Auch in der Physio- und Ergotherapie ging es voran: Der Patient konnte bis zu zwei Stunden im Therapierollstuhl sitzen und bis zu 20 Minuten in einem Stehgerät stehen. Der Transfer erfolgte jedoch weiterhin über einen Lifter. Die starke Tetraspastik des Patienten konnte gemindert und die Kopf- und Rumpfkontrolle sowie die Spitzfußsymptomatik gebessert werden. Der Patient war jetzt in der Lage, bei den „Aktivitäten des täglichen Lebens“ ansatzweise mitzuhelfen.
Nach insgesamt acht Monaten wurde der Patient in die Häuslichkeit entlassen und hatte großes Glück, denn die Familie organisierte gemeinsam mit dem Pflegeteam die bestmögliche Weiterversorgung. Per Hausbesuch erhielt er weiterhin Physio- und Ergotherapie und auch intensive logopädische Therapie. Das örtliche Sanitätshaus lieferte die notwendigen Hilfsmittel.
2. Maßnahme: Verbesserung der Mobilität (20 Monate nach Ereignis)
Nach einem Jahr in häuslicher Betreuung wurde auf Empfehlung des Hausarztes eine erneute Rehabilitationsmaßnahme beantragt mit dem Ziel, die Mobilität des Patienten zu verbessern. Die Aneurysmablutung lag zu diesem Zeitpunkt schon ein Jahr und acht Monate zurück. Während der zweiten stationären Rehabilitation wurden erneut deutliche Fortschritte erzielt: Der Patient konnte jetzt seinen Rollstuhl langsam, aber selbstständig bewegen. Die Kondition besserte sich. Neu hinzu kam die Fähigkeit, für mehrere Minuten am Geländer zu stehen. Für den Lagewechsel vom Sitz zum Stand benötigte der Patient jedoch weiterhin Hilfe durch einen Therapeuten. Ein ergotherapeutischer Schwerpunkt war das Dusch- und Anziehtraining sowie das Esstraining. Der Patient benötigte dabei immer wieder Motivation und Aufforderungen, da seine Konzentrationsfähigkeit noch deutlich herabgesetzt war. Aufgrund der starken Bewegungseinschränkungen des linken Arms und der linken Hand erhielt er zusätzlich zu Übungen zur Verbesserung der Beweglichkeit eine individuelle Schienenversorgung.
Nach acht Wochen stationärer Rehabilitation wurde der Patient am 30.08.2010 erneut nach Hause entlassen. Durch die erfolgreichen ambulanten Therapien konnten die erreichten Fortschritte erhalten und zum Teil ausgebaut werden. Im Rahmen der ambulanten Physiotherapie machte der Patient erste Gehversuche mit einem Vierpunktstock. Zusätzlich wurde er aufgrund seiner ausgeprägten armbetonten linksseitigen Spastik regelmäßig in der Ermächtigungsambulanz der nahegelegenen Rehabilitationsklinik mit Botulinumtoxin behandelt.
3. Maßnahme: Verbesserungen beim Sitzen, beim Rollstuhlfahren und beim Stehen (5 Jahre nach Ereignis)
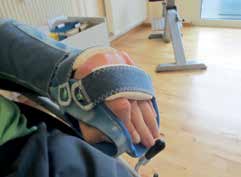
Im September 2013, fünf Jahre nach der Aneurysmablutung und drei Jahre nach Beendigung der letzten Rehabilitationsmaßnahme, wurde Marco M. zum dritten Mal zu einer stationären Rehabilitation aufgenommen. Zum Entlassungszeitpunkt Ende Oktober 2013 konnte er frei sitzen, selbstständig mit einem Leichtgewichtsrollstuhl fahren, für ca. eine Sekunde frei, jedoch unsicher stehen und mit einem Einhänderbrett selbstständig essen. Gemäß FAC (Functional Ambulation Category) konnte er seine Gehfähigkeit von FAC 1 auf FAC 3 verbessern, das heißt, er war zum Gehen ständig auf eine Begleitperson angewiesen, die intermittierend das Gleichgewicht sicherte. Für Lageveränderungen im Bett und für den Transfer vom Bett in den Rollstuhl oder vom Sitz in den Stand war weiterhin eine Hilfe durch geschulte Laien notwendig. Auch beim Waschen und Anziehen benötigt der Patient noch umfassende Hilfe. Im stark betroffenen linken Arm zeigten sich proximale Restaktivitäten. Der Arm konnte im Schultergelenk etwa 40° nach vorn angehoben werden. Die Fingergrundgelenke waren anhaltend flektiert, die Mittel- und Endgelenke gestreckt und zum Teil überstreckt. Bei der passiven Mobilisation war es nicht möglich, alle Fingergelenke gleichzeitig zu strecken. Die linke Hand war weiterhin dauerhaft mit einer zirkulären Handorthese nach Maß versorgt. Ein funktioneller Einsatz der Hand war somit weiterhin unmöglich (Abb. 1).
Seit Abschluss der dritten stationären Rehabilitationsmaßnahme wird der Patient zweimal pro Woche in einer spezialisierten Praxis für gerätegestützte Physiotherapie behandelt. Die Behandlung der linken oberen Extremität mit Botulinumtoxin wird weiterhin alle drei Monate von der Ermächtigungsambulanz der Rehabilitationsklinik durchgeführt. Zur Verbesserung der Kommunikation zwischen Rehabilitationsklinik und Therapiepraxis findet eine Muskeltabelle mit Botulinumtoxin-Injektionsschema Anwendung.
Ergebnisse der Rehabilitationsmaßnahmen
Die aktive Beweglichkeit des linken Armes sowohl im Schulter- als auch im Ellenbogengelenk konnte durch ein repetitives, gerätegestütztes Training, einen speziellen Therapieparcours (Abb. 2) sowie den Einsatz eines Exoskelett-Therapiegeräts kontinuierlich verbessert werden. Im Eigentraining der Arm- und Beinfunktion nutzt der Patient einen Bewegungstrainer mit Biofeedback. Die individuell angepasste zirkuläre Armorthese wird weiterhin zum Erhalt der Beweglichkeit getragen. Zusätzlich trägt der Patient zur Detonisierung der Hand- und Fingermuskulatur zeitweise einen Johnstone-Splint.
Durch die langfristige Kombination von Physio- und Ergotherapie, medikamentöser Behandlung, individueller Orthesenversorgung und strukturiertem Eigentraining konnte die Beweglichkeit der Hand- und Fingergelenke erheblich verbessert werden. Im Rahmen der Behandlung wurde das passive gleichzeitige Strecken aller Fingergelenke möglich. Dadurch eröffneten sich neue Behandlungsoptionen, zum Beispiel das Training mit einer funktionellen dynamischen Orthese (Saebo Flex). Mit dieser Orthese konnte der Patient jetzt, sieben Jahre nach Erkrankungsbeginn, erstmals mit seiner stark betroffenen linken Hand Gegenstände aktiv greifen (Abb. 3). Durch eine feste Therapiestruktur und hohe Wiederholungszahlen ließ sich die Handfunktion so ausbauen, dass erste Gegenstände auch schon ohne Orthese aktiv gegriffen werden können (Abb. 4).
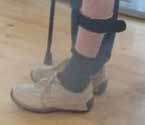
Auch das Gehen konnte stetig verbessert werden. Eine kritische Bewertung der bisher eingesetzten Hilfsmittel zeigte, dass die erstmals 2013 verordnete Fußheberorthese zu schwach war, um genügend Standsicherheit zu gewährleisten (Abb. 5). Nach Umstellung auf eine feste Carbonorthese (Dynam X) mit Orthesenschuh (Sporlastic Footcare) und eine maßgefertigte Einlage konnte die Standsicherheit erheblich erhöht, das „Durchschlagen“ des Kniegelenks verringert und somit die Kniekontrolle verbessert werden (Abb. 6). Diese Hilfsmitteloptimierung war eine wesentliche Voraussetzung für die erfolgreiche Fortsetzung der Gangrehabilitation. In deren Rahmen erhielt der Patient zusätzlich zur intensiven Physiotherapie ein vollautomatisiertes endeffektorbasiertes Gangtraining im GT 1 und im Lyra (Abb. 7).
Sieben Jahre nach der Aneurysmablutung kann Marco M. jetzt frei stehen, sich entsprechend FAC 4 im Innenbereich ohne Hilfsmittel und im Außenbereich mit einem Handstock sicher bewegen und Treppen mit Geländer selbstständig erklimmen. Auch Ganggeschwindigkeit und ‑sicherheit konnten erheblich verbessert werden. Den Rollstuhl benötigt der Patient nur noch bei längeren Strecken.
Gesamtbeurteilung der Maßnahmen
Die Erfolge der intensiven und langjährigen Therapie von Marco M. sind beachtlich. Der Fall beweist exemplarisch, dass schwer betroffene Patienten keineswegs nach einem halben oder einem ganzen Jahr „austherapiert“ sind. Dabei ist das Beispiel kein Einzelfall, aber es zeigt, wie eine sektorenübergreifende Rehabilitation von der Akutbehandlung bis zur Nachsorge adäquat organisiert werden kann, und auch, wie wichtig Kontextfaktoren sind, z. B. die Einbindung innerhalb der familiären Struktur, ein fürsorgliches Team aus Profis, aber auch die regelmäßige Durchführung intensiver Therapieintervalle. Das bisher Erreichte war nur durch sinnvolle Verzahnung und interdisziplinäre Zusammenarbeit möglich. Dies ist im Rahmen einer stationären Rehabilitation wesentlich leichter als in der ambulanten Versorgung. Im häuslichen Umfeld stehen die Angehörigen schwer betroffener Patienten oft alleine da. Eine adäquate fachliche Beratung und eine regelmäßige kritische Überprüfung, ob die derzeit durchgeführten Maßnahmen, Therapien und Versorgungen bzw. Hilfsmittel noch auf dem neuesten Stand sind, sind oft von Glück und Zufall abhängig.
Viele Angehörige werden nicht genug unterstützt und die Patienten gelten früh als „austherapiert“. Der Fall Marco M. ist ohne Frage eine Erfolgsgeschichte, dennoch bleiben Fragen offen, zum Beispiel:
- Hätte durch eine frühere Versorgung mit individuellen Handlagerungsschienen in Kombination mit der Gabe von Botulinumtoxin die Kontrakturentwicklung früher gestoppt werden können?
- Hätte durch den Einsatz eines Balance-Trainers und eines täglichen häuslichen Stehtrainings einer Kontrakturentwicklung des Fußes besser entgegengewirkt werden können?
- Wäre dadurch die Stehfähigkeit früher erreicht worden?
- Hätte die Gehfähigkeit schneller erreicht werden können, wenn die erstverordnete Fußheberorthese mehr Sicherheit vermittelt hätte?
- Wäre der Einsatz repetitiver Verfahren wie Gangtrainer und Armrobotik im ambulanten Setting nicht ebenso sinnvoll wie in der Rehabilitationsklinik?
Fazit
Viele Fragen gilt es weiterhin zu beantworten. Die Rehabilitationsforschung vermittelt neue Einblicke in das motorische Lernen. Dieses neue Wissen muss auch in der Langzeitversorgung stärkere Beachtung finden, und entsprechende Rahmenbedingungen hierzu müssen geschaffen werden. Vieles gibt es zu verbessern, aber eine enge interdisziplinäre Zusammenarbeit zwischen Medizinern, Pflegekräften, Therapeuten, Orthopädie-Technikern, Angehörigen und Patienten kann zu einer erheblichen Verbesserung des langfristigen Outcomes und der Lebensqualität führen. Schlüssel sind Fachwissen, Wissenstransfer sowie eine zielorientierte Kommunikation. Die Etablierung von Schlaganfall-Lotsen oder des interdisziplinären Arbeitskreises für Bewegungsstörungen sind vielversprechende Ansätze. Aber auch interdisziplinäre Fortbildungsveranstaltungen sowie die Bildung von Neurokompetenzzentren dienen der Verbesserung der Behandlungsqualität.
Seit Kurzem trainiert Marco M. mit Gloreha, einem einzigartigen Hand- und Fingerroboter (Abb. 8). Die Fortschritte in den letzten Jahren lassen hoffen, dass auch acht Jahre nach dem Schlaganfall noch vieles möglich ist. Auch wenn Studienlage und Statistik bei schwer betroffenen Patienten wie Marco M. keine herausragenden Ergebnisse zeigen, sollte jeder Patient so behandelt werden, wie es erforderlich ist – als Einzelfall.
Der Autor:
Ullrich Thiel
Hellmuth & Thiel, Praxis für Sensomotorik & Rehabilitation GmbH
Lennéstraße 74/75
14471 Potsdam
info@hellmuth-thiel.de
Begutachteter Beitrag/reviewed paper
Thiel U. Interdisziplinäre Zusammenarbeit in der Schlaganfall-Nachsorge – eine Fallbetrachtung. Orthopädie Technik, 2016; 67 (7): 68–71
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025