Epidemiologie
Die epidemiologischen Daten zur Knick-Senk-Fuß-Deformität sind widersprüchlich. Evans und Mitarbeiter haben im Rahmen ihres „Cochrane Review“ eine Prävalenz der Deformität von 0,6 bis 77,9 % ermittelt, also im Grunde alle Krankheitshäufigkeiten von „sehr selten“ bis „drei Viertel aller Patienten“ 1. In der Regel ist der Knick-Senk-Fuß bei jüngeren Kindern häufiger anzutreffen als bei Jugendlichen oder Erwachsenen (Prävalenz ca. 45 % bei Vorschulkindern, ca. 15 % bei Schulkindern im Alter von durchschnittlich 10 Jahren) 2. Allerdings gibt es auch Studien, die zeigen, dass bei 9,9 % der Kinder mit zunehmendem Alter die Deformität sogar zunimmt 3.
Unterschiedliche Risikofaktoren für das verstärkte Auftreten eines Knick-Senk-Fußes wurden in verschiedenen Studien beschrieben:
- jüngeres Alter (je jünger, desto wahrscheinlicher)
- männliches Geschlecht (Männer häufiger als Frauen)
- Übergewicht/Body-Mass-Index (je schwerer, desto wahrscheinlicher)
- Körpergröße (je größer, desto wahrscheinlicher)
- Gelenklaxizität (häufiger bei „generalisiert lockeren Bändern“) 4 5 6 7 8
Das Schuhwerk konnte erstaunlicherweise als Risikofaktor ausgeschlossen werden 9.
Deformität und Begriffsbezeichnung
Sehr häufig werden die Bezeichnungen der Deformität „Knick-Senk-Fuß“ gemischt verwendet. „Knick-Fuß“ (pes valgus) bezeichnet das Abknicken des Rückfußes „nach innen“ (Rückfußvalgus). „Senk-Fuß“ (pes planus) bezeichnet die Abflachung des Längsgewölbes. Der häufig im gleichen Atemzug mitgenannte „Spreizfuß“ („Knick-Senk-Spreiz-Fuß“) bezeichnet die Abflachung des Quergewölbes bzw. die Verbreiterung des Vorfußes und hat mit dem Knick-Senk-Fuß an und für sich nichts zu tun.
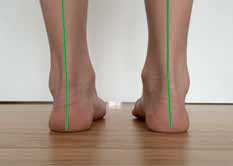
In Fachkreisen und vor allem im englischen Sprachraum sind die Bezeichnungen „Tibialis-posterior-Insuffizienz“ und „Tibialis-posterior-Dysfunktion“ (bzw. die englischen Entsprechungen) geläufig. Sie beschreiben eine Insuffizienz (Schwäche) des Musculus tibialis posterior als hauptsächliche Ursache des Knick-Senk-Fußes. Nach Auffassung der Verfasser handelt es sich hierbei jedoch um eine nicht ausreichende Umschreibung der Ursache, weswegen diese Bezeichnung nicht empfohlen wird. Denn die Deformität eines Knick-Senk-Fußes entsteht häufig nicht ausschließlich aufgrund einer isolierten Schwäche des Musculus tibialis posterior, sondern hat eine multifaktorielle Genese. Es existieren dynamische und statische mediale Stabilisatoren, die sowohl die Sprunggelenke als auch die Fußgelenke stabilisieren. In praktisch allen Fällen eines Knick-Senk-Fußes führt eine kombinierte Schwächung einzelner oder mehrerer dynamischer wie auch statischer medialer Stabilisatoren der Sprunggelenke und der Fußgelenke zur Deformität, nicht eine isolierte Insuffizienz des Musculus tibialis posterior. Aus diesem Grund verwenden die Verfasser ausschließlich den Begriff „Knick-Senk-Fuß“ zur Beschreibung der Deformität (Abb. 1).
Die Abgrenzung des Knick-Senk-Fußes zum Plattfuß ist bis heute noch nicht eindeutig definiert. Die Begriffe werden sehr unterschiedlich verwendet.
Anatomie und Funktion
Die oben beschriebenen medialen Stabilisatoren der Sprunggelenke und der Fußgelenke sind folgende:
Dynamische mediale Stabilisatoren:
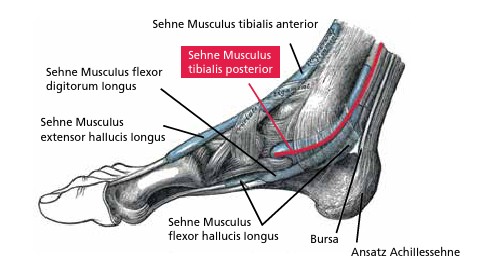
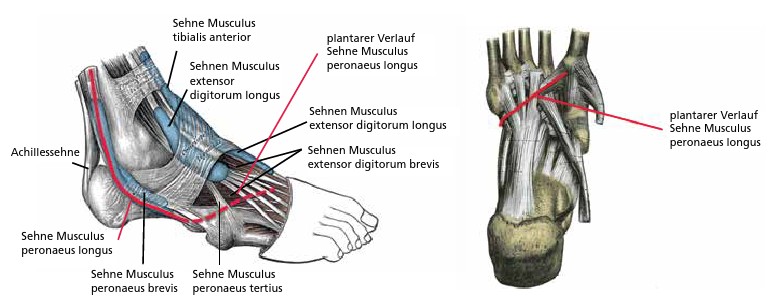
- Musculus tibialis posterior — Musculus peronaeus longus — Musculus flexor hallucis longus
Statische mediale Stabilisatoren:
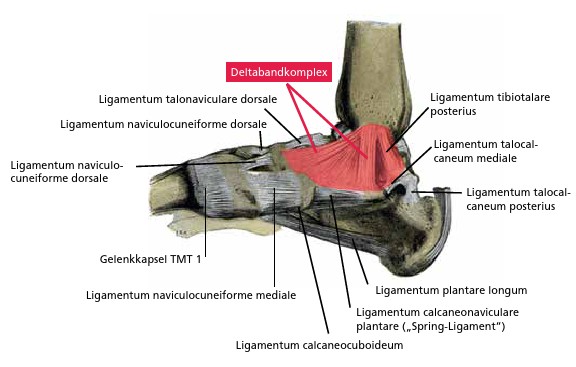
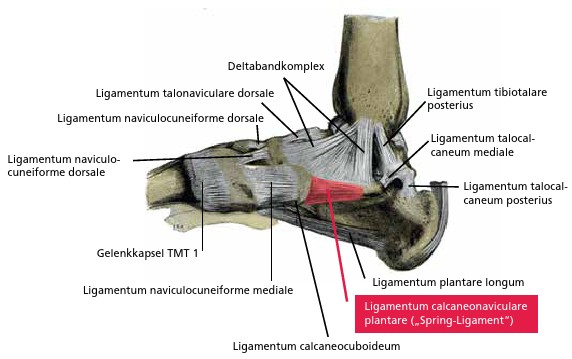
- Deltabandkomplex
- Ligamentum calcaneonaviculare plantare („Spring-Ligament“)
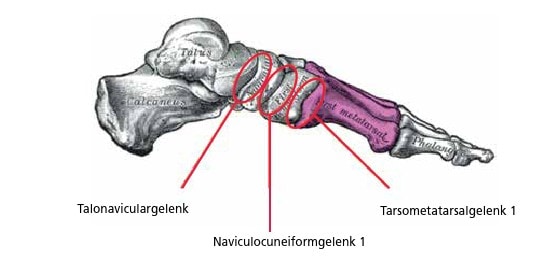
- intrinsische Stabilität der Gelenke des 1. Strahls (Tarsometatarsalgelenk 1, Naviculocuneiformgelenk 1, Talonaviculargelenk)
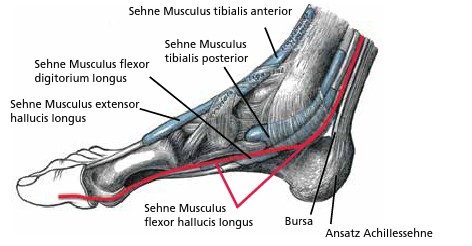
Der stärkste dynamische mediale Stabilisator ist der Musculus tibialis posterior. Seine Hauptfunktion ist die Anhebung des medialen Fußrandes („Längsgewölbe“) und damit auch die Supination des Rückfußes; des Weiteren unterstützt er bei der Adduktion des Vor-/Mittelfußes und bei der Plantarflexion 10 11 (Abb. 2).
Ein nur wenig bekannter dynamischer medialer Stabilisator ist der Musculus peronaeus longus. Seine Hauptfunktion ist die Plantarisierung des 1. Strahls (Os metatarsale 1), außerdem wirkt er bei der Pronation des Rückfußes und bei der Abduktion des Vor-/Mittelfußes mit 12 13 (Abb. 3).
Der dritte dynamische mediale Stabilisator ist der Musculus flexor hallucis longus. Durch dessen Anspannung erfolgt eine Plantarflexion und Supination des Fußes; er ist ein erheblicher Stabilisator des 1. Strahls und damit des Längsgewölbes des Fußes 14 15 (Abb. 4).
Ein statischer medialer Stabilisator der Sprunggelenke und der Fußgelenke ist der Deltabandkomplex. Allerdings trägt die gebräuchliche Bezeichnung „Ligamentum deltoideum“ der Tatsache nicht optimal Rechnung, dass das sogenannte Ligamentum deltoideum nicht ein einziges Band umschreibt, sondern einen Bandkomplex. In aller Regel werden dabei oberflächliche und tiefe Anteile unterschieden, wobei deren Variabilität je nach medizinischer Publikation sehr groß ist. Der Deltabandkomplex verhindert das valgische Abknicken in den Sprunggelenken und stabilisiert den Talus gegen Translation nach anterior und posterior sowie gegen Außenrotation 16 17 (Abb. 5).
Ein zweiter wichtiger statischer medialer Stabilisator ist das Ligamentum calcaneonaviculare plantare („Spring-Ligament“). Es ist ein sehr dickes Band und besitzt eine knorpelige Oberfläche, die gemeinsam mit dem Calcaneus (Fersenbein) und dem Os naviculare (Kahnbein) eine Pfanne für den Taluskopf (Sprungbein) bildet. Bei Insuffizienz des Ligamentum calcaneonaviculare plantare sinkt der Taluskopf im Talonaviculargelenk ein, was im Röntgen regelmäßig beobachtet werden kann 18 19 (Abb. 6).
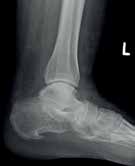
Der dritte und oft vergessene mediale Stabilisationsmechanismus sind die Gelenke des 1. Strahls. Durch deren Form, Knorpelüberzug und Kapsel-Band-Apparat wird eine intrinsische Stabilität gewährleistet, die den 1. Strahl den pronatorischen Momenten des Rückfußes entgegenwirken lässt. Nicht selten kann man beobachten, dass Patienten, die Jahre oder Jahrzehnte zuvor zum Beispiel eine Versteifung (Arthrodese) des Tarsometatarsalgelenks 1 („Lapidus-Arthrodese“) erhalten haben, auf dieser operierten Seite keinen Knick-Senk-Fuß entwickeln, sehr wohl aber auf der nicht stabilisierten Seite (Abb. 7).
Behandeln oder beobachten?
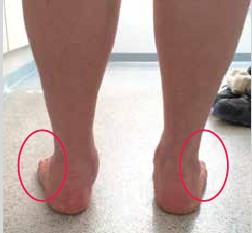
Sehr häufig steht der behandelnde Arzt auch heute noch vor dem Dilemma, dass es keine eindeutigen Behandlungsempfehlungen gibt, ob und wie ein schmerzfreier Patient mit einer Knick-Senk-Fuß-Deformität zu behandeln ist. Auch ist ein Problem beim Knick-Senk-Fuß, dass viele Patienten bis ins hohe Alter mit ihrem Knick-Senk-Fuß problemlos und schmerzfrei gehfähig bleiben, ohne sich je einer orthopädischen Behandlung unterzogen zu haben. Der Sprinter Usain Bolt beispielsweise ist trotz seiner ausgeprägten Knick-Senk-Füße in der Lage, 100 Meter in 9,58 Sekunden zu sprinten.
Allerdings ist auch bekannt, dass, wenn ein Knick-Senk-Fuß einmal eine Schmerzhaftigkeit auf Basis einer Sehnenscheidenentzündung oder Degeneration der dynamischen oder einer Instabilität/Insuffizienz der statischen Stabilisatoren entwickelt hat, diese kaum mehr mit rein konservativen Maßnahmen zu behandeln ist und oft eine Operation notwendig wird. Daher gilt es, prophylaktische Behandlungskonzepte zu entwickeln, die eine risikoarme, in erster Linie nichtoperative Korrektur der Deformität erreichen und spätere Operationen verzichtbar machen.
Grundvoraussetzungen einer prophylaktischen Behandlung
Vor einer prophylaktischen Behandlung eines Knick-Senk-Fußes sind folgende Grundvoraussetzungen abzuklären:
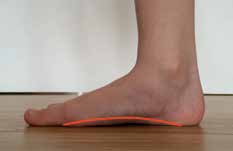
- Chronisch instabile/insuffiziente statische mediale Stabilisatoren (Gelenke, Bänder) können nicht durch Hilfsmittel sekundär stabilisiert werden: Hilfsmittel wie Einlagen, Orthesen, Stiefel o. Ä. sind sehr gut in der Lage, die instabilen/insuffizienten statischen medialen Stabilisatoren (Gelenke, Bänder) zu entlasten und zu stützen, aber sie führen nicht zu einer sekundären Stabilisation bei chronischer Instabilität/Insuffizienz dieser Strukturen.
- Dauerhafte Korrektur nur über die dynamischen medialen Stabilisatoren möglich: Aus dem vorigen Absatz folgt, dass eine dauerhafte Korrektur der Deformität des Knick-Senk-Fußes nur über die Aktivierung der dynamischen medialen Stabilisatoren der Sprung- und Fußgelenke gelingt.
- Alle Deformitäten müssen korrigiert werden: Es ist zwingend erforderlich, dass alle Deformitäten eines Knick-Senk-Fußes korrigiert werden, denn die Fehlstellung der Gelenke und die Überdehnung der Kapsel-Band-Strukturen sind schmerzhaft. Nur bei mechanisch geraden Fuß- und Sprunggelenkachsen ist ein langfristig gutes, schmerzfreies Ergebnis zu erwarten.
- Nur korrigierbare Gelenke können korrigiert werden: Für eine dauerhafte Korrektur der Fuß- und Sprunggelenkachsen müssen die Gelenke auch korrigierbar sein. Bei fixierten Gelenkfehlstellungen – wie zum Beispiel bei einer Coalitio (angeborene Verwachsung der Rückfuß- oder Fußwurzelgelenke) oder bei Arthrosen – können die Fuß- und Sprunggelenkachsen weder passiv (durch Einlagen, Orthesen, Stiefel o. Ä.) noch aktiv korrigiert werden. In diesen Fällen kann man nur versuchen, passiv zu kompensieren, zu entlasten und zu stützen.
Prophylaxe mit dem „X‑Foot-Concept“
Das „X‑Foot-Concept“ ist ein prophylaktisches Behandlungskonzept, das die Aktivierung der drei dynamischen medialen Stabilisatoren der Sprung- und Fußgelenke (Musculus tibialis posterior, Musculus peronaeus longus und Musculus flexor hallucis longus) mit aktiv korrigierenden sensomotorischen Einlagen kombiniert. Es besteht aus drei Therapiestufen, die dem Patienten von ausgebildeten und erfahrenen Therapeuten erläutert werden müssen und bei deren Umsetzung er unterstützt werden sollte.
Therapiestufe 1: Aktivierung der dynamischen medialen Stabilisatoren im Stehen
In einer ersten Therapiestufe erlernt der Patient die Aktivierung der dynamischen medialen Stabilisatoren im Stehen. Konkret bedeutet das:
- Varisierung des Rückfußes: Durch Aktivierung des Musculus tibialis posterior wird der valgisch stehende Rückfuß in Richtung Varus aufgerichtet. Hierdurch wird allerdings der 1. Strahl des Patienten angehoben (Vorfuß-Supination) (Abb. 8).
- Plantarisierung des 1. Strahls: Durch Aktivierung des Musculus peronaeus longus und des Musculus flexor hallucis longus wird eine Plantarisierung des 1. Strahls erzielt. Die Vorfuß-Supination wird hierdurch korrigiert und die Gelenke des 1. Strahls (das Längsgewölbe) maßgeblich stabilisiert (Abb. 9).
Diese gleichzeitige Aktivierung des Musculus tibialis posterior auf der einen Seite und des Musculus peronaeus longus bzw. des Musculus flexor hallucis longus auf der anderen Seite ist für den Knick-Senk-Fuß-Patienten anfangs ungewohnt und gelingt nur durch Instruktion durch einen ausgebildeten und erfahrenen Therapeuten.
Therapiestufe 2: Überführung ins Gehen
Bei der zweiten Therapiestufe des „X‑Foot-Concepts“ wird das im Stehen Erlernte unter kontrollierten Bedingungen ins Gehen übertragen. Aus einem im Stehen erlernten Korrekturmuster wird so ein automatisch ablaufendes Bewegungsmuster. Während der Knick-Senk-Fuß-Patient üblicherweise über den Innenrand des Fußes abrollt, muss er nun lernen, über den Außenrand abzurollen (Aktivität des Musculus tibialis posterior) und über die Großzehe abzustoßen (Aktivität des Musculus peronaeus longus bzw. des Musculus flexor hallucis longus). Wiederum gelingt dies nur unter Anleitung eines ausgebildeten und erfahrenen Therapeuten. Außerdem sind kontrollierte Trainingsbedingungen mit visueller Kontrolle notwendig, also ein Laufband, auf dem man sich ohne äußere Störfaktoren ausschließlich auf die Korrektur konzentrieren kann, und eine Kamera (z. B. das eigene Smartphone), die die Rückfußachse filmt und dem Patienten eine visuelle Rückmeldung vermittelt, was das Lernen der Korrektur deutlich erleichtert. Geeignetes Schuhwerk, das diesen Abrollvorgang zulässt, ist ebenfalls Voraussetzung (zum Beispiel ein Laufschuh).
Therapiestufe 3: Überführung in den Alltag
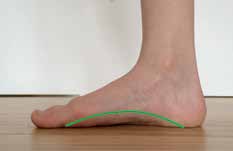
In einem dritten Schritt erlernt der Patient, dieses Bewegungsmuster ins tägliche Gehen zu überführen. Kein noch so disziplinierter Patient bringt die Geduld und Disziplin auf, die Übungen der Therapiestufen 1 und 2 konsequent 6 bis 12 Monate lang täglich durchzuführen. Wenn es aber gelingt, dieses Korrekturmuster ins tägliche Gehen einzubauen, sind die 5.000 bis 10.000 Schritte, die wir täglich zurücklegen, ein mehr als ausreichendes Trainingsprogramm. Zur Unterstützung des korrekten Bewegungsmusters werden aktiv korrigierende sensomotorische Einlagen verwendet. Der Begriff der sensomotorischen Einlage wird allerdings recht variabel und inhomogen verwendet: Laut Magnus Fischer, Landesinnungsmeister der Landesinnung Bayern für Orthopädie-Schuhtechnik, ist unter einer sensomotorischen Einlage eine afferenzstimulierende Einlage zu verstehen, die die Korrektur des Knick-Senk-Fußes durch gezielt eingesetzte sensorische Impulse unterstützt. Hingegen ist unter einer propriozeptiven Einlage eine afferenzstimulierende Einlage zu verstehen, die gezielt die Haltung und die Biomechanik des gesamten Körpers beeinflusst Fischer M. Knick-Senk-Fuß – Versorgung mit aktiv-wirkenden Einlagen. Jahreskongress Technische Orthopädie 2016 in Garmisch-Partenkirchen (16.04.2016)[/efn_note]. Die Verfasser nutzen diese aktiv korrigierende Wirkungsweise der sensomotorischen Einlagen beim „X‑Foot-Concept“.
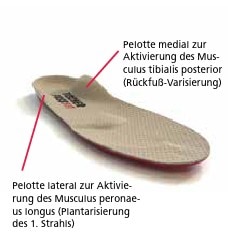
Es gibt etliche Studien, die die Wirksamkeit der sensomotorischen Einlagen nachgewiesen haben, und wahrscheinlich ebenso viele Studien, die sie widerlegt haben. Auch bezüglich der genauen Wirkungsweise besteht unter den Befürwortern eine große Uneinigkeit. Die Verfasser vertreten in diesem Zusammenhang folgende Theorie: Durch eine relativ harte und kurze Pelotte im Bereich des proximalen medialen Einlagenrandes wird ein kontrollierter Schmerzreiz im Bereich der medialen Ferse gesetzt. Der Patient reagiert darauf mit einer Rückfuß-Varisierung (durch Aktivierung des Musculus tibialis posterior), um diesem Schmerzauslöser auszuweichen („Steinchen-im-Schuh-Prinzip“). Durch eine zweite Pelotte am gegenüberliegenden proximalen lateralen Einlagenrand wird ein kontrollierter Impuls gesetzt, der in der Lage ist, den Musculus peronaeus longus zu aktivieren und damit eine Plantarflexion des 1. Strahls des Fußes auszulösen Ludwig O, Quadflieg R, Koch M. Einfluss einer sensomotorischen Einlage auf die Aktivität des M. peroneus longus in der Standphase. Deutsche Zeitschrift für Sportmedizin, 2013; 64 (3): 77–82[/efn_note] (Abb. 10). Mit solchen sensomotorischen Einlagen ist es also möglich, den beim Therapeuten erlernten Bewegungsablauf eins zu eins „nachzuarbeiten“ und damit das physiologische Bewegungskonzept eines aktiven Knick-Senk-Fuß-Ausgleichs über 6 bis 12 Monate zu verinnerlichen.
Mit den genannten Therapiestufen 1 bis 3 des „X‑Foot-Concepts“ ist es also möglich, einem schmerzfreien Patienten ein Bewegungsmuster zu vermitteln, das mit einfachen Mitteln eine aktive, dauerhafte Korrektur sämtlicher Fehlstellungen des Knick-Senk-Fußes erlaubt. Die Wahrscheinlichkeit des Auftretens ernsthafter Folgen des Knick-Senk-Fußes wie die Degeneration der Sehne des Musculus tibialis posterior oder arthrotischer Veränderungen der Sprung- oder Fußgelenke wird so ohne Operation minimiert.
Konservative Therapie bei Schmerzen
Die konservative Therapie des Knick-Senk-Fußes kommt – im Gegensatz zur oben beschriebenen Prophylaxe – dann ins Spiel, wenn eine Deformität und gleichzeitig Schmerzen vorliegen. Wie oben bereits erwähnt, ist es enorm schwierig, einen einmal schmerzhaften Knick-Senk-Fuß wieder in einen schmerzfreien Zustand zu versetzen. Trotzdem bieten die Verfasser dem Patienten diese Möglichkeit an und schlagen ihm in aller Regel nicht direkt eine Operation vor. Es wird allerdings ausdrücklich auf die nicht besonders günstigen Erfolgsaussichten der konservativen Therapie hingewiesen. Außerdem wird ausdrücklich auf die Möglichkeit einer gewissen Verschlechterung der Situation durch Fixierung der Deformität und/oder Arthroseentstehung in den deformiert stehenden Gelenken hingewiesen. Manche Patienten entscheiden sich dann direkt für die Operation, ein großer Teil der Patienten wagt aber dennoch einen konservativen Therapieversuch. Die Patienten werden dann allerdings engmaschig in 6‑Wochen-Abständen nachkontrolliert und wechseln bei konservativer Therapieresistenz oder Schmerzzunahme rasch zur Operation.
Bei der konservativen Therapie steht zuallererst im Vordergrund, die Schmerzen des Patienten zu eliminieren. Wenn dies nicht gelingt, wird – durch die schmerzbedingte Störung des propriozeptiven Regelkreises – eine aktive Korrektur nach dem „X‑Foot-Concept“ nicht möglich sein. Die Elimination der Schmerzen richtet sich nach der individuell vorliegenden Pathologie und dem individuellen Ansprechen des Patienten auf die unterschiedlichen Maßnahmen. Wie bei konservativen Maßnahmen üblich, gilt es, den optimalen Mix für den individuellen Patienten zu finden.
Folgende Maßnahmen finden hierbei u. a. Anwendung:
- Medial passiv stützende Einlagen und/oder überknöchelhohe Orthesen: Bei Vorliegen von Schmerzen gilt es, die dynamischen und statischen medialen Stabilisatoren der Sprung- und Fußgelenke zu entlasten, um deren Schmerzhaftigkeit zu reduzieren. Aktiv korrigierende sensomotorische Einlagen sind in dieser Phase nicht angezeigt (Abb. 11).
- Geeignetes Schuhwerk: Häufig wird vergessen, dass medial passiv stützende Einlagen nur in geeigneten Schuhen ihre optimale Wirkung entfalten. Die Ferse des Schuhs muss breit und gut gedämpft sein. Die Sohle muss seitlich gut führen und den Abrollvorgang optimal unterstützen. Dies führt dazu, dass nicht mehr über die schmerzhaften Gelenke abgerollt wird, sondern dass der Schuh abrollt und die Sprung- und Fußgelenke beim Abrollen entlastet werden. Häufig findet man im Bereich der Trailrunning-Schuhe ein geeignetes Modell (Abb. 12).
- Nichtsteroidale Antirheumatika (NSAR) und/oder physikalische Maßnahmen: Durch Kälte, Elektrotherapie, Ultraschall-Therapie u. a. in Kombination mit nichtsteroidalen Antirheumatika (NSAR) können Sehnenscheidenentzündungen und Gelenkentzündungen (Arthritis) wirkungsvoll eingedämmt werden – allerdings häufig nur temporär; bei persistierender Deformität flackern diese Probleme nach Wochen häufig wieder auf.
- Sportverbot: Die wichtigste aller Maßnahmen ist eine Reduktion der Belastung. Während häufig das Gehen im Alltag noch gut (schmerzfrei) toleriert wird, ist die sportliche Belastung meistens zu viel und führt zu einer Verstärkung der Sehnenscheidenentzündungen und Arthritiden. Allerdings ist viel Überzeugungsarbeit notwendig, um Sportler über Wochen und Monate von ihrer Lieblingsbeschäftigung fernzuhalten.
- Infiltrationen: Im Zentum der Verfasser wird grundsätzlich kein Cortison zur Infiltration von Sehnen und Bändern oder gesunden Gelenken verwendet, weil dabei zu häufig massive Schäden an Sehnen- und Bandstrukturen beobachtet werden. Stattdessen wird auf PRP-Konzentrat (autologes thrombozytenreiches Blutplasma) oder Komplexhomöopathika zurückgegriffen (z. B. Formasan und Traumeel). Dabei wird aber der Patient ausdrücklich auf den verzögerten Wirkungseintritt von mindestens 6 Wochen hingewiesen (Abb. 13).
Erst wenn es gelungen ist, die Schmerzen anhaltend auszuschalten, kann wieder auf die aktiv korrigierende Therapie des „X‑Foot-Concepts“ mit Unterstützung durch sensomotorische Einlagen zurückgegriffen werden.
Operative Therapie bei konservativer Therapieresistenz
Wenn die beschriebenen konservativen Maßnahmen nicht zum gewünschten Erfolg führen, ist eine operative Therapie häufig unumgänglich. Die Alternative für den Patienten bleibt lediglich, mit den Schmerzen und der Deformität (und der damit verbundenen Funktionseinschränkung) zu leben.
Bei der operativen Therapie unterscheidet man gelenkerhaltende und ‑versteifende Operationen. Die Entscheidung, ob gelenkerhaltend vorgegangen werden kann oder ob eine versteifende Operation durchgeführt werden muss, hängt unter anderem von folgenden Kriterien ab:
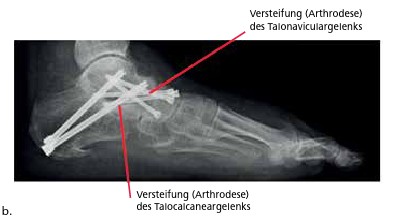
- Korrigierbarkeit der Deformität: Wenn die vorliegende Knick-Senk-Fuß-Deformität passiv korrigierbar ist, kann sie grundsätzlich – auch bei Patienten höheren Alters – auch gelenkerhaltend operativ korrigiert werden. Wenn die Deformität passiv nicht mehr korrigiert werden kann, ist – auch bei jüngeren Patienten – keine gelenkerhaltende Korrektur mehr möglich, und es muss mittels Gelenksversteifungen inkl. Stellungskorrektur (Korrekturarthrodese) vorgegangen werden.
- Arthrose: Wenn eines oder mehrere der Sprung- oder Fußgelenke eine schmerzhafte Arthrose haben, kann – unabhängig vom Alter – nicht mehr gelenkerhaltend vorgegangen werden. Es muss dann in der Regel das schmerzhaft arthrotisch veränderte Gelenk versteift werden, um ein für den Patienten befriedigendes, schmerzfreies Resultat zu erzielen. Häufig ist die Stellung schmerzhafter Arthrose-Gelenke ohnehin nicht mehr passiv korrigierbar; sie bedürfen schon aus diesem Grund einer Gelenkversteifung mit Stellungskorrektur (Korrekturarthrodese).
- Begleitende neurologische, rheumatologische oder myopathische Erkrankungen: Bei gelenkerhaltenden Operationen werden in der Regel („funktionierende“) Muskeln als Ersatz des („nicht mehr funktionierenden“) Musculus tibialis posterior verpflanzt. Wenn die zu verpflanzenden Muskeln zum Beispiel aufgrund neurologischer oder myopathischer Erkrankungen nicht mehr funktionstüchtig sind oder eine Funktionsbeeinträchtigung aufgrund einer progressiven neurologischen Erkrankung (z. B. Multiple Sklerose) befürchtet werden muss, kann ebenfalls nicht mehr gelenkerhaltend operiert werden. Gleiches gilt für aggressive arthritische Veränderungen der Sprung- und Fußgelenke bei begleitenden rheumatologischen Erkrankungen (Abb. 14).
Ein mittleres bis hohes Patientenalter ist per se kein Ausschlusskriterium für eine gelenkerhaltende Operation.
Die operative Korrektur des Knick-Senk-Fußes umfasst schließlich die Korrektur sämtlicher Pathologien:
- Die degenerativ aufgefaserte Sehne des Musculus tibialis posterior wird chirurgisch débridiert und tubularisiert (als „Röhre“ wieder rund vernäht).
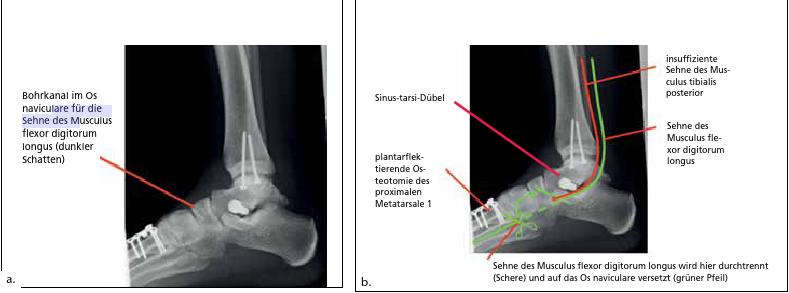
- In sehr vielen Fällen wird auf die degenerativ aufgefaserte Sehne des Musculus tibialis posterior eine gesunde Nachbarsehne „huckepack“ verpflanzt, um die ungenügend funktionierende Sehne des Musculus tibialis posterior in ihrer Funktion zu unterstützen. Hierfür wird in aller Regel die Sehne des Musculus flexor digitorum longus, die genau neben der Sehne des Musculus tibialis posterior verläuft, proximal des „Master Knot of Henry“ (Kreuzung mit der Sehne des Musculus flexor hallucis longus im Bereich der Fußsohle) abgetrennt und auf das Os naviculare oder/und das Os cuneiforme mediale zum Beispiel transossär verpflanzt. Die Funktionseinschränkung durch Absetzen der Sehne des Musculus flexor digitorum longus ist minimal und für den Patienten oft nicht merklich, da faserige Verbindungen mit der Sehne des Musculus flexor hallucis longus bestehen und diese Sehne dann die Funktion der abgetrennten Sehne teilweise übernimmt. Auch gibt es noch die kurzen, in der Fußsohle angesiedelten Zehenbeugermuskeln, die diesen „Verlust“ ausreichend kompensieren.
- Die Abkippung des Talocalcaneargelenks, die zum Rückfußvalgus führt, wird mittels medialisierender Calcaneusosteotomie oder eines Sinustarsi-Dübels korrigiert. Ein Sinus-tarsi-Dübel ist nicht nur Kindern und Jugendlichen vorbehalten.
- Die Außenrotation des Vorfußes wird mittels verlängernder Calcaneusosteotomie korrigiert. Immer wieder muss eine medialisierende mit einer verlängernden Calcaneusosteotomie kombiniert werden.
- Ein insuffizientes Ligamentum calcaneonaviculare plantare (Spring-Ligament) oder ein insuffizienter Deltabandkomplex werden vom Knochen abgelöst und zum Beispiel mit Fadenankern gerafft (mit verstärkter Spannung wieder am Knochen fixiert).
- Schließlich muss der 1. Strahl adressiert werden, der häufig nach Korrektur des Rückfußes angehoben (dorsalextendiert) steht. Wenn der 1. Strahl nicht bewusst plantarisiert wird, fehlt dem Fuß ein großer Anteil seiner intrinsischen Stabilität, die der 1. Strahl den pronatorischen Momenten des Rückfußes entgegenwirken lässt. Die Plantarisierung des 1. Strahls gelingt durch eine plantarflektierende Osteotomie des proximalen Metatarsale 1 oder des Os cuneiforme mediale (Abb. 15).
Diese operativen Korrekturen bedingen eine große operative Erfahrung mit Fuß- und Sprunggelenkoperationen grundsätzlich und mit der operativen Korrektur des Knick-Senk-Fußes im Speziellen – unter anderem auch wegen der Operationsdauer, da alle genannten OP-Schritte in einer Operation abgearbeitet werden sollten, aufgrund der maximalen Blutsperrendauer von 120 Minuten aber nicht beliebig viel Zeit zur Verfügung steht. Die Operation muss deswegen gut geplant, die Reihenfolge der OP-Schritte aufeinander abgestimmt und dann die Operation zügig durchgeführt werden.
Auch die Nachsorge nach solch komplexen Operationen sollte beim Operateur oder einem erfahrenen Kollegen erfolgen. „Eine einzige Nachkontrolle nach drei Monaten“ ist nicht ausreichend. Im Zentrum der Verfasser werden die Patienten selbst und engmaschig in den ersten drei Monaten nach der Operation betreut. Nur so kann auf die unterschiedlichen Heilungsverläufe zeitnah adäquat reagiert werden. Gerade bei solchen komplexen Eingriffen gilt die Faustregel, dass die Operation 50 % des Behandlungsergebnisses erbringt, die anderen 50 % aber durch die korrekte Nachbehandlung geleistet werden. In unserem Zentrum wird daher großer Wert auf eine funktionelle Nachbehandlung mit freier passiver und aktiv assistierter Bewegung in allen Ebenen schon unmittelbar nach der Operation gelegt. Der Kontrolle der Schwellung in den ersten vier Wochen nach der Operation misst man aus Gründen einer optimalen Wundheilung und Schmerztherapie einen sehr großen Stellenwert bei. Die Zeitdauer der Teilbelastung soll – je nach Eingriff – so kurz wie möglich gehalten werden.
Für die Autoren:
Dr. med. Heiko Durst,
OTC Regensburg
TOP-Mediziner Fußchirurgie
FOCUS-Ärzteliste Mai 2016
Paracelsusstraße 2
93053 Regensburg
info@otc-regensburg.de
Begutachteter Beitrag/reviewed paper
Durst H, Lieschke A, Fischer M. Der Knick-Senk-Fuß – häufig unterschätzt: Die prophylaktische Behandlung mittels „X‑Foot-Concept“ des OTC Regensburg. Orthopädie Technik, 2016; 67 (8): 24–31
- Silikon-Maßliner: effiziente Lösungen für anspruchsvolle Prothesenversorgungen — 5. Juli 2024
- Osseointegrierte Prothese versus Schaftprothese: Welche Gehfähigkeit erreichen Oberschenkelamputierte? — 5. Juli 2024
- „Ich fühle, wie ich gehe“ – ein innovatives, nicht-invasives, gangsynchrones, vibrotaktiles Feedbacksystem. Eine Roadmap zu Versorgungsmöglichkeiten — 5. Juli 2024
- Evans AM, Rome K. A Cochrane review of the evidence for non-surgical interventions for flexible pediatric flat feet. Eur J Phys Rehabil Med, 2011; 47 (1): 69–89
- Evans AM, Rome K. A Cochrane review of the evidence for non-surgical interventions for flexible pediatric flat feet. Eur J Phys Rehabil Med, 2011; 47 (1): 69–89
- Chen KC, Tung LC, Yeh CJ, Yang JF, Kuo JF, Wang CH. Change in flat-foot of preschoolaged children: a 1‑year follow-up study. Eur J Pediatr, 2013; 172 (2): 255–260
- Evans AM, Rome K. A Cochrane review of the evidence for non-surgical interventions for flexible pediatric flat feet. Eur J Phys Rehabil Med, 2011; 47 (1): 69–89
- Chen KC, Tung LC, Yeh CJ, Yang JF, Kuo JF, Wang CH. Change in flat-foot of preschoolaged children: a 1‑year follow-up study. Eur J Pediatr, 2013; 172 (2): 255–260
- Tenenbaum S, Hershkovich O, Gordon B, Bruck N, Thein R, Derazne E, Tzur D, Shamiss A, Afek A. Flexible pes planus in adolescents: body mass index, body height, and gender – an epidemiological study. Foot Ankle Int, 2013; 34 (6): 811–817
- Chang JH, Wang SH, Kuo CL, Shen HC, Hong YW, Lin LC. Prevalence of flexible flatfoot in Taiwanese school-aged children in relation to obesity, gender, and age. Eur J Pediatr, 2010; 169 (4): 447–452
- Abolarin T, Aiyegbusi A, Tella A, Akinbo S. Predictive factors for flatfoot: The role of age and footwear in children in urban and rural communities in South West Nigeria. Foot (Edinb), 2011; 21 (4): 188–192
- Abolarin T, Aiyegbusi A, Tella A, Akinbo S. Predictive factors for flatfoot: The role of age and footwear in children in urban and rural communities in South West Nigeria. Foot (Edinb), 2011; 21 (4): 188–192
- Semple R, Murley GS, Woodburn J, Turner DE. Tibialis posterior in health and disease: a review of structure and function with specific reference to electro-myographic studies. Journal of Foot and Ankle Research, 2009; 2: 24
- The Bartleby.com edition of Gray’s Anatomy of the Human Body, 8c. The Muscles and Fasciæ of the Leg. http://www.bartleby.com/107/129.html (Zugriff am 07.05.2016)
- The Bartleby.com edition of Gray’s Anatomy of the Human Body, 8c. The Muscles and Fasciæ of the Leg. http://www.bartleby.com/107/129.html (Zugriff am 07.05.2016)
- DocCheck Flexikon. Art. „Musculus peroneus longus“. http://flexikon.doccheck.com/de/Musculus_peroneus_longus (Zugriff am 07.05.2016)
- The Bartleby.com edition of Gray’s Anatomy of the Human Body, 8c. The Muscles and Fasciæ of the Leg. http://www.bartleby.com/107/129.html (Zugriff am 07.05.2016)
- DocCheck Flexikon. Art. „Musculus flexor hallucis longus“. http://flexikon.doccheck.com/de/Musculus_flexor_hallucis_longus (Zugriff am 07.05.2016)
- Campbell KJ, Michalski MP, Wilson KJ, Goldsmith MT, Wijdicks CA, LaPrade RF, Clanton TO. The Ligament Anatomy of the Deltoid Complex of the Ankle: A Qualitative and Quantitative Anatomical Study. Journal of Bone and Joint Surgery (Am.), 2014; 96 (8): e62 (1–10)
- Milner CE, Soames RW. The medial collateral ligaments of the human ankle joint: anatomical variations. Foot Ankle Int, 1998; 19 (5): 289–292
- The Bartleby.com edition of Gray’s Anatomy of the Human Body, 7e. The Muscles and Fasciæ of the Leg. http://www.bartleby.com/107/96.html (Zugriff am 07.05.2016)
- DocCheck Flexikon. Art. „Ligamentum calcaneonaviculare plantare“. http://flexikon.doccheck.com/de/Ligamentum_calcaneonaviculare_plantare (Zugriff am 07.05.2016)