Einleitung
Als Leistungserbringer mit der Fokussierung auf technische Kinderorthopädie sind ca. 70 % der Patienten des Hauptautors Kinder, die i. d. R. unmittelbar nach ihrer Geburt behandelt und häufig ein Kinder- und Jugendleben lang orthopädietechnisch begleitet werden müssen. Die Gemeinsamkeit, die sie alle auszeichnet, ist das Vorhandensein einer angeborenen oder traumatischen Behinderung. Die Fehlbildung kann häufig bereits pränatal im Rahmen bildgebender Diagnostik festgestellt werden und zeigt sich perinatal in ihrer endgültigen Form.
Schon in diesem frühen Stadium bildet sich das transdisziplinäre Behandlungsteam und erarbeitet ein gemeinsames Behandlungs- und Versorgungskonzept. Die Herangehensweise richtet sich dabei grundsätzlich nach den kindlichen Entwicklungsphasen. Eine durchgängige Anlehnung an die Einteilung in Perzentilen der Entwicklung ist aufgrund der vorliegenden Behinderungen jedoch nur eingeschränkt möglich. Eine zentrale Bedeutung bei der orthopädietechnischen Versorgung kommt der Vertikalisierung des Kindes zu. Aufgrund operativer Eingriffe, stationärer Klinikaufenthalte oder vorliegender Reduktionsdefekte ist eine altersgerechte motorische Entwicklung, vor allem das eigenständige Vertikalisieren, i. d. R. nicht möglich. In einigen Fällen gilt es sogar, dies mit Unterstützung des Hilfsmittels zunächst zu unterbinden, um Schädigungen oder Fehlentwicklungen des vorhandenen Skeletts zu verhindern.
Im Laufe der Umsetzung des Versorgungskonzeptes wird jeder einzelne Entwicklungsschritt entsprechend orthopädietechnisch begleitet, indem Anpassungen und Änderungen am Hilfsmittel zeitnah vor Ort, in der Klinik oder im häuslichen Umfeld, vorgenommen werden. Dabei kommt den Aspekten „Soziales Umfeld“ und „Teilhabe“ eine besondere Bedeutung zu.
Fallbeispiel 1
| Patientenfakten | |
|---|---|
| Geburtsdatum | Januar 2012 |
| Geschlecht | weiblich |
| Diagnose | kongenitaler Femurdefekt (Klassifikation nach Paley Typ 2 A) |
| Prävalenz | 1:100.000 |
Anamnese und Diagnose
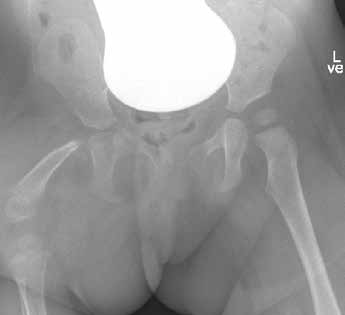
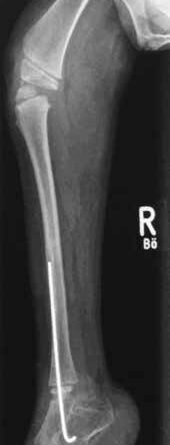
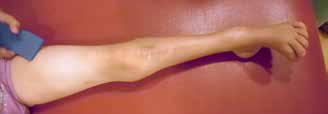
Die Patientin wird mit einem proximalen Femurdefekt rechts, Typ 2 A (Klassifikation n. Paley), geboren. Der Bewegungsstatus im Fußgelenk ist frei, im Kniegelenk erzeugt eine Insuffizienz des hinteren Kreuzbandes Instabilität. Es besteht ein Streckdefizit im Kniegelenk von 25°. In der Hüfte ist die Abduktion eingeschränkt, das Streckdefizit liegt nach der Neutral-Null-Methode bei 0°/45°/110° Ex/Flex, die Rotation ist frei. Eine Arthrographie im Juli 2013 zeigt einen fest im Acetabulum liegenden 8 mm kleinen Hüftkopf. Zu diesem Zeitpunkt ist eine OP nicht indiziert (Abb. 1a–c).
Behandlungsverlauf
Das konservative Behandlungsteam wird durch eine ortsansässige Fachärztin für Kinderorthopädie koordiniert. Die operative Fragestellung erfolgt im AKK Hamburg, zwei weitere nationale und internationale Fachärzte werden zwecks Zweitmeinung konsultiert.
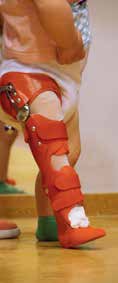
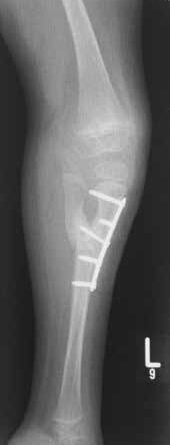
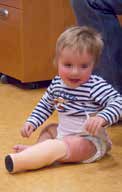
Mit der orthoprothetischen Versorgung wird zeitgleich zur Bereitschaft der Patientin, sich hochzuziehen und hinzustellen, begonnen. Im April 2013 erfolgt die Erstversorgung mit einer Orthoprothese mit OS-Schaft und Ausrichtung der anatomischen Fußachse im OSG in Spitzfußstellung 35° (Abb. 2). Bei den wachstumsbedingten Erneuerungen im weiteren Verlauf (Abb. 3) erfolgt davon abweichend die Einstellung im OSG auf 0°. Die Vertikalisierung erfolgt perzentilengerecht mit 13 Monaten.
Technische Umsetzung der Erstversorgung im Alter von 13 Monaten (Abb. 2)
- längsovaler OS-Ringschaft mit annähernder Umgreifung des Tuber ischiadicum (Kind trägt Windeln) und Weichteileinfassung unter Anstützung der Glutäen
- Kniegelenk mit Sperre und Rastengelenk, um den Beugekontrakturen in Hüfte und Knie sukzessive entgegenzuwirken
- Ausrichtung der anatomischen Fußachse im OSG in Spitzfußstellung 35°
- Prothesenfuß in Eigenbau als gespaltene Prepreg-Feder in Pedilin® eingefasst, um einen federnden, rigiden Vorfußhebel zu erhalten (rückhebelnd zur Kniestreckung/Hüftstreckung bei Belastung)
Technische Umsetzung der Folgeversorgungen (Abb. 3)
Vom Grundsatz her wie Erstversorgung, aber:
- längsovaler OS-Ringschaft mit annähernder Umgreifung des Tuber ischiadicum (Kind trägt Windeln) und Weichteileinfassung unter Anstützung der Glutäen
- Einstellung des anatomischen Fußes in der Orthoprothese: Einstellung der anatomischen Fußachse im OSG auf 0°; daraus resultiert: anatomischer und Prothesenfuß stehen parallel übereinander („Doppeldecker“), um strukturelle Veränderungen im Fuß zu vermeiden
- Übergang zu einem Prothesensystem in Modularbauweise
In Fällen wie dem oben beschriebenen kommt es in den Behandlungsteams immer wieder zu Diskussionen darüber, wie die Ausrichtung der anatomischen Fußachse im OSG im Hinblick auf ggf. später durchzuführende Operationen in der zu konstruierenden Orthoprothese angelegt werden soll. Verlängerungsoperationen werden über einen Zeitraum von mehreren Jahren durchgeführt. Dabei kann es zu Komplikationen mit daraus resultierenden stationären Krankenhausaufenthalten kommen. Darüber hinaus bedeuten die Fixateure für das Kind eine Einschränkung in der Mobilität. Für die betroffenen Kinder, die sich zu diesem Zeitpunkt meistens im Kindergarten‑, Vorschul- oder Schulalter befinden, kann dies zu einer schweren Belastung in der psychosozialen Entwicklung führen.
Die Mitglieder aller an einer solchen Versorgung beteiligten Fachkreise sind gefordert, diese und andere Diskussionen während des gesamten Behandlungsverlaufs zu führen und ihr Für und Wider vor einer gemeinsamen Entscheidung einzubringen und abzuwägen. Der Fokus liegt dabei immer auf der optimalen Versorgung des Patienten, nicht nur unter operativen oder konservativen Gesichtspunkten, sondern im Einklang mit allen zu berücksichtigenden Parametern. Dabei gilt es zu bedenken, dass nicht alles, was technisch möglich ist, auch zwingend sinnvoll ist.
Fallbeispiel 2
| Patientenfakten | |
|---|---|
| Geburtsdatum | Januar 2009 |
| Geschlecht | weiblich |
| Diagnose | Tibia-Aplasie bds. (rechts Grad 1, links Grad 2a, Klassifikation nach Kalamchi u. Dawe) |
| Prävalenz | 1:100.000 |
Anamnese und Diagnose
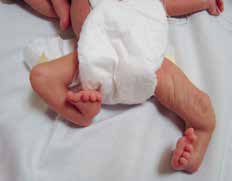
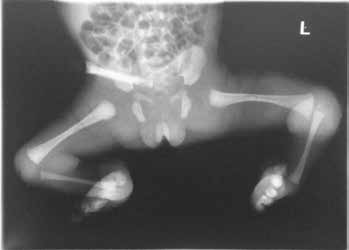
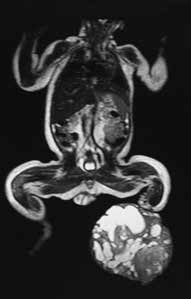
Pränatal wird bei der Patientin im Ultraschall eine beidseitige Fehlbildung der unteren Extremität diagnostiziert. Die Patientin kommt per Sectio in der 31. SSW als Frühgeborenes (Abb. 4a) zur Welt. Das Krankheitsbild präsentiert sich nach der Geburt als beidseitige Tibiaaplasie, rechts Grad 1, links Grad 2a (Abb. 4b). Rechtsseitig besteht eine Kniebeugekontraktur von 110°. Die Patellaaplasie zieht einen fehlenden Muskelstreckapparat nach sich, der Fuß steht in Inversion und Klumpfußstellung, die Großzehe ist hypoplastisch. Linksseitig ist das Kniegelenk frei beweglich. Patella und Streckapparat sind vorhanden, ein Tibiaplateau ist erkennund tastbar. Der linke Fuß steht ebenfalls in Inversions- und Klumpfußstellung. Ein Herzfehler und das sehr niedrige Geburtsgewicht machen zunächst einen mehrwöchigen stationären Aufenthalt notwendig.
Behandlungsverlauf (Abb. 5a–e)
Das konservative Management erfolgt im UKSH Lübeck/Sektion Kinderorthopädie sowie im SPZ des UKSH Lübeck. Die operative Behandlung findet im Universitätsklinikum Münster statt.
- Ab Mai 2009 beginnen die orthopädische Behandlung der Beugekontraktur des rechten Kniegelenkes mit redressierenden Gipsen sowie das konservative Redressment beider Füße.
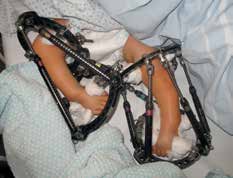
- Im Oktober 2009 erfolgt die Erstvorstellung im Universitätsklinikum Münster, im März 2010 die operative Distraktion, Redression und Rekonstruktion der Deformitäten mit externen Fixateuren (Abb. 5a). Die Fixateure werden über ein halbes Jahr in zwei Phasen à drei Monaten mit täglichem Redressment angepasst.
- Der rechte Fixateur distrahiert und fixiert Oberschenkel, Unterschenkel und Fuß. Linksseitig wird nur der Unterschenkel zum Fuß in Stellung gebracht.
- Im Oktober 2010 erfolgt eine operative Unterstellung mit Kirschnerdrähten am linken US und Fuß, am rechten OS und US und am rechten US und Fuß. Anschließend findet ein 10-wöchiges Gipsredressment statt.
- Die erste orthopädietechnische Versorgung mit dorsal geführten Lagerungsorthesen mit Spitzfußausgleich (zur Vertikalisierung) erfolgt im November 2010. Im Dezember 2010 macht die Patientin ihren ersten erfolgreichen Stehversuch.
- Die Vertikalisierung erfolgt erst mit 21 Monaten, damit nicht perzentilengerecht. Dieser Umstand ist dem sehr komplexen Krankheitsbild und der daraus resultierenden Behandlung (konservativ/operativ) geschuldet.
- Ab Januar 2011, im Alter von 24 Monaten, beginnt die Herstellung dynamischer Orthesen mit sukzessiver Freigabe der Beweglichkeit in den Kniegelenken mittels Gasdruckfedern.
- Im Mai 2013 wird der K‑Draht entfernt und eine Pseudarthroseanfrischung sowie eine Osteotomie der tibiofibularen Synostose durchgeführt.
Technische Ausführung der ersten dynamischen Orthesen (Abb. 6)
Links
- OS-Orthese in FVW-Bauweise mit separatem Fußsegment in Leder-/Pryx-Technik
- OS-Hülse ventral geschlossen
- US-Hülse dorsal geschlossen
- monolaterales gesperrtes Kniegelenk (Fallschlosssperre, die sukzessive freigegeben wird)
- Stellung (nach vorgegebener anatomischer skelettaler Situation): OSG in Spitzfußstellung 40°; USG in Inversionstellung 18° (Erscheinungsbild einer Klumpfußstellung); Kniegelenk in Varusfehlstellung 5°; Hüftgelenk frei beweglich
- Orthoprothesenfuß in Sonderbau als gegabelte Prepreg-Konstruktion mit proportional angepasstem Vorfußhebel gecovert in Pedilin®, Verbindung zur Orthesenkonstruktion mittels Modularadapter in Eigenkonstruktion
Rechts
- OS- und US-Schaft wie links
- monolaterales freies Kniegelenk mit pneumatischer Extensionskrafteinheit (Gasdruckfeder) bei wackelsteifem Kniegelenk Ex/Flex 0°/20°/50°
- OSG in Spitzfußstellung 65°
- USG in Inversionstellung 10° (Erscheinungsbild einer Klumpfußstellung)
- Kniegelenk in Varusfehlstellung 18°
- Hüftgelenk in Flexionsstellung 15°
- Orthoprothesenfuß in Sonderbau als gegabelte Prepreg-Konstruktion mit proportional angepasstem Vorfußhebel gecovert in Pedilin®, Verbindung zur Orthesenkonstruktion mittels Modularadapter in Eigenkonstruktion
Fallbeispiel 3
| Patientenfakten | |
|---|---|
| Geburtsdatum | Dezember 2012 |
| Geschlecht | männlich |
| Diagnose | Weichteilsarkom am distalen Tibiaende/Fuß |
Anamnese und Diagnose (Abb. 7a–c)
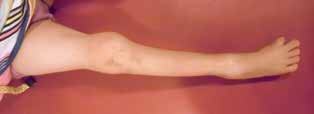
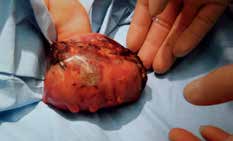
In der Woche vor dem Geburtstermin kommt im Rahmen einer sonographischen Untersuchung des Patienten der Verdacht auf ein Steißbeinteratom der Mutter mit Differentialdiagnose Plazentatumor (Rhabdomyosarkom) auf. Perinatal erweist sich dies jedoch als Weichteilsarkom des Unterschenkels des Patienten. In der Folge wird der Patient an seinem zweiten Lebenstag linksseitig transtibial amputiert (Abb. 7c). Im weiteren Verlauf erhält er teilstationär Chemotherapie.
Behandlungsverlauf
Das Patientenmanagement zur zukünftigen Prothesenversorgung findet im UKSH Lübeck statt. Eine ortsansässige Fachärztin für Kinderorthopädie führt und koordiniert gemeinsam mit dem Fachärzteteam des UKSH Lübeck die konservative Behandlung. Den operativen Part übernimmt das UKSH Lübeck.
Seinen ersten HTV-Liner nach Gipsabdruck erhält der Patient postoperativ nach sechs Monaten. Die tägliche Tragezeit zur Konditionierung des US-Stumpfes liegt anfangs bei 3‑mal 15 Minuten täglich. Für Krabbelversuche wird die erste Prothese im Alter von neun Monaten postoperativ gebaut. Die selbstständige Vertikalisierung erfolgt im Alter von 13 Monaten.
Technische Ausführung
- Stumpfformung/-konditionierung durch Wicklung postoperativ
- anschließend Kompressionsstumpfstrumpf aus dünnem Skingestrick CCL1; 10. Tag nach der OP
- individuell gefertigter HTV-SI-Kompressionsliner (Shore 20, 1,4 mm Materialstärke) nach Gipsabdruck
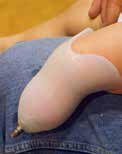
- erste Prothesenversorgung im Alter von 9 Monaten zum Krabbeln (Abb. 8 a u. b); kein Prothesenfuß, um das Verdrehen im Kniegelenk zu vermeiden
- mit 13 Monaten – perzentilengerecht – erste Prothese zum Vertikalisieren und Laufen (besondere Anforderung: alltagsgerechte Gestaltung, muss z. B. dem täglichen gemeinsamen Spielen/Toben mit 4 Geschwistern standhalten) (Abb. 9); individuell gefertigter HTV-SI-Liner (Shore 20, 1,6 mm Materialstärke) mit distalem Liner-Anschluss mit Gewebeverstärkung, um einen Längszug auf die Weichteile zu vermeiden; Liner-Lock-System aus der Armprothetik, da aus der Kinder-Beinprothetik zu voluminös; aufgrund begrenzter Passteilauswahl und zu geringer Bauhöhe wurden keine Modularbauteile verwendet; in Eigenbau gestalteter Prothesenfuß (Prepreg-Spange mit gegabeltem Vorfuß in Pedilin® eingearbeitet)
Fazit
Bei allen drei Kindern bestand eine hohe Akzeptanz des Hilfsmittels, mit dem sie jeweils versorgt wurden. Sie waren kognitiv in der Lage, ihre Erstversorgungen als selbstverständlich zu empfinden und deren Nutzen in ihrem sozialen Umfeld direkt zu erleben. Die Eltern unterstützten ihre Kinder unter Führung durch das transdisziplinäre Team dabei bestmöglich und trugen somit nicht unwesentlich zum Erfolg der Versorgungen bei.
Vor dem Hintergrund der allgemeinen Bemühungen, ICF-CY, die „Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit bei Kindern und Jugendlichen“, als Defacto-Standard zu etablieren, gewinnt das Thema Kommunikation in transdisziplinären Teams zunehmend an Bedeutung. Gerade behinderte Kleinkinder können sich zum Zeitpunkt der Aufnahme einer orthopädietechnischen Behandlung i. d. R. nicht selbst zu ihren Wünschen, Bedarfen und Bedürfnissen artikulieren. Diese stehen aber im Mittelpunkt der Arbeit transdisziplinärer Teams und sind von allen Beteiligten zu berücksichtigen, indem sie die Perspektive der Betroffenen einnehmen. Den Eltern kommt in diesem Zusammenhang eine besondere Bedeutung zu. Sie und weitere Verwandte sind quasi das Sprachrohr der betroffenen Kinder.
Auf der Suche nach der bestmöglichen Versorgung für ihr Kind bietet das Internet eine wahre Informationsflut. Diese Informationen stehen ungefiltert bereit. Die Eltern sind mit der Einschätzung, ob eine beschriebene Versorgungsvariante für ihr Kind eine probate Lösung darstellt, daher häufig fachlich überfordert. Auch das emotionale Moment der Situation gilt es zu berücksichtigen. Das Behandlungsteam muss zu jedem Zeitpunkt der Behandlung in der Lage sein, Fragen und Sorgen des Patienten respektive der Familie zu beantworten, sie zu begleiten und sie ggf. zu führen, wenn sie sich im „Informationsdschungel“ in Fachforen und auf Websites zu verirren drohen.
Abschließend soll noch erwähnt werden, dass der anhaltende Trend zur Bildung koordinierter transdisziplinärer Behandlungsteams in Verbindung mit SPZ (konservativ), kinderorthopädischen Kliniken (operativ) und hochqualifizierten orthopädietechnischen Betrieben es kurz- bis mittelfristig bundesweit ermöglichen wird, schwerbehinderte Kinder operativ/konservativorthopädietechnisch wohnortnah anspruchsvoll zu versorgen.
Für die Autoren:
Jens Becker
OTM, Geschäftsführer
Technische Orthopädie Lübeck
Jens Becker GmbH
Wakenitzstraße 1, 23564 Lübeck
info@to-luebeck.de
Begutachteter Beitrag/reviewed paper
Becker J, Rose B, Ortfeld S, Ekkernkamp M. Hilfsmittelbedarf in der Frühförderung schwerbehinderter Kinder — Fallbeispiele aus der täglichen Praxis. Orthopädie Technik, 2016; 67 (3): 58–61
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025