Aktualisierter Artikel: Zum Nutzen mikroprozessorgesteuerter Prothesenkniegelenke bei eingeschränkten Außenbereichsgehern: eine aktualisierte systematische Literaturanalyse
Einleitung
Das Fehlen oder die Amputation einer unteren Extremität kann die lebensverändernde Folge von angeborenen Deformitäten, Traumata, Krebserkrankungen, peripherer arterieller Verschlusskrankheit (pAVK), diabetischer Neuropathie und anderen Erkrankungen sein. Bei oberschenkelamputierten Patienten stellt das Prothesenkniegelenk ein äußerst wichtiges Passteil dar, das sowohl die funktionelle Biomechanik des Knies wiederherstellen als auch größtmögliche Stabilität und Sicherheit der Prothese gewährleisten muss 1 2 3 4. In den letzten 20 Jahren hat sich die Technologie von Prothesenkniegelenken durch den Einsatz von Mikroprozessoren in der Stand- und/oder Schwungphasensteuerung erheblich weiterentwickelt. Sie konnte dadurch den für herkömmliche Prothesenkniegelenke geltenden Gegensatz zwischen Sicherheit und Funktionsunterstützung – je sicherer, desto weniger funktionell; je funktioneller, desto unsicherer – überwinden.
Die überwiegende Zahl von klinischen Studien wurde mit uneingeschränkten Außenbereichsgehern (Aktivitätsklasse [AK] 3 bzw. dem US-Äquivalent Medicare Functional Classification Level [MFCL-] 3) durchgeführt. Sie haben die größere Sicherheit bei gleichzeitig verbesserter Funktionalität von mikroprozessorgesteuerten Prothesenkniegelenken (MPK) 5 beim Gehen auf ebenen 6 7 8 9 und unebenen Untergründen 10 11 12 13, Schrägen 14 15 16 17, Treppen 18 19 20 und bei der Bewältigung kritischer Alltagssituationen 21 22 gezeigt. Eine ganze Reihe von Studien hat dabei eine signifikante Verringerung von Stürzen und ein verbessertes Gleichgewicht gegenüber dem Gebrauch von nicht mikroprozessorgesteuerten Kniegelenken (NMPK) 23 24 25 26 27 28 nachgewiesen.
Bei der Versorgung mit modernen Prothesensystemen werden häufig jüngere, gesündere und aktivere Patienten bevorzugt. Damit hat die Beinprothetik einen von anderen Bereichen der Gesundheitsversorgung abweichenden Weg eingeschlagen. Normalerweise wird die modernste Medizintechnik bei den ältesten und kränksten Patienten mit den größten gesundheitlichen Beeinträchtigungen eingesetzt. Dies erklärt auch, warum 80 % der lebenslangen Gesundheitsausgaben auf die zweite Lebenshälfte entfallen 29, wobei ein Großteil davon erst im letzten Jahr vor dem Tod entsteht 30 31. Heute ist der Großteil der oberschenkelamputierten Patienten älter als 65 Jahre 32 und erreicht nicht den Mobilitätsgrad eines uneingeschränkten Außenbereichsgehers 33. Dazu trägt möglicherweise auch bei, dass in der Regel Prothesenkniegelenke eingesetzt werden, die in ihrer Funktionalität deutlich eingeschränkt sind und häufig bereits vor Jahrzehnten entwickelt wurden. Dies wirft die Frage auf, ob auch eingeschränkte Außenbereichsgeher (AK 2 bzw. US-Äquivalent MFCL‑2) einen ähnlich großen Nutzen aus dem Gebrauch von MPKs ziehen können wie die uneingeschränkten Außenbereichsgeher (AK/MFCL‑3). Aus diesem Grund wurde eine systematische Analyse klinischer Studien zum Vergleich des Nutzens von NMPKs und MPKs bei eingeschränkten Außenbereichsgehern (AK/MFCL‑2) mit einseitiger Oberschenkelamputation durchgeführt.
Drei klinisch relevante Nutzenbereiche wurden dazu untersucht:
- Sicherheit: Stürze sind in dieser Patientengruppe 34 35 36 ein ernstzunehmendes Problem. Wiederholte Stürze und die Angst vor einem Sturz sind mit funktionellen Einschränkungen, schlechterem Gleichgewicht, schlechterer Koordination und Ausdauer verbunden, was wiederum zu einer Vermeidung von Aktivität und zu verminderter Selbstständigkeit und Mobilität führen kann 37 38 39 40. Die Analyse von sicherheitsrelevanten Parametern erlaubt daher die Beurteilung des möglichen Sicherheitsgewinns durch MPK.
- Objektive Funktionalität und Mobilität: Das wichtigste Rehabilitationsziel ist, den Patienten zur Rückkehr in ein möglichst unabhängiges Leben zu befähigen. Daher ermöglicht die Analyse der objektiven (leistungsbasierten) Funktionalität und Mobilität die Beurteilung, inwieweit Amputierte Alltagstätigkeiten in Haushalt und Außenbereich (z. B. Gehen auf unebenen Untergründen, Schrägen und Treppen) ausführen können. Dies erlaubt Schlussfolgerungen über den etwaigen Nutzen von MPKs für die Funktionalität und Gesamtmobilität als Indikatoren bzw. Voraussetzungen für Unabhängigkeit und Teilhabe der Patienten.
- Wahrgenommene Funktionalität und Zufriedenheit: Die subjektive Wahrnehmung der Funktionalität und die Zufriedenheit mit der Prothese spielen eine wichtige Rolle für das Verhalten des Patienten, wie beispielsweise die Ausführung oder Vermeidung von Alltagsaktivitäten 41 42 43. Die Evaluierung von Patientenbefragungen erlaubt daher die Beurteilung, ob die Verwendung eines MPK die Grundlage für Verhaltensänderungen, wie z. B. einen selbstständigeren Lebensstil oder eine Zunahme der Aktivität, legen kann.
Methodik
Suchstrategie
Die systematische Literatursuche erfolgte am 28. und 29. Oktober 2013 in den wissenschaftlichen Literaturdatenbanken Medline, EMBASE, PsychInfo (alle drei wurden über das DIMDI [Deutsches Institut für Medizinische Dokumentation und Information] durchsucht), DARE, Cirrie, CINAHL, Cochrane Library, OTseeker, PEDro und RECAL Legacy. Für die Datenbankrecherche wurden Suchbegriffe mit Bezug zu MPK und einseitig oberschenkelamputierten Personen der Aktivitätsklasse 2 bzw. des Mobilitätsgrads MFCL‑2 verwendet.
Die Literatursuche beschränkte sich auf englisch- und deutschsprachige Publikationen ohne Einschränkung des Veröffentlichungsdatums. Zusätzlich wurden die Literaturverzeichnisse der analysierten Artikel auf weitere möglicherweise relevante Publikationen durchsucht.
Auswahlverfahren
Zunächst wurden die Titel und Kurzzusammenfassungen (Abstracts) der ermittelten Publikationen von zwei Autoren (AK und BZ) unabhängig voneinander auf Vorliegen von Ein- und Ausschlusskriterien gesichtet und als (I) relevant, (II) nicht relevant oder (III) eventuell relevant bewertet.
Einschlusskriterien
- 1 Randomisierte oder nichtrandomisierte Vergleichsstudie, die die Versorgung und die Ergebnisse eines oder mehrerer MPK mit denen eines oder mehrerer NMPK vergleicht.
- 2 Die Studie muss über Ergebnisse von Patienten mit einseitiger Oberschenkelamputation oder Knieexartikulation und Mobilitätsgrad 2 (bzw. MFCL‑2) berichten. Die eingeschränkten Außenbereichsgeher müssen dabei entweder die Studienzielgruppe darstellen, oder die Studie muss deren Ergebnisse als eigenständige Untergruppenanalyse oder als Rohdaten präsentieren, die eine nachträgliche (post hoc) statistische Auswertung zulassen.
- 3 Die Studie verwendet und berichtet quantifizierbare Ergebnisse validierter klinischer Testverfahren und validierter Fragebögen aus den Bereichen Sicherheit, Funktionalität und Mobilität sowie wahrgenommene Funktionalität und Zufriedenheit mit der Prothese.
Ausschlusskriterien
- 1 Studien mit implantierbaren Kniegelenken (totale Kniearthroplastik/totaler Knieersatz);
- 2 Studien mit beidseitig amputierten Patienten oder mit Patienten mit einem höheren bzw. niedrigeren Amputationsniveau als transfemoral bzw. Knieexartikulation;
- 3 Studien, die nur Meinungen oder qualitative Bewertungen der Autoren, aber keine konkreten quantitativen Daten für eine unabhängige Bewertung beinhalten;
- 4 Duplikate
Beurteilung der methodischen Qualität
Nach der Sichtung der Publikationen auf ihre Relevanz für diese Analyse wurde die methodische Qualität und das Risiko einer Verzerrung der Ergebnisse (Bias) separat von zwei Autoren (AK und BZ oder EP) mittels der von Hofstad et al. 44 veröffentlichten Checkliste eines systematischen Cochrane-Reviews über prothetische Knöchel-Fuß-Mechanismen beurteilt. Die Checkliste von Hofstad et al. umfasst 13 methodische Qualitätskriterien, die sich auf die Patientenauswahl, die Qualität und Wiederholbarkeit des Studiendesigns und die statistische Validität der Daten beziehen.
Differenzierung der Patienten nach körperlichen Fähigkeiten
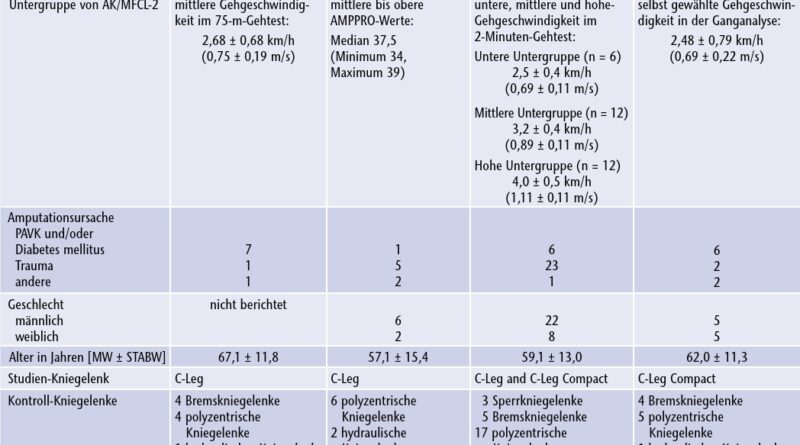
Innerhalb des Mobilitätsgrads AK/MFCL‑2 weisen die Patienten eine erhebliche Bandbreite an körperlichen Fähigkeiten auf. Daher wurde der Versuch unternommen, die Studiengruppen auf der Basis zweier gut validierter objektiver klinischer Testverfahren, des Amputee Mobility Predictor mit der Prothese (AMPPRO) 45 und der Gehgeschwindigkeit in definierten Gehtests auf Zeit 46, genauer zu beschreiben. Daraus ergab sich eine Differenzierung der Patienten in eine Zugehörigkeit zum unteren, mittleren bzw. oberen Bereich des Mobilitätsgrads AK/MFCL‑2. Diese kann dazu beitragen, Zusammenhänge zwischen unterschiedlichen körperlichen Fähigkeiten und dem Ausmaß des Nutzens verschiedener Prothesenkniegelenke zu erkennen. Solche Erkenntnisse könnten wiederum die Passteilauswahl in der Praxis unterstützen.
Ergebnisse
Literatursuche
Bei der Literaturrecherche in den Datenbanken wurden 986 Artikel ermittelt, von denen 412 als Duplikate (Mehrfachtreffer) ausgeschlossen werden konnten. Nach Sichtung der Titel konnten weitere 501 Publikationen als nicht relevant bewertet werden. Danach wurden die Abstracts der verbliebenen 73 Artikel analysiert, wovon 46 Veröffentlichungen als nicht relevant eingestuft wurden. Die übrigen 27 Publikationen wurden einer Volltextsichtung unterzogen, nach der weitere 20 Publikationen als nicht relevant ausgeschlossen werden konnten. In den Literaturverzeichnissen der verbliebenen 7 Artikel wurden keine weiteren relevanten Veröffentlichungen gefunden.
Somit ergab die Literatursuche sieben Publikationen über fünf klinische Studien mit einseitig oberschenkelamputierten Probanden mit Mobilitätsgrad AK/MFCL‑2. Zwei klinische Studien, die Gegenstand von vier Publikationen waren, untersuchten ausschließlich Patienten mit Mobilitätsgrad AK/MFCL‑2 47 48 49 50. Zwei Studien berichteten Untergruppenanalysen für Probanden der AK/MFCL‑2 51 52, und eine Studie enthielt Rohdaten, die eine Post-hoc-Analyse der Untergruppe AK/MFCL‑2 ermöglichte 53. Drei Studien 54 55 56 untersuchten den Nutzen des C‑Leg mit MP-Stand- und Schwungphasensteuerung, eine Studie 57 58 das C‑Leg Compact mit MP-Standphasensteuerung und eine Studie 59 60 sowohl das C‑Leg als auch das C‑Leg Compact in randomisierter Reihenfolge.
Beurteilung der methodischen Qualität
Wie erwartet konnte keine randomisierte kontrollierte Studie (RCT) zu MPKs bei Patienten mit einseitiger Oberschenkelamputation oder Knieexartikulation und Mobilitätsgrad AK/MFCL‑2 ermittelt werden. Die Publikation von Wetz et al. 61 wurde von der weiteren Analyse ausgeschlossen, da sie das Ausschlusskriterium Nr. 3 erfüllte.
Die demografischen Daten der 57 Patienten in den für die Analyse verbleibenden 6 Publikationen und Angaben zu den NMPK, mit denen die Patienten in die Studien eintraten, sind in Tabelle 1 dargestellt.
Ergebnisse zur Sicherheit
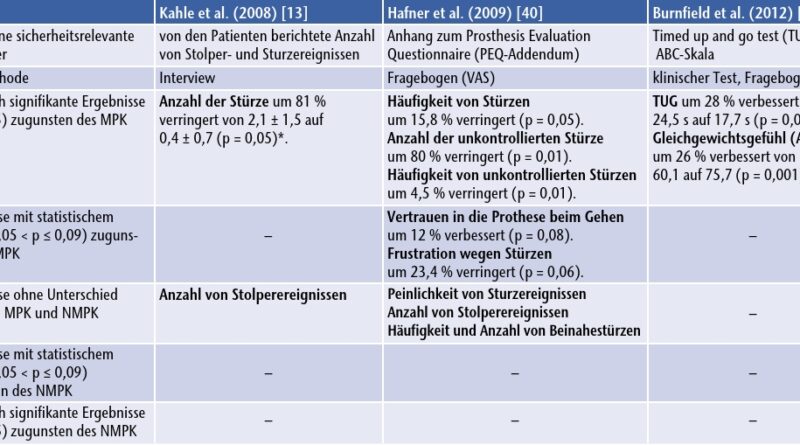
Drei Studien 62 63 64 mit insgesamt 27 Patienten berichteten Ergebnisse zur Sicherheit des Prothesengebrauchs (Tab. 2). Alle drei Studien waren von mittlerer methodischer Qualität. Da die Sicherheit bei eingeschränkten Außenbereichsgehern infolge ihrer verminderten funktionellen Leistungsfähigkeit von äußerster klinischer Wichtigkeit ist und die Zahl der Patienten in den analysierten Studien eher klein war (≤ 10), wurden in diesem Bereich nicht nur signifikante Unterschiede (p < 0,05), sondern auch statistische Trends (p ≤ 0,09) berücksichtigt, da diese möglicherweise nur deshalb keine Signifikanz erreichten, weil die Studiengruppen zu klein waren.
Die Studie von Kahle et al. 65 zeigte eine statistisch signifikante Verringerung von Sturzereignissen um 80 % mit dem C‑Leg, welche in gleichem Ausmaß durch die Studie von Hafner et al. 66 bestätigt wurde. Letztere stellte auch eine signifikante Abnahme der Häufigkeit von Stolperereignissen fest. Weiterhin sahen Hafner et al. statistische Trends zu einer verringerten Frustration wegen Stürzen und zu einem gesteigerten Selbstvertrauen beim Gehen. Burnfield et al. 67 berichteten über eine signifikante Verbesserung der für die Bewältigung des „timed up and go test” (TUG) benötigten Zeit und ein signifikant verbessertes Gleichgewichtsempfinden bei 16 Alltagsaktivitäten (ADL) mit dem C‑Leg Compact.
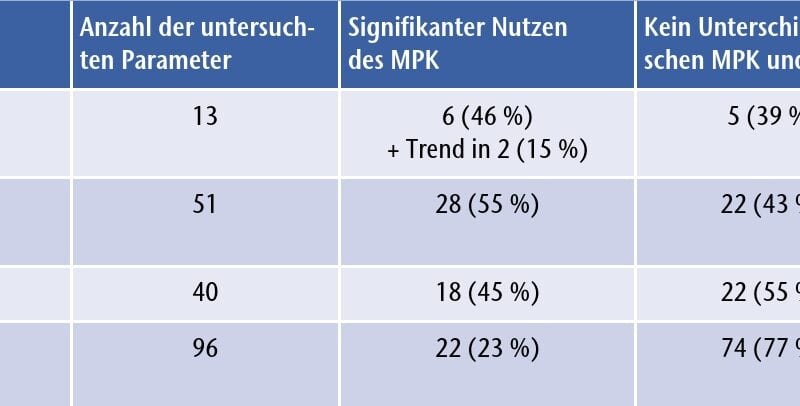
Zusammenfassend kann festgestellt werden, dass kein einziger der sicherheitsbezogenen Parameter einen signifikanten Vorteil oder statistischen Trend zugunsten der NMPKs zeigte. Vier Parameter (39 %) wiesen keinen Unterschied zwischen den Kniegelenken auf. Sechs Parameter (46 %), darunter die von den Patienten berichtete Zahl der Stürze und der einzige leistungsbasierte Parameter (TUG), zeigten eine signifikante Verbesserung mit dem C‑Leg bzw. C‑Leg Compact. Zwei weitere Parameter (15 %) zeigten einen statistischen Trend zur Verbesserung bei Nutzung eines MPK (Tab. 2).
Ergebnisse zur objektiven Funktionalität und Mobilität
Alle sechs Studien 68 69 70 71 72 73 mit insgesamt 57 Patienten berichteten über Ergebnisse zur leistungsbezogenen Funktionalität und Mobilität. Vier Arbeiten hatten eine mittlere, zwei Publikationen eine geringe methodische Qualität. Die analysierten Studien untersuchten eine Vielzahl unterschiedlicher Mobilitätsparameter (Tab. 3), wobei die Synthese der Ergebnisse nahelegt, dass die Patienten bei Verwendung eines MPK auf ebenem Untergrund 14 bis 25 % schneller 74 75 und auf unebenen Untergründen ca. 20 % schneller gehen können 76 77. Einen Abhang oder Hügel können die Patienten um knapp 30 % schneller hinuntergehen 78 79. Zwei Studien zeigten, dass die Verwendung eines MPK jeweils zu Verbesserungen der Gangqualität beim Treppabgehen 80 81 und beim Hinabgehen von Schrägen 82 83 führten. Hafner et al. 84 stellten darüber hinaus eine Zunahme der Gehgeschwindigkeit bei geteilter Aufmerksamkeit mit dem C‑Leg fest. Bei der erneuten Bestimmung des Mobilitätsgrads der Patienten nach der Versorgung mit dem C‑Leg stellten zwei Studien fest, dass 44 % 85 bzw. 50 % 86 der zuvor als AK/MFCL‑2 eingestuften Patienten ihren Mobilitätsgrad auf AK/MFCL‑3 verbessern konnten. Theeven et al. 87 berichteten über signifikante Verbesserungen der benötigten Zeiten für die Ausführung verschiedener Kategorien von Alltagsaktivitäten (ADL). Diese waren sowohl in der Gesamtgruppe als auch in der mittleren und oberen Untergruppe von AK/MFCL‑2 bei Nutzung des C‑Leg bzw. des C‑Leg Compact festzustellen. Beide MPK führten in der Gesamtgruppe und in der mittleren und oberen Untergruppe zu einer signifikanten Steigerung der Leistung bei ADLs, die eine gute Gleichgewichtskoordination erfordern. Außerdem verbesserte das C‑Leg Compact in der mittleren Untergruppe deutlich die Leistung bei ADLs, die ein Hinsetzen und Aufstehen erfordern. Das C‑Leg wiederum führte in der hohen Untergruppe zu einer signifikanten Leistungssteigerung bei ADLs, die in hohem Maße von den Fähigkeiten der Patienten im Prothesengebrauch abhängig sind.
Insgesamt wurden in den Studien 51 leistungsbasierte Parameter und 40 biomechanische Gangparameter zur Funktionalität und Mobilität untersucht. Davon wies nur ein einziger Parameter, nämlich das Aktivitätsausmaß pro Tag in der mittleren Untergruppe in der Studie von Theeven et al. 88, einen signifikanten Unterschied zugunsten der NMPKs auf. Für 23 leistungsbasierte Parameter (45 %) und 22 biomechanische Gangparameter (55 %) konnten keine Unterschiede zwischen den Kniegelenken festgestellt werden. Für 28 leistungsbasierte Parameter (55 %) und 18 biomechanische Gangparameter (45 %) konnte dagegen eine signifikante Verbesserung bei Nutzung eines MPK nachgewiesen werden. Besonders bemerkenswert ist dabei, dass die Patienten der AK/MFCL‑2 insbesondere bei Außenbereichsaktivitäten Verbesserungen aufwiesen, wie z. B. beim Zurücklegen mittlerer Distanzen, beim Gehen auf unebenem Untergrund, auf Schrägen und Treppen, die nach den Mobilitätsklassifikationen für uneingeschränkte Außenbereichsgeher typisch sind.
Wahrgenommene Funktionalität und Zufriedenheit mit der Prothese
Ergebnisse zur subjektiv wahrgenommenen Funktionalität und zur Zufriedenheit mit der Prothese lieferten fünf Publikationen 89 90 91 92 93 mit insgesamt 57 Patienten. Davon wiesen drei 94 95 96 eine mittlere und zwei 97 98 eine geringe methodische Qualität auf. Hafner et al. 99 berichteten eine deutliche Verbesserung der wahrgenommenen Multitasking-Fähigkeit beim Gehen mit dem C‑Leg. Burnfield et al. 100 stellten bei Nutzung des C‑Leg Compact eine signifikante Verbesserung der PEQ-Mobilitätsskala fest. Theeven et al. 101 stellten eine signifikante Verringerung der subjektiv wahrgenommenen Schwierigkeit bei der Ausführung von Alltagsaktivitäten, die ein Hinsetzen und Aufstehen erfordern oder in hohem Maße abhängig von den Fähigkeiten der Patienten im Prothesengebrauch sind, in der AK/MFCL-2-Gesamtgruppe mit dem C‑Leg fest. In einer späteren Publikation 102 berichtete dieselbe Forschungsgruppe über signifikante Verbesserungen in den Kategorien Fortbewegung, Nützlichkeit der Prothese, Zustand des Stumpfes und Zufriedenheit mit dem Gehen des validierten Prosthesis Evaluation Questionnaire (PEQ) bei Nutzung des C‑Leg bzw. des C‑Leg Compact in der gleichen Gesamtgruppe und in einigen Untergruppen. Die Zufriedenheit mit der Prothese nahm in der Gesamtgruppe mit dem C‑Leg signifikant zu.
Zusammenfassend kann festgestellt werden, dass kein einziger der 96 untersuchten subjektiven Parameter eine Überlegenheit von NMPKs zeigte. Für die Mehrheit von 74 subjektiven Parametern (77 %) wurden keine Unterschiede zwischen den Kniegelenken festgestellt. Die Nutzung eines MPK führte bei 22 abgefragten validierten Parametern (23 %) zu signifikanten Verbesserungen. Eine Übersicht über die Zahl aller in den Studien untersuchten Parameter und ihre Ergebnisse vermittelt Tabelle 4.
In ihrer früheren Publikation 103 berichteten Theeven et al., dass 70 % der Patienten mit Mobilitätsgrad AK/MFCL‑2 das C‑Leg bevorzugten, 23 % das C‑Leg Compact und nur 7 % ihr nicht-MP-gesteuertes Prothesenkniegelenk. Diese Ergebnisse stimmen auch mit den Erkenntnissen von Kahle et al. 104 überein, die feststellten, dass 90 % der an ihrer Studie teilnehmenden Patienten mit Mobilitätsgrad AK/MFCL‑2 das C‑Leg bevorzugten.
Darüber hinaus ist bemerkenswert, dass keine der Studien von negativen Ereignissen in Verbindung mit der Verwendung des C‑Leg oder C‑Leg Compact berichtete.
Diskussion
Es wurde eine systematische Analyse der Fachliteratur mit der Fragestellung durchgeführt, ob auch einseitig oberschenkelamputierte Personen mit Mobilitätsgrad AK/MFCL‑2 einen Nutzen aus der Verwendung eines mikroprozessorgesteuerten Prothesenkniegelenks ziehen können, wie dies für aktivere Patienten mit Mobilitätsgrad AK/MFCL‑3 105 106 107 108 109 110 111 112 113 114 115 116 117 118 bereits nachgewiesen ist. Es wurden vier Studien mit sechs Publikationen ermittelt, die den Nutzen von MPK in dieser Patientengruppe untersucht haben und über eine ausreichende methodische Qualität verfügten. Die mittlere bis geringe methodische Qualität der Studien entspricht den Erkenntnissen früherer systematischer Reviews zur MPK-Versorgung 119 120 121. Dabei ist allerdings zu berücksichtigen, dass es erhebliche Hindernisse in der Prothetikforschung gibt. Dazu zählen u. a. die begrenzte Zahl von Patienten, der begrenzte Zugang von Forschungsinstitutionen zu Patienten, die große funktionelle und prognostische Heterogenität der Patienten und die praktische Unmöglichkeit einer Verblindung, was eine vergleichsweise eingeschränkte methodische Qualität von Studien in der Prothetik im Allgemeinen 122 123 zur Folge hat. Allerdings zählt die Qualität zahlreicher klinischer Studien mit MP-gesteuerten Passteilen zur höchsten im Bereich der Prothetik überhaupt.
Sicherheit
Die objektive und subjektiv wahrgenommene Sicherheit ist die Grundlage für einen umfassenden Gebrauch der Prothese im Alltag und für eine verbesserte Funktionalität und Mobilität 124 125 126. Die beiden Studien, die das C‑Leg untersuchten, zeigten eine signifikante Verringerung der Anzahl und Häufigkeit von unkontrollierten Stürzen im Vergleich zu NMPKs 127 128. Die einzige Studie, die das C‑Leg Compact untersuchte, stellte eine signifikante Verringerung der für den „timed up and go test” (TUG) 129 130 131 132 133 benötigten Zeit fest, die fast doppelt so groß war wie die von Resnik et al. 134 berichtete Messfehlertoleranz des Tests („minimal detectable change” [MDC]). Der TUG lag mit den MPK sogar unter dem Schwellenwert von 19 Sekunden, der nach Dite et al. 135 ein Risiko für wiederholte Stürze bei Unterschenkelamputierten anzeigt. Dieses Ergebnis ging mit einer signifikanten Verbesserung des subjektiven Gleichgewichtsgefühls einher, das mittels der ABC-Skala gemessen wurde. Hier wurde ein Wert erzielt, der deutlich oberhalb des validierten Schwellenwerts von 67 lag, der ein geringes Sturzrisiko anzeigt 136 137 138.
Zusammengefasst zeigten der am besten validierte leistungsbasierte Sicherheitsparameter sowie die von den Patienten berichteten subjektiven Skalen, die als Indikatoren für die gefährlichsten Negativereignisse beim Prothesengebrauch dienen, einen erheblichen Sicherheitsgewinn durch ein MPK. Dagegen sind die Parameter, bei denen kein Unterschied zwischen den verschiedenen Prothesenkniegelenken festgestellt wurde, allesamt Indikatoren für Ereignisse, die zwar unangenehm sind, wie zum Beispiel Stolpern und Beinahestürze, die aber ein bedeutend geringeres Risiko für ernsthafte Folgen in sich tragen. Es kann also daraus geschlossen werden, dass die beiden untersuchten hydraulischen MPK die Sicherheit des Prothesengebrauchs bei einseitig oberschenkelamputierten Personen mit Mobilitätsgrad AK/MFCL‑2 im gleichen Ausmaß verbessern können wie bei Patienten mit höherem Mobilitätsgrad 139 140.
Der signifikante Sicherheitsgewinn lässt sich durch die technologischen Unterschiede zwischen den MPK und NMPK, die Patienten mit Mobilitätsgrad AK/MFCL‑2 üblicherweise verordnet werden, erklären. Das C‑Leg und das C‑Leg Compact befinden sich im Grundzustand in der Standphasensicherung und schalten nur unter bestimmten Bedingungen in die Schwungphasensteuerung. Dagegen befinden sich die herkömmlichen Brems- und polyzentrischen Kniegelenke im Grundzustand in der Schwungphasensteuerung. Ihre Standphasensicherung muss erst vom Patienten aktiviert werden. Bei Bremskniegelenken erfolgt dies durch eine Kombination aus vollständiger Streckung des Kniegelenks und Gewichtsbelastung. Bei polyzentrischen Kniegelenken wird die Standphasenstabilität durch die Projektion des Momentandrehpunkts hinter den Vektor der vertikalen Bodenreaktionskraft bei vollständiger Streckung des Kniegelenks erzielt. Wenn Brems- und polyzentrische Kniegelenke beim Fersenauftritt nicht vollständig gestreckt sind, kann es allerdings zu einer erheblichen Gefährdung der Kniestabilität kommen. Bei Bremskniegelenken kann die Wirkung der Bremse dann durch große Hebelmomente überlastet oder sogar ganz außer Kraft gesetzt werden. Bei polyzentrischen Kniegelenken kann der Momentandrehpunkt dann nahe am oder sogar vor dem Vektor der Bodenreaktionskraft liegen. Dies hat ein auf das Kniegelenk wirkendendes Flexionsmoment zur Folge, das unmittelbar zum Verlust der Kniestabilität führen kann. Da sie sich im Grundzustand in der Schwungphasensteuerung befinden, kollabieren Brems- und polyzentrische Kniegelenke zwangsläufig, wenn sie in solchen Situationen belastet werden 141 142 143 144 145. Sie setzen dadurch den Patienten einem erheblichen Sturzrisiko aus. Die sehr eingeschränkte Sicherheit von gewichtsaktivierten Bremskniegelenken wurde in einer klinischen Studie mit älteren Personen mit vaskulär bedingten Oberschenkelamputationen gezeigt. Obwohl sie mit einem Bremskniegelenk versorgt waren, liefen die Patienten mit einem Sperrknie schneller und bevorzugten dieses auch aus Sicherheitsgründen.
Angesichts der oben beschriebenen Einschränkungen der Sicherheit können die für Patienten mit Mobilitätsgrad AK/MFCL‑2 üblicherweise verordneten Prothesenkniegelenke sogar zur Vermeidung von Aktivität, erhöhter Abhängigkeit und Einschränkung des Außenbereichsgehens beitragen. Da gezeigt wurde, dass C‑Leg und C‑Leg Compact unkontrollierte Stürze und das Sturzrisiko signifikant reduzieren und das Gleichgewichtsverhalten verbessern, können sie eine sichere Grundlage für vermehrtes Außenbereichsgehen und eine gesteigerte Unabhängigkeit von oberschenkelamputierten Patienten mit Mobilitätsgrad AK/MFCL‑2 bieten.
Leistungsbasierte Funktionalität und Mobilität
Alle sechs Publikationen berichteten übereinstimmend, dass eingeschränkte Außenbereichsgeher durch die Nutzung eines MPK ihre Fähigkeit zur Ausführung von Aktivitäten, die für das Gehen im Außenbereich erforderlich sind, signifikant verbessern können. Dazu zählen die Bewältigung von unebenen Untergründen und Umwelthindernissen 146 147, Rampen 148, Hügeln 149, Stufen und Treppen 150 151 und das Multitasking beim Gehen 152. Die Untergruppen der AK/MFCL‑2 mit höherer funktioneller Leistungsfähigkeit können auch ihre Fähigkeit zur Durchführung vieler ADLs im Innenbereich 153 verbessern. Die Verringerung der Aktivität, die in der mittleren Untergruppe von Theeven et al. 154 bei Nutzung eines MPK zu beobachten war, kann eventuell durch die Zunahme der Schrittlänge erklärt werden, die in einer der anderen Studien 155 festgestellt wurde. Diese könnte einfach zu einer Verringerung der für das Zurücklegen der gleichen Distanz benötigten Schrittzahl geführt haben. Die signifikanten Verbesserungen bei 55 % aller untersuchten leistungsbasierten Parameter weisen darauf hin, dass es eingeschränkten Außenbereichsgehern mit beiden untersuchten hydraulischen MPK gelingen kann, Aktivitäten auszuführen, die typisch für uneingeschränkte Außenbereichsgeher mit Mobilitätsgrad AK/MFCL‑3 sind. Dies wird auch durch die Ergebnisse zweier Studien 156 157 bekräftigt, denen zufolge 44 bzw. 50 % der Patienten bei Nutzung des C‑Leg ihren Mobilitätsgrad auf AK/MFCL‑3 steigern konnten.
Wie für die Sicherheit des Prothesengebrauchs können die Ergebnisse zur leistungsbasierten Funktionalität und Mobilität durch die technologischen Unterschiede zwischen den Prothesenkniegelenken erklärt werden. Viele ADLs im Haus und Gehaktivitäten im Außenbereich, wie Gehen auf Schrägen, Treppen, unebenen Untergründen und über Hindernisse, werden von gesunden Probanden physiologisch mit einer kontrollierten Flexion des Kniegelenks während der Standphase ausgeführt. Diese Funktion muss beim Amputierten vom Prothesenkniegelenk übernommen werden. Die Kniegelenkmechanismen, mit denen eingeschränkte Außenbereichsgeher üblicherweise versorgt werden, ermöglichen allesamt keine Flexion des Kniegelenks unter Gewichtsbelastung. Diese Funktion ist technisch nur mit einer hydraulischen Standphasensicherung möglich. Es sollte daher berücksichtigt werden, dass die Einstufung eines Patienten in Mobilitätsgrad AK/MFCL‑2 und die üblicherweise daraus folgende Passteilauswahl die erzielbare Mobilität eines Teils dieser Gruppe erheblich einschränken kann. Auf der Grundlage von technischen Überlegungen 158 159 160 161 162 und einer älteren Studie 163 sind Patienten mit Mobilitätsgrad AK/MFCL‑2 kaum in der Lage, die Umschaltmechanismen von hydraulischen NMPK zu beherrschen. Inzwischen haben jedoch Sensor-Input und Mikroprozessorsteuerung die körperlichen Herausforderungen an die sichere Nutzung hydraulischer Prothesenkniegelenke überwunden.
Subjektiv wahrgenommene Funktionalität und Zufriedenheit
Etwas unerwartet blieben die Verbesserungen der subjektiv wahrgenommenen Funktionalität und Mobilität bei der Nutzung eines MPK hinter den Verbesserungen der leistungsbasierten Parameter zurück. Nur 22 % der von den Patienten berichteten Parameter zur Funktionalität, Mobilität und Zufriedenheit zeigten eine signifikante Verbesserung bei Nutzung eines MPK. Diese fanden sich vor allem in der Untergruppe mit höherer funktioneller Leistungsfähigkeit des AK/MFCL2-Mobilitätsspektrums für ADLs im Innenbereich. Es muss allerdings festgehalten werden, dass die in der Studie von Theeven et al. 164 untersuchte subjektiv wahrgenommene Schwierigkeit der ADLs relativ gering war, sodass für die MPK hier kein großes Verbesserungspotenzial vorhanden war. Insgesamt kann festgestellt werden, dass Patienten mit Mobilitätsgrad AK/MFCL‑2 größere Verbesserungen in ihrer objektiv gemessenen Leistungsfähigkeit mit einem MPK erzielen, als sie subjektiv wahrnehmen. Dem steht gegenüber, dass ca. 90% der Patienten das in den Studien untersuchte MPK gegenüber ihrem früheren NMPK bevorzugten 165 166. Die Erklärung für diese Diskrepanz kann in der oben beschriebenen weit deutlicheren Verbesserung der subjektiv wahrgenommenen Sicherheit des Prothesengebrauchs mit einem MPK liegen.
Limitationen
Die beschränkte Anzahl von 57 Patienten über alle Studien und insbesondere der geringe Anteil von Patienten mit gefäßbedingter Amputation stellen eine gewisse Einschränkung für die Verallgemeinerbarkeit der Ergebnisse dieser Übersichtsarbeit dar. Es gibt jedoch einige Anhaltspunkte dafür, dass viele Patienten mit vaskulär bedingter Amputation innerhalb des AK/MFCL-2-Mobilitätsspektrums zu einer Untergruppe mit sehr geringer funktioneller Leistungsfähigkeit gehören 167, die bisher noch nicht in Studien zur MPK-Versorgung untersucht wurde. Die Probleme in der Forschung mit dieser Patientengruppe wurden in der Studie von Theeven et al. 168 169 deutlich. Nur 40 % der Patienten, die die Einschlusskriterien erfüllten, waren auch zu einer Teilnahme an der Studie bereit. Fast alle die Teilnahme ablehnenden Probanden und der größte Teil der Studienabbrecher waren Patienten mit einer gefäßbedingten Amputation. Nichtsdestotrotz wird sich die Forschung in Zukunft mit den spezifischen Gegebenheiten und Bedürfnissen dieser Patientengruppe intensiver auseinandersetzen müssen.
Schlussfolgerungen
Die Ergebnisse dieser systematischen Übersichtsarbeit legen nahe, dass eingeschränkte Außenbereichsgeher mit einseitiger Oberschenkelamputation durch die Nutzung mikroprozessorgesteuerter Prothesengelenke ihr Sturzrisiko und die Zahl ihrer Stürze signifikant reduzieren, ihre Gleichgewichtskoordination signifikant verbessern und Aktivitäten im Außenbereich, die eigentlich typisch für den Mobilitätsgrad AK/MFCL‑3 sind, signifikant besser und schneller ausführen können. Da diese Ergebnisse jedoch aus relativ kleinen Studien mit eingeschränkter methodischer Qualität stammen, ist bei ihrer Verallgemeinerung eine gewisse Vorsicht geboten. Eine Probeversorgung kann Klarheit darüber schaffen, ob ein eingeschränkter Außenbereichsgeher individuell von einem MPK profitiert.
Für die Autoren:
Dr. med. Andreas Kannenberg
Executive Medical Director
North America
Otto Bock HealthCare LP
Riata Business Park, Building 8, Suite 250
12365‑B Riata Trace Parkway
Austin, TX 78727 USA
andreas.kannenberg@ottobock.com
Begutachteter Beitrag/reviewed paper
Kannenberg A, Zacharias B, Pröbsting E. Zum Nutzen mikroprozessorgesteuerter Prothesenkniegelenke bei eingeschränkten Außenbereichsgehern – Eine systematische Analyse der Literatur. Orthopädie Technik, 2015; 66 (2): 18–29
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Michael JW. Modern prosthetic knee mechanisms. Clin Orthop Relat Res, 1999; 361 (April): 39–47. PMID: 10212594
- Huang ME, Levy CE, Webster JB. Acquired limb deficiencies. 3. Prosthetic components, prescriptions, and indications. Arch Phys Med Rehabil, 2001; 82 (3, Suppl. 1): S17-24. PMID: .11239332
- Jamieson SC, Davies AJ. Prosthetics. In: Brammers CM, Spires SC (eds.). Manual for clinical problems in physical medicine and rehabilitation. Philadelphia: Hanley & Belfus, 2001: 409–420
- Nelson VS, Flood KM, Bryant PR, Huang ME, Pasquina PF, Roberts TL. Limb deficiency and prosthetic management. 1. Decision in making prosthetic prescription and management. Arch Phys Med Rehabil, 2006; 87 (Suppl. 1): S3‑9. PMID: 16500189
- Sawers AB, Hafner BJ. Outcomes associated with the use of microprocessor-controlled prosthetic knees among individuals with unilateral transfemoral limb loss: A systematic review. J Rehab Res Dev, 2013; 50 (3): 273–314. PMID: 23881757
- Bellmann M, Schmalz T, Blumentritt S. Comparative biomechanical analysis of current microprocessor-controlled prosthetic knee joints. Arch Phys Med Rehabil, 2010; 91 (4): 644–652. PMID: 20382300
- Blumentritt S, Schmalz T, Jarasch R. The safety of C‑leg: Biomechanical tests. J Prosthet Orthot, 2009; 21 (1): 2–17
- Berry D, Olson MD, Larntz K. Perceived stability, function, and satisfaction among transfemoral amputees using microprocessor and non-microprocessor controlled prosthetic knees: a multicenter survey. J Prosthet Orthot, 2009; 21 (1): 32–42
- Kaufman KR, Levine JA, Brey RH, Iverson BK, McGrady SK, Padgett DJ, Joyner MJ. Gait and balance of transfemoral amputees using passive mechanical and microprocessor-controlled prosthetic knees. Gait Posture, 2007; 26 (4): 489–493. PMID: 17869114
- Bellmann M, Schmalz T, Blumentritt S. Comparative biomechanical analysis of current microprocessor-controlled prosthetic knee joints. Arch Phys Med Rehabil, 2010; 91 (4): 644–652. PMID: 20382300
- Blumentritt S, Schmalz T, Jarasch R. The safety of C‑leg: Biomechanical tests. J Prosthet Orthot, 2009; 21 (1): 2–17
- Berry D, Olson MD, Larntz K. Perceived stability, function, and satisfaction among transfemoral amputees using microprocessor and non-microprocessor controlled prosthetic knees: a multicenter survey. J Prosthet Orthot, 2009; 21 (1): 32–42
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Berry D, Olson MD, Larntz K. Perceived stability, function, and satisfaction among transfemoral amputees using microprocessor and non-microprocessor controlled prosthetic knees: a multicenter survey. J Prosthet Orthot, 2009; 21 (1): 32–42
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Highsmith MJ, Kahle JT, Miro RM, Mengelkoch LJ. Ramp descent performance with the C‑leg and interrater reliability of the Hill Assessment Index. J Prosthet Orthot, 2013; 37 (5): 362–368
- Hafner BJ, Willingham LL, Buell NC, Allyn KJ, Smith DG. Evaluation of function, performance, and preference as transfemoral amputees transition from mechanical to microprocessor control of the prosthetic knee. Arch Phys Med Rehabil, 2007; 88 (2): 207–217. PMID: 17270519
- Blumentritt S, Schmalz T, Jarasch R. The safety of C‑leg: Biomechanical tests. J Prosthet Orthot, 2009; 21 (1): 2–17
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Schmalz T, Blumentritt S, Marx B. Biomechanical analysis of stair ambulation in lower limb amputees. Gait Posture, 2007; 25 (2): 267–278. PMID: 16725325
- Bellmann M, Schmalz T, Blumentritt S. Comparative biomechanical analysis of current microprocessor-controlled prosthetic knee joints. Arch Phys Med Rehabil, 2010; 91 (4): 644–652. PMID: 20382300
- Blumentritt S, Schmalz T, Jarasch R. The safety of C‑leg: Biomechanical tests. J Prosthet Orthot, 2009; 21 (1): 2–17
- Bellmann M, Schmalz T, Blumentritt S. Comparative biomechanical analysis of current microprocessor-controlled prosthetic knee joints. Arch Phys Med Rehabil, 2010; 91 (4): 644–652. PMID: 20382300
- Blumentritt S, Schmalz T, Jarasch R. The safety of C‑leg: Biomechanical tests. J Prosthet Orthot, 2009; 21 (1): 2–17
- Berry D, Olson MD, Larntz K. Perceived stability, function, and satisfaction among transfemoral amputees using microprocessor and non-microprocessor controlled prosthetic knees: a multicenter survey. J Prosthet Orthot, 2009; 21 (1): 32–42
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Willingham LL, Buell NC, Allyn KJ, Smith DG. Evaluation of function, performance, and preference as transfemoral amputees transition from mechanical to microprocessor control of the prosthetic knee. Arch Phys Med Rehabil, 2007; 88 (2): 207–217. PMID: 17270519
- Highsmith MJ, Kahle JT, Bongiorni DR, Sutton BS, Groer S, Kaufman KR. Safety, energy efficiency, and cost efficacy of the C‑leg for transfemoral amputees. Prosth Orthot Int, 2010; 34 (4): 362–377. PMID: 20969495
- Alemayehu B, Warner KE. The lifetime distribution of health care costs. Health Serv Res 2004; 39 (3): 627–642. PMID: 14159482
- Lubitz J, Riley GF. Trends in Medicare payments in the last year of life. N Engl J Med, 1993; 328 (15): 1092–1096. PMID: 8455667
- Hoover D, Crystal S, Kumar R, Sambamoorthi U, Cantor J. Medical expenditures during the last year of life: findings from the 1992–96 Medicare Current Beneficiary Survey. Health Serv Res, 2002; 37 (6): 1625–1642. PMID: 12656289
- The Global Lower Extremity Amputation Study Group. Epidemiology of lower extremity amputation in centres in Europe, North America, and East Asia. Br J Surg, 2000; 87 (3): 328–337. PMID: 10718803
- van Velzen JM, van Bennekom CA, Polomski W, Slootman JT, an der Woude LH, Houdijk H. Physical capacity and walking ability after lower limb amputation: a systematic review. Clin Rehabil, 2006; 20 (11): 999‑1016. PMID: 17065543
- Miller WC, Speechley M, Deathe AB. The prevalence and risk factors of falling and fear of falling among lower extremity amputees. Arch Phys Med Rehabil, 2001; 82 (8): 1031–1037. PMID: 11494181
- Gauthier-Gagnon C, Grisé MC, Potvin D. Enabling factors related to prosthetic use by people with transtibial and transfemoral amputation. Arch Phys Med Rehabil, 1999; 80 (6): 706–713. PMID: 10378500
- Tinetti ME. Clinical practice. Preventing falls in elderly persons. N Engl J Med, 2003; 348 (1): 42–49. PMID: 12510042
- Maki BE, Holliday PJ, Topper AK. Fear of falling and postural performance in the elderly. J Gerontol, 1991; 46 (4): M123-131. PMID: 2081833
- Tinetti ME, Mendes de Leon CF, Doucette JT, Baker DI. Fear of falling and fall-related efficacy in relationship to functioning among community-living elders. J Gerontol, 1994; 49 (3): M140-147. PMID: 8169336
- Speechley M, Tinetti ME. Falls and injuries in frail and vigorous community elderly persons. J Am Geriatr Soc, 1991; 39 (1): 46–52. PMID: 1987256
- Nevitt MC. Falls in older persons: risk factors and prevention. In: Berg RL, Cassells JS (eds). The second fifty years: promoting health and preventing disability. Washington (DC): National Academy Pr; 1990: 263–290
- Tinetti ME, Speechley M, Ginter SF. Risk factors for falls among elderly persons living in the community. N Engl J Med, 1988; 319 (26): 1701–1707. PMID: 3205267
- Maki BE, Holliday PJ, Topper AK. Fear of falling and postural performance in the elderly. J Gerontol, 1991; 46 (4): M123-131. PMID: 2081833
- Miller WC, Deathe AB, Speechley M, Koval J. The influence of falling, fear of falling, and balance confidence on prosthetic mobility and social activitity among individuals with a lower extremity amputation. Arch Phys Med Rehabil, 2001; 82 (8): 1238–1244. PMID: 11552197
- Hofstad CJ, van der Linde H, van Limbeek J, Postema K. Prescription of prosthetic ankle-foot mechanisms after lower limb amputation. Cochrane Database of Systematic Reviews 2004, Issue 1. Art. No.: CD003978. DOI: 10.1002/14651858.CD003978.pub2
- Gailey RS, Roach KE, Applegate B, Cho B, Cunniff B, Licht S, Maguire M, Nash MS. The Amputee Mobility Predictor: An instrument to assess determinants of the lower-limb amputee’s ability to ambulate. Arch Phys Med Rehabil, 2002; 83 (5): 613–627. PMID: 11994800
- Gremeaux V, Damak S, Troisgros O, Feki A, Laroche D, Perennou D, Benaim C, Castillas JM. Selecting a test for the clinical assessment of balance and walking capacity at the definitive fitting state after unilateral amputation: A comparative study. Prosthet Orthot Int, 2012; 36 (4): 415–422. PMID: 22389424. doi: 10.1002/RNJ.00042
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Eberly VJ, Mulroy SJ, Gronley JK, Perry J, Yule WJ, Burnfield JM. Impact of a stance phase microprocessor-controlled prosthesis on level walking in lower functioning individuals with a transfemoral amputation. Prosthet Orthot Int, 2014; 38 (6): 446–455. doi: 10.1177/0309364613506912. PMID:24135259
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Wetz HH, Hafkemeyer U, Drerup B. Einfluss des C‑Leg-Kniegelenk-Passteiles der Fa. Otto Bock auf die Versorgungsqualität Oberschenkelamputierter: Eine klinisch-biomechanische Studie zur Eingrenzung von Indikationskriterien. [The influence of the C‑Leg knee-shin system from the Otto Bock Company in the care of above-knee amputees: A clinical biomechanical study to define indications.] Orthopäde, 2005; 34 (4): 298–319 (Article in German). PMID: 15812621
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Wetz HH, Hafkemeyer U, Drerup B. Einfluss des C‑Leg-Kniegelenk-Passteiles der Fa. Otto Bock auf die Versorgungsqualität Oberschenkelamputierter: Eine klinisch-biomechanische Studie zur Eingrenzung von Indikationskriterien. [The influence of the C‑Leg knee-shin system from the Otto Bock Company in the care of above-knee amputees: A clinical biomechanical study to define indications.] Orthopäde, 2005; 34 (4): 298–319 (Article in German). PMID: 15812621
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Eberly VJ, Mulroy SJ, Gronley JK, Perry J, Yule WJ, Burnfield JM. Impact of a stance phase microprocessor-controlled prosthesis on level walking in lower functioning individuals with a transfemoral amputation. Prosthet Orthot Int, 2014; 38 (6): 446–455. doi: 10.1177/0309364613506912. PMID:24135259
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969
- Wetz HH, Hafkemeyer U, Drerup B. Einfluss des C‑Leg-Kniegelenk-Passteiles der Fa. Otto Bock auf die Versorgungsqualität Oberschenkelamputierter: Eine klinisch-biomechanische Studie zur Eingrenzung von Indikationskriterien. [The influence of the C‑Leg knee-shin system from the Otto Bock Company in the care of above-knee amputees: A clinical biomechanical study to define indications.] Orthopäde, 2005; 34 (4): 298–319 (Article in German). PMID: 15812621
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Eberly VJ, Mulroy SJ, Gronley JK, Perry J, Yule WJ, Burnfield JM. Impact of a stance phase microprocessor-controlled prosthesis on level walking in lower functioning individuals with a transfemoral amputation. Prosthet Orthot Int, 2014; 38 (6): 446–455. doi: 10.1177/0309364613506912. PMID:24135259
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Eberly VJ, Mulroy SJ, Gronley JK, Perry J, Yule WJ, Burnfield JM. Impact of a stance phase microprocessor-controlled prosthesis on level walking in lower functioning individuals with a transfemoral amputation. Prosthet Orthot Int, 2014; 38 (6): 446–455. doi: 10.1177/0309364613506912. PMID:24135259
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Sawers AB, Hafner BJ. Outcomes associated with the use of microprocessor-controlled prosthetic knees among individuals with unilateral transfemoral limb loss: A systematic review. J Rehab Res Dev, 2013; 50 (3): 273–314. PMID: 23881757
- Bellmann M, Schmalz T, Blumentritt S. Comparative biomechanical analysis of current microprocessor-controlled prosthetic knee joints. Arch Phys Med Rehabil, 2010; 91 (4): 644–652. PMID: 20382300
- Blumentritt S, Schmalz T, Jarasch R. The safety of C‑leg: Biomechanical tests. J Prosthet Orthot, 2009; 21 (1): 2–17
- Berry D, Olson MD, Larntz K. Perceived stability, function, and satisfaction among transfemoral amputees using microprocessor and non-microprocessor controlled prosthetic knees: a multicenter survey. J Prosthet Orthot, 2009; 21 (1): 32–42
- Kaufman KR, Levine JA, Brey RH, Iverson BK, McGrady SK, Padgett DJ, Joyner MJ. Gait and balance of transfemoral amputees using passive mechanical and microprocessor-controlled prosthetic knees. Gait Posture, 2007; 26 (4): 489–493. PMID: 17869114
- Maaref K, Martinet N, Grumillier C, Gannouchi S, Andre JM, Paysant J. Kinematics in the terminal swing phase of unilateral transfemoral amputees: Microprocessor-controlled versus swing phase controlled prosthetic knees. Arch Phys Med Rehabil, 2010; 91 (6): 919–925. PMID: 20510984. doi: 10.1016/j.apmr.2010.01.025
- Segal AD, Orendurff MS, Klute GK, McDowell ML, Pecoraro JA, Shofer J, Czerniecki JM. Kinematic and kinetic comparisons of transfemoral amputee gait using C‑Leg and Mauch SNS prosthetic knees. J Rehabil Res Dev, 2006; 43 (7): 857–870. PMID: 17436172
- Schmalz T, Blumentritt S, Jarasch R. Energy expenditure and biomechanical characteristics of lower limb amputee gait: Influence of prosthetic alignment and different prosthetic components. Gait Posture, 2002; 16 (3): 255–263. PMID: 12443950
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Seymour R, Engbretson B, Kott K, Ordway N, Brooks G, Crannell J, Hickernell E, Wheller K. Comparison between the C‑leg® microprocessor-controlled prosthetic knee and non-microprocessor control prosthetic knees: A preliminary study of energy expenditure, obstacle course performance, and quality of life survey. Prosthet Orthot Int, 2007; 31 (1): 51–61. PMID: 17365885
- Highsmith MJ, Kahle JT, Miro RM, Mengelkoch LJ. Ramp descent performance with the C‑leg and interrater reliability of the Hill Assessment Index. J Prosthet Orthot, 2013; 37 (5): 362–368
- Hafner BJ, Willingham LL, Buell NC, Allyn KJ, Smith DG. Evaluation of function, performance, and preference as transfemoral amputees transition from mechanical to microprocessor control of the prosthetic knee. Arch Phys Med Rehabil, 2007; 88 (2): 207–217. PMID: 17270519
- Schmalz T, Blumentritt S, Marx B. Biomechanical analysis of stair ambulation in lower limb amputees. Gait Posture, 2007; 25 (2): 267–278. PMID: 16725325
- Highsmith MJ, Kahle JT, Bongiorni DR, Sutton BS, Groer S, Kaufman KR. Safety, energy efficiency, and cost efficacy of the C‑leg for transfemoral amputees. Prosth Orthot Int, 2010; 34 (4): 362–377. PMID: 20969495
- Sawers AB, Hafner BJ. Outcomes associated with the use of microprocessor-controlled prosthetic knees among individuals with unilateral transfemoral limb loss: A systematic review. J Rehab Res Dev, 2013; 50 (3): 273–314. PMID: 23881757
- Highsmith MJ, Kahle JT, Bongiorni DR, Sutton BS, Groer S, Kaufman KR. Safety, energy efficiency, and cost efficacy of the C‑leg for transfemoral amputees. Prosth Orthot Int, 2010; 34 (4): 362–377. PMID: 20969495
- Samuelsson KAM, Töytäri O, Salminen AL, Brandt A. Effect of lower limb prosthesis on activity, participation, and quality of life: A systematic review. Prosthet Orthot Int, 2012; 36 (2): 145–158. PMID: 22307861. doi: 10.1177/0309364611432794
- Samuelsson KAM, Töytäri O, Salminen AL, Brandt A. Effect of lower limb prosthesis on activity, participation, and quality of life: A systematic review. Prosthet Orthot Int, 2012; 36 (2): 145–158. PMID: 22307861. doi: 10.1177/0309364611432794
- van der Linde H, Hofstad CJ, Geurts ACH, Postema K, Geertzen JHB, van Limbeek J. A systematic literature review of the effect of different prosthetic components on human functioning with a lower-limb prosthesis. J Rehabil Res Dev 2004; 41 (4): 555–570. PMID: 15558384
- Miller WC, Speechley M, Deathe AB. The prevalence and risk factors of falling and fear of falling among lower extremity amputees. Arch Phys Med Rehabil, 2001; 82 (8): 1031–1037. PMID: 11494181
- Tinetti ME. Clinical practice. Preventing falls in elderly persons. N Engl J Med, 2003; 348 (1): 42–49. PMID: 12510042
- Devlin M, Sinclair LB, Colman D, Parsons J, Nizio H, Cambell JE. Patient preference and gait efficiency in a geriatric population with transfemoral amputation using a freeswinging versus a locked prosthetic knee joint. Arch Phys Med Rehabil, 2002; 83 (2): 246–249. PMID: 11833030
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Schoppen T, Boonstra A, Groothoff JW, de Vries J, Göeken LN, Eisma WH. The timed up and go test: reliability and validity in persons with unilateral lower limb amputation. Arch Phys Med Rehabil, 1999; 80 (7): 825–828. PMID: 10414769
- Shumway-Cook A, Brauer S, Woollacott M. Predicting the probability of falls in community-dwelling older adults using the Timed Up & Go test. Physical Therapy, 2000; 80 (9): 896–903. PMID: 10960937
- Bischoff HA, Stähelin HB, Monsch AU, Iversen MD, Weyh A, von Dechend M, Akos R, Conzelmann M, Dick W, Theiler R. Identifying a cut-off point for normal mo-bility: a comparison timed up and go test in community-dwelling and institutionalised elderly women. Age Ageing, 2003; 32 (3): 315–320. PMID: 12720619
- Thrane G, Joakimsen RM, Thornquist E. The association between timed up and go test and history of falls: the Tromso study. BMC Geriatrics, 2007; 7: 1–7. PMID: 17222340
- Desai A, Goodman V, Kapadia N, Shay BL, Szturm T. Relationship between dynamic balance measures and functional performance in community-dwelling elderly people. Physical Therapy, 2010; 90 (5): 748–760. PMID: 20223944. doi: 10.2522/ptj.20090100
- Resnik L, Borgia M. Reliability of outcome measures for people with lower-limb amputations: Distinguishing true change from statistical error. Phys Ther, 2011; 91 (4): 555–565. PMID: 21310896. doi: 10.2522/ptj.20100287
- Dite W, Connor HJ, Curtis HC. Clinical identification of multiple fall risk early after unilateral transtibial amputation. Arch Phys Med Rehabil, 2007; 88 (1): 109–114. PMID: 17207685
- Miller WC, Deathe AB, Speechley M. Psychometric properties of the Activitiesspecific Balance Confidence Scale among individuals with a lower-limb amputation. Arch Phys Med Rehabil, 2003; 84 (5): 656–661.
- Miller WC, Deathe AB. A prospective study examining balance confidence among individuals with lower limb amputation. Disabil Rehabil, 2004; 26 (14–15): 875–881. PMID: 12736877
- Lajoie Y, Gallagher SP. Predicting falls within the elderly community: comparison of postural sway, reaction time, the Berg balance scale and the Activities-specific Balance Confidence (ABC) scale for comparing fallers and non-fallers. Arch Gerontol Geriatr, 2004; 38 (1): 11–26. PMID: 14599700
- Sawers AB, Hafner BJ. Outcomes associated with the use of microprocessor-controlled prosthetic knees among individuals with unilateral transfemoral limb loss: A systematic review. J Rehab Res Dev, 2013; 50 (3): 273–314. PMID: 23881757
- Highsmith MJ, Kahle JT, Bongiorni DR, Sutton BS, Groer S, Kaufman KR. Safety, energy efficiency, and cost efficacy of the C‑leg for transfemoral amputees. Prosth Orthot Int, 2010; 34 (4): 362–377. PMID: 20969495
- Michael JW. Modern prosthetic knee mechanisms. Clin Orthop Relat Res, 1999; 361 (April): 39–47. PMID: 10212594
- Huang ME, Levy CE, Webster JB. Acquired limb deficiencies. 3. Prosthetic components, prescriptions, and indications. Arch Phys Med Rehabil, 2001; 82 (3, Suppl. 1): S17-24. PMID: .11239332
- Jamieson SC, Davies AJ. Prosthetics. In: Brammers CM, Spires SC (eds.). Manual for clinical problems in physical medicine and rehabilitation. Philadelphia: Hanley & Belfus, 2001: 409–420
- Nelson VS, Flood KM, Bryant PR, Huang ME, Pasquina PF, Roberts TL. Limb deficiency and prosthetic management. 1. Decision in making prosthetic prescription and management. Arch Phys Med Rehabil, 2006; 87 (Suppl. 1): S3‑9. PMID: 16500189
- Blumentritt S. Biomechanische Aspekte zur Indikation von Prothesenkniegelenken. Orthopädie Technik, 2004; 55 (6): 508–524
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Burnfield JM, Eberly VJ, Gronley JK, Perry J, Yule WJ, Mulroy SJ. Impact of stance phase microprocessor-controlled knee prosthesis on ramp negotiation and community walking function in K2 level transfemoral amputees. Prosthet Orthot Int, 2012; 36 (1): 95–104. PMID: 22223685. doi: 10.1177/0309364611431611
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969
- Eberly VJ, Mulroy SJ, Gronley JK, Perry J, Yule WJ, Burnfield JM. Impact of a stance phase microprocessor-controlled prosthesis on level walking in lower functioning individuals with a transfemoral amputation. Prosthet Orthot Int, 2014; 38 (6): 446–455. doi: 10.1177/0309364613506912. PMID:24135259
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Hafner BJ, Smith DG. Differences in function and safety between Medicare Functional Classification Level‑2 and ‑3 transfemoral amputees and influence of prosthetic knee joint control. J Rehabil Res Dev, 2009; 46 (3): 417–434. PMID: 19675993
- Michael JW. Modern prosthetic knee mechanisms. Clin Orthop Relat Res, 1999; 361 (April): 39–47. PMID: 10212594
- Huang ME, Levy CE, Webster JB. Acquired limb deficiencies. 3. Prosthetic components, prescriptions, and indications. Arch Phys Med Rehabil, 2001; 82 (3, Suppl. 1): S17-24. PMID: .11239332
- Jamieson SC, Davies AJ. Prosthetics. In: Brammers CM, Spires SC (eds.). Manual for clinical problems in physical medicine and rehabilitation. Philadelphia: Hanley & Belfus, 2001: 409–420
- Nelson VS, Flood KM, Bryant PR, Huang ME, Pasquina PF, Roberts TL. Limb deficiency and prosthetic management. 1. Decision in making prosthetic prescription and management. Arch Phys Med Rehabil, 2006; 87 (Suppl. 1): S3‑9. PMID: 16500189
- Blumentritt S. Biomechanische Aspekte zur Indikation von Prothesenkniegelenken. Orthopädie Technik, 2004; 55 (6): 508–524
- Isakov E, Susak Z, Becker E. Energy expenditure and cardiac response in above-knee amputees while using prostheses with open and locked knee mechanisms. Scand J Rehabil Med Suppl., 1985; 12: 108–111. PMID: 3868034
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Kahle JT, Highsmith MJ, Hubbard SL. Comparison of non-microprocessor knee mechanism versus C‑Leg on prosthesis evaluation questionnaire, stumbles, falls, walking tests, stair descent, and knee preference; J Rehabil Res Dev, 2008; 45 (1): 1–14. PMID: 18566922
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Devlin M, Sinclair LB, Colman D, Parsons J, Nizio H, Cambell JE. Patient preference and gait efficiency in a geriatric population with transfemoral amputation using a freeswinging versus a locked prosthetic knee joint. Arch Phys Med Rehabil, 2002; 83 (2): 246–249. PMID: 11833030
- Theeven P, Hemmen B, Rings F, Meys G, Brink P, Smeets R, Seelen H. Functional added value of microprocessor-controlled knee joints in daily life performance of Medicare Functional Classification Level‑2 amputees. J Rehabil Med, 2011; 43 (10): 906–915. PMID: 2147182. doi: 10.2340/16501977–0861
- Theeven PJ, Hemmen B, Geers RP, Smeets RJ, Brink PR, Seelen HA. Influence of advanced prosthetic knee joints on perceived performance and everyday life activity of low-functional persons with a transfemoral amputation or knee disarticulation. J Rehabil Med, 2012; 44 (5): 454–461. PMID: 22549656. doi: 10.2340/16501977–0969