Einleitung
Über den hier geschilderten Fall wurde bereits berichtet 1. Es soll nun genauer auf die klinischen Befunde und die Operation sowie auf den Verlauf der Rehabilitation eingegangen werden. Dem heute 57-jährigen Patienten aus Oberösterreich musste im Rahmen einer Hirnblutung mit nachfolgender schwerer Thrombose des linken Beines im Jahr 2007 als damals 46-jährigem Mann der Unterschenkel amputiert werden. Bei massiven Beschwerden und sehr hohem Schmerzmittelbedarf erwies sich die Resozialisierung als schwierig: Weder der alte Beruf als Lehrer noch eine andere berufliche Tätigkeit konnten ausgeübt werden; zudem waren tägliche Opiatinfusionen zur Schmerzbekämpfung notwendig, die per se eine Berufstätigkeit ausschlossen. Alle weiteren Therapiemaßnahmen wie Akupunktur und Spiegeltherapie blieben erfolglos. Zudem litt die private und familiäre Situation des Patienten erheblich unter dieser Belastung. Mit der Frage nach einer Verbesserung der Schmerzsituation und einer adäquaten sozialen wie beruflichen Reintegration wurde der Patient im Jahr 2014 erstmalig in der Ambulanz der Universitätsklinik für Plastische, Ästhetische und Rekonstruktive Chirurgie Innsbruck vorstellig.
Vorausgegangen waren Kontakteüber die Selbsthilfegruppe „Initiative Leben mit Amputation“ und mit Prof. Hubert Egger, Mitautor dieses Artikels. Die Verfasser planten entsprechende Untersuchungen mit dem Ziel einer Nerventransfer-Operation im sensiblen Bereich und konnten dabei auf Erfahrungen mit Nerventransfer-Operationen bei motorischen Nerven zur Anwendung bionischer Prothesen zurückgreifen 2 3 4. Analog dazu sollte eine gezielte sensorische Reinnervation („targeted sensory reinnervation“, TSR) mit im Idealfall neuer Präsentation im Kortex erfolgen.
Die Ziele der geplanten Interventionen lauteten:
- deutliche Schmerzreduktion 5 6 7 und damit Reduktion der Schmerzmittel
- verbesserter und sicherer Gang auch in unebenem Gelände – Resozialisierung
- Wiederaufnahme einer beruflichen Tätigkeit und damit gesellschaftliche Reintegration
- technische Umsetzbarkeit und Bezahlbarkeit der Prothese
Dabei stellten sich insbesondere folgende Probleme:
- Schmerz: Beim Patienten waren nach der Unterschenkelamputation 2007 tägliche Opiat-Infusionen (Dipidolor 250 mg) erforderlich, zusätzlich zu einem Opiat-Schmerzpflaster (Transtec 75 µg) alle 4 Tage.
- Beruf: Der bisherige Beruf als Lehrer konnte nicht mehr ausgeübt werden; auch eine andere berufliche Tätigkeit war aufgrund der Schmerzsituation sowie der Nebenwirkungen der starken Schmerzmittel und des Schlafmangels nicht möglich.
- Hobbys: Der Reitsport, der dem Patienten sehr am Herzen liegt, konnte nicht mehr durchgeführt werden.
Zusammengefasst trat damit beim Patienten „im besten Alter“ eine nahezu vollständige Desintegration im sozialen Umfeld ein. Er empfand sich als wertlos in einer westeuropäischen Gesellschaft, die sich maßgeblich über Arbeit und Körperintegrität definiert.
Untersuchung, Planung und Durchführung der Operation (TSR)
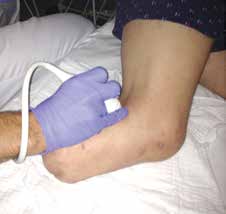
Der Patient wurde im Juli 2014 erstmalig klinisch an der Universitätsklinik für Plastische Chirurgie untersucht. Zusätzlich erfolgte eine dezidierte Ultraschalluntersuchung seitens der Radiologischen Klinik der Universitätsklinik Innsbruck mit Darstellung der Nerven und Nervenstümpfe am Amputationsstumpf des linken Unterschenkels (Abb. 1).
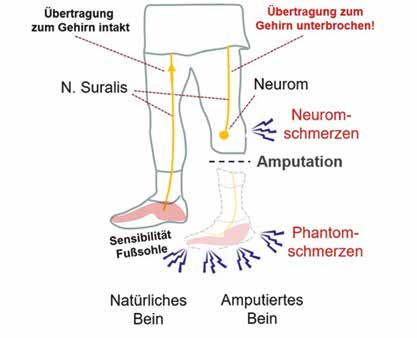
Klinisch zeigte sich eine deutliche Überempfindlichkeit und Schmerzhaftigkeit des gesamten Stumpfes ohne wesentliches Sensibilitätsdefizit. Im Bereich des N.-peroneus-Astes ergab sich der Verdacht auf ein schmerzhaftes Neurom durch ein ausgeprägt positives Hoffmann-Tinel-Zeichen in diesem Bereich. Dies bestätigte sich im Ultraschall. Zusätzlich wurden alle Nervenäste, soweit möglich, dargestellt. Interessant waren dabei vor allem die Nerven N. suralis und N. saphenus, da der Plan bestand, diese als Nerventransferäste zu verwenden. Diese zeigten sich regelrecht ohne weitere proximale Verletzung Die Hautgefühlsempfindung im Bereich der Saphenusäste am medialen proximalen Unterschenkel (Ramus infrapatellaris) waren klinisch und sonographisch intakt.
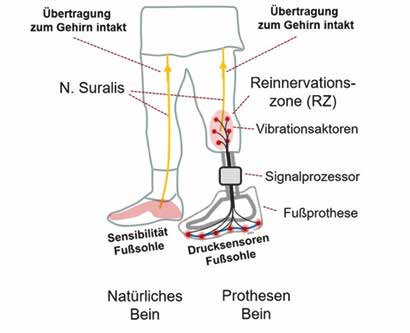
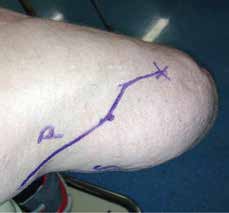
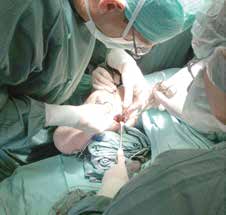
Es wurde geplant, den N. suralis auf den N. saphenus operativ umzusetzen – analog zur „targeted muscle reinnervation“ (TMR) als „targeted sensory reinnervation“ (TSR). Dies erfolgte drei Monate später im Oktober 2014. Dazu erfolgte präoperativ eine erneute sonographische Darstellung und Hautmarkierung der zu operierenden Nerven (Abb. 2). Intraoperativ wurden sodann N. suralis und N. saphenus über mehrere einige Zentimeter große Hautschnitte am distalen Oberschenkel in Kniehöhe mikrochirurgisch dargestellt und dann nach Neurolyse und Mobilisierung umgesetzt. Der N. suralis wurde länger belassen und nach Mobilisierung von dorsal mittels Tunnelierung nach proximal und medial verlagert (Abb. 3). Der N. saphenus wurde proximal des medialen Kniegelenkspaltes durchtrennt. Es erfolgte dann die Koaptation der Nervenstümpfe des N. suralis auf das distale Ende des N. saphenus, mikrochirurgisch fixiert unter Zuhilfenahme eines OP-Mikroskops mit einigen epineuralen 9–0‑monofilen, nicht resorbierbaren Nähten.
Die ultraschallgesteuerte Alkoholinjektion 8 des schmerzhaften Neuroms des N. peroneus erfolgte zuvor im Rahmen der präoperativen Untersuchungen. Das postoperativ zunächst asensible Areal des N. saphenus erlangte nach ca. 5 Monaten eine Reinnervation mit subjektiver Repräsentanz des lateralen Fußrandes (N.-suralis-Versorgungsgebiet). Dort wurde sodann der entwickelte Prototyp des sensorischen Feedbacksystems angepasst (Abb. 4). Allerdings waren im weiteren Verlauf mehrere technische und logistische Herausforderungen zu bewältigen, sodass der Patient zunächst nicht durchgehend mit dieser speziellen „Add-on-Versorgung“ an seiner Prothese ausgestattet war. Seit Januar 2016 ist er jedoch durchgehend mit der Fühlfunktion versorgt und kommt damit sehr gut zurecht. Unter anderem berichtet der Patient, dass die Sensorik einen positiven Einfluss auf seine Schmerzen habe. Das Gangbild und die Belastbarkeit bezüglich Tätigkeit und Dauer haben sich ebenfalls verbessert. Allerdings wurde der Prothesenschaft immer wieder angepasst bzw. erneuert, was das Outcome vermutlich ebenfalls positiv beeinflusst.
Klinischer Verlauf
Schmerz
Durch die Operation im Oktober 2014 und die ultraschallgesteuerte Injektion des schmerzhaften Neuroms im Verlauf des N. peroneus am Amputationsstumpf 2014 und erneut 2018 konnte eine deutliche Reduktion des Schmerzmittelbedarfes erreicht werden: Opiat-Infusionen sind überhaupt nicht mehr erforderlich; die Transtec-Schmerzpflaster werden intermittierend eingesetzt, über mehrere Monate waren dieseaber ebenfalls nicht erforderlich. Bemerkenswert ist die Rückmeldung des Patienten, dass in der Zeit, in der die sensorische Einlage der Prothese aus technischen Gründen nicht funktionierte, die Schmerzen wieder deutlich zunahmen.
Soziales Umfeld
Die Freude am Leben hat der Patient nach eigenen Worten wieder zurückgewonnen. Er kann wieder sehr viel aktiver am Leben teilnehmen.
Beruf
Der Patient ist inzwischen wieder im Lehrerberuf tätig, wenn auch nicht an seiner alten Stelle: Seit zwei Jahren unterrichtet er Flüchtlinge in der deutschen Sprache.
Hobbys
Das geliebte Hobby des Reitens kann der Patient ebenfalls heute wieder mit Freude ausführen (Abb. 5).
Technische Herausforderungen im Verlauf der Versorgung
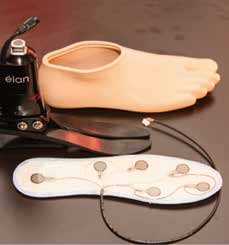
Die Abrollbewegung des Prothesenfußes wird an sechs ausgewählten Punkten der Fußsohle detektiert. Zu diesem Zweck wurde eine Sensorsohle entwickelt, in die kraftresistive Sensoren (FSR) integriert wurden (Abb. 6). Eine Anpassung der Sensorsohle an die technischen Eigenschaften eines ausgewählten Prothesenfußes bzw. an Prothesenfüße eines bestimmten Herstellers wurde bewusst vermieden – schließlich sollen im Sinne einer möglichst universal einsetzbaren „Add-on-Lösung“ Erfahrungen unabhängig vom verwendeten Fußpassteil gesammelt werden, etwa hinsichtlich des Verschleißes und der Alltagstauglichkeit. Entsprechende Ergebnisse ließen nicht lange auf sich warten: Vor allem aufgrund der wieder ergriffenen beruflichen und sportlichen Tätigkeiten des Anwenderprobanden kam es immer wieder zu Ausfällen einzelner Drucksensoren in der Sensorsohle. Zu erwähnen in diesem Zusammenhang ist insbesondere die starke Sensordrift und die dadurch notwendig werdende regelmäßige Sensorkalibration. Zudem sollte nicht unterschätzt werden, dass Überbelastungen der kraftresistiven Sensoren oder etwa das Eindringen von Feuchtigkeit ihre Lebensdauer stark reduziert, weshalb vorzeitige Ausfälle zu erwarten sind.
Vor diesem Hintergrund musste die Sensorsohle in den letzten drei Jahren immer wieder repariert werden. Ausfälle der „Fühlfunktion“ der Prothese mussten in dieser Zeit leider hingenommen werden. Andererseits berichtete der Anwenderproband wie bereits erwähnt, dass gerade diese Ausfälle zu einer Verschlechterung der Schmerzsituation führten – eine Erkenntnis, die auf die schmerzlindernde Wirkung eines intakten Feedbacks auf einen reaktivierten sensorischen Fußnerv hinweist. Vibrationsaktoren, die in den Prothesenschaft integriert sind, reizen nämlich in diesem Fall ein Hautareal im Prothesenstumpf (das sogenannte Reinnervationsareal), das von einem sensiblen Nerv aus dem Fußbereich versorgt wird. Die Vibrationsaktoren, die von der Sensorsohle gesteuert werden, führen somit zu einem Fühlen der Abrollbewegung des Prothesenfußes – nicht am Stumpf, sondern authentisch am Fußbereich (Abb. 7).
Zusammenfassung und Ausblick
Zusammenspiel zwischen Gehirn und Prothese
Das Zusammenspiel zwischen Gehirn und Extremitäten – in diesem Fall einem amputierten Bein – ist noch viel zu wenig erforscht. Es ist jedoch bekannt, dass die Repräsentation einer Extremität im Kortex des Hirns sich positiv auf die Schmerzen – insbesondere auf Phantomschmerzen – auswirkt. Dies passt zu der Wahrnehmung des hier vorgestellten Patienten, dass die Schmerzen mit einer sensorischen Prothese deutlich abnehmen – inzwischen über einen Zeitraum von fast vier Jahren.
Erfordernis weiterer Studien
Weitere Untersuchungen und Studien in Bezug auf die hier thematisierten Zusammenhänge sind erforderlich, die über einen Fallbericht wie hier hinausgehen. An der Universitätsklinik für Plastische, Rekonstruktive und Ästhetische Chirurgie in Innsbruck wurden mehrere entsprechende Studien initiiert, sodass in Zukunft an dieser Stelle auch über weitere bedeutsame Ergebnisse berichtet werden kann.
Objektivierung
Zur Objektivierung der Ergebnisse weiterer Studien sind neben Schmerzprotokollen bzw. ‑tagebüchern auch Funktions-Magnetresonanz-Untersuchungen vor und nach Nerventransfer-Operationen in Kooperation mit der Neuroradiologischen Abteilung der Universitätsklinik Innsbruck sowie Ganganalysen geplant. Angesichts des positiven Verlaufs im Rahmen der hier vorgestellten Fallstudie kann sowohl aus orthopädietechnischer als auch aus medizinischer Sicht die Hypotheseaufgestellt werden, dass durch das hier vorgestellte „fühlende Add-on“ an Prothesen eine deutliche Verbesserung in ähnlichen Fällen erreicht werden kann.
Für die Autoren:
Dr. Eva-Maria Baur
Universitätsklinik für Plastische,
Rekonstruktive und Ästhetische Chirurgie
Anichstraße 35
A‑6020 Innsbruck
eva-maria.baur@tirol-kliniken.at
Begutachteter Beitrag/reviewed paper
Baur EM, Egger H. Sensible Nerv-Transfer-Operation TSR) und Anpassung einer „fühlenden Beinprothese“ — Ein Fallbericht. Orthopädie Technik, 2018; 69 (11): 44–47
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 6. Juni 2025
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Baur EM, Bauer T, Egger H, Salzmann S, Haslwanter T. Ein neuer Ansatz für eine sensitive Beinprothese – eine Fallstudie. Sensorische Rückmeldung mittels umgelagerter sensorischer Nerven aus dem Fußbereich. Orthopädie Technik, 2016; 67 (7): 62–66
- Kuiken TA, Dumanian GA, Lipschutz RD, Miller LA, Stubblefield KA. The use of targeted muscle reinnervation for improved myoelectric prosthesis control in a bilateral shoulder disarticulation amputee. Prosthet Orthot Int, 2004; 28: 245–253
- Miller LA, Stubblefield KA, Lipschutz RD, Lock BA, Kuiken TA. Improved myoelectric prosthesis control using targeted reinnervation surgery: a case series. IEEE Trans Neural Syst Rehabil Eng, 2008; 16 (1): 46–50
- Kuiken TA, Marasco PD, Lock BA, Harden RN, Dewald JP. Redirection of cutaneous sensation from the hand to the chest skin of human amputees with targeted reinnervation. Proc Natl Acad Sci USA, 2007; 104 (50): 20061–20066
- Winter-Barnstedt C. Phantomschmerz nach Extremitätenamputation: Diagnostik und Biofeedback-Behandlung. Dissertation, Fakultät für Sozial- und Verhaltenswissenschaften der Ruprecht-Karls-Universität Heidelberg, 2001
- Kooijman CM, Dijkstra PU, Geertzen JH, Elzinga A, van der Schans CP. Phantom pain and phantom sensations in upper limb amputees: An epidemiological study. Pain, 2000; 87 (1): 33–41
- Zambarbieri D, Schmid M, Verni G. Sensory feedback for lower limb prostheses. In: Teodorescu H‑NL, Jain LC (eds). Intelligent Systems and Technologies in Rehabilitation Engineering. Boca Raton, FL: CRC Press, 2001: 129–151
- Loizides A, Gruber L, Peer S, Plaikner M, Gruber H. Ultraschallgesteuerte Interventionen am peripheren Nervensystem. Der Radiologe, 2017; 57 (3): 166–175