Einleitung: Berichte von Frauen mit Lipödem-Syndrom – zwei Fallbeispiele aus der Földiklinik
In der Földiklinik, Europäisches Zentrum für Lymphologie, wurde im Rahmen des neuen Therapiekonzeptes zur Behandlung des Lipödem-Syndroms eine spezielle, psychologisch geleitete Lipödem-Gruppe implementiert. Teilnehmerinnen sind Frauen, die psychische Belastungen zeigen und eigene Ressourcen zur Linderung ihrer Beschwerden und zur Verbesserung ihrer Selbstakzeptanz nutzen möchten. Die beiden folgenden Fallbeispiele aus den Gesprächen dokumentieren häufige Themenbereiche, die von den Patientinnen angesprochen werden.
Fallbeispiel 1: Patientin mit Lipödem-Syndrom (30 Jahre)
„Ich schäme mich so für meinen Körper“, äußert die 30-jährige Britta (Name geändert), eine Teilnehmerin der Lipödem-Gruppe. Da die anderen Teilnehmerinnen verständnisvoll und wohlwollend blicken, schildert sie offen: „Ich schäme mich für mein Lipödem und weil ich so dick bin. Ich bin ja selbst schuld, ich habe mir das angefressen.“ Dann beschreibt sie die Entwicklung ihrer Essstörung, die sich unter anderem in jahrelangem heimlichem unkontrolliertem Essen bei Stress und psychischer Belastung, in einem sozialen Rückzug und in Angst vor den Blicken anderer ausdrückte. Dies betraf auch die Befürchtung, Mitarbeiter im Sanitätshaus, das sie nur einmal kurz aufsuchte, könnten Negatives über sie denken und ebenfalls glauben, sie sei selbst schuld an ihrem Lipödem oder zumindest an ihrem schweren Übergewicht (Adipositas Grad 3). Deshalb sucht sie auch ohne passende Kompressionsbestrumpfung die Klinik auf und ist angenehm überrascht von der verständnisvollen Haltung, mit der ihr sowohl die Gruppenteilnehmerinnen als auch die Mitarbeiter der verschiedenen Berufsgruppen in der Klinik begegnen.
Fallbeispiel 2: Patientin mit Lipödem-Syndrom (62 Jahre)
Eine weitere Teilnehmerin, Mareike (Name geändert), mit 62 Jahren die Älteste in der Gruppe, schildert den aufmerksamen Mitpatientinnen, dass sie die Diagnose „Lipödem-Syndrom“ erst vor zwei Jahren erhalten habe, als ein Phlebologe ihr den Grund ihrer seit Jahren bestehenden und als quälend wahrgenommenen Schmerzen in den Beinen erklärte. Er verordnete ihr eine sogenannte Kompressionsleggings. Nachdem ihr im Alltag schicke Strümpfe noch nie gepasst hatten und sie andere Frauen immer darum beneidet hatte, erlebte die Teilnehmerin nun einen Wendepunkt: Nach dem Anmessen der Kompression erhielt sie erstmals eine Leggings, die ihr passte und die zudem noch gut aussah. Die zweite positive Überraschung erlebte sie beim Tragen der Kompression: Die Schmerzen nahmen ab. Durch das motivierende Gespräch im Sanitätshaus habe sie sich sogar ermuntert gefühlt, zum ersten Mal ein kürzeres Kleid anzuziehen. „Das hat mir ein ganz anderes Körpergefühl gegeben“, sagt sie. Mit der neuen Freiheit und mehr Bewegung ließen schließlich auch die Schmerzen nach. Nun formuliert sie ihren Wunsch, ganz schmerzfrei zu werden, und fragt, wie sie dies in ihrem Alltag erreichen könne.
Bei den geschilderten Fällen handelt es sich um Beispiele – nicht jede Frau mit Lipödem-Syndrom kämpft mit all diesen Aspekten. Dennoch sind Scham, Schuldgefühle, Selbstabwertung, unkontrolliertes Essen bei Stress, sozialer Rückzug, Angst vor den Blicken anderer und Stigmatisierung typische Problembereiche der großen Mehrheit der Frauen mit Lipödem-Syndrom. Der folgende Beitrag vermittelt, inwiefern sich psychische Belastungen – darunter auch Belastungen jenseits des Lipödem-Syndroms – und Schmerzwahrnehmung beeinflussen können.
Was ist ein Lipödem-Syndrom?
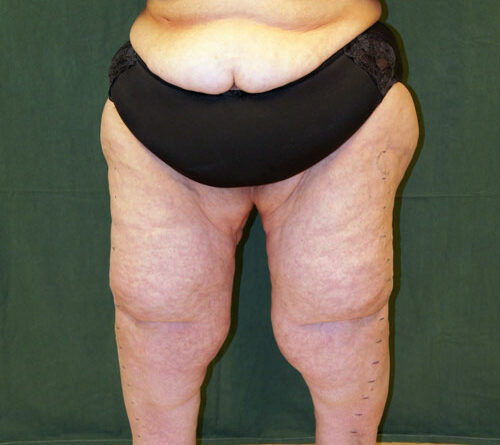
Disproportionale Fettgewebsvermehrung der Beine (und/oder seltener der Arme) und Schmerzen (Spontan‑, Druck- oder Berührungsschmerzen) im Weichteilgewebe der Beine sind die beiden wesentlichen Diagnosekriterien („major symptoms“) des Lipödem-Syndroms 1 – so definiert in einem im Jahr 2020 veröffentlichten internationalen Konsenspapier 2. Daraus resultiert aber auch: Nicht jedes als dicker empfundene Bein rechtfertigt die Diagnose „Lipödem-Syndrom“. Zunächst ist aber die Frage zu klären, inwiefern es sich bei einem Lipödem überhaupt um ein Ödem handelt.
Ödeme sind definiert als „sicht- und tastbare Schwellung, verursacht durch eine Flüssigkeitsvermehrung“ im Gewebe 3. Bisher konnten allerdings weder klinische Untersuchungen noch Bildgebung jemals ein relevantes Ödem bei Patientinnen mit Lipödem-Syndrom nachweisen 4. Eine multizentrische Studie mit hochauflösendem Ultraschall bei Patientinnen mit Lipödem-Syndrom erbrachte keinen Nachweis für Flüssigkeit im Weichteilgewebe der Beine 5. In einer 2020 erschienenen Studie, für die Patientinnen mit Lipödem-Syndrom mittels MR-Lymphographie untersucht wurden, gelangen die Autoren zu dem Ergebnis: „The fat tissue was homogenous, without any signs of edema in pure lipedema patients“ 6. Auch in histologischen Untersuchungen wurde niemals die Präsenz eines Ödems beschrieben 7. Reich-Schupke, Altmeyer und Stücker schrieben bereits 2012 in einem bemerkenswerten Artikel: „Der Begriff ‚Lipödem‘ ist eigentlich irreführend, da es sich nicht um ein Ödem, also um eine Flüssigkeitseinlagerung im Gewebe handelt“ 8. Dies wurde auch von den Experten der niederländischen Lipödem-Leitlinie bestätigt, in der sie den Terminus „Lipödem“ als unglücklich („unfortunate term“) beschreiben, da er Flüssigkeit im Gewebe suggeriere, wo keine zu finden sei 9. Das European Lipoedema Forum – eine hochrangig besetzte internationale Expertengruppe aus sieben europäischen Ländern – resümierte in einem vielbeachteten Konsensuspapier: „There is no scientific evidence that Lipoedema is an ‚oedema problem‘“ (Hervorhebung im Original) 10 11. Ein Ödem als Ursache der Beschwerdesymptomatik von Frauen mit Lipödem-Syndrom scheidet damit definitiv aus. Die Grundlagen dieser neuen und auf wissenschaftlichen Erkenntnissen basierenden Sicht auf das Lipödem, mit der alte Dogmen verlassen werden und eine Neuausrichtung der Therapie erfolgt, wurden in der vielbeachteten Artikelserie „Lipödem – Mythen und Fakten“ 12 13 14 15 dargestellt; eine Zusammenfassung der wichtigsten Fakten erschien bereits in der Novemberausgabe 2020 dieser Zeitschrift 16 17.
Lipödem-Syndrom und Schmerzen
Obwohl Schmerz im Weichteilgewebe der Beine (selten auch der Arme) eines der beiden Hauptkriterien des Lipödems ist, findet sich selbst im März 2021 in der Fachzeitschrift „Der Schmerz“, dem Organ der Deutschen Schmerzgesellschaft, der Österreichischen Schmerzgesellschaft und der Swiss Pain Society, noch kein einziger Eintrag zum Thema Lipödem 18. Lipödemtypische Schmerzen werden am häufigsten als drückend, dumpf oder schwer, ziehend oder quälend beschrieben, so die Ergebnisse bisheriger Untersuchungen 19 20 21. In verschiedenen Untersuchungsinstrumenten werden die lipödemassoziierten Beschwerden als „sehr stark“ dargestellt, gleichzeitig jedoch als „individuell in ihrer Qualität sehr unterschiedlich“ 22 23 24.
Schmerzen sind ein komplexes und facettenreiches Phänomen. Lipödemassoziierte Schmerzen und die damit in Zusammenhang stehenden wahrgenommenen Bewegungseinschränkungen sind mit einer physischen Minderung der Lebensqualität verbunden 25 26. Die Ergebnisse einer Studie, durchgeführt mit dem international anerkannten Lebensqualitätsinstrument SF-36 27, zeigen jedoch auch, dass Frauen mit Lipödem-Syndrom sogar noch mehr unter der „psychischen Beeinträchtigung“ 28 leiden als unter den körperlichen Einschränkungen 29. Dies verdeutlicht die Wichtigkeit, Schmerzen beim Lipödem-Syndrom in ihrer gesamten Komplexität anhand eines biopsychosozialen Schmerzmodells zu erfassen, wie es in der neueren Schmerzforschung und der multimodalen Schmerztherapie bereits etabliert ist 30 31 32.
Lipödem-Syndrom und psychische Belastung
Psychische Belastungen von Frauen mit Lipödem waren Gegenstand mehrerer Befragungen und Studien 33 34 35 36. In den bisherigen Veröffentlichungen wurde jedoch – ähnlich wie oft in den Medien dargestellt – fast ausnahmslos der Eindruck erweckt, dass Depressionen, Essstörungen, all das beschriebene psychische Leid ausschließlich die Folge des Lipödems seien 37. Betrachtet man die Literatur zur Schmerzforschung, stellt sich jedoch die Frage: Stimmt dieser Eindruck wirklich? In allen Untersuchungen zum Lipödem war die psychische Situation der Frauen vor der Entwicklung der für ein Lipödem typischen Beschwerden völlig außer Acht gelassen worden. Ausgeblendet wurde damit auch die Frage, ob die psychische Belastung vor der Entstehung der lipödemtypischen Beschwerden bereits Einfluss auf die Entwicklung der Symptomatik des Lipödem-Syndroms haben könnte.
Die Lipödem-Studie am Europäischen Zentrum für Lymphologie
Die Studie des Europäischen Zentrums für Lymphologie ist die bislang erste – und aktuell auch einzige –, die die psychische Belastung von Frauen im Zeitraum unmittelbar vor dem Auftreten lipödemtypischer Schmerzen untersucht 38. Dazu wurden 150 Patientinnen mit ärztlich gesicherter Diagnose „Lipödem-Syndrom“ in halbstrukturierten Interviews von einer auf diesem Gebiet erfahrenen Psychologischen Psychotherapeutin befragt. Ausgeschlossen wurden Patientinnen, bei denen sich die Einweisungsdiagnose „Lipödem“ bei fachärztlicher Untersuchung nicht bestätigte, darunter z. B. Diagnosen wie Adipositas und Gonarthrose oder Beinlymphödem (und kein Lipödem). Im ersten Interviewteil wurden die psychischen Belastungen und psychischen Störungsbilder nach ICD-10 39 erfragt, in einem zweiten, getrennten Interviewteil die lipödemtypischen Beschwerden im Zeitverlauf. Danach wurden gemeinsam mit den Befragten beide Interviewbereiche in zeitliche Zusammenhänge zueinander gesetzt. Die anhand der Interviews gewonnenen Daten wurden statistisch analysiert in Bezug auf Zusammenhänge zwischen der maximalen bzw. minimalen Schmerzstärke im Alltag und der psychischen Belastung. Die wichtigsten Resultate seien im Folgenden zusammengefasst.
Lipödem und Schmerz
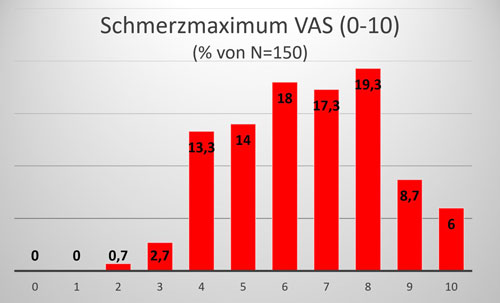
Die Schmerzstärke wurde mittels Visueller Analogskala (VAS; 0–10) erfasst; 0 beschrieben als „kein Schmerz“, 10 als „Amputationsschmerz“.
- Das aktuelle Schmerzmaximum im Alltag (Abb. 1) liegt bei knapp 70 % der Patientinnen bei 6 oder mehr auf der VAS. Maximale Schmerzen der Stärke 9 bis 10 werden immer noch von 14,7 % der Befragten angegeben.
- Schmerzfreie Momente im Alltag (Schmerzminimum = 0) beschreiben nur 28,7 %.
Diese Ergebnisse der Lipödem-Pilotstudie an 150 Patientinnen mit gesichertem Lipödem-Syndrom verdeutlichen: Die typische Lipödem-Patientin ist auch eine Schmerzpatientin.
Lipödem und psychische Belastung
Genau 80 % der Frauen mit Lipödem-Syndrom zeigen eine gravierende psychische Belastung:
- 47 % litten an einer psychischen Störung (ICD-10-F-Diagnose) wie Depression, Essstörung, Angststörung oder posttraumatischer Belastungsstörung.
- Im 12-Monats-Zeitraum vor der Schmerzentstehung traten bei Frauen mit Lipödem-Syndrom häufiger psychische Störungsbilder auf als in einem vergleichbaren Zeitraum bei der Normalbevölkerung: 30,7 % Depressionen bei den Frauen mit Lipödem vs. 8,4 % der Frauen in der Normalbevölkerung 40 41; 18,0 % Essstörungen mit unkontrollierten Essanfällen bei den Studienpatientinnen vs. 0,1 % bei Frauen in der Normalbevölkerung 42 43.
- 33 % litten an einer starken psychischen Belastung, die nach ICD 10 nicht als psychische Störung gilt und als sogenannte Z‑Diagnose (psychische Beschwerden, die nicht als psychische Störung gelten) beschrieben werden kann, z.B. Burnout-Syndrom oder Stress-Essen.
- 52 % der Studienpatientinnen berichten über traumatische Erfahrungen wie Gewalt oder sexuellen Missbrauch in der Vergangenheit.
Diese psychische Belastung trat jedoch bereits im Jahr vor dem Auftreten der für ein Lipödem typischen Schmerzen auf. Wenn aber die gravierende psychische Belastung unmittelbar im Zeitraum vor der Entwicklung der lipödemtypischen Schmerzen auftrat, dann kann sie – rein formallogisch – nicht die Folge des Lipödems sein. Im Gegenteil: Wenn die gravierende psychische Belastung unmittelbar der Entwicklung der Schmerzen vorausgeht, dann ist es sehr wahrscheinlich, dass sie bei der Schmerzentstehung eine wichtige Rolle spielt.
Einfluss der aktuellen psychischen Belastung auf die Schmerzwahrnehmung
Die Studie verdeutlicht auch die Zusammenhänge zwischen aktuellen psychischen Störungsbildern und lipödemassoziierten Schmerzen: Patientinnen mit Lipödem-Syndrom, die aktuell an einer Depression, Angststörung, Essstörung oder Traumafolgestörung (PTBS) leiden, erleben ihre Schmerzsymptomatik signifikant stärker als jene ohne diese Störungsbilder.
- Die stärksten lipödemassoziierten Schmerzen beschreiben Patientinnen mit posttraumatischer Belastungsstörung (maximale Schmerzstärke im Mittelwert 8,38 auf einer VAS-Skala von 0 bis 10).
- Patientinnen mit Essstörungen beschreiben in den Interviews eindrücklich, wie unkontrollierte Essanfälle als „Rettungsversuch“ der Psyche ihnen dabei helfen, belastende Emotionen und auch Schmerzen zu reduzieren bzw. zu betäuben. Dabei können zwei Effekte auftreten: a) eine Zunahme der Beschwerden infolge einer Gewichts- und damit auch Fettgewebszunahme; b) eine Verminderung der Schmerzsymptomatik durch unkontrolliertes Essen. Jene Patientinnen beschreiben Essanfälle häufig als „Rettungsversuch“ oder „Notfallstrategie“ bei emotionaler Überforderung. Diese wissenschaftlich bestätigte Perspektive findet sich auch in der aktuellen Leitlinie „Essstörungen“ 44 – Essstörungen sind demnach keine Frage von Charakterschwäche, fehlendem Willen oder gar von Schuld. Vielmehr sind sie meist „zweitbeste“ Lösungen bei psychischer Überforderung, wenn die besten Lösungen nicht verfügbar erscheinen.
- Das gleichzeitige Vorliegen mehrerer psychischer Störungsbilder (z. B. Depression und Essstörung) erhöht das Risiko für stärker empfundene Schmerzen 45.
Unabhängig von den konkreten Studienergebnissen beschreiben die Studienpatientinnen weitere zentrale Problemfelder: die Akzeptanz des eigenen Körpers, die Selbstakzeptanz generell und die Stressregulation. Auch Gefühle wie Angst, Wut, Scham oder Schuldgefühle werden von den meisten der untersuchten Patientinnen mit Lipödem-Syndrom geschildert. Diese Problemfelder beeinflussen nicht nur die Beziehung zum eigenen Körper, sondern auch das Schmerzerleben 46.
Exkurs: Lipödem-Stadien – sinnvoll oder unsinnig?
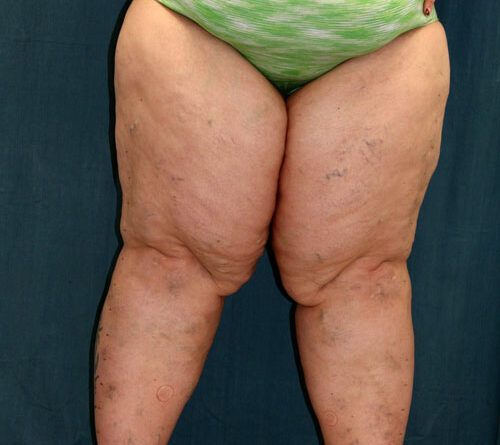
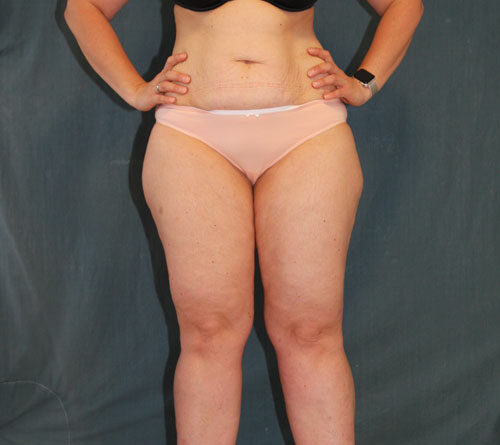
Aktuell – und diese Feststellung ist essenziell – existiert beim Lipödem keine auch nur annähernd sinnvolle Stadieneinteilung. Die aktuell verwendete Einteilung beruht auf subjektiver (und damit willkürlicher) Einschätzung durch den Untersucher und bezieht sich ausschließlich auf Form und Struktur des Gewebes, ohne die eigentliche Beschwerdesymptomatik der Patientin zu berücksichtigen. Daher gehen diese „Stadien“ an der klinischen Realität völlig vorbei. So gibt es Frauen mit stark disproportionalem Fettgewebe an den Beinen (oder Armen) im sogenannten Stadium 3, die keine oder allenfalls nur sehr milde Beschwerden haben (Abb. 2). Im Gegensatz dazu sehen Lipödem-Behandler aber auch Frauen mit milder Disproportion, die eine ausgeprägte Schmerzsymptomatik im Weichteilgewebe der Beine beschreiben und bei denen faktisch ein sogenanntes Stadium1 vorliegt (Abb. 3).
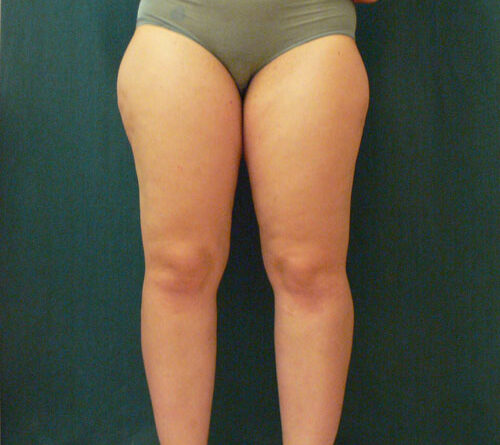
Die Patientinnen in den Abbildungen 4 und 5 mit der Diagnose „Lipödem-Syndrom“ beschreiben eine völlig identische Beschwerde- respektive Schmerzsymptomatik, allerdings wurden ihnen vom Überweiser völlig unterschiedliche Stadien zugeordnet. Auch Struktur und Form des Weichteilgewebes der Beine besagen nichts über die Qualität und Intensität des Schmerzes.
Das Schmerzmodell des Lipödem-Syndroms
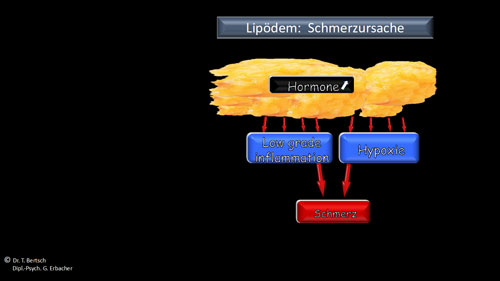
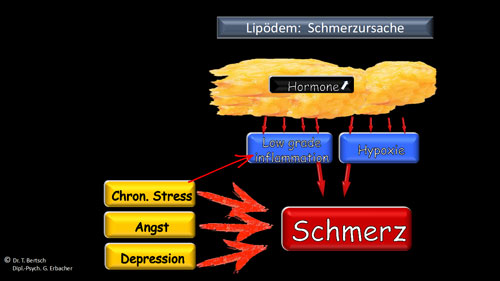
Das (inzwischen auch mehrfach international publizierte) Schmerzmodell des Lipödem-Syndroms 47 48 49 geht von einer biopsychosozialen Genese der Beschwerden aus. Es basiert auf dem aktuellen Stand der Schmerzforschung 50 51 52 53 54 55 56 und steht im Einklang mit den Studienergebnissen zu Lipödem und Schmerz 57. Frauen mit Lipödem-Syndrom erfahren in der Regel – und das ist essenziell – ganz unabhängig von ihrem Lipödem im Vorfeld ihres Beschwerdebeginns eine Gewichtszunahme. Gewichtszunahme bedeutet in diesem Zusammenhang vor allem eine Zunahme an Fettgewebe. In diesem vermehrten Fettgewebe der Beine (und/oder Arme) lässt sich eine Vermehrung an proentzündlichen Hormonen (Adipokine) 58 59 nachweisen, die sowohl zu einer leichten (und völlig harmlosen) Entzündung („low grade inflammation“) 60 als auch zu einem Sauerstoffmangel im Fettgewebe (Hypoxie) 61 führen kann. „Low grade inflammation“ und Hypoxie können Schmerzen verursachen 62, meist bleibt das Schmerzniveau allerdings in einem leichten oder moderaten Bereich; Abbildung 6 visualisiert diese Vorgänge. Gleichzeitig üben psychosoziale Einflüsse einen wesentlichen Einfluss auf die – ganz real erlebte – Schmerzintensität aus 63 64 65 66 67 68 69. Dabei spielen – wie in der Studie zu Lipödem und Schmerz bestätigt – vor allem chronischer Stress, Angst und Depression eine schmerzverstärkende Rolle 70; Abbildung 7 visualisiert diese psychosozialen Einflussfaktoren auf die Schmerzwahrnehmung. Gerade bei den schmerzverstärkenden Ängsten, das Lipödem sei – angeblich – progredient oder führe – angeblich – langfristig in den Rollstuhl, spielen Falschinformationen durch die Medien und durch manche Behandler eine zentrale Rolle 71 72. Im Gegenzug konnte bereits durch umfassende ärztliche Information (Schmerzedukation) über die Pathophysiologie des Lipödem-Syndroms eine Schmerzlinderung erreicht werden 73. Dies zeigt die enorme Wichtigkeit, dass betroffene Frauen von Ärzten, Behandlern – und auch von Mitarbeiterinnen und Mitarbeitern im Sanitätshaus – wissenschaftlich belegte Informationen darüber erhalten, was ein Lipödem ist und – vielleicht noch wichtiger – was es nicht ist. Experten des European Lipoedema Forum haben daher in einem Informationsflyer die wesentlichen und wissenschaftlich fundierten Fakten zum Lipödem in „Patientensprache“ skizziert 74.
Die Zukunft mit ICD 11 – eine „Revolution“ für chronische Schmerzerkrankungen
Ab dem Jahr 2022 wird mit einer Übergangszeit das neue Diagnoseklassifikationssystem ICD-11 eingeführt. Für Menschen mit chronischen Schmerzerkrankungen bedeutet dies einen weiteren Paradigmenwechsel, sogar eine „Revolution“ 75. Mit Einführung der ICD-11 wird bei Schmerzerkrankungen die alte Vorgehensweise mit künstlicher Aufteilung in somatisch oder psychisch – und damit auch das Ignorieren der Wechselwirkungen von beiden – verlassen. Durch die neue Kategorie „Somatische Belastungsstörung“ kann nunmehr „Stress durch Körpersymptome“ 76 diagnostiziert werden. Ein chronisches körperliches Symptom wie z. B. Schmerzen, Müdigkeit oder Schwindel, das zu erheblichen funktionellen Einschränkungen in wichtigen Lebensbereichen (Beruf, Familie, Freizeit) führt, kann dann als somatische Belastungsstörung diagnostiziert und interdisziplinär behandelt werden – und es spielt dabei dezidiert keine Rolle mehr, ob Symptome medizinisch erklärbar sind oder nicht. Für Frauen mit Lipödem-Syndrom und Einschränkungen in wichtigen Lebensbereichen bedeutet dies, dass ihre Schmerzen als Zusammenwirken körperlicher und psychischer Faktoren ernst genommen werden.
Die Kenntnis dieser Veränderung ist auch wichtig für die Fachkräfte im Sanitätsfachhandel. Denn mit der neuen Kategorie entfällt die für die Betroffenen bislang stigmatisierende Unterscheidung zwischen medizinisch unerklärten (und deshalb „psychogenen“) 77 und organmedizinisch „begründeten“ Symptomen. Die Chance liegt darin, wertfrei die psychischen und sozialen Ressourcen der Schmerzpatienten von Anfang an interdisziplinär und multimodal zu nutzen, um möglichst bald eine Besserung der Beschwerden zu erreichen. Dies könnte dann zusätzlich zur Diagnose „Lipödem-Syndrom“ erfolgen (aktuell wird in Bezug auf den Terminus „Lipödem“ geprüft, die irreführende Bezeichnung „Ödem“ durch eine passendere zu ersetzen, die dem Beschwerdebild besser entspricht).
Gerade für Frauen mit Lipödem-Syndrom bedeutet die neue (und zusätzlich kodierbare) Kategorie „Somatische Belastungsstörung“ die Chance, durch eine interdisziplinäre und umfassende Behandlung schneller eine Besserung ihrer Beschwerden zu erreichen. Denn die positiven Effekte von Schmerzedukation und Psychotherapie auf chronische Schmerzen sind vielfach wissenschaftlich nachgewiesen 78 79 80 81 82 83 84.
Das neue Therapiekonzept gemäß dem European Lipoedema Forum und die Rolle der Fachkraft im Sanitätsfachhandel im neuen Therapiekonzept des Lipödems
Das von der europäischen Expertengruppe entwickelte Therapiekonzept des Lipödems (Abb. 8) umfasst sechs Therapiesäulen:
1.–3. Bewegungs- und Physiotherapie sind vor allem in Kombination mit Kompressionstherapie wichtige Therapiesäulen im Therapiekonzept des Lipödem-Syndroms. Beide verbessern die milde (und harmlose) Entzündung (Inflammation) im Gewebe – und damit auch die Schmerzen. Die positiven Synergieeffekte von Bewegungsaktivität und Kompression auf die Beschwerdesymptomatik können auch durch die Fachkraft im Sanitätshaus erläutert werden. Gerade der zertifizierten Fachkraft, die die Kompression kompetent anpasst, kommt dabei eine wichtige Rolle zu, denn nur eine Kompression, die den Erfordernissen des Alltags gerecht wird, wird auch getragen und kann Wirkung zeigen. Natürlich kann die Fachkraft im Sanitätshaus keine psychosoziale Therapie leisten. Jedoch zeigt sich im direkten Kontakt zur Frau mit Lipödem-Syndrom bisweilen durchaus, ob sie psychisch besonders belastet ist und ob sich diese psychische Belastung damit ungünstig auf die Schmerzsituation auswirken kann. Darüber hinaus kann die über das Lipödem-Syndrom informierte Fachkraft Betroffene darüber aufklären, was ein Lipödem ist, und vor allem auch darüber, was es nicht ist. Scham kann eine Hürde darstellen, solche Themen anzusprechen. Die Betroffenen sind jedoch in der Regel erleichtert und offen, wenn sie erfahren, dass es anderen Betroffenen ähnlich geht. Zeigen sich große psychische Belastungen oder Belastungen durch häufige und starke Schmerzen, kann der Bedarf einer ambulanten Psychotherapie in einer Sprechstunde bei einem ärztlichen oder psychologischen Psychotherapeuten abgeklärt werden. Bei Psychotherapeuten mit Kassenzulassung werden diese Kosten von den Krankenkassen übernommen. Zahlreiche Studien aus der Schmerzforschung belegen den positiven Effekt psychotherapeutischer Behandlung auf chronische Schmerzen 85 86 87 88 89 90.
4. Ein Gewichtsmanagement ist für Frauen mit Lipödem-Syndrom essenziell. Weit über 80 % der Patientinnen mit Lipödem sind adipös 91 92 93 94 95; viele haben durch zahlreiche Diäten und nachfolgende Jo-Jo-Effekte sowohl eine weitere Gewichtszunahme als auch eine Verschlechterung des Lipödem-Syndroms erfahren. Das Credo der Földiklinik, Europäisches Zentrum für Lymphologie in Hinterzarten, lautet daher – auch für adipöse Patientinnen – „stabilize and exercise“ statt „diet and exercise“. Stark übergewichtige Patientinnen sollten über adipositaschirurgische Therapieoptionen informiert werden. Eine neue Studie des Europäischen Zentrums für Lymphologie und der Universität Freiburg verdeutlicht, dass gerade Patientinnen, die neben dem Lipödem-Syndrom gleichzeitig auch an schwerer Adipositas leiden, durch eine bariatrische Operation eine erhebliche Verbesserung beider Erkrankungen erfahren 96.
5. Eine Liposuktion – und das sollten auch die Fachkräfte im Sanitätsfachhandel wissen – wäre wahrscheinlich für einen kleinen Teil der Patientinnen eine Lösung – allerdings ist die Studienlage hierzu noch völlig unzureichend 97 98 99. Das European Lipoedema Forum hat für die Zeit, bis eine ausreichende Studienlage geschaffen ist, klare Kriterien für die Liposuktion definiert, u. a. ein BMI < 35 kg/m2 und ein stabiles Gewicht über 12 Monate 100 101.
6. Ein gelingendes Selbstmanagement schließlich kann von der Fachkraft durch Wissensvermittlung unterstützt werden, z. B. über Tipps und Tricks zum Umgang mit der Kompression in bestimmten Alltagssituationen. Damit wird die Frau mit Lipödem-Syndrom wesentlich bei einem aktiven und kompetenten Umgang mit ihrer Erkrankung und bei einem guten Leben trotz Lipödem unterstützt.
Die Földiklinik Hinterzarten, Europäisches Zentrum für Lymphologie, behandelt Patientinnen mit Lipödem-Syndrom bereits nach dem im internationalen Konsensuspapier 102 beschriebenen Therapiekonzept. Eine Evaluation dieser Therapie erfolgt fortlaufend – die ersten Ergebnisse sind äußerst vielversprechend.
Fazit
Psychische Faktoren spielen bei jeglicher Schmerzwahrnehmung, insbesondere auch bei der Schmerzwahrnehmung des Lipödem-Syndroms, eine wichtige und bisher völlig unterschätzte Rolle. Im Rahmen des Paradigmenwechsels in Diagnostik und Therapie des Lipödem-Syndroms werden diese psychosozialen Aspekte als eine Therapiesäule in einem Gesamttherapiekonzept fokussiert. Verschiedene Berufsgruppen tragen dabei an wichtiger Stelle zum Erfolg der Therapie bei, gerade auch die Fachkräfte im Sanitätsfachhandel. Sie sind Vertrauenspersonen für Frauen mit Lipödem-Syndrom. Dank ihrer Glaubwürdigkeit, ihrer Akzeptanz und ihres durch aktives Zuhören gezeigten Interesses erfährt die Kundin: „Ich bin wichtig, ich zähle – hier werde ich verstanden und ernst genommen.“ Aus einem problemfokussierenden „Tunnelblick“ der Frau mit Lipödem-Syndrom kann sich auf diese Weise die Erwartung positiver Veränderungen entwickeln. Diese Erwartungen wirken sich bereits positiv auf den Symptomverlauf aus, was in der Medizin als „Sanabo-Effekt“ (lat. „sanabo“: „ich werde heilen“) beschrieben wird 103. Durch das Anfertigen einer adäquaten und alltagstauglichen Kompression, durch Tipps zum Selbstmanagement und durch eine einfühlsame Haltung unterstützen gerade die Fachkräfte im Sanitätsfachhandel die positiven Effekte einer ganzheitlichen Therapie an entscheidender Stelle.
Die Autoren:
Dipl.-Psych. Gabriele Erbacher
Psychologische Psychotherapeutin
gabriele.erbacher@foeldiklinik.de
Dr. med. Dipl.-Soz. Tobias Bertsch
Facharzt für Innere Medizin, Notfallmedizin,
Bariatrische Medizin
Leitender Oberarzt
tobias.bertsch@foeldiklinik.de
Földiklinik GmbH & Co. KG
Europäisches Zentrum für Lymphologie
Rösslehofweg 2–6
79856 Hinterzarten
Begutachteter Beitrag/reviewed paper
Erbacher G, Bertsch T. Lipödem und Psyche: Einfluss seelischer Faktoren auf die Schmerzwahrnehmung. Orthopädie Technik, 2021; 72 (6): 34–41
- Vergleichende Prüfung konventioneller und additiv gefertigter Prothesenschäfte in Anlehnung an DIN EN ISO 10328:2016 — 10. März 2026
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Bertsch T, Erbacher G, Corda D, Damstra RJ, van Duinen K, Elwell R, van Esch-Smeenge J, Faerber G, Fetzer S, Fink J, Fleming A, Frambach Y, Gordon K, Hardy D, Hendrickx A, Hirsch T, Koet B, Mallinger P, Miller A, Moffatt C, Torio-Padron N, Ure C, Wagner S, Zähringer T. Lipödem – Mythen und Fakten Teil 5. Streitschrift für eine European Best Practice of Lipoedema – Zusammenfassung des Konsensus des European Lipoedema-Forums. Phlebologie, 2020; 49 (01): 31–50. doi: 10.1055/a‑1012–7670
- Bertsch T, Erbacher G, Elwell R, Partsch H. Lipoedema: a paradigm shift and consensus. J Wound Care, 2020; 29 (11 Suppl 2): S1–S52. https://www.magonlinelibrary.com/pb-assets/JOWC/JWC_Consensus_Lipoedema.pdf (Zugriff am 23.04.2021)
- Földi M. Lymphödem: Stadieneinteilung, Diagnose und Therapie. Eurocom aktuell, 2017; 02. https://eurocom-info.de/wp-content/uploads/2017/03/eurocom_aktuell_02_2017.pdf
- Bertsch T, Erbacher G. Lipödem – Mythen und Fakten Teil 2. Phlebologie, 2018; 47: 120–126. doi: 10.12687/phleb2418‑3–2018
- Hirsch T, Schleinitz M et al. Ist die Differentialdiagnostik des Lipödems mittels hochauflösender Sonografie möglich? Phlebologie, 2018; 47: 182–187
- Cellina M, Gibelli D, Soresina M, et al. Non-contrast MR Lymphography of lipedema. Magent Resonance Imaging, 2020; 71: 115–124
- Bertsch T, Erbacher G. Lipödem – Mythen und Fakten Teil 2. Phlebologie, 2018; 47: 120–126. doi: 10.12687/phleb2418‑3–2018
- Reich-Schupke S, Altmeyer P, Stücker M. Dicke Beine – Nicht immer ist es ein Lipödem. J Dtsch Dermatol Ges, 2013; 11 (3): 225–233
- Dutch Society for Dermatology and Venereology and the Dutch Academy of medical specialists (ORDE). Lipedema – Guidelines in the Netherlands, 2014. https://www.gdlymph.eu/assets/pdf/Dutchlipoedema-guideline-2014.pdf (Zugriff am 23.04.2021)
- Bertsch T, Erbacher G, Corda D, Damstra RJ, van Duinen K, Elwell R, van Esch-Smeenge J, Faerber G, Fetzer S, Fink J, Fleming A, Frambach Y, Gordon K, Hardy D, Hendrickx A, Hirsch T, Koet B, Mallinger P, Miller A, Moffatt C, Torio-Padron N, Ure C, Wagner S, Zähringer T. Lipödem – Mythen und Fakten Teil 5. Streitschrift für eine European Best Practice of Lipoedema – Zusammenfassung des Konsensus des European Lipoedema-Forums. Phlebologie, 2020; 49 (01): 31–50. doi: 10.1055/a‑1012–7670
- Bertsch T, Erbacher G, Elwell R, Partsch H. Lipoedema: a paradigm shift and consensus. J Wound Care, 2020; 29 (11 Suppl 2): S1–S52. https://www.magonlinelibrary.com/pb-assets/JOWC/JWC_Consensus_Lipoedema.pdf (Zugriff am 23.04.2021)
- Bertsch T, Erbacher G. Lipödem – Mythen und Fakten Teil 2. Phlebologie, 2018; 47: 120–126. doi: 10.12687/phleb2418‑3–2018
- Bertsch T, Erbacher G. Lipödem – Mythen und Fakten Teil 1. Phlebologie, 2018; 47: 84–92. doi: 10.12687/phleb2411‑2–2018
- Bertsch T, Erbacher G. Lipödem – Mythen und Fakten Teil 3. Phlebologie, 2018; 47: 188–197. doi: 10.12687/phleb2421‑4–2018
- Bertsch T, Erbacher G, Torio-Padron N. Lipödem – Mythen und Fakten Teil 4. Phlebologie, 2019; 48: 1–10. doi: 10.1055/a‑0805–5497
- Fiedler H‑W. Paradigmenwechsel in der Behandlung des Lipödems. Orthopädie Technik, 2020; 71 (11): 32–41
- Bertsch T. Druckfrisch: Europäisches Konsens-Papier zum Paradigmenwechsel in der Lipödem-Therapie [Interview von Ruth Justen]. Orthopädie Technik, 2020; 71 (11): 18–20
- Lukas Radbruch L, Hans-Georg Schaible H‑G (Hrsg.). Der Schmerz. Organ der Deutschen Schmerzgesellschaft, der Österreichischen Schmerzgesellschaft und der Swiss Pain Society. https://link.springer.com/search?query=Lipedema&search-within=Journal&facet-journal-id=482 (abgerufen am 01.03.2021)
- Schmeller W, Meier-Vollrath I. Schmerzen beim Lipödem. LymphForsch, 2008; 12 (1): 8–12
- Gensior M, Cornely M. Der Lipödemschmerz und seine Folgen auf die Lebensqualität betroffener Patientinnen – Ergebnisse einer Patientenbefragung mittels Schmerzfragebogen. In: Handchir Mikrochir Plast Chir 2019; 51 (04): 249–254
- Brenner E. Wie kommt der Schmerz ins Lipödem? LymphForsch, 2017; 21 (1): 40–47
- Schmeller W, Meier-Vollrath I. Schmerzen beim Lipödem. LymphForsch, 2008; 12 (1): 8–12
- Gensior M, Cornely M. Der Lipödemschmerz und seine Folgen auf die Lebensqualität betroffener Patientinnen – Ergebnisse einer Patientenbefragung mittels Schmerzfragebogen. In: Handchir Mikrochir Plast Chir 2019; 51 (04): 249–254
- Brenner E. Wie kommt der Schmerz ins Lipödem? LymphForsch, 2017; 21 (1): 40–47
- Frambach Y, Baumgartner A, Schmeller W. Lipödem und Lebensqualität. Vasomed, 2015; 27 (5): 248–249
- Frambach Y, Baumgartner A, Schmeller W. Lipödem – eine „schwere“ Diagnose? Vasomed, 2016; 5: 2–3
- Bullinger M, Kirchberger I. SF-36 Fragebogen zum Gesundheitszustand. Handanweisung. Göttingen: Hogrefe, 1998
- Frambach Y, Baumgartner A, Schmeller W. Lipödem und Lebensqualität. Vasomed, 2015; 27 (5): 248–249
- Frambach Y, Baumgartner A, Schmeller W. Lipödem und Lebensqualität. Vasomed, 2015; 27 (5): 248–249
- Engel GL. Schmerz umfassend verstehen. Der biopsychosoziale Ansatz zeigt den Weg. Bern: Hans Huber, Hogrefe, 2011
- Neustadt K, Kaiser U, Sabatowski R. Das biopsychosoziale Schmerzmodell. Entwicklung, Definition und Implikationen. Leidfaden. Fachmagazin für Krisen, Leid, Trauer. 2017; 6 (4). https://doi.org/10.13109/leid.2017.6.4.49
- Butler DS, Moseley LG. Schmerzen verstehen. Berlin, Heidelberg: Springer, 2016
- Fetzer A, Fetzer S. Lipoedema UK big survey 2014 Research Report. Lipoedema UK July 2016. https://www.lipoedema.co.uk/wp-content/uploads/2016/04/UK-Big-Surey-version-web.pdf
- Dudek JE, Białaszek W, Ostaszewski P & Smidt T. Depression and appearance-related distress in functioning with lipedema. Psychology, Health & Medicine, 2018; 23 (7): 846–853, DOI: 10.1080/13548506.2018.1459750
- Dudek JE, Bialaszek W, Ostaszewski P. Quality of life in women with lipoedema: a contextual behavioral approach. Quality of Life Research, 2016; 25: 401–408
- Alwardat N, Di Renzo L, Alwardat M, et al. The effect of lipedema on health-related quality of life and psychological status: a narrative review of the literature. Eat Weight Disord, 2019. 10.1007/s40519-019–00703‑x
- Kraus RH. Alles über das Lipödem. Lymphologischer Informationsdienst. http://www.lipoedemportal.de/lipoedem-folgeerscheinungen.htm (Zugriff am 27.04.2021)
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- Dilling H, Mombour W. Internationale Klassifikation psychischer Störungen: ICD-10 Kapitel V (F). Klinischdiagnostische Leitlinien. Bern: Hogrefe, 2015
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- Jacobi F et al. Twelve-month prevalence, comorbidity and correlates of mental disorders in Germany: The Mental Health Module of the German Health Interview and Examination Survey for Adults (DEGS1-MH). Int J Methods Psychiatr Res, 2014; 23 (3): 304–319.doi: 10.1002/mpr
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- Jacobi F et al. Twelve-month prevalence, comorbidity and correlates of mental disorders in Germany: The Mental Health Module of the German Health Interview and Examination Survey for Adults (DEGS1-MH). Int J Methods Psychiatr Res, 2014; 23 (3): 304–319.doi: 10.1002/mpr
- Deutsche Gesellschaft für Psychosomatische Medizin und Ärztliche Psychotherapie e. V. (DGPM) (Hrsg.). S3-Leitlinie „Diagnostik und Therapie der Essstörungen“ (AWMF-Leitlinienregister Nr. 051–026). Stand: 31.05.2018, gültig bis 30.05.2023. https://www.awmf.org/uploads/tx_szleitlinien/051–026l_S3_Essstoerung-Diagnostik-Therapie_2020-03.pdf (Zugriff am 26.04.2021)
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- Bertsch T, Erbacher G, Corda D, Damstra RJ, van Duinen K, Elwell R, van Esch-Smeenge J, Faerber G, Fetzer S, Fink J, Fleming A, Frambach Y, Gordon K, Hardy D, Hendrickx A, Hirsch T, Koet B, Mallinger P, Miller A, Moffatt C, Torio-Padron N, Ure C, Wagner S, Zähringer T. Lipödem – Mythen und Fakten Teil 5. Streitschrift für eine European Best Practice of Lipoedema – Zusammenfassung des Konsensus des European Lipoedema-Forums. Phlebologie, 2020; 49 (01):31–50. doi: 10.1055/a‑1012–7670
- Bertsch T, Erbacher G, Elwell R, Partsch H. Lipoedema: a paradigm shift and consensus. J Wound Care, 2020; 29 (11 Suppl 2): S1–S52. https://www.magonlinelibrary.com/pb-assets/JOWC/JWC_Consensus_Lipoedema.pdf (Zugriff am 23.04.2021)
- Klose G. Therapy for lipedema – Incorporating new clinical guidelines. Pathways, Canadas Lymphedema Magazine; Winter 2020, 13–15
- Engel GL. Schmerz umfassend verstehen. Der biopsychosoziale Ansatz zeigt den Weg. Bern: Hans Huber, Hogrefe, 2011
- Neustadt K, Kaiser U, Sabatowski R. Das biopsychosoziale Schmerzmodell. Entwicklung, Definition und Implikationen. Leidfaden. Fachmagazin für Krisen, Leid, Trauer. 2017; 6 (4). https://doi.org/10.13109/leid.2017.6.4.49
- Butler DS, Moseley LG. Schmerzen verstehen. Berlin, Heidelberg: Springer, 2016
- Briest J, Bethge M. Der Einfluss von Katastrophisieren auf den Effekt von Depressivität auf Schmerz und körperliche Funktion. Der Schmerz, 2017; 2: 159–166
- Egloff N et al. Stressinduzierte Hyperalgesie. Ein pathogenetisches Modell zum klinischen Verständnis funktioneller Schmerzsyndrome. Ärztliche Psychotherapie und psychosomatische Medizin, 2016; 11 (3): 130–137
- Roth G, Egle UT. Neurobiologie von Schmerz und Stress. Ärztliche Psychotherapie u. Psychosomatische Medizin, 2016; 11 (3):120–129
- Edwards R, Dworkin R, Sullivan M, et al. The Role of Psychosocial Processes in the Development and Maintenance of Chronic Pain. The Journal of Pain, 2016; 17 (9), Suppl. 2: T70–T92. doi: 10.1016/j.jpain.2016.01.001
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- Stulnig T. Adipositas und die Entzündung des Fettgewebes. Austrian Journal of Clinical Endocrinology and Metabolism, 2009; 2 (3): 17–21
- Mancuso P. The role of adipokines in chronic inflammation. Immotargets Ther, 2016; 5: 47–56
- Crescenzi R, Marton A, Donahue PMC. Tissue Sodium Content is Elevated in the Skin and Subcutaneous Adipose Tissue in Women with Lipedema. Obesity, 2018; 26 (2): 316
- Rutkowki J, Davis KE, Scherer PE. Mechanisms of Obesity and Related Pathologies: The Macro- and Microcirculation of Adipose Tissue. FEBS Journal, 2009; 276 (20): 5738–5746
- Walker AK, Kavelaars A, Hejnen CJ. Neuroinflammation and Comorbidity of Pain and Depression. Pharmacol Rev, 2014; 66 (1): 80–101
- Egloff N et al. Stressinduzierte Hyperalgesie. Ein pathogenetisches Modell zum klinischen Verständnis funktioneller Schmerzsyndrome. Ärztliche Psychotherapie und psychosomatische Medizin, 2016; 11 (3): 130–137
- Roth G, Egle UT. Neurobiologie von Schmerz und Stress. Ärztliche Psychotherapie u. Psychosomatische Medizin, 2016; 11 (3): 120–129
- Edwards R, Dworkin R, Sullivan M, et al. The Role of Psychosocial Processes in the Development and Maintenance of Chronic Pain. The Journal of Pain, 2016; 17 (9), Suppl. 2: T70–T92. doi: 10.1016/j.jpain.2016.01.001
- Bischoff N, Morina N, Egloff N. Chronischer Schmerz bei Traumatisierung. Komplexität und Herausforderung bei Diagnostik und Therapie. PiD – Psychotherapie im Dialog, 2016; 17 (04): 69–72. doi:10.1055/s‑0042–116706
- Viana M C et al. Prior mental disorders and subsequent onset of chronic back or neck pain: findings from 19 countries. J Pain, 2018; 19 (1): 99–110. doi: 10.1016/j.jpain.2017.08.011
- Tegethoff M et al. Comorbidity of Mental Disorders and Chronic Pain: Chronology of Onset in Adolescents of a National Representative Cohort. The Journal of Pain, 2015; 16 (10): 1054–1064. doi:https://doi.org/10.1016/j.jpain.2015.06.009
- Hooten WM. Chronic Pain and Mental Health Disorders. 2016 Mayo Foundation for Medical Education and Research, Mayo Clin Proc, 2016; 91 (7): 955–970. https://www.mayoclinicproceedings.org/article/S0025-6196(16)30182–3/pdf
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- Briest J, Bethge M. Der Einfluss von Katastrophisieren auf den Effekt von Depressivität auf Schmerz und körperliche Funktion. Der Schmerz, 2017; 2: 159–166
- Mendoza E. Beitrag als Diskussionsgrundlage zum Thema: Fehlinformation im Internet und Konsequenzen für Patienten und uns Ärzte im täglichen Arbeitsfeld am Beispiel des Lipödems. Phlebologie, 2020; 49 (02): 115–116. doi: 10.1055/a‑1124–5079
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- European Lipoedema Forum. Patientenflyer Lipödem. https://cdn.website-start.de/proxy/apps/eiw5oo/uploads/gleichzwei/instances/EAFCEF3C-30B1-439C-97AF-06F2C0E18B76/wcinstances/epaper/f227c9b6-65a9-4e0e-ba89-4ccd9d22ec21/pdf/Lip%C3%B6dem-Flyer.pdf (Zugriff am 27.04.2021)
- Känel R, Georgi A, Egli D et al. Die somatische Belastungsstörung: Stress durch Körpersymptome. Primary and Hospital Care, 2016; 16 (10): 192–195
- Känel R, Georgi A, Egli D et al. Die somatische Belastungsstörung: Stress durch Körpersymptome. Primary and Hospital Care, 2016; 16 (10): 192–195
- Tölle T, Schiessl C (Hrsg.). Das Handbuch gegen den Schmerz. München: ZS, 2019
- Moseley GL, Butler DS. Fifteen Years of Explaining Pain: The Past, Present and Future. The Journal of Pain, 2015; 16 (9):807–813
- Louw A et al. The efficacy of pain neuroscience education on musculoskeletal pain: A systemic Review of the literature. Physiother Theory Pract, 2016; 32 (5): 332–355
- Probst T, Jank R, Nele Dreyer N, et al. Early Changes in Pain Acceptance Predict Pain Outcomes in Interdisciplinary Treatment for Chronic Pain. J Clin Med, 2019; 8: 1373. doi:10.3390/jcm8091373
- Liedl A, Knaevelsrud C. PTBS und chronische Schmerzen: Entstehung, Aufrechterhaltung und Zusammenhang – Ein Überblick. Schmerz, 2008. 22: 644–651. DOI 10.1007/s00482-008‑0714‑0
- Hughes LS, Clark J, Colclough JA, Dale E, McMillan D. Acceptance and Commitment Therapy (ACT) for Chronic Pain: A Systematic Review and Meta-Analyses. Clin J Pain. 2017; 33 (6): 552–568. doi:10.1097/AJP.0000000000000425
- Veehof M, Trompetter H, Bohlmeijer E, Schreurs K. (2016) Acceptance- and mindfulness based interventions for the treatment of chronic pain: a meta-analytic review. Cognitive Behaviour Therapy. 2016; 45 (1): 5–31, doi: 10.1080/16506073.2015.1098724
- Gerhardt A, Leisner S, Hartmann M, Janke S, Seidler GH, Eich W. Tesarz J. Front Psychiatry [Epub ahead of print]. Eye Movement Desensitization and Reprocessing (EMDR) Versus Treatment as Usual for Non-Specific Chronic Back Pain Patients with Psychological Trauma: A Randomized Controlled Pilot Study. 2016; 7 (12): 201 doi:10.3389/fpsyt.2016.00201
- Louw A et al. The efficacy of pain neuroscience education on musculoskeletal pain: A systemic Review of the literature. Physiother Theory Pract, 2016; 32 (5): 332–355
- Probst T, Jank R, Nele Dreyer N, et al. Early Changes in Pain Acceptance Predict Pain Outcomes in Interdisciplinary Treatment for Chronic Pain. J Clin Med, 2019; 8: 1373. doi:10.3390/jcm8091373
- Liedl A, Knaevelsrud C. PTBS und chronische Schmerzen: Entstehung, Aufrechterhaltung und Zusammenhang – Ein Überblick. Schmerz, 2008. 22: 644–651. DOI 10.1007/s00482-008‑0714‑0
- Hughes LS, Clark J, Colclough JA, Dale E, McMillan D. Acceptance and Commitment Therapy (ACT) for Chronic Pain: A Systematic Review and Meta-Analyses. Clin J Pain. 2017; 33 (6): 552–568. doi:10.1097/AJP.0000000000000425
- Veehof M, Trompetter H, Bohlmeijer E, Schreurs K. (2016) Acceptance- and mindfulness-based interventions for the treatment of chronic pain: a meta-analytic review. Cognitive Behaviour Therapy. 2016; 45 (1): 5–31, doi: 10.1080/16506073.2015.1098724
- Gerhardt A, Leisner S, Hartmann M, Janke S, Seidler GH, Eich W. Tesarz J. Front Psychiatry [Epub ahead of print]. Eye Movement Desensitization and Reprocessing (EMDR) Versus Treatment as Usual for Non-Specific Chronic Back Pain Patients with Psychological Trauma: A Randomized Controlled Pilot Study. 2016; 7 (12): 201 doi:10.3389/fpsyt.2016.00201
- Bertsch T, Erbacher G. Lipödem – Mythen und Fakten Teil 3. Phlebologie, 2018; 47: 188–197. doi: 10.12687/phleb2421‑4–2018
- Dudek JE, Białaszek W, Ostaszewski P & Smidt T. Depression and appearance-related distress in functioning with lipedema. Psychology, Health & Medicine, 2018; 23 (7): 846–853, DOI:10.1080/13548506.2018.1459750
- Dudek JE, Bialaszek W, Ostaszewski P. Quality of life in women with lipoedema: a contextual behavioral approach. Quality of Life Research, 2016; 25: 401–408
- Erbacher G, Bertsch T. Lipödem und Schmerz – Welche Rolle spielt die Psyche? Phlebologie, 2020: 49 (5): 305–316. doi: 10.1055/a‑1238–6657. https://www.thiemeconnect.de/products/ejournals/df/10.1055/a‑1238–6657.pdf?articleLanguage=de (Zugriff am 27.04.2021)
- Bosman J. Lipoedema: Poor knowledge, neglect or disinterest? Journal of Lymphoedema. 2011; 6 (2): 109–111
- Fink J, M, Schreiner L, Marjanovic G, Erbacher G, Seifert G, J, Foeldi M, Bertsch T: Leg Volume in Patients with Lipoedema following Bariatric Surgery. Visc Med 2020. doi: 10.1159/000511044
- Bertsch T, Erbacher G, Torio-Padron N. Lipödem – Mythen und Fakten Teil 4. Phlebologie, 2019; 48: 1–10. doi: 10.1055/a‑0805–5497
- Peprah K, MacDougall D. Liposuction for the Treatment of Lipedema: A Review of Clinical Effectiveness and Guidelines. Ottawa (ON): Canadian Agency for Drugs and Technologies in Health. 2019
- Hernandez TL, Kittelson JM, Law CK, Ketch LL, Stob NR, Lindstrom RC, et al. Fat redistribution following suction lipectomy: defense of body fat and patterns of restoration. Obesity (Silver Spring). 2011; 19 (7): 1388–95
- Bertsch T, Erbacher G, Corda D, Damstra RJ, van Duinen K, Elwell R, van Esch-Smeenge J, Faerber G, Fetzer S, Fink J, Fleming A, Frambach Y, Gordon K, Hardy D, Hendrickx A, Hirsch T, Koet B, Mallinger P, Miller A, Moffatt C, Torio-Padron N, Ure C, Wagner S, Zähringer T. Lipödem – Mythen und Fakten Teil 5. Streitschrift für eine European Best Practice of Lipoedema – Zusammenfassung des Konsensus des European Lipoedema-Forums. Phlebologie, 2020; 49 (01): 31–50. doi: 10.1055/a‑1012–7670
- Bertsch T, Erbacher G, Elwell R, Partsch H. Lipoedema: a paradigm shift and consensus. J Wound Care, 2020; 29 (11 Suppl 2): S1–S52. https://www.magonlinelibrary.com/pb-assets/JOWC/JWC_Consensus_Lipoedema.pdf (Zugriff am 23.04.2021)
- Bertsch T, Erbacher G, Elwell R, Partsch H. Lipoedema: a paradigm shift and consensus. J Wound Care, 2020; 29 (11 Suppl 2): S1–S52. https://www.magonlinelibrary.com/pb-assets/JOWC/JWC_Consensus_Lipoedema.pdf (Zugriff am 23.04.2021)
- Wehrli H. Hypnotische Kommunikation und Hypnose in der ärztlichen Praxis. Praxis 2014; 103 (14): 833–839. https://doi.org/10.1024/1661–8157/a001719