Einleitung
Die Haut kann durch unterschiedlichste Traumata verletzt werden. Während oberflächliche Verletzungen narbenfrei abheilen, führen tiefere Verletzungen zur Narbenbildung. Je nach Lokalisation, Ursache, Heilungsverlauf und individueller Anlage kann es jedoch zu einer krankhaft veränderten Wundheilung mit übermäßiger oder auch unzureichender Bildung von Narbengewebe kommen. Insbesondere thermische Verletzungen stellen eine häufige Verletzungsursache dar. Sie zählen zu den schwersten und im Hinblick auf die Folgen zu den nachhaltigsten Traumata. Aufgrund von Verbrennungen, Verbrühungen oder Verätzungen durch Kontakt mit chemischen Stoffen können überschießende Narben entstehen, die häufig mit funktionellen und kosmetischen Einschränkungen einhergehen und die Lebensqualität der Patienten dauerhaft beeinträchtigen. Die Narbentherapie ist deshalb von Innovationen geprägt und nimmt einen hohen Stellenwert in der plastisch-rekonstruktiven und der Verbrennungschirurgie ein. Die Ziele der Narbenbehandlung bestehen darin, Größe, Ausdehnung, Volumen- oder Substanzdefekte zu reduzieren und Beschwerden wie Juckreiz, Schmerzen und Spannungsgefühle zu verringern. Übergeordnetes Ziel aller Maßnahmen ist jedoch die Verbesserung der Narbenqualität. Dies stellt trotz einer Zunahme der vielfältigen und innovativen Behandlungsoptionen häufig eine interdisziplinäre therapeutische Herausforderung dar.
Aufbau und Funktionen der Haut
Die Haut wird mit einer Flächenausdehnung zwischen 1,5 und 1,8 Quadratmetern, einer Hautdicke von 0,03 bis zu mehreren Millimetern sowie einem Eigengewicht von 3,5 bis 10 kg oftmals auch als das „größte menschliche Organ“ bezeichnet. Es wird generell ein dreischichtiger Aufbau mit Oberhaut (Epidermis), Lederhaut (Dermis) und Unterhaut (Subcutis) unterschieden. In den jeweiligen Hautschichten sind Hautanhangsgebilde (Haare, Nägel, Schweiß‑, Talg- und Duftdrüsen), Blutgefäße, Nervenendigungen sowie Thermo- und Berührungsrezeptoren eingelagert.
Die Haut hat mannigfaltige Funktionen: Neben der Herstellung der körperlichen Integrität und des sensorischen Kontakts zur Umwelt schützt sie vor schädlichen Umwelteinflüssen wie beispielsweise mechanischer Beanspruchung, chemischer und thermischer Schädigung oder UV-Strahlung. Zudem übt sie eine Barrierefunktion gegenüber Krankheitserregern aus. Schließlich nimmt sie wesentliche Aufgaben der Speicherung von Energiereserven und der Thermoregulation, der Regulation des Flüssigkeits- und Elektrolythaushalts sowie der UV-abhängigen Vitamin-D-Synthese wahr 1.
Definition und Pathophysiologie von Verbrennungen
Unter den Begriffen „Verbrennung“ bzw. „Verbrühung“ versteht man eine thermische Verletzung, die zu einer Gewebeschädigung führt. Auch die Einwirkung chemischer Substanzen wie Säuren oder Laugen kann zu vergleichbaren Gewebsreaktionen und ‑schädigungen führen, sodass deren Behandlung ebenfalls Teil der Verbrennungsmedizin ist. Abhängig von der Höhe der Temperatur und der Dauer der Exposition kommt es zu einer Schädigung von Haut und Hautanhangsgebilden bis hin zu tiefer gelegenen Strukturen. Sind größere Areale des menschlichen Körpers betroffen, handelt es sich nicht mehr nur um eine primär lokale Schädigung des Organismus – im Rahmen der sogenannten Verbrennungskrankheit kann es zu Kreislaufreaktionen bis hin zum Schock, zu systemischen Entzündungsreaktionen bis hin zur Sepsis sowie zum Versagen ganzer Organsysteme kommen. Die Überlebenswahrscheinlichkeit, die funktionellen und ästhetischen Ergebnisse und schlussendlich die zu erreichende Lebensqualität nach einer Verbrennungsverletzung werden neben dem Ausmaß der Verbrennung wesentlich durch die Akut- und Langzeitversorgung einschließlich der Rehabilitationsmaßnahmen geprägt 2.
Epidemiologie von Verbrennungen
Männer sind mit einem prozentualen Anteil von 71 % deutlich häufiger von Verbrennungen betroffen als Frauen mit 29 %. Der Altersgipfel der Verbrennungen liegt mit 63 % bei den 21- bis 60-Jährigen. Die Hauptursachen von Verbrennungen sind in 52 % der Fälle eine direkte Flammeneinwirkung, gefolgt von Verbrühungen mit 23 %. Explosionsverletzungen und Fettverbrennungen machen jeweils 6 % aus. Die übrigen 13 % sind die Summe sonstiger thermischer Schädigungen wie beispielsweise Stromdurchfluss- oder Lichtbogenverletzungen sowie der Kontakt mit schädigenden Substanzen. In 71 % der Fälle erleiden die Patienten Verbrennungen im häuslichen Umfeld, in 19 % infolge eines Arbeitsunfalls und in nur 2 % im Rahmen eines Verkehrsunfalls. Verbrennungen in suizidaler Absicht machen einen Anteil von 4 % aller Fälle aus. Einen kriminellen Hintergrund hat 1 % aller Verbrennungen. In 3 % der Fälle ist keine Zuordnung zu einer der genannten Ursachen möglich. Im Jahr 2019 wurden 1088 Erwachsene in einem Brandverletztenzentrum behandelt. Die Mortalität betrug insgesamt 10,1 % 3.
Ausmaß und Prognose von Verbrennungen
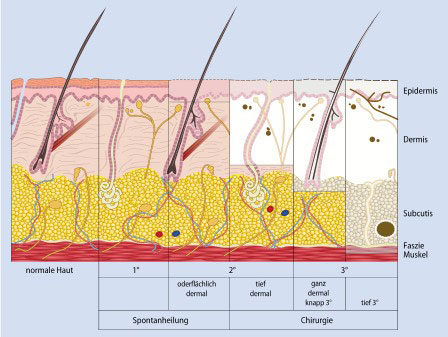
Die Tiefe der thermischen Läsion wird in 3 Grade unterteilt, die sich an den anatomischen Hautschichten orientieren. Auf diese Weise lässt sich die zu erwartende Regenerationsfähigkeit der Wunde und die Notwendigkeit chirurgischer Therapiemaßnahmen abschätzen. Folgende Verbrennungsgrade werden unterschieden (Abb. 1):
- Grad 1, Epidermis betroffen: Rötung, starker Schmerz, wie Sonnenbrand
- Grad 2a, oberflächliche Dermis betroffen: Blasenbildung, Wundgrund rosig und rekapillarisierend, starker Schmerz, Haare fest verankert
- Grad 2b, tiefe Dermis (mit Hautanhangsgebilden) betroffen: Blasenbildung, Wundgrund blasser und nicht oder nur schwach rekapillarisierend, reduzierter Schmerz, Haare leicht zu entfernen
- Grad 3, komplette Dermis betroffen: trockener, weißer, lederartig harter Wundgrund, keine Schmerzen, keine Haare mehr vorhanden 4
Neben der optischen Beurteilung der Verbrennungstiefe stehen auch apparative Möglichkeiten der Diagnostik wie bspw. die Laser-Doppler-Imaging-Technik (LDI) 5 oder die Anwendung einer Hyperspectral-Imaging-(HSI-)Kamera 6 zur Verfügung. Zur orientierenden Beurteilung der prozentual betroffenen Körperoberfläche (VKOF) kann bei Erwachsenen beispielsweise die Neuner-Regel nach Wallace angewendet werden. Bei weniger umfangreichen Flächen (unter 10 % der Körperoberfläche) oder disseminiert verteilten Verbrennungen wird die betroffene Fläche mit der Handflächenregel abgeschätzt. Dabei beträgt die Handfläche des Patienten einschließlich der Finger ca. 0,8 % seiner Körperoberfläche 7. Technische Programme wie beispielsweise „BurnCase 3D“ ermöglichen eine genauere Bestimmung der betroffenen Körperoberfläche 8. Zur Abschätzung des Mortalitätsrisikos bei Schwerbrandverletzten stehen verschiedene Scores zur Verfügung. Vordergründig wird hierzu der ABSI-Score (Abbreviated Burn Severity Index) verwendet. Dieser bezieht Alter, VKOF sowie weitere Parameter in ein Punktesystem von 1 bis 18 ein und kategorisiert somit das Letalitätsrisiko mit steigendem Punktwert 9. Eine Alternative hierzu stellt der Baux-Score dar. Dieser berücksichtigt den Zusammenhang zwischen Mortalität und Faktoren wie fortschreitendem Alter, Verbrennungsgröße und Vorhandensein von Inhalationsverletzungen und korreliert zudem in hohem Maße mit der Dauer des Krankenhausaufenthaltes 10.
Therapie von Verbrennungen
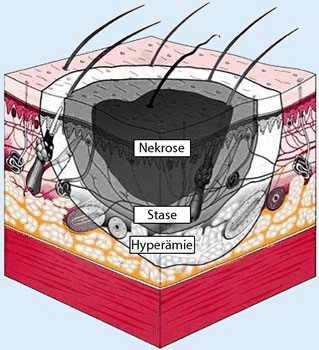
Die Behandlung thermischer Läsionen erfolgt bei Erwachsenen in Abhängigkeit von der Tiefe, der Lokalisation, dem Gesamtausmaß der Verbrennung sowie dem Allgemeinzustand des Patienten, bei Zentrumsindikation bestenfalls in einem der 19 Zentren für Schwerbrandverletzte. Grundsätzlich zu beachten ist die dynamische Entwicklung der Brandwunde, deren maximales Ausmaß infolge einer Verschlechterung der peripheren Perfusion frühestens nach 24 bis 48 Stunden beurteilt werden kann. Dieser Umstand lässt sich mit Hilfe des Modells nach Jackson und der Aufteilung der Verbrennungswunde in 3 Zonen beschreiben (Abb. 2). Die Form entspricht einem schalenförmigen Aufbau:
- Im Zentrum befindet sich die Nekrosezone, die durch eine irreversible Schädigung gekennzeichnet ist.
- In der Stasezone befinden sich geschädigte vitale und avitale Zellen nebeneinander. Sie stellt den vulnerablen Bereich dar, der beim sogenannten Nachbrennen teilweise oder vollständig in eine Koagulationsnekrose übergehen kann.
- Den äußersten Bereich der Verbrennungswunde stellt die Hyperämiezone dar. Dort findet durch Vasodilatation eine vermehrte Durchblutung statt. Diese Rötung ist im Gegensatz zur Rötung der Stasezone wegdrückbar 11.
Gemeinhin sollte die OP-Indikation eher früh gestellt werden – Verbrennungswunden, die länger zur Wundheilung benötigen, verursachen Narben und Kontrakturen. Außerdem steigt bei zu langem Aufschub die Gefahr einer Infektion der Verbrennungswunde mit möglicher Sepsis. Eine Ausnahme stellen thermische Verletzungen bei Kindern dar: Da bei Kindern das Regenerationspotenzial der Haut höher als bei Erwachsenen ist, sollte eine OP-Indikation deutlich strenger gestellt und damit länger gewartet werden. Bis auf erstgradige Verbrennungen, die mittels pflegender Salben therapiert werden, steht bei den anderen Graden die chirurgische Therapie im Vordergrund. Allenfalls noch bei oberflächlich dermalen Verbrennungen (2a-gradig) kann nach Abtragung der Brandblasen im Sinne einer Dermabrasio sowie mittels Aufbringung kühlender antiseptischer Verbände und Abwarten eines möglichen Nachtiefens ein konservatives Therapiekonzept mit Hydrocolloidverbänden erwogen werden. Eine Alternative stellen insbesondere im Gesicht temporäre hydroaktive Wundauflagen aus Cellulose und isotonischer Kochsalzlösung dar.
Bei tiefergradigen Läsionen ist die operative Abtragung des avitalen Gewebes indiziert. Dies erfolgt bei tiefdermalen Verletzungen (Grad 2b) tangential bzw. bei größerer Tiefenausdehnung (Grad 3) epifaszial unter Mitnahme der Subcutis bis hin zur Faszie 12.
Bei Patienten über 18 Jahren mit 2b- bis drittgradigen Verbrennungen können Flächen von unter 15 % VKOF auch durch ein enzymatisches Debridement mittels „NexoBrid®“ (Konzentrat proteolytischer Enzyme, angereichert aus Bromelain) therapiert werden. Dadurch wird ein gleichermaßen selektives wie schonendes Debridement im Vergleich zum herkömmlichen chirurgischen Debridement ermöglicht 13. Zur nachfolgenden Defektdeckung kommen überwiegend autologe Hauttransplantate zum Einsatz. Diese werden als sogenannte Spalthaut („gemesht“ oder „ungemesht“ – je nach der Körperregion) oder als sogenannte MEEK-Transplantate (schachbrettartig) in unterschiedlichem Expansionsgrad auf den Defekt gebracht. Bei großflächigen Verbrennungen (ab 40 % der Körperoberfläche) können zusätzlich autologe Keratinozytenpräparate (Sheet oder in Suspension) allein oder per Sandwichtechnik genutzt werden 14. Als Alternative zum autologen Hautersatz hat sich bei oberflächlichen Verbrennungen (2a- bis 2b-gradig) in den letzten Jahren ein nach tangentialem Debridement temporär aufgebrachter alloplastischer resorbierbarer Hautersatz („Suprathel®“) etabliert, der eine narbenfreie Abheilung gewährleistet 15.
Nach epifaszialem Debridement kann der Einsatz von Dermis-Ersatzmaterial (bspw. „Matriderm“, „Integra“ oder „BTM“) in Kombination mit Spalthaut oder Keratinozyten erwogen werden. Ziel dessen ist es, die verlustige Dermis zu ersetzen und dadurch eine bessere Narbenbildung und Stabilität der geheilten Haut zu erreichen. Vereinzelt kommen Dermis-Ersatzmaterialien auch bei großflächigen Wunden zum Einsatz, um die Zeit bis zum endgültigen Wundverschluss zu überbrücken und gleichzeitig eine dermale Struktur vorzulegen 16. Bei großflächigen Verbrennungen ist nach Debridement eine initiale autologe Spalthauttransplantation oftmals nicht möglich. Zur Reduktion des Wasser- und Proteinverlusts sollte daher die Anwendung eines temporären Hautersatzes erwogen werden. Dazu stehen allogene und xenogene Haut sowie synthetische Materialien wie Polyurethanschwämme zur Verfügung. An funktionell bedeutsamen Regionen (bspw. der Axilla), zum Schutz besonders sensibler und funktional wichtiger Strukturen (bspw. Strecksehnenapparat an der Hand) oder bei unzureichenden Weichteilverhältnissen (bspw. Knöchel oder Unterschenkel) bestehen Möglichkeiten zum gestielten oder freien mikrochirurgischen Gewebetransfer, um eine sichere und belastbare Defektdeckung zu erreichen 17.
Die Narbe – Definition und Reifungsvorgang
Unter einer Narbe versteht man ein faserreiches Ersatzgewebe nach tieferer Verletzung der Haut, das im Rahmen der Wundheilung von aktiven Bindegewebszellen (Fibroblasten) gebildet wird. Die Narbenreifung, unter der man Vorgänge der Reparation und Regeneration subsumiert, dauert bis zu zwei Jahre. Dabei vernetzen sich die von den Fibroblasten gebildeten Kollagenfasern; die im Rahmen der Wundheilung gebildeten Kapillaren bilden sich zurück. Das Gewebe wir somit insgesamt fester und gefäßärmer und ist schlussendlich in puncto Elastizität und Belastbarkeit als minderwertig im Vergleich zur normalen Haut zu bewerten. Während unreife Narben gerötet sowie geringgradig erhaben sind und oftmals mit leichtem Juckreiz und Schmerzen einhergehen, stellen sich reife Narben flach, blass, weich und schmerzlos dar 18.
Sonderformen der Narbe
Hypertrophe Narben sind typisch für Verbrennungswunden. Sie haben eine Prävalenz von bis zu 90 % 19 und weisen eine unregelmäßige, häufig gerötete, verhärtete Wulstbildung mit Beschränkung auf die ursächliche Verletzung auf. Häufig sind sie mit Schmerzen und Juckreiz verbunden. Hypertrophe Narben haben eine Tendenz zur spontanen Rückbildung. Keloide respektieren im Gegensatz zu hypertrophen Narben grundsätzlich nicht die Wundränder und überschreiten diese typischerweise. Sie wachsen häufig lippenförmig und erscheinen derb, wulstig und stark gerötet. Auch sie verursachen Juckreiz und Schmerzen. Narbenkeloide wachsen progressiv, weisen eine hohe Rezidivrate auf und können teils enorme Ausmaße erreichen (Abb. 3). Atrophe Narben entstehen infolge intrakutaner Entzündungsprozesse, beispielsweise infolge von Akne. Sie treten vor allem im Gesicht und am Rücken auf 20.
Nach Verbrennungen können sich in Gelenkregionen aufgrund des Narbenzugs auch Narbenkontrakturen ausbilden. Die Inzidenz beträgt 2 bis 5 %. Die zugrunde liegenden pathophysiologischen Ursachen für die Entstehung von hypertrophen Narben bzw. Keloiden sind eine verlängerte Entzündungsphase während der Wundheilung, eine verzögerte Epithelialisierung der Wunden und eine eingeschränkte Gewebeneubildung nach akuter Verbrennung mit Persistenz von Myofibroblasten. Im Gegensatz zu einer normalen Narbenbildung persistieren diese Myofibroblasten nach Abschluss der Wundheilung, produzieren kontinuierlich extrazelluläre Matrix und zeigen eine gesteigerte Kontraktilität, die letztendlich zu Narbenkontrakturen führt. Risikofaktoren, welche die Entstehung pathologischer Narben begünstigen, sind u. a. ein junges Alter sowie eine Verbrennungslokalisation in vergleichsweisen mobilen Arealen wie beispielsweise am Hals oder an der oberen Extremität. Auch Körperregionen mit erhöhter Hautspannung wie beispielsweise die vordere Brustregion oder die Schulterpartie sind prädisponierend. Überdies haben die Verbrennungstiefe sowie das Ausmaß der verbrannten Körperoberfläche einen direkt proportionalen Einfluss auf die Entstehungswahrscheinlichkeit pathologischer Narben. Weitere Risikofaktoren sind stattgehabte multiple chirurgische Eingriffe, die Behandlung mit gemeshten Spalthauttransplantaten, eine verzögerte Wundheilung sowie langanhaltende entzündliche Erkrankungen der Haut bzw. eine generelle bakterielle Besiedlung der Haut. Dunkelhäutige Menschen haben ein 2- bis 19-fach erhöhtes Risiko für die Entstehung von Keloiden. Instabile Narbenverhältnisse mit chronischen Wundheilungsstörungen und rezidivierenden Infektionen können langfristig (Zeitraum zwischen 10 und 25 Jahren oder länger) in der Entwicklung von Narbenkarzinomen (z. B. Marjolin-Ulkus) gipfeln. Deren Inzidenz beträgt 0,77 bis 2 % 21.
Rehabilitation und Narbentherapie
Im Anschluss an die Akutbehandlung erfolgt bei schwereren Verbrennungen oftmals eine stationäre Rehabilitation. Neben multimodalen Maßnahmen der Wiederherstellung der Selbstständigkeit im und der Teilhabe am täglichen Leben steht dabei die Förderung der Narbenstabilität und ‑maturität sowie die Abheilung evtl. verbliebener Epitheldefekte im Vordergrund. Im Folgenden werden zunächst konservative Maßnahmen, sodann interventionelle und chirurgische Maßnahmen genauer geschildert.
Konservative Maßnahmen
Die konservative Narbentherapie im Rahmen der Verbrennungsnachsorge fußt trotz aller Behandlungserfolge nur auf einer schwachen Evidenz. Nach Reinigung mit Wasser und einer milden, pH-neutralen Seife erfolgt die Pflege der betroffenen Areale anfangs mit fettenden und im weiteren Verlauf mit feuchtigkeitsspendenden Externa. Narben sollen konsequent – besonders in den ersten 24 Monaten – vor UV-Strahlungseinwirkung geschützt werden. Maßnahmen im Einzelnen:
- Kompression: Die Kompressionsbehandlung mit flachgestrickten, flachgewirkten oder flachgewebten Lang- oder Kurzzugmaterialien nach Maß beginnt bei stabil eingeheilten Transplantaten. Die Kompressionstherapie ist insbesondere bei moderaten bis schweren Narben von Bedeutung. Es sollte mindestens ein Druck von 20 bis 30 mmHg auf der Haut erzeugt werden. Regelmäßig soll der Therapieeffekt kontrolliert werden. Eine Wechselversorgung ist aus hygienischen Gründen unumgänglich. Eine Neuanpassung soll beispielsweise bei Nachlassen des Kompressionsdruckes, jedoch spätestens nach 6 Monaten erfolgen. Eine erfolgreiche Narbenprävention bzw. eine Therapie hypertropher Narben erfordert mindestens das Tragen der Kompression in Zeiträumen von 6 bis 24 Monaten und für mindestens 23 Stunden pro Tag. Die Kompressionstherapie ist mit dem Erreichen der Narbenreife zu beenden. Ziele der therapeutischen Anwendung der Kompressionsbekleidung sind die Erhöhung der Gewebeelastizität, die Reduktion der Narbenrigidität und eine Verminderung von Juckreiz und Schmerzen. Zudem soll die Entwicklung oder Progression der hypertrophen Narbe vermieden und ein schneller und effizienter Rückgang der Narbe auf das physiologische Hautniveau erreicht werden (Abb. 4).
- Silikon: Silikon kann als Zusatz zur Kompressionsbekleidung zur Behandlung von hypertrophen Narben oder Keloiden erwogen und sollte nur bei intakter Haut bzw. geschlossener Narbenoberfläche angewendet werden. Zur Verfügung stehen dazu verschiedene Formen wie beispielsweise Silikonfolien, Silikongele oder Silikonpelotten. Zudem sind Sonderkonstruktionen wie z. B. Silikonmasken, Silikonhalskrägen, Silikonhandschuhe oder Silikonfingerlinge einsetzbar. Diese sind je nach Narbenbereich und Narbenkonstitution bis zu 12 Monate über bestenfalls 12 bis 24 Stunden am Tag zu tragen bzw. im Falle des Gels zweimal täglich aufzubringen. An anatomisch komplexen Arealen wie beispielsweise Gelenken, konkaven Bereichen und funktionell sowie ästhetisch bedeutsamen Körperregionen kann der Einsatz von Silikon den Kompressionseffekt verstärken 22. Anhand klinischer Studien konnte zudem ein deutlicher Effekt von feuchtigkeitsspendenden, silikonhaltigen Salben oder Cremes sowie von benetzenden, feuchtigkeitshaltenden Wundauflagen aus Silikonfolie (Sheets) und flüssigen Silikongelen nachgewiesen werden 23. Es konnte überdies aufgezeigt werden, dass Silikon einem vermehrten Wasserverlust aus dem Narbengewebe und somit einer überschießenden Narbenbildung durch die Wiederherstellung der Wasserbarriere im Sinne einer Okklusion entgegenwirkt 24.
- Physikalische Narbenbehandlung: Bei der physikalischen Behandlung von Narben sollten Narbenmassage, Physiotherapie, Ergotherapie, Schienentherapie, Hydrotherapie und Komplexe Physikalische Entstauungstherapie angewendet werden. Diese Behandlungen sollten stets mit einer Kompressionsbehandlung und der Anwendung von Silikon kombiniert werden. Im Einzelnen zählen dazu folgende Maßnahmen:
- Narbenmassage: Narbenmassagen lockern und entstauen die Narbe ebenso wie das umgebende Weichteilgewebe. Überdies lindern sie den Juckreiz und Schmerzen, steigern die Hautelastizität und bewirken eine Verbesserung des Bewegungsausmaßes. Es wird sogar eine angstreduzierende, den psychischen Zustand verbessernde Wirkung beschrieben. Die Anwendung kann manuell, unter Verwendung von Hilfsmitteln oder mit maschineller Unterstützung erfolgen. Darüber hinaus können zur Massage verwendete Cremes oder Gele den Feuchtigkeitsgehalt der Narbe erhöhen. Dabei sollte die Massage an den Reifegrad der Narbe angepasst werden. Sie sollte in der Primärrehabilitation arbeitstäglich und ambulant bzw. im Heilverfahren 3- bis 4‑mal wöchentlich erfolgen.
- Physiotherapie/Ergotherapie: Sowohl Physio- als auch Ergotherapie sind ein wichtiger und universeller Bestandteil in vielen Bereichen der Rehabilitation von Brandverletzten. Sie dienen dazu, Muskelkraft und Ausdauer zu steigern, Narbenkontrakturen zu verhindern, das kosmetische Ergebnis zu verbessern und Betroffene insgesamt in ihrer persönlichen Umwelt zu stärken. Übungsbehandlungen nach einer Brandverletzung können verschiedene Formen annehmen und umfassen daher unter anderem ein allgemeines Ausdauer- und Krafttraining mit speziellen Bewegungs- und Dehnungsübungen, die gezielt eine Narbenbildung und die Ausbildung von Gelenkkontrakturen verhindern sollen. Es wird zunächst mit passiven und in der Folge aktiven Bewegungsübungen während der ersten akuten Phase begonnen. Die Intensität wird im weiteren Verlauf sukzessive erhöht.
- Schienentherapie/Taping: Eine temporär begrenzte Schienentherapie (z. B. Nachtlagerungsschiene) kann in einem frühen Stadium der Narbenreifung – insbesondere in Körperbereichen, die zu Narbenkontrakturen neigen, beispielsweise in Gelenkregionen – angewendet werden. Tagsüber sollte die Schienung jedoch zur kontinuierlichen Beübungsmöglichkeit der betroffenen Extremität unterbrochen werden. Mikroporöse hypoallergene Papierbandstreifen mit einem geeigneten Klebstoff werden zum Taping verwendet. Die Anwendung dieser Tapes kann innerhalb der ersten 3 Monate auf frischen chirurgischen Narben – insbesondere an den Narbenkanten – zur Reduktion der mechanischen Spannung und somit zur Prävention hypertropher Narben erwogen werden. Tapes mit elastischen Bestandteilen bieten sich bei Narben in Bereichen mit viel Bewegung oder auf komplexen Flächen (z. B. Gelenken) an 25.
Interventionelle und chirurgische Verfahren
Nach dem Ausschöpfen konservativer Maßnahmen und nach Abschluss der Narbenreifung sowie bei begründetem Patientenwunsch können interventionelle und chirurgische Eingriffe zur ästhetischen und funktionellen Verbesserung erwogen werden. Adjuvant sollte stets eine Kompressionstherapie mit Silikonanwendung zur Rezidivvermeidung erfolgen. Die Verfahren im Einzelnen:
- Cortisonunterspritzung: Durch Cortisonunterspritzung der Narbe (bspw. mit Hilfe eines Dermojets) wird die Narbenqualität nachhaltig verbessert; die Kollagensynthese von Fibroblasten wird stark gehemmt. Zudem scheinen Steroide die Kollagenolyse direkt positiv zu beeinflussen. Die Anwendung wird anfangs nach zwei Wochen, dann alle drei Wochen wiederholt. Sobald die Narbe flacher geworden ist, wird eine längere Pause eingelegt. Dies soll eine Absenkung unter das normale Hautniveau verhindern 26.
- CO2-Laser: Ein relativ schonendes und dennoch nachhaltiges Verfahren der Narbentherapie stellt die Anwendung spezieller fraktionierter CO2-Laser dar, die punktuell zum einen überschießendes Narbengewebe abtragen und zum anderen durch Mikroverletzungen in der Tiefe zu einem Umbau des Narbengewebes führen. Damit können laut verschiedenen Studien auch bei älteren Verbrennungsnarben Verbesserungen erzielt werden. Die Narben werden dadurch weicher und glatter; zudem lässt die Spannung nach. Das Prozedere muss mehrere Male wiederholt werden; finale Ergebnisse sind oft erst nach mehreren Monaten zu erwarten 27.
- Perkutane Kollageninduktionstherapie durch „Surgical Needling“: Durch den Einsatz von „Surgical Needling“ kann die Qualität von Narben deutlich verbessert werden. Dabei werden der Haut über eine mit zahlreichen, jeweils 3 mm langen Nadeln versehene Rolle unter dosiertem Druck in allen drei Ebenen Mikroläsionen zugefügt. Diese reichen bis in die Dermis. Das sichtbare Resultat sind kleinste petechiale Blutungen. Die Nadeln setzen einen Reiz zur Stimulierung der Hautzellen, ohne sie zu zerstören. Dies führt sowohl zu einer Aktivierung von Fibroblasten als auch zu einer Kollagen- und Hyaluronsäureneubildung. Der Effekt wird durch entsprechende Vitamin-Pflegeprodukte zur prä- und postoperativen Anwendung verstärkt. Je nach Indikation werden 3 bis 6 Behandlungen im Abstand von 4 bis 6 Wochen durchgeführt (Abb. 5) 28.
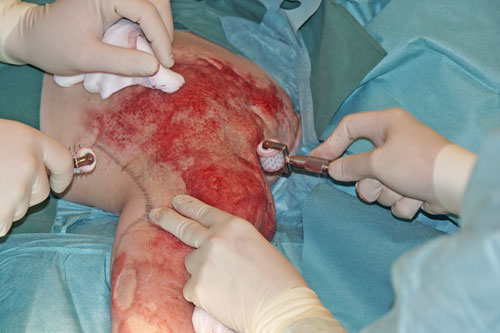
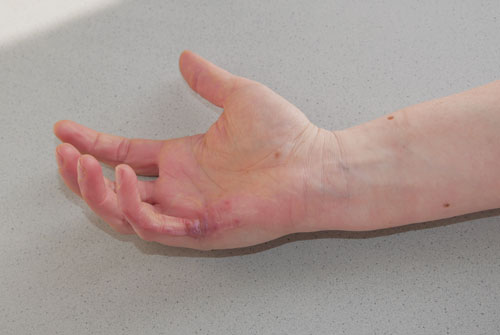
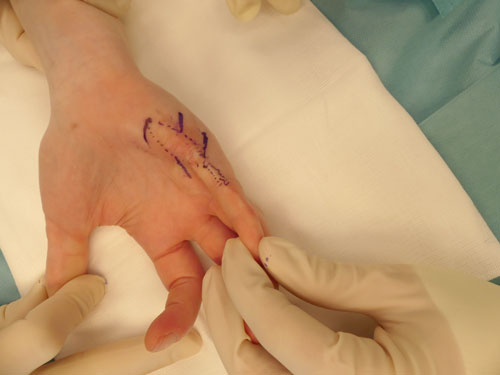
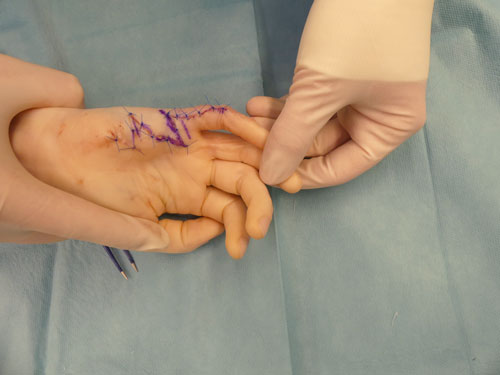
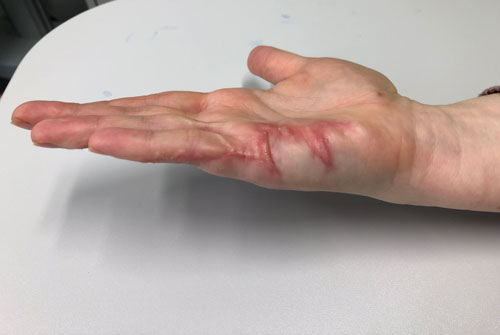
- Plastisch-rekonstruktive Sekundäreingriffe: Gründe für den Wunsch nach einer operativen Narbenkorrektur sind in den meisten Fällen funktioneller oder ästhetischer Natur. Die Indikationsstellung zur Narbenkorrektur sollte erst nach Abschluss der Narbenreifung, die im Mittel je nach der Körperregion 4 bis 24 Monate betragen kann, geprüft werden. Eine vorzeitige Korrektur bei noch aktiver Narbenreifung sollte lediglich bei funktionell einschränkenden Narbensträngen über Gelenkregionen oder im Gesicht erwogen werden. Zur plastisch-rekonstruktiven Therapie von Verbrennungsfolgen gehören sämtliche Techniken des Fachbereichs. Mit steigendem Invasivitätsgrad kommen je nach individueller Situation Eigenfettinjektionen, spindel- oder s‑förmige Narbenexzisionen, freie Hauttransplantationen, lokale Lappenplastiken wie beispielsweise Z- oder W‑Plastiken, Gewebeexpansion, Fernlappenplastiken und freie mikrovaskuläre Lappenplastiken bis hin zu freien Komposit-Lappenplastiken zur Anwendung (Abb. 6–9). Allen Verfahren gemein ist eine suffiziente präoperative Aufklärung über Möglichkeiten und Grenzen der Therapie sowie über die notwendige Nachbehandlung. Ebenfalls essentiell ist eine umfassende präoperative Planung, insbesondere im Hinblick auf die Schnittführung parallel zu den Hautspannungslinien. Im Gesicht sollten zudem die Grenzen kosmetischer Einheiten berücksichtigt werden. Unverzichtbare intraoperative Maßnahmen sind ein streng aseptisches Vorgehen, eine senkrechte bzw. leicht nach außen abgewinkelte Schnittführung zur Wundrandeversion sowie eine minimale Traumatisierung der Wundränder. Eine Wundrandalteration entsteht insbesondere durch den unachtsamen Einsatz chirurgischer Pinzetten, eine übertriebene wundrandnahe Blutstillung oder stark einschnürende Hautnähte. Bei einem mehrschichtigen Wundverschluss ist entscheidend, dass die gesamte Wundspannung von versenkten corialen Nähten und nicht von der Hautnaht gehalten wird. Nur in absoluten Ausnahmefällen (kleine spannungsfreie Exzisionen im Gesicht) kann auf coriale Nähte verzichtet werden. Wichtige postoperative Maßnahmen zur Prävention unerwünschter Narbenbildung sind das rechtzeitige Entfernen des Nahtmaterials zur Vermeidung von Quernarben, das Ruhigstellen vor allem gelenknaher Narben sowie der Schutz vor Sonne und Hitze. Übergeordnetes Ziel sowohl aller plastisch-rekonstruktiven Techniken als auch der Nachbehandlung ist es, die Spannung an den Wundrändern und die damit einhergehende entzündliche Aktivität innerhalb der Wunde zu reduzieren und somit die Entstehung erneuter hypertropher Narben zu vermeiden. Insbesondere Schwerbrandverletzte bedürfen oftmals einer lebenslangen plastisch-chirurgischen Anbindung mit häufigen Korrektureingriffen. Die Behandlung ist insgesamt langwierig und komplex mit oftmals schwer vorhersehbarem Ergebnis 29 30.
Fazit
Eine adäquate Narbentherapie bei Brandverletzten stellt sowohl in der Akutphase als auch langfristig eine multimodale Herausforderung dar, die oftmals individueller und nachhaltiger Therapieregime unter Einbezug mehrerer therapeutischer Fachdisziplinen bedarf, um Form und Funktion der körperlichen Integrität bestmöglich wiederherzustellen.
Für die Autoren:
Dr. med. Fabian Patzschke
Klinik für Plastische und Handchirurgie,
Brandverletztenzentrum im
BG Klinikum Bergmannstrost Halle (Saale)
Merseburger Straße 165
06112 Halle (Saale)
Fabian.Patzschke@bergmannstrost.de
Begutachteter Beitrag/reviewed paper
Patzschke F, Siemers F. Moderne Narbentherapie nach Verbrennungen – eine interdisziplinäre Herausforderung. Orthopädie Technik, 2021; 72 (6): 42–49
- Silikon-Maßliner: effiziente Lösungen für anspruchsvolle Prothesenversorgungen — 5. Juli 2024
- Osseointegrierte Prothese versus Schaftprothese: Welche Gehfähigkeit erreichen Oberschenkelamputierte? — 5. Juli 2024
- „Ich fühle, wie ich gehe“ – ein innovatives, nicht-invasives, gangsynchrones, vibrotaktiles Feedbacksystem. Eine Roadmap zu Versorgungsmöglichkeiten — 5. Juli 2024
- Fritsch P. Aufbau und Funktionen der Haut. In: Dermatologie Venerologie. Berlin, Heidelberg: Springer, 2004: 3–42
- Deutsche Gesellschaft für Verbrennungsmedizin e. V. (DGV) (Hrsg.). S2k-Leitlinie „Behandlung thermischer Verletzungen des Erwachsenen“ (AWMF-Leitlinienregister Nr. 044–001). Stand: 01.08.2018 (in Überarbeitung), gültig bis 31.12.2020. https://www.awmf.org/uploads/tx_szleitlinien/044–001l_S2k_Thermische__Verletzungen_Erwachsene_2018-12-verlaengert.pdf (Zugriff am 29.04.2021)
- Thamm OC, Königs I. Jahresbericht 2020. Verbrennungsregister der Deutschen Gesellschafft für Verbrennungsmedizin. https://verbrennungsmedizin.de/files/dgv_files/pdf/jahresbericht/Jahresbericht%20VR%202020%20gesamt.pdf (Zugriff am 04.04.2021)
- Daigeler A, Kapalschinski N, Lehnhardt M. Therapie von Brandverletzungen. Chirurg, 2015; 86: 389–401
- Hop MJ et al. Cost-Effectiveness of Laser Doppler Imaging in Burn Care in The Netherlands: A Randomized Controlled Trial. Plastic and Reconstructive Surgery, 2016; 137 (1): 166e–176e
- Marotz J, Schulz T, Seider S, Cruz D, Aljowder A, Promny D, Daeschlein G, Wild T, Siemers F. 3D-perfusion analysis of burn wounds using hyperspectral imaging. Burns, 2021; 47 (1): 157–170
- Thom D. Appraising current methods for preclinical calculation of burn size – A pre-hospital perspective. Burns, 2017; 43 (1): 127–136
- Parvizi D, Giretzlehner M, Wurzer P, Klein LD, Shoham Y, Bohanon FJ, Haller HL, Tuca A, Branski LK, Lumenta DB, Herndon DN, Kamolz LP. BurnCase 3D software validation study: Burn size measurement accuracy and inter-rater reliability. Burns, 2016; 42 (2): 329–335
- Forster NA, Zingg M, Haile SR, Kuenzi W, et al. 30 years later – does the ABSI need revision? Burns, 2011; 37: 958–963
- Siemers F, Bergmann PA. Stationäre Aufnahme, Prognose, verbrannte Körperoberfläche. In: Lehnhardt M, Hartmann B, Reichert B (Hrsg.) Verbrennungschirurgie. Berlin, Heidelberg: Springer, 2016: 77–86
- Siemers F, Bergmann PA. Stationäre Aufnahme, Prognose, verbrannte Körperoberfläche. In: Lehnhardt M, Hartmann B, Reichert B (Hrsg.) Verbrennungschirurgie. Berlin, Heidelberg: Springer, 2016: 77–86
- Deutsche Gesellschaft für Verbrennungsmedizin e. V. (DGV) (Hrsg.). S2k-Leitlinie „Behandlung thermischer Verletzungen des Erwachsenen“ (AWMF-Leitlinienregister Nr. 044–001). Stand: 01.08.2018 (in Überarbeitung), gültig bis 31.12.2020. https://www.awmf.org/uploads/tx_szleitlinien/044–001l_S2k_Thermische__Verletzungen_Erwachsene_2018-12-verlaengert.pdf (Zugriff am 29.04.2021)
- Loo YL, Goh BKL, Jeffery S. An Overview of the Use of Bromelain-Based Enzymatic Debridement (Nexobrid®) in Deep Partial and Full Thickness Burns: Appraising the Evidence. J Burn Care Res, 2018; 39 (6): 932–938
- Dittler S. Von der Akutversorgung bis zur Narbenkorrektur. Behandlung von Verbrennungswunden. https://www.der-niedergelassene-arzt.de/fileadmin/user_upload/zeitschriften/haut/Artikel-pdfs/2015/2015_4/HAUT_4-2015_Uebersicht_Dittler.pdf (Zugriff am 04.04.2021)
- Schwarze H, Küntscher M, Uhlig C, Hierlemann H, Prantl L, Ottomann C, Hartmann B. Suprathel, a new skin substitute, in the management of partial-thickness burn wounds: results of a clinical study. Ann Plast Surg, 2008; 60 (2): 181–185
- Deutsche Gesellschaft für Verbrennungsmedizin e. V. (DGV) (Hrsg.). S2k-Leitlinie „Behandlung thermischer Verletzungen des Erwachsenen“ (AWMF-Leitlinienregister Nr. 044–001). Stand: 01.08.2018 (in Überarbeitung), gültig bis 31.12.2020. https://www.awmf.org/uploads/tx_szleitlinien/044–001l_S2k_Thermische__Verletzungen_Erwachsene_2018-12-verlaengert.pdf (Zugriff am 29.04.2021)
- Dittler S. Von der Akutversorgung bis zur Narbenkorrektur. Behandlung von Verbrennungswunden. https://www.der-niedergelassene-arzt.de/fileadmin/user_upload/zeitschriften/haut/Artikel-pdfs/2015/2015_4/HAUT_4-2015_Uebersicht_Dittler.pdf (Zugriff am 04.04.2021)
- Wagner JA. Therapie pathologischer Narben. https://www.safw.ch/images/safw/dokumente/pom_april_15.pdf (Zugriff am 04.04.2021)
- Lawrence JW, Mason ST, Schomer K, et al. Epidemiology and impact of scarring after burn injury: a systematic review of the literature. J Burn Care Res, 2012; 33: 136–146
- Voth H. Operative Narbentherapie. https://www.der-niedergelassene-arzt.de/fileadmin/user_upload/zeitschriften/haut/Artikel-pdfs/2014/2014_2/HAUT_2-14_CME_Voth.pdf (Zugriff am 04.04.2021)
- Deutsche Gesellschaft für Verbrennungsmedizin e. V. (DGV) (Hrsg.). S2k-Leitlinie „Behandlung thermischer Verletzungen des Erwachsenen“ (AWMF-Leitlinienregister Nr. 044–001). Stand: 01.08.2018 (in Überarbeitung), gültig bis 31.12.2020. https://www.awmf.org/uploads/tx_szleitlinien/044–001l_S2k_Thermische__Verletzungen_Erwachsene_2018-12-verlaengert.pdf (Zugriff am 29.04.2021)
- Deutsche Gesellschaft für Verbrennungsmedizin e. V. (DGV) (Hrsg.). S2k-Leitlinie „Behandlung thermischer Verletzungen des Erwachsenen“ (AWMF-Leitlinienregister Nr. 044–001). Stand: 01.08.2018 (in Überarbeitung), gültig bis 31.12.2020. https://www.awmf.org/uploads/tx_szleitlinien/044–001l_S2k_Thermische__Verletzungen_Erwachsene_2018-12-verlaengert.pdf (Zugriff am 29.04.2021)
- Anthonissen M, Daly D, Janssens T, Van den Kerckhove E. The effects of conservative treatments on burn scars: A systematic review. Burns, 2016; 42 (3): 508–518
- Mustoe TA. Evolution of silicone therapy and mechanism of action in scar management. Aesthetic Plast Surg, 2008; 32: 82–92
- Deutsche Gesellschaft für Verbrennungsmedizin e. V. (DGV) (Hrsg.). S2k-Leitlinie „Behandlung thermischer Verletzungen des Erwachsenen“ (AWMF-Leitlinienregister Nr. 044–001). Stand: 01.08.2018 (in Überarbeitung), gültig bis 31.12.2020. https://www.awmf.org/uploads/tx_szleitlinien/044–001l_S2k_Thermische__Verletzungen_Erwachsene_2018-12-verlaengert.pdf (Zugriff am 29.04.2021)
- Worret WI. Narbentherapie in der Dermatologie. Dtsch Arztebl, 2004; 101 (42): A 2819–2824
- Levi B, Ibrahim A, Mathews K, et al. The Use of CO2 Fractional Photothermolysis for the Treatment of Burn Scars. J Burn Care Res, 2016; 37 (2): 106–114
- Busch KH, Aliu A, Bender R, Walezko N, Aust MC. Medical Needling – Effekt auf hypertrophe Verbrennungsnarben hinsichtlich der Hautspannung und ‑elastizität [Medical Needling: effect on skin tension and elasticity of hypertrophic burn scars]. Handchir Mikrochir Plast Chir, 2019; 51 (5): 384–393
- Voth H. Operative Narbentherapie. https://www.der-niedergelassene-arzt.de/fileadmin/user_upload/zeitschriften/haut/Artikel-pdfs/2014/2014_2/HAUT_2-14_CME_Voth.pdf (Zugriff am 04.04.2021)
- Deutsche Dermatologische Gesellschaft e. V. (DDG) (Hrsg.). S2k-Leitlinie „Therapie pathologischer Narben (hypertrophe Narben und Keloide)“ (AWMFLeitlinienregister Nr. 013–030. Stand: 27.03.2020 , gültig bis 31.12.2024. https://www.awmf.org/uploads/tx_szleitlinien/013–030l_S2k_Therapie-pathologischer-Narben-hypertrophe-Narben-Keloide_2020-11.pdf (Zugriff am 29.04.2021)