CRPS Typ I und Typ II
Ein komplexes regionales Schmerzsyndrom des Typ I kann in Folge von Operationen, Verletzungen, Entzündungen oder auch aus unbekannten Ursachen auftreten. In der Literatur finden sich verschiedene Begriffe für das gleiche Krankheitsbild: CRPS Typ I, complex regional pain syndrome, Morbus Sudeck, sympathische Reflexdystrophie. Charakteristisch für das Krankheitsbild sind autonome, sensorische und motorische Störungen, wobei der Schmerz und die Hyperalgesie als Hauptsymptome zu sehen sind.
Der Typ II des CRPS setzt die zusätzliche Verletzung eines peripheren Nervs oder Nervengeflechtes voraus. Dieses Krankheitsbild ist in der Vergangenheit auch als Kausalgie bezeichnet worden. Die Symptome ähneln denen des CRPS Typ I. Zusätzlich können Myoklonien und Dystonien auftreten.
Leitlinienorientierte Therapie
Die Therapie komplexer regionaler Schmerzsyndrome, wie sie insbesondere auch nach berufsgenossenschaftlich versicherten Arbeitsunfällen vorkommen, erfolgt sinnvollerweise unter Berücksichtigung einer leitlinienorientierten Vorgehensweise. Der Therapie-Algorithmus beinhaltet sowohl physio- und ergotherapeutische Maßnahmen als auch eine Therapie neuropathischer Schmerzen als Basismaßnahme bei posttraumatischentzündlichen Symptomen. Zudem werden Bisphosphonate und Steroide sowie zusätzlich DMSO-Cremes eingesetzt. Falls dies nicht ausreichend ist, wird auch eine Serie von Grenzstrangblockaden nach erfolgreicher Testblockade empfohlen. Bei Unwirksamkeit erfolgt die intensive Evaluierung psychischer Komorbiditäten und deren Therapie. Die invasiven Therapieverfahren sind nur bei besonderen Indikationen und von spezialisierten Einrichtungen durchzuführen.
Rehabilitative Therapie
Physiotherapie
Zu den traditionellen Verfahren der rehabilitativen Maßnahmen gehört die klassische Physiotherapie. Hier werden pathologische Bewegungsmuster kompensiert und eine adäquate Funktion wiederhergestellt. Spätschäden durch den sogenannten Nichtgebrauch der schmerzhaften Extremität sind zu verhindern. Auch Immobilisation und Hochlagerung der betroffenen Extremität kann bei Ruheschmerz erforderlich sein.
Zur Ödembehandlung eignen sich Lymphdrainagen und lokale Kühlung – auch als sogenannte absteigende Bäder. Eine Aktivierung ist zudem durch die Behandlung kontralateraler Extremitäten und mit einer Behandlung der rumpfnahen Gelenke möglich.
Eine mobilisierende Therapie erfolgt bei begleitenden Wirbelsäulenstörungen. Als Techniken werden auch Traktions- und Mobilisationsbehandlungen der betroffenen Gelenke eingesetzt. Weiterhin gehören Belastungsübungen und im Fall der unteren Extremitäten eine Gangschulung, evtl. auch mit Mobilitätshilfen, zu dem Spektrum der physiotherapeutischen Beübung.
Studien zur Wirksamkeit einer individuell zugeschnittenen Physiotherapie bei CRPS ergaben, dass Physiotherapie sowohl den Schmerz als auch die Funktion positiv beeinflusst.
Ergotherapie
Die Ergotherapie, früher auch als Arbeits- und Beschäftigungstherapie bezeichnet, hilft schmerzhafte Bewegungsmuster zu reduzieren, die normale Sensibilität wiederherzustellen und Alltagsfunktionen zu gewährleisten. Mithilfe der Ergotherapie werden mehrmals täglich und für kurze Zeit die durch Allodynie gekennzeichneten Hautareale aktiv desensibilisiert. Erkrankte Körperregionen sollen so wieder an alltägliche Bewegungen gewöhnt werden. Es erfolgt der Wechsel hin zur Einübung schmerzfreier Bewegungen und zum Training der Feinmotorik, zunächst ohne, später gegen Widerstand. Hilfsmittel wie Daumenkeile und funktionelle dynamische Schienen – zur allmählichen Stellungskorrektur – gehören ebenfalls zum Repertoire.
Studien zur Wirksamkeit ergeben, dass Ergotherapie Schmerz und Funktionen bei CRPS mit weniger als einem Jahr Dauer positiv beeinflusst. Die Wirksamkeit war aber geringer als die der Physiotherapie. Die Dauer der Behandlung sollte 20 bis 30 Minuten nicht unterschreiten. Die Frequenz ist an die individuellen Bedürfnisse anzupassen. In der Regel sind zwei bis fünf Therapieeinheiten pro Woche erforderlich 1 2.
Spiegeltherapie
Die Spiegeltherapie ist eine 1996 von Dr. Ramachandran, einem US-Amerikaner mit indischen Wurzeln, in Kalifornien entwickelte und zu den Imaginationstherapien zählende Behandlungsform, die primär bei bestehenden Phantomschmerzen nach Amputation eingesetzt wurde. Durchgeführt wird das Therapieverfahren sowohl von Physiotherapeuten, Ergotherapeuten als auch von Neuropsychologen.
Die Spiegeltherapie oder auch das sogenannte „Motor Learning Programm“ soll helfen, das Zusammenspiel zwischen Sensorik und Motorik auf kortikaler Ebene zu normalisieren. Der Behandlungsansatz zielt darauf, grob- und feinmotorische Fähigkeiten der Arme und Hände wieder zu erarbeiten und im Alltagskontext zu üben. Ebenso soll die Angst im Umgang mit der schmerzhaften Extremität reduziert werden.
Der Ablauf des Trainings gliedert sich in eine Evaluations- und Trainingsphase. Nach etwa fünf Therapiesitzungen kann abgeschätzt werden, ob sich die Schmerzen verringern. Verläuft die Therapie positiv, schließen sich zwischen 10 bis 15 weitere Sitzungen an. Nach einer Instruktionsphase durch Therapeuten kann die Behandlung von dem Patienten selbst in Einheiten zu je 10 Minuten, wenn möglich jede wache Stunde des Tages, absolviert werden. Der gesamte Turnus dauert sechs Wochen.
Die Therapieform wird in aller Regel in Einzeltherapie durchgeführt. Ein Aufgabenverständnis für verbale und nonverbale Anweisungen wird vorausgesetzt. Prinzipiell kann die Spiegeltherapie sowohl bei Erkrankungen der oberen als auch unteren Extremitäten eingesetzt werden.
Methodik
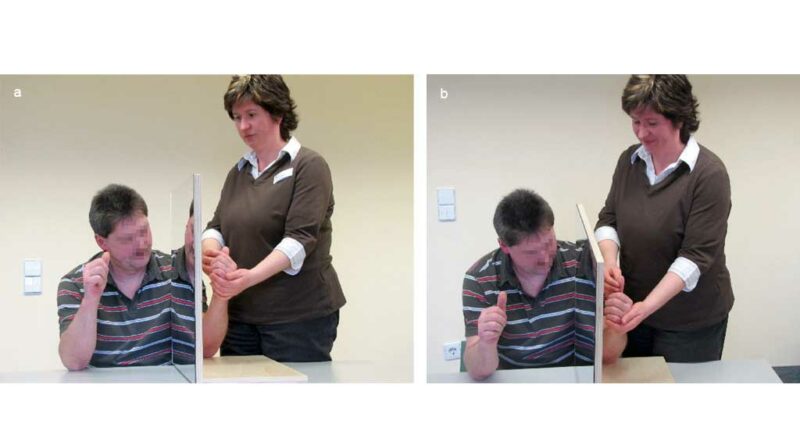
Die Behandlung erfolgt technisch wie folgt: Der Spiegel wird so an die Körpermitte des an einem Tisch sitzenden Patienten platziert, dass die gesunde Extremität gespiegelt wird (Abb. 1). Die betroffene Extremität wird hinter dem Spiegel gelagert. Der Patient schaut in den Spiegel und sieht dort das Spiegelbild seiner gesunden Extremität, als sei es das betroffene Körperteil. Die gesunde Seite wird bewegt, während die betroffene nicht gesehen wird. Die Illusion im Spiegel soll möglichst echt erscheinen. Die betroffene Extremität muss dabei immer hinter dem Spiegel verborgen bleiben.
Es ist wichtig, dass sich der Patient während der gesamten Übungszeit auf das Spiegelbild konzentriert. Dabei erfolgen die Behandlungen langsam und konzentriert. Pro Bewegungen sind mindestens zehn Wiederholungen erforderlich. Man sollte immer unterhalb der Schmerzgrenze und in ruhiger Umgebung trainieren. Voraussetzungen sind, dass der Patient seine Aufmerksamkeit auf das Spiegelbild in einer Zeitdauer von mindestens 10 Minuten richten kann und ca. 30 Minuten aufrecht sitzt. Ein reizarmer Raum ist ebenso bedeutsam wie die Sicht im Spiegel auf einen einfarbigen, neutralen Hintergrund.
Die drei Phasen
In einer Eingewöhnungsphase – die ersten ein bis drei Sitzungen – gewöhnt sich der Patient zunächst an das Spiegelbild. Im zweiten Schritt, der Phase der Reproduktion von Körperpositionen und Führen bzw. aktiven Bewegungen der betroffenen Extremität, wird aus verschiedenen Grundpositionen heraus gearbeitet (Abb. 2). Hierzu gehört beispielsweise das Beugen oder Strecken des Ellenbogen- oder Kniegelenks.
Danach folgt in der dritten Phase der Aufgabentyp mit Objektgebrauch. Die vierte und letzte Phase, das Sensibilitätstraining, nimmt Einfluss auf die Wahrnehmung. Hier werden Materialien zur Sensibilitätsschulung eingesetzt. So wird das Material über die betroffene Hand gestrichen, und der Patient soll sich vorstellen, er berühre das Material (Abb. 3).
Fallstricke
Stolperstein in der Therapie kann eine vereinzelt auftretende leichte und kurzfristige Übelkeit sein. Hier reicht es, den Blick vom Spiegel wegzulenken. Selten treten unangenehme Wahrnehmungen bzw. zusätzliche Schmerzen auf. Kribbelparästhesien können in den ersten 10 bis 15 Minuten auftreten. Sie sind normal und als Aktivierung des Körperschemas zu werten, hier ist gegebenenfalls eine kurze Pause einzulegen. Durchaus werden auch Erinnerungen mit entsprechenden emotionalen Reaktionen wachgerufen. Patienten können unter Umständen auch überfordert werden durch zu viele und komplizierte Aufgabenstellungen. Generell ist eine Unterforderung des Patienten zu vermeiden.
Wirksamkeit
Wesentliche Nebenwirkungen des Verfahrens sind nicht bekannt, allerdings muss die Compliance des Patienten geprüft werden. Die Behandlung ist ein wichtiger, nicht medikamentöser Baustein der CRPS-Therapie, die vom Patienten selbst durchgeführt werden kann. Ein frühzeitiger Einsatz wird empfohlen. Zur Wirksamkeit bestehen Hinweise, dass Spiegeltherapie als alleinige Therapieform nur bei akuten CRPS-Fällen wirkt. Bei chronischen CRPS-Fällen ist das sogenannte „Motor Learning“, bestehend aus links-rechts-Erkennen und Vorstellung von Bewegung und Spiegeltherapie, effektiv 3.
Psychotherapeutische Verfahren
Psychologische und verhaltenstherapeutische Maßnahmen bei CRPS beinhalten die Vermittlung eines angstlösenden Modells. Mithilfe des Modells können unter anderem die psychischen Symptome, die die Patienten bei sich selbst wahrnehmen, besser bewertet werden. Inhaltlich werden auch Entspannungs- und Imaginationsverfahren eingesetzt sowie Techniken zur Selbstwahrnehmung der körperlichen Belastbarkeit und Biofeedbackverfahren. Der Hintergrund ist die Regulation eines angemessen körperlichen Ent- und Belastungsverhaltens. Bei Patienten, bei denen bereits vor Ausbruch des CRPS eine psychische Störung vorlag, wird in der Regel eine intensivierte psychotherapeutische Versorgung erforderlich sein.
In Bezug auf die Wirkungsweise des Verfahrens können wahrscheinlich die Ergebnisse einer Vielzahl von Studien zu anderen chronischen Schmerzsyndromen auf das CRPS übertragen werden. Psychotherapie ist ein wichtiger Baustein in der Therapie des CRPS, wenn sich psychische Begleiterkrankungen von Anfang an erkennen lassen. Gleichwohl ist sie erforderlich, wenn die Symptomatik sich über einen längeren Zeitraum bei überwiegend somatisch orientierter Therapie nicht adäquat bessern lässt 4 5.
Evaluation funktioneller Leistungen (EFL)
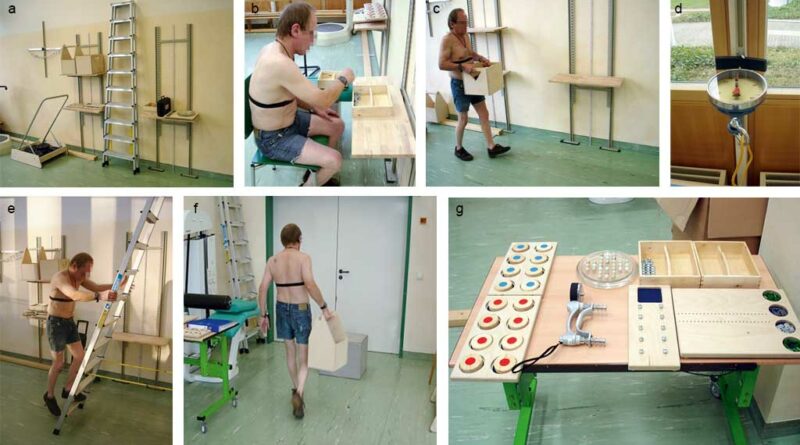
Das System der Evaluation der funktionellen Leistungsfähigkeit (EFL) wurde in den USA von Susan Isernhagen entwickelt und hat sich dort außerordentlich bewährt. Mit 29 standardisierten funktionellen Leistungstests (Heben, Tragen, Überkopf-Arbeit, Leitern steigen, Handkoordination, u. a.) wird die Belastbarkeit für häufige physische Funktionen der Arbeit untersucht. Die umfassende Testbatterie dauert rund sechs Stunden, verteilt auf zwei aufeinanderfolgende Tage (Abb. 4).
Ziel dieser Untersuchung ist eine realitätsgerechte Beurteilung der Arbeitsfähigkeit und ‑möglichkeiten sowie eine detaillierte Erfassung der physischen Fähigkeiten und Defizite zur Planung einer beruflichen Rehabilitation.
Verfahren
Unter Zuhilfenahme der EFL-Tabelle lässt sich das Leistungsprofil des jeweiligen Probanden exakt erfassen. Aufgrund der erhobenen Daten wird für jede der in der Tabelle aufgeführten Belastungsformen anhand von Erfahrungswerten die geschätzte Belastbarkeit während eines 8‑Stunden-Arbeitstages hochgerechnet und in Gestalt eines Leistungsprofils in der EFL-Tabelle festgehalten.
Neben dem Leistungsprofil muss auch das Anforderungsprofil der jeweiligen Arbeitsstelle evaluiert werden. Der Vergleich vom Leistungs- und Anforderungsprofil schließlich offenbart die Fähigkeiten und Defizite des Probanden im Vergleich zu seiner beruflichen Tätigkeit.
Einbeziehung des Patienten
Die EFL ist eine hervorragende Möglichkeit, das Verhalten der Probanden in Belastungssituationen und ihren Umgang mit Beschwerden zu beobachten. Ist der Proband in der Lage, auch bei Zunahme der Beschwerden bis an seine persönliche Belastungsgrenze zu gehen? Setzt der Proband Strategien zur Symptomkontrolle, wie zum Beispiel andere Arbeitstechniken oder besondere Hilfsmittel, ein? Die Beschreibung der Probandenbeobachtung ist ein wichtiger Teil des Untersuchungsberichts.
Die eigene subjektive Leistungsfähigkeit ist der entscheidende Maßstab für die Bereitschaft zur Belastung und Arbeit. Daher empfiehlt sich ein Vergleich der Selbstwahrnehmung vor und nach der Durchführung der Tests mit den tastsächlichen Testergebnissen. Liegt eine Symptomausweitung vor, so wird der Proband seine Leistungsfähigkeit deutlich unterschätzen und sich übermäßig limitieren. Bei einer Überschätzung der eigenen Leistungsfähigkeit besteht ein potenzielles Risiko für weitere Unfälle und Verletzungen.
Die Selbsteinschätzung erfolgt auch unter Zuhilfenahme der sogenannten PACT. Es handelt sich hierbei um eine Selbsteinschätzung anhand von Text- und Bildmaterial zu 50 Körperpositionen, die es in Bezug auf die eigene Leistungsfähigkeit einzuschätzen gilt. Das EFL beinhaltet neben der Testung und Begutachtung auch die Möglichkeit zum Training an Musterarbeitsplätzen.
Job Match
Im Falle der Verletzung nach einem Arbeitsunfall und einer berufsgenossenschaftlichen Versicherung ist das wesentliche Ziel der Behandlung die rasche Wiederherstellung der Arbeitsfähigkeit im alten Beruf oder aber eine Bestimmung der noch bestehenden Leistungsfähigkeit im Vorfeld einer möglichen Umschulung oder beruflichen Umorientierung. Der Abgleich zwischen dem funktionellen Arbeitsplatz-Anforderungsprofil mit dem Patientenfähigkeitsprofil wird auch als Job Match bezeichnet.
Fazit
Die Behandlung des CRPS erfolgt heute leitlinienorientiert und unter Einbeziehung moderner Behandlungsmethoden. Leitlinien geben Empfehlungen und über Standards Sicherheit in der Behandlung. Das Krankheitsbild ist jedoch immer noch eine große Herausforderung in Bezug auf Diagnostik und Therapie. Zu berücksichtigen ist das Zusammentreffen von Funktionsbeeinträchtigung und Schmerz. Dieses ist nicht selten verbunden mit dem Problem der Objektivierbarkeit.
Im medizinisch-rehabilitativen Kontext bestehen multiple Möglichkeiten der Behandlung, beginnend von der Physiotherapie über Ergotherapie, balneophysikalischen Maßnahmen und medizinischen Trainingstherapien. Da es sich häufig um ein chronifiziertes Krankheitsbild handelt, erfolgt die Behandlung unter Berücksichtigung des bio-psycho-sozialen Krankheitskonzeptes multimodal und interdisziplinär. Die Einbeziehung psychologischer Leistungen ist obligat.
Die hier im Schwerpunkt vorgestellte Spiegeltherapie stellt darüber hinaus einen wichtigen Baustein in Bezug auf die Normalisierung des Zusammenspiels zwischen Sensorik und Motorik auf kortikaler Ebene dar. Mit vergleichsweise einfachen Mitteln lässt sich eine hochintensive und effektive Behandlung gewährleisten.
Der Autor:
Dr. med. Stefan Middeldorf
Schön Klinik Bad Staffelstein
Am Kurpark 11
96231 Bad Staffelstein
SMiddeldorf@schoen-kliniken.de
Begutachteter Beitrag/Reviewed paper
Middeldorf S. Chronisches regionales Schmerzsyndrom (CRPS) – Spiegeltherapie und berufsbezogene rehabilitative Konzepte. Orthopädie Technik, 2013; 64 (11): 42–46
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Oerlemans HM, Oostendorp RA, de Boo T, Goris RJ. Pain and reduced mobility in complex regional pain syndrome I: outcome of a prospective randomised controlled clinical trial of adjuvant physical therapy versus occupational therapy. Pain, 1999; 83: 77–83
- Oerlemans HM, Oostendorp RA, de Boo T, van der LL, Severens JL, Goris JA. Adjuvant physical therapy versus occupational therapy in patients with reflex sympathetic dystrophy/complex regional pain syndrome type I. Arch Phys Med Rehabil, 2000; 81: 49–56
- Ramachandran VS. Touching the phantom limb. Nature, 1995
- Bruehl S, Chung OY. Psychological and behavioral aspects of complex regional pain syndrome management. Clin J Pain 2006; 22: 430–437
- Lee BH, Scharff L, Sethna NF, McCarthy CF, Scott-Sutherland J, Shea AM, et al. Physical therapy and cognitive-behavioral treatment for complex regional painsyndromes. J Pediatr 2002; 141: 135–140