Einleitung
Die Arbeitsgruppe „Hilfsmittelversorgung“ des Netzwerks Cerebralparese e. V. hat mit der Erarbeitung einer Hilfsmittelmatrix einen erfolgreichen Beitrag zur Systematisierung der Hilfsmittelversorgung bei Zerebralparese in Deutschland geleistet 1. Was im Bereich der Reha- und Orthopädietechnik gut gelungen ist, sollte nun für einen speziellen Aspekt der Orthesenversorgung vertieft werden: Das Ziel lautet, die Kriterien der Internationalen Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit (International Classification of Functioning, Disability and Health, ICF) der WHO 2 auf einen funktionellen Bereich der Versorgung anzuwenden.
Die Arbeitsgruppe aus Orthopädietechnikern, Ärzten sowie Therapeutinnen und Therapeuten begann zu diesem Zweck zunächst damit, die Eigenschaften verschiedener Modelle von Unterschenkelorthesen mittels der drei Domänen der ICF (Struktur/Funktion, Aktivität, Teilhabe) 3 zu beschreiben. Während des Prozesses stellte sich jedoch heraus, dass die Struktur der Hilfsmittelmatrix 4 nicht schematisch auf hochindividualisierte Unterschenkelorthesen übertragen werden kann. Die möglichen Beschreibungskategorien bilden die Eigenschaften zu undifferenziert ab, sodass eine individuelle Kategorisierung unmöglich erschien. Durch intensive Diskussionen in der Gruppe wurde klar, dass die Eigenschaften der Orthesen vielmehr in Bezug auf die individuellen Patientenbedürfnisse beschrieben werden sollten, damit die ICF als Rahmenkonzept verwendet werden kann und zu einem Erkenntnisgewinn führt. Deshalb wird in diesem Artikel keine Produktmatrix beschrieben, sondern der Prozess diskutiert, der zum vorliegenden Code-Set führte. Das erarbeitete Code-Set dient der Erweiterung des bestehenden Settings bei Hilfsmittelversorgungen; es ersetzt nicht die Anamnese- und Befunderhebungsstandards aus den Bereichen Körperfunktion und ‑struktur wie etwa den Muskelstatus und die Winkelstellungen der Gelenke in den sagittal‑, frontal- und transversal-rotatorischen Bewegungsebenen (SFTR-Notierung mittels Neutral-Null-Methode).
Ziel des Projekts
Die Arbeitsgruppe schlägt das erarbeitete Code-Set als Gedankenstütze in der neuropädiatrischen, orthopädischen und neurologischen – im besten Fall interdisziplinären – Sprechstunde vor. Es soll dazu eingesetzt werden, die ganzheitliche Sichtweise, für die die ICF mit ihrem biopsychosozialen Modell 5 steht, in den Alltag zu implementieren – gerade in einem so funktionell geprägten Bereich wie der Orthesenversorgung. Durch eine gezielte Berücksichtigung der drei gleichberechtigten Domänen (Struktur/Funktion, Aktivität, Teilhabe) wird die Fokussierung auf die Struktur- und Funktionsebene vermieden. Vielmehr gilt es, den Patienten in seiner Gesamtheit und in den für ihn relevanten Aspekten seines Alltagslebens zu berücksichtigen, insbesondere in Bezug auf den Aspekt der Partizipation.
Beschreibung des Projekts/Methodik
Die Arbeitsgruppe hat sich zur Erarbeitung eines Code-Sets zur ICF-basierten Versorgungsstruktur für AFOs zwei- bis dreimal jährlich getroffen. Die 11 Mitglieder sind Ärzte, Therapeutinnen und Therapeuten sowie Technikerinnen und Techniker, die teils in Kliniken, teils in Unternehmen tätig sind und auf unterschiedliche Weise in Orthesen- und Hilfsmittelversorgungen involviert sind. Alle Beteiligten sind mit dem Grundkonzept der ICF gut vertraut. Die Grundzüge des biopsychosozialen Modells und die diesem zugeordneten Lebensdomänen und ‑komponenten wurden zu Beginn des Projekts durch ein Impulsreferat verdeutlicht, sodass alle Mitglieder der Projektgruppe mit dem gleichen Grundwissen in die Arbeit starteten.
Erster Schritt: Übertragung der Unterschenkelorthesentypen in eine Hilfsmittelmatrix – Ausgangspunkt Orthesentyp
Der erste Schritt bestand in einer Übertragung der verschiedenen Typen von Unterschenkelorthesen (s. die Liste unten) in eine Hilfsmittelmatrix. Die drei Grunddomänen der ICF (Struktur/Funktion, Aktivität, Teilhabe) wurden innerhalb der Matrix auf die y‑Achse aufgetragen, auf der x‑Achse die GMFCS-Level 1 bis 5 (GMFCS = Gross Motor Function Classification System) 6. Als dritte Dimension kam das Alter der zu Versorgenden hinzu.
Sodann wurden die Unterschenkelorthesen durch Abstimmung in der Gruppe mittels Delphi-Prozess in dieses Koordinatensystem eingeordnet. Zunächst reduzierte die Arbeitsgruppe die verschiedenen Unterschenkelorthesenformen, ‑konzepte und ‑prinzipien im Konsensverfahren auf eine handhabbare Anzahl. Es handelt sich dabei um folgende acht Orthesentypen:
- AFO mit dynamisch korrigierendem Knöchelgelenk
- AFO mit Carbonfeder dorsal
- AFO aus Polypropylen (PP) sowie AFO aus PP mit Plantaranschlag
- DAFO
- Spiralorthese
- Silikonorthese
- Innenschuh, umfassend versteift
- Carbon-Fertig- bzw. ‑Halbfertigerzeugnis
Das Alter der Patienten erwies sich als Dimension zur Kategorisierung bzw. Klassifikation von Unterschenkelorthesen als wenig aussagekräftig. Deshalb wurde diese Dimension durch die Gliederung einer allgemein anerkannten Struktur ersetzt – die Amsterdam Gait Scale (AGS) 7. Somit bilden GMFCS-Level, AGS und die Domänen der ICF die Dimensionen, mit denen die Eigenschaften der Unterschenkelorthesen innerhalb der entworfenen Matrix beschrieben werden können.
Dieser Prozess war sehr aufschlussreich, denn es wurde deutlich, inwiefern das unterschiedliche Erfahrungswissen der Teilnehmerinnen und Teilnehmer die Auswahl der Unterschenkelorthesen bestimmte und wie individuell die verschiedenen Kriterien gewichtet wurden. Besonders bei den personzentrierten Dimensionen zeigte sich die Subjektivität der Beurteilung: Die Mitglieder der Gruppe hatten sehr unterschiedliche Auffassungen zu diesem Themenkomplex, und es erwies sich als Herausforderung, die Orthesen in Bezug auf diese Dimensionen differenziert zu beschreiben.
Bei der Zuordnung der Ortheseneigenschaften wurden viele Aspekte im Zusammenhang mit Körperfunktionen und ‑strukturen genannt – bei der Partizipation dagegen wurde überwiegend der Aspekt des selbstständigen oder zumindest leichten Anlegens der Orthese angeführt. In diesem Zusammenhang wurde innerhalb der Gruppe kritisch vermerkt, dass die ICF an dieser Stelle keine stärkere Differenzierung erlaubt, obwohl dieser Aspekt ein wichtiges Auswahlkriterium in Bezug auf den Typ der AFO sein sollte. Lediglich die Aspekte „Lässt sich leicht anlegen“ und „Lässt sich nur mit Aufwand und Fachkenntnis anlegen“ waren in diesem Zusammenhang differenzierbar. Die Arbeitsgruppe bestärkte dies in der Wahrnehmung, dass die ICF möglicherweise kein geeignetes Instrument zur Beschreibung funktionell-partizipativer Aspekte körpernaher Hilfsmittel ist.
Zweiter Schritt: Verortung von AFOs in der Orientierungshilfe „Hilfsmittelmatrix 2.0“ – Ausgangspunkt Partizipation
Im Laufe der weiteren Diskussion wurde immer deutlicher, dass der Aspekt der Partizipation bei einer Versorgung mit Unterschenkelorthesen in den Vordergrund zu stellen ist. Beim Aspekt der Partizipation geht es um die Belange des Orthesennutzers. Es ist zu vermuten, dass die Ursache für die unzureichende Differenzierung in erster Linie darin bestand, ein Produkt mittels der Kategorien der ICF zu beschreiben. Im Gegensatz dazu beschreibt die ICF Gesundheitsstörungen von Personen. Ein klientenzentrierter Blick erfordert Zielformulierungen auf Partizipationsebene; die Orthese muss sich dieser Zielsetzung unterordnen. Da die zu entwickelnde Matrix ein praktischer Wegweiser zur im jeweiligen Fall geeigneten Unterschenkelorthese sein sollte, die eine Teilhabe am besten ermöglicht, sammelte die Arbeitsgruppe zunächst gängige Partizipationsziele, zum Beispiel: „In verschiedenen Orten und Situationen zu gehen und sich fortzubewegen, wie in einem Haus oder Gebäude von einem Raum in einen anderen gehen oder auf einer Straße einer Stadt gehen“ (ICF-Code d460).
In der zu entwickelnden Matrix sollten die Eigenschaften beschrieben werden, die eine Orthese erfüllen muss, um diese Ziele zu erreichen. Hier zeigte sich jedoch, dass ein grobes, allgemeingültiges Teilhabeziel zur Beschreibung zu vieler Eigenschaften führt, das heißt, die Matrix wird auf diese Weise zu sehr ausgedehnt. Im individuellen Fall lassen sich die Partizipationsaspekte so unterschiedlich auslegen, dass jeweils eine Vielzahl von Orthesenversorgungen zur Wahl steht. Ein Wegweiser im Umfang von mehr als einer Seite böte nach allgemeiner Einschätzung der Arbeitsgruppe jedoch in keiner Sprechstunde oder Beratungssituation eine sinnvolle Hilfestellung.
Dritter Schritt: Umwandlung der Matrix in ein Code-Set
Die Mitglieder der Arbeitsgruppe formulierten daraufhin eine neue Zielsetzung: Es galt nunmehr, sich auf die verschiedenen Aspekte der ICF zu konzentrieren, um das Patientenanliegen in den Mittelpunkt zu stellen. So entstand das vorliegende Code-Set (Abb. 1): In einem konsensgesteuerten Verfahren wurden die relevantesten Codes aus der ICF zusammengefasst. Diese Codes hatten sich in den Vorarbeiten der Gruppe durch die gegenseitige Vorstellung von Fallbeispielen bereits herauskristallisiert. Auch hier musste ein Auswahl- und Reduktionsprozess durchgeführt werden, um das Code-Set handhabbar zu halten. Das letztlich entwickelte Arbeitsblatt enthält die relevantesten ICF-Codes in Bezug auf die Versorgung mit Unterschenkelorthesen und soll als Strukturhilfe in der Sprechstunde genutzt werden, um die mehrschichtigen Versorgungsaspekte im Blick zu behalten.
Das Arbeitsblatt erhebt keinen Anspruch auf Vollständigkeit. In Abbildung 1 ist das Code-Set detailliert abgebildet. Im Folgenden wird anhand zweier Fallbeispiele die Anwendung des erarbeiteten Code-Sets dargelegt und somit dessen Eignung für konkrete Versorgungsfälle aufgezeigt.
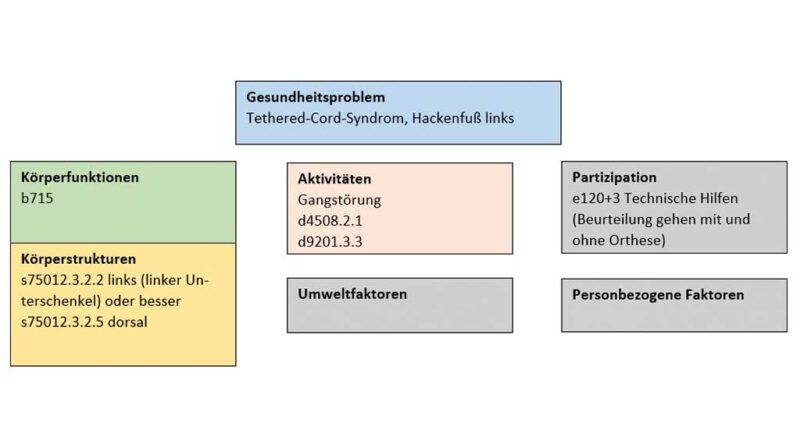
Fallbeispiel 1: Tethered-Cord-Syndrom mit Hackenfußstellung
Patient A ist 9 Jahre alt. Er ist ein kraftvoller und agiler Junge mit eingeschränkter Laufleistung und asymmetrischem Gangbild. Aufgrund einer Hackenfußfehlstellung links mit fersenbetonter Belastung bei Stellung des Fußes in Dorsalextension wird er orthopädietechnisch versorgt. Die ursächliche ICD-codierte Diagnose 8 lautet „Angeborene Fehlbildung des Rückenmarks“ (Q06.8). In diesem Fall handelt es sich um ein Tethered-Cord-Syndrom und eine damit in Zusammenhang stehende erworbene progressive Deformität der Füße („Sonstige erworbene Deformität des Knöchels und des Fußes“, M21.6). Bei der Beobachtung des Gangbilds ist in der Standphase zu erkennen, dass linksseitig kein Abroll- und Abstoßverhalten vorhanden ist. Im täglichen Leben ist der Patient dadurch zwar nur wenig beeinträchtigt, allerdings haben sich seine Leistungen im Schulsport sowie beim Spielen in der Freizeit verschlechtert.
Körperfunktionen
Die Wadenmuskulatur des Patienten ist zu schwach, um das obere Sprunggelenk in Richtung Dorsalextension als Antagonisten zu stabilisieren. Sowohl Muskeltonus als auch Muskelkraft der Fußsenker sind nicht ausreichend und weichen erheblich von der normalen Funktion ab (b715).
Aktivitäten und Partizipation
Das Gangbild des Patienten weicht wegen der Hackenfußstellung von der Norm ab; die funktionelle Einschränkung im Alltag ist allerdings nicht sehr groß und lässt sich daher mit dem Grad 1 („mäßige Abweichung“, d4508.2.1) beschreiben.
Da der Patient angibt, dass seine sportliche Leistungsfähigkeit abnehme, wird als Codierung der Leistungsfähigkeit Grad 3 ausgewählt („erhebliche Einschränkung“, d9201.3.3). Für den Patienten hat das Training im Sportverein eine große soziale Bedeutung; deshalb beziffert er seine Einschränkung darin mit einer 3. Des Weiteren stört ihn die Auffälligkeit seines asymmetrischen Gangbildes.
Umweltfaktoren
Die Orthesenversorgung, die den Hackenfuß korrigiert und kontrolliert, ermöglicht dem Patienten ein unauffälliges Gehen im Alltag und ein Laufen beim Sport. Die Orthese ist daher ein erheblicher Förderfaktor und wird somit mit „e120+3“ beschrieben.
Die Darstellung des Befundes erfolgt in diesem Fallbeispiel anschaulich direkt im biopsychosozialen Modell, um den Bezug zur ICF zu verdeutlichen (Abb. 2). Die Angabe der entsprechenden Codes in der Grafik des biopsychosozialen Modells in diesem Fallbeispiel dient der Veranschaulichung des Zusammenhangs der ICF-Struktur mit dem Code-Set.
ICF-basierte Ziele für den Patienten
- Teilhabe: Mit den neuen Orthesen soll der Patient in der Lage sein, beim Sport nach 3 Monaten Training wieder an sein altes Leistungsniveau anzuknüpfen. Sein Gangbild soll symmetrisch und möglichst unauffällig sein.
- Aktivität: Die Wadenmuskulatur soll nach 6 Monaten so kräftig sein, dass die Schnellkraft beim Laufen ausreicht, um 50 Meter in 30 Sekunden zu laufen.
- Körperfunktion: Der Muskeltonus soll durch die Orthese so stimuliert werden, dass er ausreicht, um das OSG tagsüber in Neutralstellung zu halten.
- Körperstruktur: Das Tragen der Orthese soll einer Zunahme der Hackenfußstellung vorbeugen.
Schlussfolgerungen/Reflexion
Die Darstellung eines Befunds mit den Codes der ICF ist möglich, um die Versorgung ausreichend zu begründen. Für detaillierte Aussagen über Fehlstellungen etc. ist die ICF jedoch nicht geeignet; deshalb bleibt ein aussagekräftiger klinischer Befund unverzichtbar. Die grafische Darstellung im biopsychosozialen Modell verdeutlicht etwaige Lücken im Befund und gibt so den Hinweis, diese Befunddatenaten zu ergänzen.
Im beschriebenen Fall ist der Aspekt der Teilhabe für den Patienten von übergeordneter Bedeutung. Dies führt zu einem interventionsleitenden Teilhabe-Ziel. Die Orthese (Abb. 3) unterstützt den Patienten deshalb da, wo sie für seine Teilhabe entscheidend ist. Als Effekt wird er sie gerne tragen und Unterstützung von seinem familiären und sozialen Umfeld erhalten.
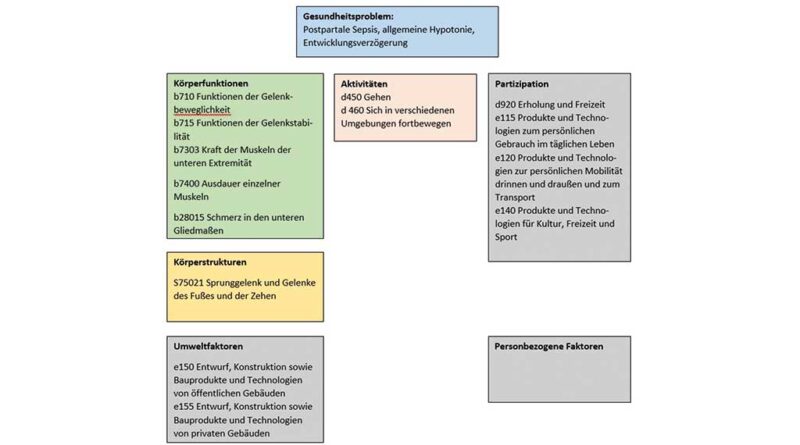
Fallbeispiel 2: Entwicklungsverzögerung nach postpartaler Sepsis mit muskulärer Hypotonie und ausgeprägtem Pes planovalgus
Patient B ist 3 Jahre und 5 Monate alt. Bei ihm wurde eine muskuläre Hypotonie und eine Entwicklungsverzögerung nach postpartaler Sepsis mit konsekutivem Knicksenkfuß beidseits diagnostiziert. Die entsprechenden ICD-Codes lauten:
- ICD P36 (Bakterielle Sepsis beim Neugeborenen)
- ICD M21.61 (Erworbener Knick-Plattfuß [Pes planovalgus])
- ICD M 21.06 (Genu valgum bzw. Valgusdeformität, anderenorts nicht klassifiziert: Unterschenkel [Fibula, Tibia, Kniegelenk])
Der Patient ist ein agiler Junge; er geht frei und ohne besondere Einschränkungen. Allerdings schafft er maximal 200 m Gehstrecke – dann geht er wegen zunehmender Schmerzen im Sprunggelenk und Erschöpfung nicht weiter (schmerzbedingte Gehstreckenbegrenzung, ineffizientes Gangbild). Die Darstellung des Befunds erfolgt in diesem zweiten Fallbeispiel direkt im biopsychosozialen Modell, um den Bezug zur ICF zu verdeutlichen (Abb. 4).
Die Ziele der Neuversorgung mit „Camafo®“-Orthesen 9 (Abb. 5) werden bezogen auf die drei Domänen der ICF wie folgt formuliert:
ICF-basierte Ziele
- Teilhabe: 4 Wochen nach Auslieferung der Orthesen soll der Patient gemeinsam mit seinen Freunden unterschiedlich lange Gehstrecken von bis zu 1.000 m schmerzfrei bewältigen können.
- Aktivität: Der Patient soll nach 6 Wochen Nutzungsdauer der Orthesen problemlos auf Spielgeräte und eine Wellenbahn klettern können.
- Körperfunktion: Überlastungsschmerzen sollen nach 2 Wochen Nutzungsdauer nicht mehr auftreten.
- Körperstruktur: Die angestrebte Korrekturstellung des unteren Sprunggelenks soll bei einem Bewegungsumfang von 30°-0°-40° (PF-0-DE) im OSG erhalten bleiben.
Evaluation
- Aus Technikersicht: Mit den Orthesen bleibt die Gelenkbeweglichkeit erhalten, die Gelenkstabilität wird erhöht, und die pathologische Abweichung wird ausgeschlossen. Die Muskulatur kann zielgerichtet arbeiten. So wird ein ökonomischeres Gangbild erreicht und die Gehstrecke erwartungsgemäß auf mehr als 1.000 m erweitert.
- Aus Patientensicht: Die Orthesen fühlen sich gut an, das Tragen wird problemlos akzeptiert, die Benutzung der Spielgeräte ist möglich, und der Patient erweitert mit großer Freude seinen Aktionsradius.
Schlussfolgerungen/Reflexion
Auch in diesem Fallbeispiel zeigt sich die Begrenztheit der ICF bei der Befundbeschreibung: Geht es etwa um konkrete Gradzahlen der Gelenkstellung und deren Veränderung, so können diese nicht angegeben werden. Auch hier ist ergänzend die Anwendung eines klassischen Befundbogens bzw. Assessments nötig. Die Bedeutung des eigens entwickelten Code-Sets „ICF und Orthesen“ besteht auch hier in der Betonung des Teilhabeaspekts: Die Evaluation der in Frage kommenden Orthesen erfolgt anhand der aus Patientensicht besonders bedeutsamen Aktivität der Benutzung von Spielgeräten. Zwar ist es darüber hinaus sicher vorteilhaft für den Patienten, wenn er längere Strecken gehen kann – der Aspekt der Nutzung von Spielgeräten ist in diesem Fall aber handlungsleitend für die Auswahl der konkreten AFO.
Ergebnis
Um das Arbeitsblatt mit dem hier vorgestellten Code-Set handhabbar zu gestalten und es im Alltag sinnvoll anwenden zu können, wurde der Konsens erzielt, sich auf die dreistelligen Codes aus der ICF zu beschränken. Dies hat den Vorteil einer guten Handhabbarkeit und Übersichtlichkeit: Es ist auf einen Blick festzustellen, ob aus jedem der vier farbig markierten Bereiche der ICF-Struktur mindestens ein Code verwendet wird. Die Befunddokumentation sollte nach Bedarf ergänzt werden, zum Beispiel im Falle von Versorgungsbegründungen.
Fazit
Durch den hier vorgestellten Ansatz einer Anwendung der ICF auf einen speziellen Versorgungsbereich hat sich gezeigt, dass dabei stets der Mensch im Mittelpunkt der Betrachtung stehen muss – nicht das zu verordnende Hilfsmittel. Dies ist eine Erklärung, warum der ursprüngliche Plan, eine ICF-basierte AFO-Matrix inklusive der Zuweisung bestimmter Orthesentypen zu entwickeln, nicht umzusetzen war. Die Diskussion in der Projektgruppe und die ausgiebige Beschäftigung mit der Materie hat einen tiefergreifenden Erkenntnisgewinn erbracht: Eine Versorgung mit Unterschenkelorthesen für Kinder und Jugendliche kann nicht schematisiert werden und muss weiterhin individuell erfolgen – und zwar unter Berücksichtigung aller Teilaspekte des biopsychosozialen Modells der ICF. Eine breite Anwendung des hier vorgestellten Code-Sets in den (interdisziplinären) Sprechstunden ist aus Sicht der Autoren geeignet, den Weg in eine klientenzentriertere und teilhabeorientiertere Hilfsmittelversorgung zu weisen.
Danksagung
Die Autoren danken allen Expertinnen und Experten des Hilfsmittelmoduls des Netzwerks Cerebralparese e. V. für die engagierte Zusammenarbeit.
Für die Autoren:
Peter Fröhlingsdorf, OTM
Vorstandsmitglied
Netzwerk Cerebralparese e. V. – Verein zur Förderung vernetzter CP-Versorgung
Lütgendortmunder Str. 153
44388 Dortmund
peter.froehlingsdorf@web.de
Begutachteter Beitrag/reviewed paper
Vehse BC, Espei A, Kandel G, Püttmann B, Fröhlingsdorf P. Code-Set für eine ICF-basierte Versorgung mit Unterschenkelorthesen (AFOs) – wie aus Scheitern Erkenntnisgewinn wird. Orthopädie Technik, 2022; 73 (3): 34–39
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Fröhlingsdorf P, Vehse BC, Herz D, Steinebach S. Hilfsmittelmatrix Cerebralparese – eine Orientierungshilfe für die Behandlung von Kindern mit CP. Orthopädie Technik, 2016; 67 (7): 56–61
- Die International Classification of Functioning, Disability and Health (ICF) ist eine Klassifikation der Weltgesundheitsorganisation (WHO). Die deutschsprachige Übersetzung: Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit. Stand Oktober 2005. https://www.bfarm.de/SharedDocs/Downloads/DE/Kodiersysteme/klassifikationen/icf/icfbp2005_zip.html?nn=841246&cms_dlConfirm=true&cms_calledFromDoc=841246 ) (Zugriff am 07.02.2022)
- Die International Classification of Functioning, Disability and Health (ICF) ist eine Klassifikation der Weltgesundheitsorganisation (WHO). Die deutschsprachige Übersetzung: Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit. Stand Oktober 2005. https://www.bfarm.de/SharedDocs/Downloads/DE/Kodiersysteme/klassifikationen/icf/icfbp2005_zip.html?nn=841246&cms_dlConfirm=true&cms_calledFromDoc=841246 ) (Zugriff am 07.02.2022)
- Fröhlingsdorf P, Vehse BC, Herz D, Steinebach S. Hilfsmittelmatrix Cerebralparese – eine Orientierungshilfe für die Behandlung von Kindern mit CP. Orthopädie Technik, 2016; 67 (7): 56–61
- Die International Classification of Functioning, Disability and Health (ICF) ist eine Klassifikation der Weltgesundheitsorganisation (WHO). Die deutschsprachige Übersetzung: Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit. Stand Oktober 2005. https://www.bfarm.de/SharedDocs/Downloads/DE/Kodiersysteme/klassifikationen/icf/icfbp2005_zip.html?nn=841246&cms_dlConfirm=true&cms_calledFromDoc=841246 ) (Zugriff am 07.02.2022)
- Rosenbaum PL, Palisano RJ, Bartlett DJ, et al. Development of the gross motor function classification system for cerebral palsy. Dev Med Child Neurol, 2008; 50 (4): 249–253
- Rodda, H. K. Graham Aus. Classification of gait patterns in spastic hemiplegia and spastic diplegia: a basis for a management algorithm. European Journal of Neurology Rodda. (11)2001; 8 Suppl, 5:98–108. doi: 10.1046/j.1468–1331.2001.00042.x. PMID: 11851738.
- Bundesinstitut für Arzneimittel und Medizinprodukte (Hrsg.). ICD-10, Internationale statistische Klassifikation der Krankheiten und verwandter Gesundheitsprobleme. 10. Revision. German Modification, Version 2021 (ICD-10-GM, Version 2021). Mit Aktualisierungen vom 11.11.2020 und 10.03.2021. https://www.dimdi.de/static/de/klassifikationen/icd/icd-10-gm/kode-suche/
htmlgm2021/ (Zugriff am 07.02.2022) - Kandel G, Behrens K, Fröhlingsdorf P. Eine neue Orthese für die Fußversorgung von Kindern – Ein Erfahrungsbericht. Orthopädie Technik, 2017; 68 (2): 36–39