Einleitung
Angesichts der neuesten technologischen Fortschritte sind auf dem Verbrauchermarkt mittlerweile etliche hochwertige und dennoch bezahlbare Videoaufnahmegeräte erhältlich, die von Mobiltelefonen über Tablets und Camcorder bis hin zu digitalen spiegellosen High-End-Kameras reichen. Diese eignen sich teilweise sogar für den professionellen Einsatz in Ganglaboren, die sich aufgrund der hohen Kosten kein 3D-System leisten können. Sie verlassen sich dann auf 2D-Systeme, auch wenn die visuelle Ganganalyse nicht als absolut zuverlässige Methode angesehen werden kann 1. Die Videoanalyse kann zudem auch dann eingesetzt werden, wenn mangelnde Zeit eine wesentliche Einschränkung darstellt.
Der Einsatz synchronisierter Videosysteme zur Ganganalyse von Kindern wird zunehmend erforscht 2 3 4; sowohl in der Forschung als auch im klinischen Bereich werden sie immer häufiger eingesetzt. Dazu werden an bestimmten anatomischen Positionen Marker verwendet, damit Segmentpositionen und Gelenkwinkel besser beobachtet bzw. gemessen werden können. Mit spezieller Software kann man Videos verlangsamen oder anhalten, um komplizierte Gangmuster zu studieren, die sonst vom menschlichen Auge unentdeckt blieben.
2D-Systeme können als eigenständiges System oder in Kombination mit einer instrumentierten Ganganalyse verwendet werden. Im zweiten Fall spielen Videos eine wichtige Rolle bei der Qualitätssicherung oder bei der manuellen Erstellung von Gang-Events für die Befunderhebung, wenn diese nicht automatisch eingestellt werden können (z. B. unklarer Fußaufsatz auf Kraftmessplatten oder fehlende Bodenfreiheit in der Schwungphase).
Anwendungsgebiete der 2D-Bewegungsanalyse
2D-Analysen eignen sich für spezifische Anwendungen, insbesondere im Bereich der pädiatrischen Orthopädie. Ein Arzt kann einen Patienten speziell für eine 2D-Analyse anstelle einer 3D-Analyse überweisen, wenn bestimmte Kontraindikationen für eine 3D-Ganganalyse vorliegen, z. B.:
- eine altersbedingt niedrige Compliance,
- Personen mit Verhaltens- oder kognitiven Problemen,
- Personen mit Muskelschwäche, die das Stehen für die Dauer der Markerplatzierung während einer 3D-Analyse behindert,
- die Verwendung ambulanter Geräte (z. B. Gehhilfen), die die 3D-Marker verdecken, oder
- die Verwendung höherer Orthesen, die die Platzierung von Markern behindern (z. B. Hüft-/Beckenorthesen).
2D-Analysen sind somit ein schneller und effizienter Weg, um die Entwicklung eines Kindes bis zum Erreichen der Entwicklungsreife zu verfolgen. Innerhalb kurzer Zeit können damit verschiedene Orthesen getestet und ihre Wirkung beim Gehen dokumentiert werden, was bessere Behandlungspläne und eine adäquate therapeutische Empfehlung für die Patienten ermöglicht. Die Aufzeichnung von Emotionen ist ebenso per Video möglich.
Die Beurteilung des Gangs per Videoanalyse hat jedoch stets eine subjektive Komponente, weshalb bei der Beobachtung mit angemessener Sorgfalt und vor allem mit einer geeigneten Systematik vorgegangen werden sollte. Darüber hinaus muss eine ausreichende Ausbildung des Personals gewährleistet sein. Zur Auswertung des per Video aufgezeichneten Gangs wurde eine Reihe von Beurteilungsbögen entwickelt 5 6 7 8. Deren Zuverlässigkeit und Validität, insbesondere im Bereich der pädiatrischen Zerebralparese, wurde ebenfalls getestet 9 10 11. Der Raum und das System sollten in Bezug auf Größe, Abstand der Kameras von der Laufbahn, Seitenverhältnis und Winkel der Kameras angemessen eingerichtet sein 12. Die Auswirkungen der Parallaxe sollten nicht unterschätzt werden.
Die Mehrheit der Kinder, die bei Ganganalysen untersucht werden, leidet an einer Zerebralparese, die sich in den meisten Fällen als innenrotiertes Gangmuster manifestiert, das mittels 2D-Ganganalyse nur schwer, teils unmöglich zu beurteilen ist. Watelain et al. berichten über eine gewisse Variabilität zwischen Spezialisten bei der Videobeurteilung des hemiplegischen Gangs und über wichtige Unterschiede hinsichtlich der Zuverlässigkeit bestimmter Indikatoren wie Schrittlänge, Fußerstkontakt, Fußausstellwinkel oder Flexion/Extension des Sprunggelenks, des Knies und der Hüfte 13.
Fallbeispiel
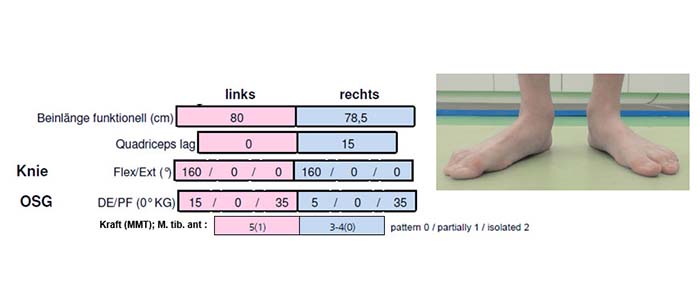
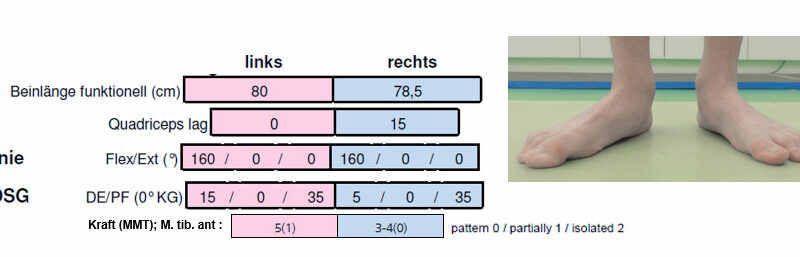
Im Folgenden wird die Fallstudie eines 14-jährigen Kindes mit rechtsbetonter bilateraler Zerebralparese (GMFCS I) vorgestellt. Das Kind hat eine radiologisch gemessene Beinlängendifferenz zu Ungunsten der rechten Seite von 2 cm und eine leichte Thorax-Skoliose (Cobb-Winkel 13°). Die aktuelle orthopädische Intervention besteht in einem ganzsohligen Beinlängenausgleich von 2 cm rechts. Das Kind wurde aufgrund einer Fußheberschwäche zur Hilfsmitteltestung an das Ganglabor überwiesen. Die klinische Untersuchung ergab einen funktionellen Beinlängenunterschied von 1,5 cm (rechts < links), ein aktives Knieextensionsdefizit von 15° rechts (passive Knieüberstreckung von 5°) und eine Schwäche des rechten M. tibialis anterior (3–4 (0) nach 14). Beide Knie und Sprunggelenke sind kontrakturfrei (Abb. 1). Im Barfußgang konnten folgende Gangbildabweichungen beobachtet werden:
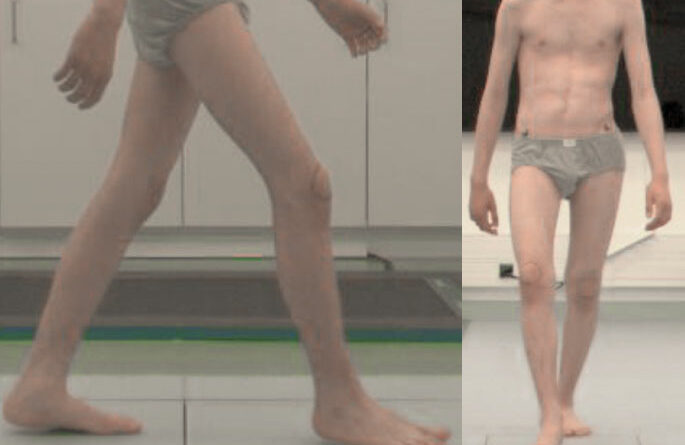
- Die schwachen Dorsalextensoren rechts verursachen ein Problem mit der Klärung der Schwungphase durch die vermehrte Plantarflexionsstellung, was zu einem Vorfußerstkontakt führt (Abb. 2).
- Kompensatorisch werden Hüfte und Knie vermehrt gebeugt.
- Die Muskelschwäche führt zudem zu einem milden Kauergangbild mit vorzeitigem Fersenhub in der mittleren Standphase (Abb. 3).
- Das Becken ist zur rechten Seite – dem kürzeren Bein – abgesenkt.
- In der Frontalebene zeigt der Oberkörper eine kontinuierliche Seitneigung nach links.
- Die Rückkippung in der Schwungphase rechts dient zur Schrittlängengewinnung.
- Das rechte Knie ist während des gesamten Gangzyklus leicht nach außen gedreht, und der rechte Fuß weist einen vergrößerten Fußöffnungswinkel auf.
Durch das Tragen von Schuhen mit 2 cm Beinlängenausgleich rechts ist keine deutliche Verbesserung beim Erstkontakt zu erkennen; der Vorfußerstkontakt persistiert (Abb. 4). In der Schwungphase ist der Fuß leicht supiniert. Im Bereich des Beckens ist eine verbesserte Stabilität in der Frontalebene sichtbar. Ansonsten sind in den Videos keine wesentlichen Veränderungen zu erkennen.
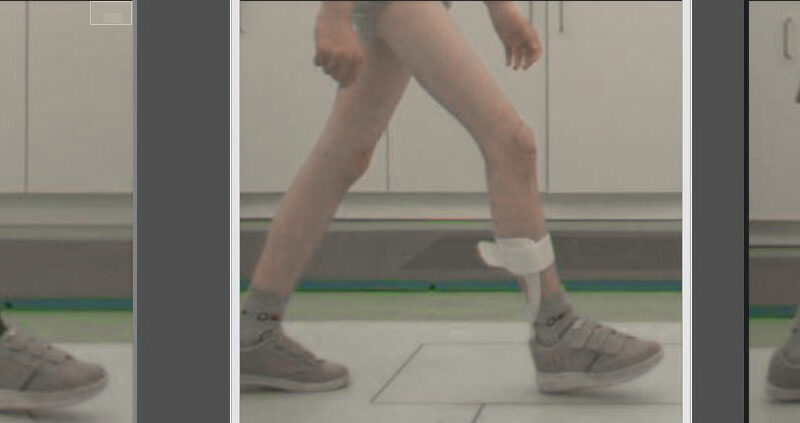
Durch das Tragen einer Test-Fußheberbandage ist ein „Low-Heel“-Erstkontakt, gefolgt von einem „Foot-Slap“ (Abb. 5a), zu erkennen. Jetzt ist kein vorzeitiger Fersenhub mehr zu sehen, was zu einem verbesserten „Ankle-Rocker“ führt. Die verbleibenden Gangabweichungen bleiben bestehen, wenn auch in geringerem Maße. Eine Test-Unterschenkel-Orthese bewirkt eine bessere Dorsalextension des Sprunggelenks in der Schwungphase, was zu einem verbesserten Erstkontakt führt (Abb. 5b). Die Verwendung einer myoelektrischen Orthese führt nicht nur zu einem klaren Fersenerstkontakt mit gutem Heel-Rocker, sondern auch zu einer verbesserten Knieextension beim Fußerstkontakt (Abb. 5c). In der Schwungphase kommt es zu einer verbesserten Dorsalextension und Pronation des Fußes, was zu einer verbesserten Schwungphasenfreiheit führt (Abb. 6).
Diskussion
Mit einem Videosystem wurden verschiedene Aspekte des Gangs in der sagittalen und in der frontalen Ebene beim Tragen verschiedener Orthesen eines Kindes mit Zerebralparese analysiert. Das Gangbild des Kindes wurde durch das Tragen einer myoelektrischen Orthese mit Beinlängenausgleich am positivsten beeinflusst. Die zusätzliche klinische Untersuchung hat dazu beigetragen, ein geeignetes Therapiekonzept für die Testperson zu erstellen. Demnach sollte eine Gangschule mit Schwerpunkt Rumpfaufrichtung zur Korrektur der BWS-Kyphose in die Physiotherapie integriert werden. Eine Ausschöpfung der möglichen Knieextension am Ende der Standphase und beim Fußerstkontakt auf eine Nullstellung zur Eliminierung des Quadrizeps-Lags soll erreicht werden. Zusätzlich soll ein angeleitetes Gerätetraining zur Kräftigung der Rhomboiden und des M. latissimus stattfinden. Zur Verbesserung der Rumpfaufrichtung sollte der M. pectoralis gedehnt werden. Eine Kräftigung des Fußhebers – sowohl konzentrisch als auch exzentrisch – mit zunehmender Aktivierung der Kniestreckung wird ebenso empfohlen. Das Kind wird alle 3 bis 6 Monate im Labor mit erneuter Videodokumentation und klinischen Untersuchungen beobachtet, um den Fortschritt zu überwachen und gegebenenfalls die therapeutischen oder orthopädischen Empfehlungen zu optimieren.
Fazit
Zusammenfassend lässt sich feststellen, dass die Verwendung von 2D-Systemen zur Analyse des Gangs von Kindern – insbesondere im Bereich Orthesenversorgung – aufgrund der erheblichen Vorteile in Bezug auf die Finanzierung, die Einfachheit der Prüfung (insbesondere bei Probanden mit geringer Compliance) und die Möglichkeit, verschiedene Orthesen oder mehrere Probanden innerhalb eines begrenzten Zeitrahmens zu testen, zunehmend interessanter wird. Nachteile wie z. B. die Subjektivität der Analysen, die Unmöglichkeit, Rotationen zu beobachten, und die Einschränkungen hinsichtlich des Parallaxenfehlers sind jedoch ebenfalls bemerkenswert und sollten daher nicht ignoriert werden.
Die Autorin:
Dr. phil. Sonia D’Souza
Technische Leiterin des Ganglabors
Orthopädische Klinik
Klinikum Stuttgart
Kriegsbergstraße 62
70174 Stuttgart
s.souza@klinikum-stuttgart.de
Begutachteter Beitrag/reviewed paper
D’Souza S. 2D-Bewegungsanalyse in der Kinderversorgung. Orthopädie Technik, 2021; 72 (3): 40–43
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Kawamura CM et al. Comparison between visual and three-dimensional gait analysis in patients with spastic diplegic cerebral palsy. Gait Posture, 2007; 25 (1): 18–24. doi: 10.1016/j.gaitpost.2005.12.005
- Michelini A et al. Two-dimensional video gait analysis: A systematic review of reliability, validity, and best practice considerations. Prosthet Orthot Int, 2020; 44 (4): 245–262. doi: 10.1177/0309364620921290
- Harvey A, Gorter JW. Video gait analysis for ambulatory children with cerebral palsy: Why, when, where and how! Gait Posture, 2011; 33 (3): 501–503. doi: 10.1016/j.gaitpost.2010.11.025
- Pantzar-Castilla E et al. Knee joint sagittal plane movement in cerebral palsy: a comparative study of 2‑dimensional markerless video and 3‑dimensional gait analysis. Acta Orthop, 2018; 89 (6): 656–661. doi: 10.1080/17453674.2018.1525195
- Gronley JK, Perry J. Gait Analysis Techniques – Rancho Los Amigos Hospital Gait Laboratory. Phys Ther, 1984; 64 (12): 1831–1838
- Mackey AH et al. Reliability and validity of the Observational Gait Scale in children with spastic diplegia. Dev Med Child Neurol, 2003; 45 (1): 4–11. doi: 10.1111/j.1469–8749.2003.tb00852.x
- Read HS et al. Edinburgh visual gait score for use in cerebral palsy. J Pediatr Orthop, 2003; 23 (3): 296–301. doi: 10.1097/00004694–200305000-00005
- Toro B et al. The Development and Validity of the Salford Gait Tool: An Observation-Based Clinical Gait Assessment Tool. Arch Phys Med Rehabil, 2007; 88 (3): 321–327. doi: 10.1016/j.apmr.2006.12.028
- Pantzar-Castilla E et al. Knee joint sagittal plane movement in cerebral palsy: a comparative study of 2‑dimensional markerless video and 3‑dimensional gait analysis. Acta Orthop, 2018; 89 (6): 656–661. doi: 10.1080/17453674.2018.1525195
- Bella GP et al. Correlation among the Visual Gait Assessment Scale, Edinburgh Visual Gait Scale and Observational Gait Scale in children with spastic diplegic cerebral palsy. Brazilian J Phys Ther, 2012; 16 (2): 134–140. doi: 10.1590/S1413-35552012000200009.
- Rathinam C et al. Observational gait assessment tools in paediatrics – A systematic review. Gait Posture, 2014; 40 (2): 279–285. doi: 10.1016/j.gaitpost.2014.04.187
- Baker R. Measuring Walking. A Handbook of Clinical Gait Analysis. London: Mac Keith Press, 2013
- Watelain E et al. Variability of video-based clinical gait analysis in hemiplegia as performed by practitioners in diverse specialties. J Rehabil Med, 2005; 37 (5): 317–324. doi: 10.1080/16501970510035610
- Kendall FP et al. Muscles: Testing and Function with Posture and Pain, 5th ed. USA: Lippincott Williams & Wilkins, 2005.