Einleitung
Das Wort „Dekubitus“ (Kurzform für „Dekubitalgeschwür“) stammt von dem lateinischen Verb „decumbere“ ab, das „sich niederlegen“ bedeutet. Es verweist darauf, dass Druckgeschwüre häufig im Liegen entstehen. Laut der weltweit einheitlichen Definition nach NPUAP (das US-amerikanische National Pressure Ulcer Advisory Panel) und EPUAP (European Pressure Ulcer Advisory Panel) ist ein Dekubitus eine lokal begrenzte Schädigung der Haut und/oder des darunterliegenden Gewebes, in der Regel über knöchernen Vorsprüngen, infolge von Druck oder von Druck in Kombination mit Scherkräften. Durch einen Dekubitus verursachte Wunden werden als chronisch angesehen. Betroffen sind vorwiegend Menschen, die in einem schlechten Allgemeinzustand und zumindest teilweise immobil sind, an Minderdurchblutung leiden, Sensibilitätsstörungen oder Hautkrankheiten haben. Dabei kann der Druck von innen oder von außen einwirken – entscheidend dabei ist die Dauer, also die Frage, wie lange der Druck an der entsprechenden Stelle bestand. Druck von außen kann durch Falten im Laken oder Krümel hervorgerufen werden, aber auch durch Sonden oder Katheter. Druck von innen wird durch die Knochen verursacht. Grundsätzlich entstehen Dekubiti aufgrund einer Unterversorgung der entsprechenden Körperregion mit Blut und somit Sauerstoff.
Eingeteilt werden Dekubiti in vier Stadien oder Grade, die weltweit übereinstimmend definiert sind 1.
- Grad 1: Die Haut ist intakt, aber durch eine nicht wegdrückbare Rötung gezeichnet. Zum Teil kann die Rötung wärmer oder kälter, aber auch schmerzempfindlicher als die Hautumgebung sein.
- Grad 2: Die Haut weist eine Verletzung auf, die bis in die Dermis/Lederhaut reichen kann. Die Wunde ist rot bis rosa. Ebenfalls zählen intakte oder rupturierte Blasen dazu. Die Wunde ist oberflächlich.
- Grad 3: In diesem Stadium ist die Wunde je nach Lokalisation tief; Tunnelbildung ist möglich. Muskelgewebe, Sehnen und Knochen sind noch intakt. Körperregionen ohne subkutanes Gewebe wie Nasenrücken oder Ohren können Verletzungen bzw. Wunden — verursacht durch einen Dekubitus — aufweisen.
- Grad 4: In diesem Stadium sind auch Sehnen, Knochen und Muskeln betroffen oder freiliegend. Gewebe stirbt ab. Zusätzlich besteht eine erhöhte Gefahr von Ostitis und Osteomyelitis 2.
Risikofaktoren
Immobilität zählt zu den entscheidenden Risikofaktoren. Durch Bewegung ist eine bessere Blutzirkulation gegeben; kann sich der Patient nicht bewegen, ist er auf regelmäßige Mobilisation und Lagerung angewiesen. Gleichzeitig wirken sich eine schlechte Körperpflege, übermäßiges Schwitzen, Hauterkrankungen, Mangelernährung, Infektionen und Inkontinenz förderlich auf die Bildung eines Dekubitus aus. Ein erhöhtes Risiko haben auch Diabetiker: Sie leiden häufig unter Sensibilitätsstörungen und bemerken zum Teil kleine Verletzungen oder Druckgeschwüre nicht.
Therapie und Prophylaxe
Die Risikofaktoren sollten genau und regelmäßig erfasst, analysiert und evaluiert werden. Unabdingbar ist gerade bei pflegebedürftigen Menschen eine ständige Hautinspektion und ‑pflege. Die Lagerungen müssen individuell angepasst sein. Gegebenenfalls sollte die Ernährung umgestellt werden. Gleichzeitig ist die Zusammenarbeit mit Ärzten, Sanitätshäusern und Therapeuten wichtig, um sowohl geeignete Hilfsmittel als auch Therapien sinnvoll zu nutzen. Das Ermitteln der Dekubitusgrade ist demnach nur ein Schritt auf dem Weg zur Auswahl eines geeigneten Hilfsmittels. Der Einsatz von Hilfsmitteln bedeutet Dekubitusprophylaxe und ‑therapie zugleich, ist aber nur im Zusammenspiel zielführend. Ausführliches Wissen um den Zustand des betroffenen Menschen wie Diagnosen, Größe, Gewicht, Schmerzen, Kontrakturen, Haut- und Ernährungszustand, Wahrnehmung und Mobilitätsgrad erlauben eine genaue Dekubitus-Risikobewertung. Im Anschluss erfolgt die Weitergabe der ärztlichen Verordnung einschließlich der Bedarfsermittlung und des Kostenvoranschlages an die jeweilige Krankenkasse. Im Hilfsmittelverzeichnis des GKV-Spitzenverbandes heißt es zur Indikation:
Hilfsmittel gegen Dekubitus können zum Einsatz kommen, wenn
- bereits Dekubitalulzera (Stadium I bis IV nach EPUAP) oder
- durch Krankheit oder Behinderung ein dauerndes Liegen bzw. Sitzen erforderlich ist und zugleich ein erhöhtes Dekubitusrisiko vorliegt. Dies kann z. B. bei Patienten mit starken Bewegungseinschränkungen oder Lähmungen der Extremitäten und/ oder des Rumpfes zutreffen.“ 3
Menschen, die ein Hilfsmittel zum Sitzen oder Liegen benötigen, sind in der Regel erkrankt oder haben einen erhöhten Hilfebedarf aufgrund eingeschränkter oder keiner Eigenbewegung. Natürlich sorgen nicht die Hilfsmittel allein dafür, dass sich kein Dekubitus entwickelt oder ein vorhandener sich bessert. Vielmehr müssen sie immer als Unterstützung angesehen werden. Zusammen mit anderen prophylaktischen Maßnahmen können sie einer Dekubitus-Entstehung und ‑Verschlechterung entgegenwirken. Welches aus der Vielzahl an angebotenen Hilfsmitteln schließlich zum Einsatz kommen kann, sollte immer von den oben genannten Kriterien abhängig gemacht werden. Dies wird im Folgenden anhand zweier Fallbeispiele verdeutlicht.
Fallbeispiel 1
Ein 45-jähriger männlicher Patient mit schlaffer Paraparese, chronischer kompletter Querschnittlähmung und thorakaler Spina bifida mit Hydrocephalus (funktionale Höhe der Schädigung des Rückenmarks T7–T10) soll eine Antidekubitusmatratze und ein Sitzkissen erhalten.
Der Patient hat ein Gewicht von ca. 70 kg bei einer Körpergröße von 1,50 m. Auf der Braden-Skala, mit der sensorisches Wahrnehmungsvermögen, Hautfeuchtigkeit, Aktivitätsgrad, Mobilität, Ernährungsverhalten sowie Reibungs- und Scherkräfte abgefragt werden, erreicht der Patient zwar eine Summe von 15 Punkten – das entspricht noch einem „allgemeinen Risiko“ (15–18 Punkte). Jedoch ergibt sich aufgrund der Erhebung weiterer Risikofaktoren – wie des Vorhandenseins von Kontrakturen der Beine, eines Diabetes mellitus und eines in der Vergangenheit bestehenden Dekubitus 4. Grades – eine Einstufung des Risikos um eine Stufe höher („mittleres Risiko“). Der Patient sitzt ununterbrochen 2 mal 6 Stunden und liegt 12 Stunden am Tag. Zudem sind Abduktion (Abspreizen der Beine) und Adduktion (Heranführen der Beine an die Körpermitte) beeinträchtigt.
In der Klinik wurde ein Luftkammerkissen, das mit unterschiedlich anpassbaren und verteilten Luftdrücken eine besondere Schonung bestimmter Sitzflächen ermöglicht, erprobt, und somit soll auch die Versorgung mit diesem anpassbaren Sitzkissen erfolgen (Abb. 1). Für die Auswahl der Matratze (in diesem Fall eine Weichlagerungsmatratze, Abb. 2; durch das Einsinken des Körpers kommt es zu einer Vergrößerung der Auflagefläche) ist das Vorhandensein von Kontrakturen ausschlaggebend: Ein Wechseldrucksystem könnte die Kontrakturen verstärken, für eine Mikrostimulationsmatratze fehlen die Eigenbewegungen. Die Matratze bietet durch die Seitenstabilisierung die Möglichkeit, den Patienten auch weiterhin aus dem Bett zu mobilisieren.
Fallbeispiel 2
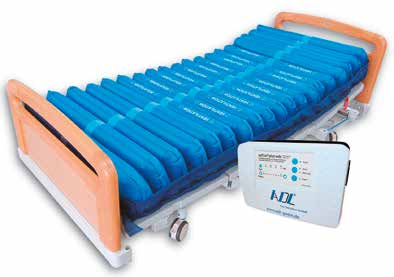
Eine 70-jährige Patientin mit hirnorganischem Psychosyndrom, Dysphagie, arteriellem Hypertonus und COPD ist in der Häuslichkeit mit einer Weichlagerungsmatratze (einsetzbar bis Dekubitusstadium 3) versorgt worden. Im Laufe der Zeit hat sich ihr Allgemeinzustand verschlechtert: Sie hat ein Gewicht von 45,7 kg bei einer Körpergröße von 1,60 m (BMI 17,4) und ist zunehmend immobil. Trotz intensiver Betreuung und Versorgung durch Pflegekräfte eines Pflegedienstes hat sich ein Dekubitus 4. Grades entwickelt. Die BradenSkala ergab eine Gesamtsumme von 9 Punkten („sehr hohes Risiko“); die Aufnahme aller weiteren Risikofaktoren (Unterernährung, Kreislaufinstabilität) bestätigte die höchste Risikostufe. Da die bisherige Matratze die Patientin zu stark einsinken ließ, kam es zu einer merklichen Reduzierung der Eigenbewegungen und somit zu der fortschreitenden Immobilität. Es erfolgte eine Umversorgung auf ein großzelliges Wechseldrucksystem mit Statikfunktion (Abb. 3). Dieses ist einsetzbar bis Dekubitusstadium 4; es herrscht kontinuierlicher Druck in allen Zellen, was besonders wichtig bei der Durchführung pflegerischer Maßnahmen und der Mobilisierung ist. Hinzu kam ein konsequenter, an den Hautzustand angepasster Positionswechsel und der Einsatz von Trinknahrung. Durch diese Maßnahmen ließ sich der Allgemeinund Ernährungszustand der Patientin verbessern und somit auch wieder eine Mobilisierung vornehmen.
Anforderungen an Sitzkissen und Matratzen
Die Aufgabe von Sitzkissen und Matratzen besteht vornehmlich in der Druckverteilung. Sie sollten sich der Körperform anpassen und zugleich Scherkräfte minimieren. Das kann durch geeignete Ausformungen gelingen. Gleichzeitig wird die Vermeidung von Fehlhaltungen durch eine Auswahl stabilisierender Elemente angestrebt. Dabei muss Bewegungsfreiheit gegeben sein – sowohl beim Sitzen als auch beim Fahren. Bei der Auswahl der Bezüge ist auf Atmungsaktivität, eine gute Belüftung des Sitzfleisches und die Vermeidung von Feuchtkammern zu achten.
Zusammenfassung
Es gibt kein Hilfsmittel, das universell einsetzbar ist. Um eine optimale Versorgung jedes einzelnen Menschen zu gewährleisten, ist es unabdingbar, die jeweiligen Kriterien anhand der Erhebungsbögen abzufragen. Dabei ist die Zusammenarbeit zwischen Pflegekräften, pflegenden Angehörigen, Verordnern und Sanitätshäusern bzw. Leistungserbringern notwendig. Erst dann kann ein passendes Hilfsmittel ausgewählt werden. Zusätzlich muss im Rahmen einer professionellen Dekubitusprophylaxe eine regelmäßige (tägliche) Kontrolle des Hilfsmittels sowie des Hautzustands des Patienten erfolgen, um einem eventuell entstehenden oder sich verschlechternden Dekubitus so schnell wie möglich entgegenwirken zu können. Hilfsmittel sind eine geeignete Grundlage für die Dekubitusprophylaxe in Verbindung mit pflegerischen Maßnahmen, aber immer individuell für jeden Einzelnen auszuwählen.
Die Autorin:
Simone Günther
Examinierte Krankenschwester, zertifizierte Wundassistentin DGfW, Pflegeexpertin für Menschen im Wachkoma
Strehlow GmbH
Schillerstraße 81
17252 Mirow
Simone.Guenther@strehlow.info
Begutachteter Beitrag/reviewed paper
Günther S. Wenn Druck die Haut zerstört — Anforderungen an die Dekubitusprophylaxe und ‑behandlung. Orthopädie Technik, 2017; 67 (5): 42–44
- Dynamische Unterschenkelorthese in Prepreg-Technik nach Hafkemeyer – Konstruktionsmerkmale, Indikationen, Variationsmöglichkeiten — 3. April 2024
- Bringt die Stand- und Schwungphasenkontrolle einen Vorteil bei KAFO-Trägern? Ergebnisse einer internationalen randomisiert-kontrollierten Studie — 3. April 2024
- Dynamische CDS-Knieredressionsorthesen bei Kindern und Jugendlichen mit Cerebralparese GMFCS-Level II–III — 3. April 2024
- National Pressure Ulcer Advisory Panel, European Pressure Ulcer Advisory Panel and Pan Pacific Pressure Injury Alliance. International NPUAP/EPUAP pressure ulcer classification system. In: Prevention and Treatment of Pressure Ulcers: Quick Reference Guide. 2nd edition, 2014. http://www.epuap.org/wp-content/uploads/2016/10/quick-reference-guide-digital-npuap-epuap-pppia-jan2016.pdf (Zugriff am 03.04.2017): 12–13
- National Pressure Ulcer Advisory Panel, European Pressure Ulcer Advisory Panel and Pan Pacific Pressure Injury Alliance. International NPUAP/EPUAP pressure ulcer classification system. In: Prevention and Treatment of Pressure Ulcers: Quick Reference Guide. 2nd edition, 2014. http://www.epuap.org/wp-content/uploads/2016/10/quick-reference-guide-digital-npuap-epuap-pppia-jan2016.pdf (Zugriff am 03.04.2017): 12–13
- GKV-Spitzenverband. Hilfsmittelverzeichnis. Gruppe 11: Hilfsmittel gegen Dekubitus. https://hilfsmittel.gkv-spitzenverband.de/produktgruppeAnzeigen_input.action?gruppeId=11 (Zugriff am 03.04.2017)