Einleitung
„Schmerz ist wie die Liebe – vielfältig und individuell erlebt.” 1
Man geht heute in Deutschland von mindestens 5 Mio. Menschen mit starken Dauerschmerzen und anteilig von etwa 600.000 hoch chronifizierten Patienten aus, mit erheblicher Einschränkung des physischen, emotionalen und sozialen Lebensinhaltes 2. Chronischer Rückenschmerz ist heutzutage die häufigste Schmerzlokalisation und ist aus medizinischer wie auch aus sozioökonomischer Sicht eine der größten Herausforderungen des Gesundheitssystems 3. Dies hat sich auch mit dem Fortschritt der medizinischen Therapiemöglichkeiten in den letzten Jahren nicht geändert. Die Kosten der Behandlung sind über die Jahre stetig enorm gestiegen. Kostenschätzungen gehen davon aus, dass chronische Rückenschmerzen in Bezug auf Arbeitsausfall, Frühpensionierungen, multiple diagnostische Abklärungen und Therapieversuche sowie Rehabilitationen Kosten von ca. 25 Mrd. Euro jährlich verursachen 4. Anteilig entfallen 15 Mrd. Euro auf direkte Kosten (Medikamente, Behandlung, Rehabilitation) und 10 Mrd. Euro auf indirekte Kosten (u. a. Arbeitsunfähigkeit, frühzeitige Berentung). Ein weiterer Anstieg dieser Zahlen im zeitlichen Verlauf ist sicher gut nachvollziehbar. Ein Viertel aller Leistungen zur medizinischen Rehabilitation wird von den Rentenversicherungen derzeit in Deutschland für chronische Rückenschmerz-Patienten ausgegeben 5. Rückenschmerzen gehören zu den teuersten muskuloskelettalen Erkrankungen, zu den teuersten Berufserkrankungen und zu den häufigsten Ursachen von Arbeitsunfähigkeit bei Patienten unter 45 Jahren 6.
Epidemiologie und Ursachen
Die Lebensprävalenz von Rückenschmerz, d. h. die Wahrscheinlichkeit, einmal im Leben Rückenschmerzen zu erleiden, ist hoch und wird allgemein auf 80 bis 90 % geschätzt. Bei etwa 85 % der Patienten wird von einem unspezifischen Rückenschmerz ohne Nachweis einer besorgniserregenden Pathologie ausgegangen. Reversible Ursachen liegen hier oft in einer nicht effektiv arbeitenden Muskulatur, in den Faszien, im hypermobilen Bindegewebsstatus, in Gelenkfunktionsstörungen oder in statisch-dynamischen Haltungsproblematiken bzw. im vorhandenen Stereotyp. Auch psychovegetative Spannungszustände können ein muskulär determiniertes Schmerzgeschehen triggern 7. Spezifische Ursachen (Entzündungen, Frakturen, Tumoren, Metastasen, Degeneration) sollten jedoch sofort erkannt und umgehend spezifisch behandelt werden, um Sekundärschäden im Ausmaß zu begrenzen (Tab. 1).
Chronifizierung
Bei 5 bis 7 % der Patienten prolongiert die Schmerzsymptomatik über 12 Wochen mit Einmündung in eine Chronifizierung. Beim Chronifizierungsprozess spielen unbewusste Lern- und Konditionierungsvorgänge eine entscheidende Rolle. Die Schmerzfokussierung führt zu einer Einengung der Lebensperspektive, kann lebensbestimmend werden und zum Teil zu tiefgreifenden und dauerhaften Veränderungen des Lebensgefüges führen. Psychologische Risikofaktoren („yellow flags”) für die Chronifizierung von Schmerzen sind z. B. Depressivität und Hilflosigkeit als Reaktion auf die Schmerzen, auch die Angst vor Schmerzsteigerung durch Bewegung mit zunehmend eingeschränkter Mobilität und eine Dekonditionierung (Schmerzvermeidungsverhalten, „fear avoidance behavior”) (Tab. 2). Der Pfad zwischen Nichtstun und frühzeitiger notwendiger Interdisziplinarität bei erkennbarer Tendenz zur Chronifizierung bei vorliegenden Risikofaktoren ist im Einzelfall schmal 8. Die fehlende rechtzeitige Weichenstellung kann individuell ruinierende Krankheitsverläufe iatrogen mitverursachen.
Soziale Chronifizierungsfaktoren sind z. B. der sekundäre Krankheitsgewinn, Arbeitsplatzkonflikte oder unbewältigter sozialer und familiärer Stress (Tab. 3). Man weiß, dass 50 % der Patienten, die länger als sechs Monate wegen Rückenschmerzen arbeitsunfähig geschrieben sind, nicht wieder in den Arbeitsprozess zurückkehren. Bestehen die chronischen Schmerzen länger als zwei Jahre, beträgt die Wahrscheinlichkeit der Rückkehr nahezu null 9. Nicht zu vernachlässigen ist der iatrogene Beitrag zur Chronifizierung z. B. durch Wartezeiten zum Behandlungszugang, Verordnung von passiven monomodalen Therapien, von passiven Orthesen und die Durchführung von nicht indizierten Operationen.
Konservative Schmerztherapie
In der Europäischen Leitlinie zum Management des akuten Rückenschmerzes 2005 (www.backpaineurope.org), der Nationalen Versorgungsleitlinie Kreuzschmerz 2011 (www.leitlinien. de/nvl/kreuzschmerz) und auch von der Deutschen Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM) wird empfohlen, den Patienten angemessen über das Krankheitsbild aufzuklären und ihn zu beruhigen 10. Die Patienten sollen beraten werden, aktiv zu bleiben und den üblichen täglichen Aktivitäten einschließlich der Arbeit möglichst weiterhin nachzugehen. Bei Bedarf können milde schmerzstillende Medikamente (NSAR, Paracetamol) vorzugsweise in regelmäßigen Abständen gegeben werden.
Abgeraten wird von der Empfehlung zur Bettruhe und auch von der Verordnung passiver physiotherapeutischer Verfahren wie z. B. Massage und Traktionsbehandlungen. Bei Chronifizierung wird nach dem biopsychosozialen Modell eine multimodale Behandlung empfohlen. Passive Verfahren (z. B. Wärme/Kälte, Traktion, Laser, Ultraschall, Kurzwelle, Interferenztherapie, Massage, Korsetts, TENS) und minimalinvasive Interventionen (z. B. Blockaden, IDET, Laser) werden nicht favorisiert. Das gängige Therapievorgehen und die Erwartungen der Patienten decken sich oft wenig mit diesen Leitlinienempfehlungen, was häufig zu individuellen Behandlungsschemata in Anlehnung an die Bedürfnisse der Patienten führt – ohne objektivierbare langfristige Erfolge 11. Es wurde in dieser Untersuchung zum Verordnungsverhalten bei Rückenschmerz in Deutschland am häufigsten Physiotherapie rezeptiert, gefolgt von passiven Maßnahmen wie Spritzen, Tabletten und Wärme/Kälte. Mit zunehmender Chronifizierung nahmen die Patienten mehrere, oft passive Therapieformen (Spritzen, AU, Physiotherapie und Bettruhe) parallel in Anspruch – mit signifikantem Anstieg der Analgetika-Einnahme. Ein Teil der sozioepidemiologischen Misere scheint daher iatrogen mitverursacht zu sein 12.
In der hausärztlichen Praxis sind Rückenschmerzen der dritthäufigste und in der orthopädischen Praxis sogar der häufigste Konsultationsgrund (KV Nordrhein, 2006). Es existiert keine verbindliche oder konsentierte Schnittstellendefinition zur Überweisung zum Facharzt für Orthopädie oder zum Speziellen Schmerztherapeuten. Oft gelten Hinweise auf einen abwendbaren gefährlichen Verlauf („red flags”) oder zeitlich persistierende Beschwerden ohne Besserungstendenz als Überweisungsgrund. Teilweise werden Überweisungswünsche der Patienten selbst bei Unzufriedenheit mit der bisherigen Behandlung, zur Diagnoseüberprüfung und in der Hoffnung auf neue Diagnostik- und Therapiemöglichkeiten erfüllt 13. In dieser Untersuchung von Chenot zum Überweisungsverhalten und zur Kommunikation zwischen Hausärzten und Orthopäden waren mangelhafte Überweisungstexte und unklare Fragestellungen der Hausärzte und oft fehlende Befundberichte der Orthopäden ein Hinweis auf eine schlechte Strukturierung und eine Qualitätsminderung der Effektivität der ambulanten Patientenversorgung.
Im ambulanten diagnostischen Alltag des niedergelassenen Haus- oder Facharztes ist oft die strukturelle Ursachendiagnostik führend. Allein das erklärende ärztliche Gespräch, um dem Patienten die spezifischen Ängste zu nehmen, kommt oft aus Zeitgründen zu kurz. Unser wichtigstes Psychopharmakon ist und bleibt die Sprache. Die Konsultationszeit im ambulanten Alltag reicht oft nicht aus, um die bisherige Krankengeschichte und das Krankheitskonzept des Patienten zu verstehen und die Weichen individuell richtig zu stellen. Der Patient wird oft ärztlich nicht dort abgeholt, wo er in seinem Ursachenverständnis steht, was einen ungewollten Verlauf und eine Chronifizierung programmiert. Zusätzlich werden MR-morphologische Zufallsbefunde, z. B. Bandscheibenprotrusionen, mechanisch dem an sich unspezifischen myofaszialen Rückenschmerz ursächlich zugeordnet und häufig über- oder fehlbewertet, was ein alleiniges körperliches Krankheitsverständnis des Patienten manifestiert 14. Es wird oft eine kausale Beziehung insbesondere bei sichtbaren Bandscheibenvorfällen hergestellt und dem Patienten als Schmerzursache vermittelt, obwohl diese nicht der Klinik des Patienten entsprechen. In diesem Zusammenhang sind CT-Untersuchungen in der Primärdiagnostik zur Bandscheibenpathologie nicht mehr zeitgemäß.
Hingegen wurde nur bei etwa 10 % der orthopädischen Befundberichte auf psychosoziale Befunde eingegangen, und obwohl 25 % der Hausärzte psychosoziale Risikofaktoren vermuteten, machten sie keine Angaben dazu auf dem Überweisungsschein. Psychosoziale Einflussfaktoren sind bei 80 % aller Schmerzkranken relevant und in speziellen Schmerzeinrichtungen der Tertiärversorgung sogar bei 25 bis 30 % überwiegend oder sogar ausschließlich für das Schmerzgeschehen verantwortlich 15. Im Durchschnitt vergehen 7 bis 9 Jahre, bis dann erstmals eine psychosomatische Abklärung stattfindet. Betroffene suchen in dieser Zeit im Durchschnitt 9 bis 12 verschiedene Ärzte auf. 80 % dieser Patienten nehmen Schmerzmittel, für die es bei dieser Erkrankung überhaupt keine Indikation gibt 16. 20 % der Patienten mit somatoformer Schmerzstörung sind als Dauermedikation auf Opioide eingestellt, oft ohne wesentliche Schmerzreduktion, jedoch mit Bestätigung in ihrem somatischen Krankheitsverständnis aufgrund der Fehlverordnung. Die Diagnose einer somatoformen Schmerzstörung mit Leitsymptom Schmerz erfordert selbstverständlich eine vorherige sorgfältige somatische Ausschlussdiagnostik und bei Verdacht den raschen Einbezug einer psychosomatischen Evaluierung.
Multimodale Schmerztherapie
Multimodale Behandlungsprogramme nach dem Konzept der „functional restoration” haben ihre Effektivität bei Patienten mit chronischen Rückenschmerzen gegenüber dem monomodalen Vorgehen im stationären 17 18 19 und im teilstationären Setting 20 21 bewiesen. Das vorrangige Behandlungskonzept basiert auf der kombinierten Berücksichtigung somatischer, psychologischer und sozialer Facetten der chronischen Schmerzkrankheit. Betrachtet man die Effektivität der Einzelbausteine der multimodalen Programme in Metaanalysen, zeigen z. B. Physikalische Therapie und Psychotherapie (behaviorale Verfahren) alleine keine bzw. nur geringe langfristige Effekte 22. Es spricht vieles dafür, dass die einzelnen Verfahren (Trainingstherapie, Physikalische Therapie, Arbeitstraining, psychologische Therapie) nur in Kombination zum Erfolg führen bzw. dass die Effektivität rückführbar ist auf unspezifische, im weitesten Sinne psychologische Wirkfaktoren des Gesamtkonzeptes 23. Bei der Standardisierung der Behandlungsprogramme dürfen in Bezug auf Zielsetzung und therapeutische Vorgehensweise individuelle Faktoren aber nicht vernachlässigt werden.
Die Rückgewinnung von Bewegung und Funktionsfähigkeit, nicht unbedingt völlige Schmerzfreiheit sind das Ziel, um eine alltagstaugliche Rückenbelastbarkeit wiederzuerlangen und eine Reintegration in das soziale System zu ermöglichen. Das Behandlungskonzept umfasst sporttherapeutische, physiotherapeutische, ergotherapeutische und psychotherapeutische Bausteine mit im Vordergrund stehender körperlicher und psychischer Aktivierung. Physiotherapeutisch erfolgt u. a. eine Konditionierung mit Steigerung der allgemeinen Muskelkraft, der Haltungskontrolle, der Körperwahrnehmung, der Ausdauer, der Mobilität und der Koordination, um dem Patienten Kompetenz und eine Eigenkontrolle in Bezug auf die individuelle Belastbarkeit zu vermitteln. Besonderer Wert wird auf alltagsrelevante Bewegungs- und Haltungsschulung gelegt, um eine erhöhte Belastbarkeit in ungünstigen Alltagsbedingungen zu erreichen.
In der psychologisch-kognitiven Verhaltenstherapie werden aktive Bewältigungsfertigkeiten zur Umstrukturierung der Gedanken beim Auftreten von Schmerzen gelernt und gefördert. Weitere Aspekte sind die Selbstfürsorge („eigene Fellpflege”), aber auch Achtsamkeitsübungen und Genusstraining, um wieder mit allen Sinnen wahrnehmen und den Aufmerksamkeitsfokus vom Schmerz weglenken zu können. Die Motivation zur Mitarbeit, das Erkennen und Nutzen von Änderungs- und Handlungsmöglichkeiten sind Voraussetzung für die belegbare Nachhaltigkeit multimodaler Programme. Die Klärung der Therapiemotivation hat daher eine zentrale Bedeutung, aber es existiert bisher leider kein Erfassungsinstrument, das verlässliche prognostische Aussagen erlaubt, welcher Patient von diesen kostenintensiven Programmen profitiert 24.
Von entscheidender Bedeutung ist es, den Patienten angemessene Strategien zur Schmerzbewältigung zu vermitteln und ein unkoordiniertes Aufsuchen unterschiedlicher Fachdisziplinen („doctor-hopping”) zu minimieren. Zielparameter sind die Wiederaufnahme der Arbeit, die Reduktion der Medikamenteneinnahme, die Kostenreduktion durch geringere Inanspruchnahme des Gesundheitssystems und die Vermeidung der Berentung 25. Dabei ist kritisch zu bemerken, dass der Parameter der Wiederaufnahme der Arbeitstätigkeit immer abhängig ist von der allgemeinen Wirtschaftslage und dem lokalen Arbeitsmarkt. Erschwerend in der Therapie insbesondere von Patienten aus strukturschwachen Regionen ist, dass es sich nicht lohnt, gesund zu werden, wenn kein adäquater Arbeitsplatz entsprechend den sozialpolitischen Rahmenbedingungen zur Verfügung steht.
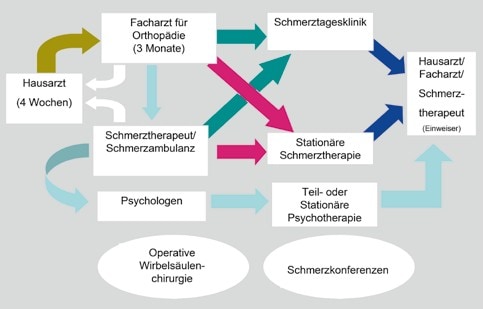
Zum Transfer der erreichten Veränderungen durch die multimodale Therapie in das berufliche und soziale Umfeld ist ein enger Kontakt zu externen Institutionen (Angehörige, niedergelassene Ärzte, Medizinischer Dienst der Krankenkassen, Rentenversicherungsträger, Berufsgenossenschaften, Arbeitgeber und Arbeitsämter) dringend erforderlich. Ein Kompetenznetzwerk „Chronischer Rückenschmerz” mit festgelegten Behandlungsinhalten, Behandlungszeiten und Behandlungsstrukturen wäre das Optimum der Therapiequalität, was sich bisher aber aufgrund verschiedener Befindlichkeiten zwischen ambulantem und stationärem Sektor kaum verwirklichen ließ (Abb. 1).
Operative Therapie
Einer operativen Therapie bedürfen gerade einmal 1 % oder weniger aller Rückenschmerzpatienten 26. Diese Therapieoption sollte mit Ausnahme von Notfallindikationen am Ende einer zeitlich definierten Behandlungskette stehen. Eine kritische Prüfung der Übereinstimmung der Anamnese, der Klinik und der bildgebenden Befunde ist dabei unabdingbar. Bei konservativer Therapieresistenz sollte dann keine unnötige Zeit bis zur Operation verstreichen, um das Risiko der Chronifizierung zu vermeiden. Eine Evaluierung des psychosozialen Hintergrundes ist vor einem OP-Entscheid immer sinnvoll, um eine ggf. bestehende Dominanz dessen nicht zu übersehen. Der Trend geht prinzipiell zu schonenderen operativen Therapieverfahren, die frühfunktionell zu behandelnde Operationsergebnisse erzielen. Eine gewisse Renaissance erfahren aber auch wieder langstreckige dorsoventrale Fusions-Operationen, die nicht selten im Verlauf Anschlusssegmentprobleme oder Auslockerungen der Implantate mit der Notwendigkeit von Revisionsoperationen zeigen. Diese Verläufe bedingen dann meist lange Leidenswege für die Patienten.
Fazit
Die Verlagerung des Behandlungsschwerpunktes von der reinen symptomatischen somatischen Schmerzbehandlung zur Behandlung gestörter körperlicher, psychischer und sozialer Funktionen ist entscheidend für den Behandlungserfolg, insbesondere bei chronifizierten Patienten. Wichtig ist in diesem Zusammenhang eine nicht dramatisierende Beratung der Patienten. Die Vermittlung von Aktivität, die Vermeidung von Passivität und eine initiale Akutschmerztherapie sind in Anbetracht der Rückenschmerzhäufigkeit Aufgabe aller Behandler. Richtungsweisend ist dabei schon der Erstkontakt. Bei Therapieresistenz und/oder psychosozialen Risikofaktoren mit Gefahr der Chronifizierung sollte eine frühzeitige Überweisung zum Speziellen Schmerztherapeuten und/oder Psychologen erfolgen, denn eine Chronifizierung tritt schon nach Ablauf eines Quartales ein. Eine bildgebende Diagnostik, insbesondere ein MRT, sollte nur bei „red flags” initial erfolgen, denn Rückenschmerz hat selten spezifische morphologische Ursachen. Operationen sollten möglichst in Zentren mit schmerztherapeutischer und operativer Erfahrung vor der manifesten Chronifizierung und nach psychosozialer Evaluierung stattfinden. Wichtig ist es in der heutigen Zeit, uns intensiver mit den Erwartungen der Patienten an unsere Therapie zu beschäftigen, wenn wir erfolgreich sein wollen. Nur eine ganzheitliche Betrachtung des Patienten und des Phänomens Rückenschmerz, insbesondere in der Therapie, kann zum Ziel führen. Der schottische Orthopäde G. Waddell hat es treffend ausgedrückt: „Treating patients rather than spine”.
Der Autor:
Dr. med. Uwe Ettrich
Bereichsleiter Orthopädische Schmerztherapie
Orthopädisch-Unfallchirurgisches Zentrum
Universitätsklinikum Dresden AöR
Fetscherstr. 74 • 01307 Dresden
uwe.ettrich@uniklinikum-dresden.de
Begutachteter Beitrag/reviewed paper
Ettrich U. Versorgungsprinzipien beim chronischen Rückenschmerz. Orthopädie Technik, 2015; 66 (4): 50–54
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Zieglgänsberger W. Multimodalität der Schmerztherapie – neurobiologische Grundlagen. Deutscher Schmerzkongress, 2009. Abstracts, 2009: 4–5
- Zimmermann M. Chronic pain. Epidemiology and management in Germany. Orthopäde, 2004; 33 (5): 508–514
- Broll-Zeitvogel E, Griffka J, Bauer J, et al. Medical training therapy in lumbar syndroms. Orthopäde, 1999; 11 (28): 932–938
- Kohlmann T. Musculoskeletal pain in the population. Schmerz, 2003; 17 (6): 405–411
- Fischer GC, Beyer M, Gerlach FM, et al. Importance and possibilities of general guidelines in family practice strategies – do we need basic guidelines in general practice? Z Arztl Fortbild Qualitatssich, 2001; 95 (6): 435–442
- Bigos SJ, McKee JE, Holland JP, et al. Back pain, the uncomportable truth-assurance and activity problem. Schmerz, 2001; 15 (6): 430–434
- Egle UT, Nickel R. Chronic low back pain as a somatoform pain disorder. Orthopäde, 2008; 37 (4): 280–284
- Zenz, M. Back pain. Many questions and still too few answers. Schmerz, 2007; 21 (3): 199–201
- Göbel H. Epidemiology and costs of chronic pain syndromes exemplified by specific and unspecific low back pain. Schmerz, 2001; 15 (2): 92–98
- Renker EK, Schlüter J, Neubauer E, et al. Therapy of patients with chronic back pain. Prescriptions – contentment – outcome. Schmerz, 2009; 23 (3): 284–291
- Renker EK, Schlüter J, Neubauer E, et al. Therapy of patients with chronic back pain. Prescriptions – contentment – outcome. Schmerz, 2009; 23 (3): 284–291
- Renker EK, Schlüter J, Neubauer E, et al. Therapy of patients with chronic back pain. Prescriptions – contentment – outcome. Schmerz, 2009; 23 (3): 284–291
- Chenot JF, Pieper A, Kochen MM, et al. Communication and exchange of clinical findings for low back pain between general practitioners and orthopaedic surgeons: a retrospective observational study. Schmerz, 2009; 23 (2): 173–179
- Heger S. Psychosomatic aspects of failed back syndrome: why low back pain becomes a chronic disorder. Nervenarzt, 1999; 70 (3): 225–232
- Nickel R, Egle UT. Psychological defense styles, childhood adversities and psychopathology in adulthood. Child Abuse Negl, 2006; 30 (2): 157–170
- Egle UT, Nickel R. Chronic low back pain as a somatoform pain disorder. Orthopäde, 2008; 37 (4): 280–284
- Hildebrandt J, Pfingsten M, Franz C, et al. Multidisciplinary treatment program for chronic low back pain, part 1. Overview. Schmerz, 1996; 10 (4): 190–203
- Saur P, Hildebrandt J, Pfingsten M. Multidisciplinary treatment program for chronic low back pain, part 2. Somatic aspects. Schmerz, 1996; 10 (5): 237–253
- Pfingsten M, Franz C, Hildebrandt J. Multidisciplinary treatment program on chronic low back pain, part 3. Psychosocial aspects. Schmerz, 1996; 10 (6): 326–344
- Pöhlmann K, Tonhauser T, Joraschky P. The Dachau multidisciplinary treatment program for chronic pain. Efficacy data of a diagnosis-independent multidisciplinary treatment program for back pain and other types of chronic pain. Schmerz, 2009; 23 (1): 40–46
- Schütze A, Kaiser U, Ettrich U. Evaluation of a multimodal pain therapy at the University Pain Centre Dresden. Schmerz, 2009; 23 (6): 609–617
- Pfingsten M, Schöps P. Low back pain: from symptom to chronic disease. Z Orthop Grenzgeb, 2004; 142 (2): 146–152
- Pfingsten M, Schöps P. Low back pain: from symptom to chronic disease. Z Orthop Grenzgeb, 2004; 142 (2): 146–152
- Arnold B, Brinkschmidt T, Casser HR, et al. Multimodal pain therapy: principles and indications. Schmerz 2009: 23(2):112–20
- Göbel H. Epidemiology and costs of chronic pain syndromes exemplified by specific and unspecific low back pain. Schmerz, 2001; 15 (2): 92–98
- Zenz, M. Back pain. Many questions and still too few answers. Schmerz, 2007; 21 (3): 199–201