Die therapeutische Begleitung von Kindern und Jugendlichen mit körperlichen Behinderungen, ob in der akuten Rehabilitationsphase oder in der Langzeitbehandlung, erfordert die Festlegung geeigneter und erreichbarer Ziele. Die Beachtung der Bedürfnisse des Kindes, seiner Entwicklung und wichtiger Umweltfaktoren steht im Mittelpunkt der Therapieplanung. Eine Vielfalt therapeutischer Ansätze steht heute zur Verfügung, die teils parallel, teils aufeinander aufbauend zum Einsatz kommen. Für die optimale Versorgung eines Kindes sind die Zusammenarbeit in einem interdisziplinären Team und eine Absprache mit den flankierenden pädagogischen Institutionen erforderlich. Dabei stoßen Behandler und Patienten immer wieder an Grenzen. Änderungen der Lebensumstände des Kindes bzw. des Jugendlichen bedürfen einer Neuanpassung von Therapieziel und ‑wegen.
Einleitung
Kinder mit Behinderungen erleben im Unterschied zu gesunden Kindern deutlich mehr Stress und eine höhere emotionale Belastung. Dabei ist der enorme Aufwand an Therapiebemühungen angesichts des Umfangs an Therapien und des damit verbundenen zeitlichen Einsatzes im Kontrast zu damit einhergehenden verminderten Spiel- und Explorationszeiten ein wesentlicher Belastungsfaktor. Wenngleich Kinder mit Behinderungen ihre Lebensqualität häufig besser einschätzen als ihre Eltern, ist die Lebensqualität von Kindern mit Behinderungen in Europa ungleich schlechter als die normal gesunder Kinder [1].
Im medizinisch-therapeutischen Feld können alle an der Therapie Beteiligten ihren Anteil an der Verbesserung der Lebensqualität dieser Kinder leisten. Schwerpunkt bei der Behandlungsplanung ist eine Zieldefinition, die eine Verbesserung der Partizipation und eine Stärkung der Selbstwirksamkeit der Kinder und Jugendlichen beinhaltet. Bei Kindern gilt es zudem, die Zeitfenster der Entwicklung optimal auszunutzen und Veränderungen durch Wachstum zu berücksichtigen.
Der zu betreibende Aufwand für die Kinder und ihre Familien muss dabei in einem adäquaten Verhältnis zum erreichbaren Nutzen stehen. Die besondere Herausforderung dabei ist, dass die an der Therapie Beteiligten bei der Versorgungsplanung in erster Linie mit den Vorstellungen der Angehörigen, in der Regel der Eltern, konfrontiert werden und die Bedürfnisse der Kinder als eigentliche Patienten häufig lange Zeit unberücksichtigt bleiben bzw. mit denen ihrer Umgebung gleichgesetzt werden. Hier stehen Therapeuten und Ärzte in der besonderen Verantwortung, auch die Bedürfnisse des Kindes bei der Behandlung zu erkennen, diese vor den Angehörigen zu vertreten und den eigenen therapeutischen Ehrgeiz zurückzustellen.
Zudem führt verstärktes Üben kombiniert mit hohen Erwartungen zum Teil zu Frustration bei Kindern. Nicht praktikable oder stigmatisierende Hilfsmittel werden vom Kind ebenso wie schmerzhafte ärztliche Maßnahmen kaum akzeptiert, möglichst gemieden und bedingen innerfamiliäre Spannungen oder Gleichgültigkeit. Im Folgenden wird gezeigt, wie eine adäquate therapeutische Begleitung von Kindern und Jugendlichen mit Behinderung konzipiert sein sollte, um solche Effekte zu vermeiden.
Methodik
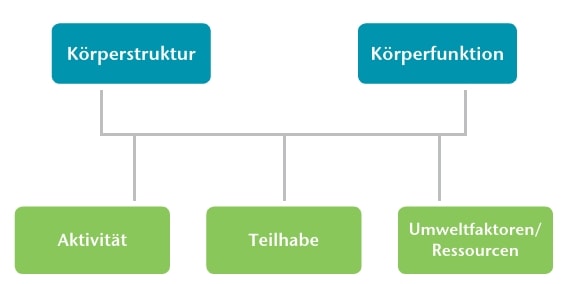
Versorgungsgrundlage ist die Würde des Menschen unter Berücksichtigung seiner physischen und psychischen Situation. Als Versorgungsrichtlinie ist der Heil- und Hilfsmittelkatalog zu beachten [2]. Die Klassifikation zur Funktionsfähigkeit, Behinderung und Gesundheit von Kindern (ICF-CY) bildet die kindliche Gesundheit in 4 Ebenen ab [3] (Abb. 1).
So gelingt es, neben den strukturellen und funktionellen Bedingungen auch die Umgebungsressourcen, die besonderen Belastungen und insbesonAbb. 2 GMFCS-Therapiekurve [5]. dere die eigene Teilhabe und die Aktivitäten des Patienten zu berücksichtigen. Die Formulierung „Körperstruktur und ‑funktion“ beschreibt zunächst das konservative Verständnis von Behinderung; es handelt sich also um eine Beschreibung des vorhandenen Defizits auf struktureller und funktioneller Ebene. Hierzu gehören neben der Motorik auch Sprache, Kognition, Sensorik und weitere Körperfunktionen.
„Partizipation (Teilhabe am Leben) und Selbstwirksamkeit“ beschreiben die für den Patienten gefühlte Behinderung. Kinder wollen teilhaben, mit anderen zusammen sein, etwas erleben. Insofern kann das nicht gehfähige Kind, das mit einem Therapierad neu versorgt erstmals in den Park fährt, sich sehr viel glücklicher fühlen als das voll gehfähige Kind mit leichter Spitzfußentwicklung, das beim Sport häufiger auf der Ersatzbank zubringt, das dafür sonst aber im Alltag mehr Selbstständigkeit und damit Selbstwirksamkeit erlebt.
Selbstbestimmtes Handeln ist die Basis für das Verständnis des Seins. Eine ganze Reihe von Hilfsmitteln für den Alltag kann diese Selbstbestimmung bereits unterstützen. Selbst wenn dem Patienten nur eine gezielte Bewegung möglich ist oder eine Zufallsbewegung reproduzierbar wird, kann durch den Einsatz bspw. eines elektronischen Tasters eine selbstwirksame Willkürmotorik gefördert werden und dem Patienten dadurch z. B. die eigenständige Benutzung elektronischer Geräte ermöglicht werden.
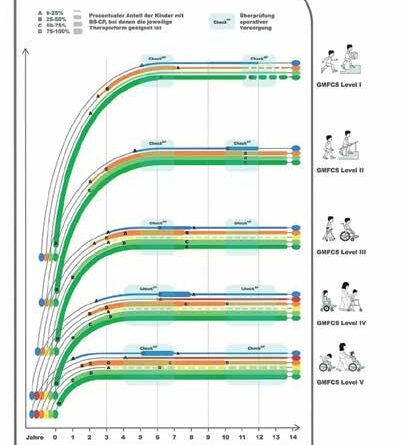
Es gibt heute eine Vielzahl therapeutischer Ansatzpunkte, angepasst an die Vielfalt der Behinderungen und die daraus entstehenden Bedürfnisse. Die Basisauswahl bei Kindern mit Zerebralparese ist in Therapiekurven aufeinander abgestimmt. Das Gross Motor Function Classification System (GMFCS) umfasst Therapiekurven in Form aufeinander abgestimmter Bausteine [4]. Die GMFCS-Therapiekurven beruhen auf den GMFCS-Entwicklungskurven, visualisieren adäquat den interdisziplinären Therapieansatz und helfen, wichtige entwicklungsgerechte Therapieentscheidungen zu fällen (Abb. 2).
Am Anfang der Therapieplanung steht die funktionelle und strukturelle Beschreibung der Behinderung. Die grobmotorischen Funktionen werden üblicherweise anhand des Gross Motor Function Classification System (GMFCS) [5] beschrieben, die handmotorischen Funktionen anhand des Manual Ability Classification System (MACS) [6][7] und die kommunikativen Fähigkeiten anhand des Communication Function Classification System (CFCS) [8][9]. Zwar wurden diese Einstufungen ursprünglich für Kinder mit tetraplegischer Zerebralparese entwickelt, doch ermöglichen sie auch bei motorischen Behinderungen anderer struktureller Ursachen eine adäquate Beschreibung der Fähigkeiten der Kinder. Der ätiologische Aspekt der Behinderung, also die Ursache des strukturellen Defekts, ist bei der Therapieplanung allerdings gesondert zu berücksichtigen, insbesondere dann, wenn er Einfluss auf das Therapieergebnis nehmen kann.
Die interdisziplinäre Therapie umfasst funktionelle Therapien (Physiotherapie, Ergotherapie, Sprachtherapie u. a.), orthopädietechnische Versorgungen (Orthesen, Mobilisations- und andere Hilfsmittel), lokale Botulinumtoxinbehandlungen, systemische antispastische Therapie (orale Medikamente oder intrathekale Baclofentherapie) sowie operative Therapieansätze. Bei den operativen Therapieansätzen wird in den letzten Jahren als frühe minimalinvasive Maßnahme immer häufiger die perkutane Fasziomyotomie komplementär zur Botulinumtoxinbehandlung als lokale Muskelverlängerung erfolgreich angewandt.
Den funktionellen Therapien kommt besondere Beachtung zu. Sie sind die Basis jeder Therapiebemühung. Über die zum Teil über Jahre andauernden Therapien entsteht ein besonderer interpersoneller Prozess zwischen dem Therapeuten, dem Kind und seinen Eltern. Der Therapeut erlebt den Entwicklungsfluss des Kindes und seiner Umgebung und hat hier besonders sensible Möglichkeiten, die erforderlichen nächsten Schritte zu erkennen, zu benennen und die weiteren Behandlungen anzustoßen.
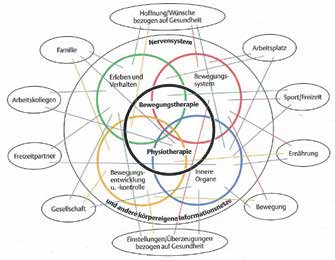
Der moderne therapeutische Ansatz berücksichtigt dabei neben den strukturellen und funktionellen Gegebenheiten auch die sich verändernden Bedingungen innerhalb der Therapie, die sich aus der Umgebung und der Motivation des Patienten ergeben. In jeder Therapiestunde sind dabei zumindest die vier Grundebenen „Bewegungssystem“, „Bewegungskontrolle“, „Innere Organe“ und „Erleben und Verhalten des Patienten“ zu berücksichtigen („Neues Denkmodell der Physiotherapie“) [10], da jede einzelne dieser Ebenen den Erfolg der Behandlung mitbestimmt. Aus diesen vier Grundebenen ergeben sich erweiterte Ebenen im Alltag des Kindes, die entscheidend über Erfolg oder Nichterfolg bestimmen (Abb. 3, 4).
Während zu Beginn der physiotherapeutischen Behandlung vor allem reflexhemmende Lagerung, Anbahnung physiologischer Bewegungsmuster, Minderung der Entwicklung von Kontrakturen und Stärkung antagonistischer Muskeln bei lokaler Behandlung im Vordergrund der Therapie stehen, wird dies mit zunehmendem Alter und fortschreitender Entwicklung der Kinder durch gezielte Funktionsanbahnung für die Selbstständigkeit im Alltag abgelöst. Hierbei kommen dann auch verstärkt komplementäre therapeutische Ansätze zum Einsatz.
Seit einigen Jahren kommt zur umfassenderen Einschätzung von Heranwachsenden mit Behinderung die Internationale Klassifikation der funktionellen Gesundheit bei Kindern und Jugendlichen (ICF-CY) zum Einsatz. Das neue physiotherapeutische Denkmodell der Behandlung und die ICF betrachten den Menschen individuell und somit seine jeweiligen Störungen bzw. Fähigkeiten. Auch wenn die Klassifikation nach ICF-CY auf den ersten Blick umfangreich erscheint, so ist sie doch sehr gut dazu geeignet, die Behinderung am individuellen Erleben des Betroffenen zu bemessen. Sie klassifiziert in erster Linie seine Fähigkeiten und fokussiert nicht auf seine Einschränkungen. Anhand der umfassenderen alltagsbezogenen Klassifikation lässt sich nun zielgerichteter erkennen, welche Funktionen noch trainiert oder mit Hilfsmitteln unterstützt werden müssen. Im Folgenden wird anhand dreier Fallbeispiele aufgezeigt, wie diese Vorgaben sich in der therapeutischen Praxis sinnvoll umsetzen lassen.
Fallbeispiel 1
Ein Junge von 9 Jahren wird erstmals zur Langzeitbehandlung vorgestellt, nachdem eine neurodegenerative Erkrankung (hier Leukodystrophie) zu einer tetraplegischen schlaffen Parese mit Tonuserhöhung in der unteren Extremität führte. Bis zum Erkrankungsbeginn bestand eine unauffällige somatische, motorische und mentale Entwicklung.
Unter Berücksichtigung des strukturellen Defizits wird eine Beschreibung des Behinderungslevels nach GMFCS, MACS und CFCS im Level V vorgenommen. Demnach besteht aktuell keine eigenständige Mobilität, Handlungs- oder Kommunikationsfähigkeit. Das Kind ist in der Lage zu gezielten Kopfwendungen, Geräuschbildungen und damit verbundenen Gefühlsäußerungen im Sinne von Zufriedenheit oder Unmut. Weiterhin ist der Patient noch in der Lage, angereichte Nahrung genussvoll oral aufzunehmen, zu kauen und zu schlucken.
Die Therapieplanung sieht eine umfassende Hilfsmittelversorgung zur weiteren Teilhabe sowie Maßnahmen zur Pflegeerleichterung im häuslichen und schulischen Umfeld vor. Zudem stehen der Erhalt der noch vorhandenen Fähigkeiten, die Minderung der weiteren Kontrakturentwicklung und die Minderung des Schmerzerlebens im Vordergrund. Ziel der Behandlung ist es, dem Kind trotz fortschreitender Erkrankung eine maximal mögliche Lebensqualität zu sichern. Die Physiotherapie ist dabei neben der Hilfsmittelversorgung der wichtigste Baustein. Angebote zur erweiterten Sinneserfahrung wie basale Stimulation, Elemente der Musiktherapie, Wasser- und tiergestützte Therapien sind eine wertvolle Ergänzung. Unterstützend erweisen sich zunächst probatorische Botulinumtoxinbehandlungen im Bereich des Gastrocnemius zur Tonusreduktion als hilfreich; sie erleichtern das tägliche Anlegen der Unterschenkelorthesen. Diese wiederum sind erforderlich, um eine Vertikalisierung des Kindes in einem Therapiestandgerät zu ermöglichen. Eine Sprachtherapie ist zur Förderung der mundmotorischen Koordination erforderlich. Damit ist es dem Kind möglich, Speichel und Nahrung weiterhin oral zu verarbeiten. Über die orale Ernährung wird ihm zumindest eine gustatorische Teilhabe weiterhin ermöglicht.
Dieses Beispiel veranschaulicht, inwiefern gerade bei schwer beeinträchtigender Behinderung ein sinnvolles Ineinandergreifen der multiplen Behandlungs- und Unterstützungsangebote erforderlich ist, um dem Kind und seiner Familie eine maximal mögliche Gesundheit und Lebensqualität zu ermöglichen.
Fallbeispiel 2
Ein Kind mit klassischer tetraplegischer Zerebralparese nach frühkindlichem Hirnschaden wird mit 5 Jahren erstmals vorgestellt. Die nähere Untersuchung ermittelt motorische Fähigkeiten, die früheren Entwicklungsstufen innerhalb von GMFCS II entsprechen. Das Kind ist in der Lage, sich hochzuziehen, krabbelt, steht an Möbeln und läuft an ihnen entlang. Anamnestisch sei das Kind bereits seit zwei Jahren in diesem motorischen Entwicklungsstand. Das Handling erfolgt mit beiden Händen unbeeinträchtigt (MACS I). Das Kind wirkt ungeübt in der Selbstständigkeit, die Kommunikationsfähigkeit ist sowohl für den Sender als auch für den Empfänger jedoch weitestgehend unbeeinträchtigt (CFCS I). Als einziger Behandlungsbaustein wurde bisher Physiotherapie in unregelmäßiger Form durchgeführt. Es kommt bereits zur Entwicklung von muskulären Verkürzungen mit Spitzfuß.
Die nähere Betrachtung der Umgebungsressourcen nach ICF-CY identifiziert mangelhaft informierte Eltern, die nun unmittelbar durch Beratung und Visualisierung hinsichtlich der Entwicklung und der möglichen Unterstützung ihres Kindes aufgeklärt werden. Eine Rücksprache mit dem Kindergarten ergibt gut ausgebaute Möglichkeiten vor Ort, das Kind regelmäßig zu therapieren und zu integrieren, jedoch erscheine das Kind dort nur unregelmäßig.
Es erfolgt eine umfassende Therapieplanung unter Einbezug einer intensiveren Physiotherapie sowie einer Versorgung mit Orthesen, Nachtlagerungsschienen und Mobilitätshilfen wie einem Retrowalker. Weiterhin wird eine lokale Botulinumtoxinbehandlung zur Therapieunterstützung empfohlen. Die Familie wird zu einer regelmäßigen und intensiveren Therapie motiviert.
Im weiteren Verlauf stellt sich allerdings heraus, dass die Termine unzuverlässig wahrgenommen werden. Auch im therapeutischen Umfeld und seitens des Kindergartens entsteht Sorge hinsichtlich der weiteren Entwicklung des Kindes, da es nur unregelmäßig erscheint. Gleichzeitig wird in den folgenden zwei Jahren eine zunehmende Kontrakturentwicklung beobachtet; schließlich ist das Kind nicht mehr in der Lage, sich aufzustellen; es kann sich nur noch in einem Rollstuhl fortbewegen (GMFCS III), und die anfangs zu beobachtende Mobilitätsfreude nimmt ab.
Da die umfassenden Bemühungen zur familiären Unterstützung scheitern, kommt es schließlich zu einer Inobhutnahme des Kindes durch den örtlichen Jugendschutz. Im Rahmen der in diesem Zuge eingeleiteten intensiven Förderung des Kindes in einem Internat für Menschen mit Behinderungen gelingt es, das Kind wieder zu mobilisieren. Nach nur einem weiteren Jahr ist es jetzt auf dem Weg, frei zu laufen. Sogar das Erreichen von GMFCS I ist vorstellbar. Nachdem die Eltern angesichts der erreichten Fähigkeiten des Kindes den Fördererfolg nachvollziehen können, sind sie nun aus eigener Motivation in der Lage, die aufwendigen Therapien am Kind konsequent zu begleiten.
Fallbeispiel 3
Ein männlicher Teenager, 13 Jahre alt, mit tetraplegischer beinbetonter Zerebralparese (GMFCS II, MACS I) ist seit seiner Kindergartenzeit bei der Verfasserin in regelmäßiger Behandlung. Die bisherigen Therapiebemühungen reichen von Physiotherapie über die Versorgung mit Orthesen und Mobilitätshilfen bis hin zu Botulinumtoxininjektionen bis vor zwei Jahren. Zeitweise kann der Junge sogar mit anderen Kindern Fußball spielen, was ihm sehr wichtig ist.
Im Zuge des Längenwachstums kommt es jedoch zu einer deutlichen Beugekontrakturentwicklung der Knie- und Hüftbeuger, sodass Aufrichtung und Gehen gefährdet sind. Selbst wenige Meter Gehstrecke erfordern häufige Pausen. In dieser Zeit findet der Teenager zum Rollstuhlbasketball und erlebt dabei viel Erfolg und Anerkennung.
Es ist allerdings eine erneute Intensivierung der Therapien erforderlich, um ihm die Aufrichtung und das Gehen im Alltag wieder zu erleichtern. Zur therapeutischen Unterstützung ist eine lokale Detonisierung der betroffenen Muskulatur sinnvoll. Aufgrund seiner negativ geprägten Erinnerung an die für ihn schmerzhaften Botulinumtoxininjektionen ist er dieser Behandlung gegenüber nicht mehr aufgeschlossen. Er wird daher für eine perkutane Fasziomyotomie mit anschließender Intensivrehabilitationsmaßnahme vorgeschlagen. Nach dieser Behandlung gelingt es ihm, das freie Gehen wieder aufzunehmen. Ein Aktivrollstuhl ist nur noch für weite Strecken erforderlich.
Allerdings wird der Teenager durch einen Mitbehandler irritiert, der ihn aufforderte, den Rollstuhlsport wieder aufzugeben – ausgehend von der Überlegung, dass der Sport im Rollstuhl die weiteren Behandlungserfolge hinsichtlich des freien Gehens gefährde. Dem Teenager war Sport jedoch immer sehr wichtig, und es beeinträchtigte ihn sehr, beim Fußball mit seinen Freunden nicht mehr mithalten zu können. Über den Rollstuhlsport hat er eine sinnvolle Alternative für sich entdeckt, hat Erfolg und bekommt darüber Anerkennung. Der Rollstuhlsport hat ihm somit trotz der größeren Einschränkungen beim Gehen neue Lebensfreude und neue Motivation für künftige Ziele vermittelt. Insofern wird mit dem Mitbehandler Rücksprache gehalten und der Patient motiviert, den Rollstuhlsport fortzusetzen, da dieser die wieder erreichte Gehfähigkeit keineswegs gefährdet, sondern bisherige Fortschritte noch unterstützt.
Ergebnis
Die Therapie von Kindern mit Behinderungen erfordert eine umfassende Kenntnis der komplexen strukturellen und funktionellen Defizite im Zusammenspiel patienten- und umweltbezogener Ressourcen, viel Erfahrung, die Zusammenarbeit in einem multidisziplinären Team sowie eine adäquate Absprache mit flankierenden Behandlern und edukativen Institutionen.
Die Verbesserung der Lebensqualität, der sozialen Teilhabe und der Selbstwirksamkeit stehen heute im Vordergrund der Behandlungsplanung. Die vorgestellten Fallbeispiele zeigen das komplexe Wechselspiel zwischen Defiziten und Fähigkeiten, Motivation und Ressourcen von Patient und Umgebung, strukturellen Veränderungen und therapeutischen Interventionsmöglichkeiten auf.
Die Autorin:
Dr. med. Marika Schiebe
Lebenszentrum Königsborn
Zimmerplatz 1
59425 Unna
m.schiebe@lebenszentrum-koenigsborn.de
Begutachteter Beitrag/reviewed paper
Schiebe M. Individuelle therapeutische Begleitung von Kindern mit körperlichen Behinderungen — Eine multidisziplinäre Herausforderung. Orthopädie Technik, 2016; 67 (3): 68–72
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025