Der folgende Artikel zur Hilfsmittelversorgung beim Diabetischen Fußsyndrom (DFS) gründet sich auf die jahrelange klinische Erfahrung in der Versorgung von DFS-Patienten in Klinik und Praxis, auf die Behandlung konservativer wie operativ versorgter Patienten sowie auf eine mehrjährige interdisziplinäre Zusammenarbeit zwischen Orthopäden und Diabetologen. Es ist eine alltägliche Beobachtung, dass hinsichtlich des Einsatzes und der Begrifflichkeit der Hilfsmittel bei Anwender wie Kostenträger Unsicherheiten bestehen und immer wieder Beobachtungen von Unter- wie auch Überversorgung gemacht werden.
Ein wesentliches Element der Behandlung des diabetischen Fußes ist die Ruhigstellung oder Entlastung des Fußes. Dies zu erreichen erfordert ein differenziertes und abgestimmtes Vorgehen. Es fordert aber auch individuelle Erfahrung in der Indikationsstellung, der Anfertigung eines Hilfsmittels sowie der qualifizierten Zusammenarbeit mit Orthopädieschuhmachern, Orthopädie-Technikern oder insbesondere auch eigenem Personal in Praxis und Klinik.
Allgemeine Vorbemerkung zur Orthesenversorgung
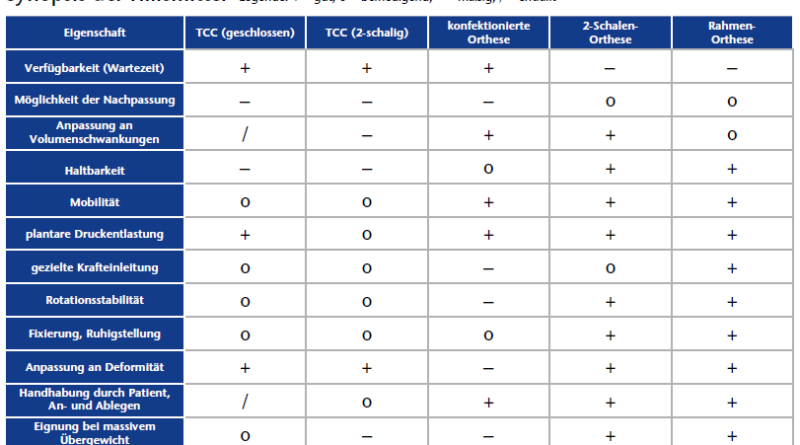
Für die Behandlung des DFS gibt es nicht die Orthese. Das liegt zum einen daran, dass es hier zwei grundsätzliche Problemfelder zu unterscheiden gilt: den Charcot-Fuß (mit seiner sehr unterschiedlichen Deformierung) und das Ulcus: Beide kommen natürlich auch in Kombination vor. Zum anderen liegt das an ganz unterschiedlichen Eigenschaften und Merkmalen verschiedener Orthesen. Auch nach so genannten inneren Fußamputationen können Orthesen zur Nachbehandlung erforderlich sein.
Orthesen kommen gemäß Nationalen Versorgungsleitlinien Diabetes mellitus Typ 2 in der Regel dann zum Einsatz, wenn die Risikokategorie V, VI oder VII vorliegt oder wenn eine nach Leitlinien indizierte orthopädieschuhtechnische Versorgung nachweislich nicht erfolgreich war. Nicht jedes frisch aufgetretene plantare Ulcus bedarf gleich der Druckentlastung in einer Orthese, hier kommen im Regelfall zunächst druckentlastende Schuhe (Kurzzeit- und Langzeitverbandschuhe) und Einlagen (inklusive Diabetes adaptierter Fußbettung) als temporäre Versorgung zum Einsatz. Höhergradige Deformitäten hingegen oder großflächige Ulzerationen bedürfen generell ebenso wie floride Charcot-Füße primär einer orthetischen Versorgung.
Behandelt wird nicht nur der Fuß, sondern der gesamte Patient. Daher fließen in die Überlegungen zur Auswahl des individuell notwendigen Hilfsmittels nicht nur lokale und biomechanische Befunde ein, sondern auch soziale und psychologische Besonderheiten (Kontextfaktoren nach ICF). Kompetenz im Umgang mit dem Hilfsmittel muss ebenso gegeben sein wie eine Infrastruktur zur Kontrolle und nötigenfalls zeitnahen Nachpassung der Orthese.
Aus Deutsches Institut für Medizinische Dokumentation und Information (DIMDI) (Hrsg.): Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit (ICF), 2005. WHO, Genf:
Kontextfaktoren stellen den gesamten Lebenshintergrund einer Person dar. Sie umfassen zwei Komponenten: Umweltfaktoren und personbezogene Faktoren. Diese können einen positiven oder negativen Einfluss auf die Person mit einem bestimmten Gesundheitszustand haben.
Aus Sicht des Medizinischen Dienstes der Krankenversicherer (MDK) ist es wünschenswert, dass die Verordnung neben den per se notwendigen Diagnosen und der exakten Beschreibung des Hilfsmittels auch eine detaillierte Begründung enthält sowie eine Darstellung des bisherigen Verlaufs und des Therapieziels. Der etwas größere Aufwand bei der Verordnung bedeutet dafür in den meisten Fällen weniger bürokratischen Aufwand im Wechselspiel zwischen Patient, Arzt, Leistungserbringer, Kostenträger und MDK. Aus Sicht der Verfasser ist es dazu hilfreich, der Verordnung unter Beachtung der Vorschriften des Datenschutzes ein Foto oder Röntgenbild beizufügen.
Begriffsbestimmung und Beschreibung
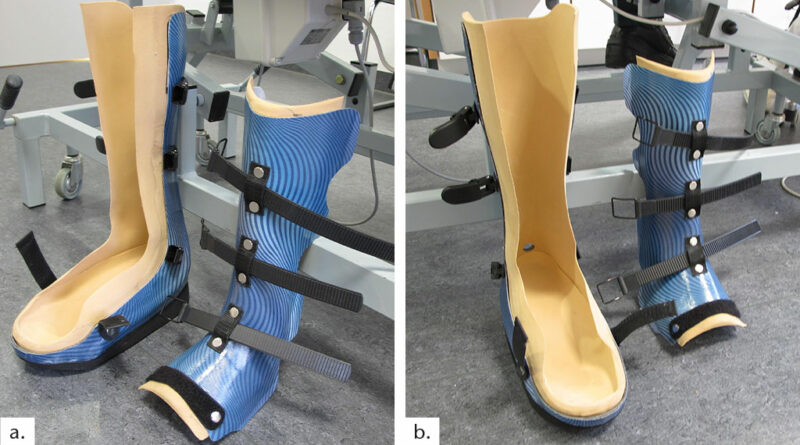
Der Total Contact Cast (TCC) ist ein zirkulärer Unterschenkelgips, der sowohl als Liegegips als auch als Gehgips Verwendung findet. Er zählt zu den speziellen Verbandtechniken und wird typischerweise vom Arzt angelegt. Die Anfertigung ist delegierbar, sofern die Möglichkeit einer unmittelbaren persönlichen Kontrolle durch den verantwortlichen Arzt sichergestellt ist. Der TCC ist grundsätzlich geschlossen und wird für Verlaufskontrollen und/oder Verbandwechsel entfernt und anschließend zur Fortsetzung der Therapie neu angefertigt. Als Material steht klassischer Weißgips wie auch heute überwiegend Kunststoff zur Verfügung. Von einem Goldstandard, wie dies häufig postuliert wird, kann erst dann mit Berechtigung gesprochen werden, wenn eine zeitnahe und flächendeckende Versorgung der Diabetiker inklusive der unabdingbaren regelmäßigen Kontrollen sichergestellt ist (Abb. 1a u. b). Die Vergütung von Gipsverbänden in der vertragsärztlichen Versorgung wird auf Grund des erheblichen Aufwandes für den TCC nicht korrekt abgebildet. Ein nicht-praktizierter und nicht-honorierter so genannter Goldstandard wird sich dann in der ambulanten ärztlichen Versorgung nicht etablieren lassen.
Der TCC in 2‑Schalen-Technik wird ebenfalls direkt an die Extremität angeformt. Durch das Aufschneiden in eine dorsale und eine ventrale Schale mitsamt der Polsterung ist das Produkt abnehmbar und wieder verwendbar. Als Verschluss kommen häufig Klettbänder zum Einsatz, die mit den Schalen verbunden werden.
Ebenso wie beim geschlossenen TCC kann ein Gehstollen eingearbeitet oder eine abnehmbare Abrollsohle angebracht werden. Die Wundkontrolle ist problemlos möglich ohne aufwändige Neuanlage des TCC. Es handelt sich dann hierbei nicht um eine 2‑Schalen-Orthese, welche ja mit überlappenden Schalen über einem individuellen Modell angefertigt wird, sondern wie der geschlossene TCC um ein vom Arzt anzufertigendes Hilfsmittel (Stützverband). Zur Delegierbarkeit gelten dieselben Aspekte wie beim TCC. Es werden die gleichen Materialien wie beim (geschlossenen) TCC eingesetzt. Die Anfertigung ist ähnlich zeitaufwändig wie beim TCC und bedarf einiger Erfahrung nach vorheriger Schulung und Anleitung, um in Anbetracht des neuropathischen Fußes keine Verletzungen zu verursachen.
Konfektionierte Orthesen (Walker) werden industriell in verschiedenen Größen angefertigt. Die meisten Modelle sind für rechts und links identisch und erlauben durch anformbaren Innenschaft eine Anpassung an Fuß und Unterschenkel in gewissen Grenzen.
Bei manchen Modellen kann eine individuelle Fußbettung/Einlage eingelegt werden oder die Laufsohle individuell zugeschliffen werden. Ein Charcot-Fuß mit höhergradiger Deformität ist wie ein großes Körpergewicht eher als Einschränkung für dieses Hilfsmittel anzusehen durch nachlassende Wirksamkeit und steigendes Risiko für Ulzerationen.
Aus Landessozialgericht Nordrhein-Westfalen L 5 KR 35/02 20.9.2005:
Verbandmittel sind zum einen Gegenstände, die dazu bestimmt sind, oberflächengeschädigte Körperteile zu bedecken oder deren Körperflüssigkeit aufzusaugen (Wundverbände), zum anderen auch Verbandsstoffe, die als Stützverbände dienen, wozu auch Gipsbinden zählen (Schmidt in: Peters, Handbuch der Krankenversicherung — SGB V, § 27 Rdn. 345, § 31 Rdn. 91).
Hilfsmittel sind demgegenüber alle ärztlich verordneten sächlichen Mittel, die den Erfolg der Krankenbehandlung sichern oder die Folgen von Gesundheitsschäden mildern oder ausgleichen (BSG SozR 3–2500 § 139 Nr. 1 S. 5; SozR 3–2500 § 33 Nr. 39 S. 220). Im Rahmen der 1. Alternative (Sicherung des Erfolgs der Krankenbehandlung) zählen zu den Hilfsmitteln alle Sachen, die spezifisch im Rahmen einer ärztlich verordneten Krankenbehandlung eingesetzt werden, um zu ihrem Erfolg beizutragen, wobei es genügt, wenn nur ein therapeutischer Zweck angestrebt wird (zuletzt BSG, Urteil vom 16.09.2004 — B 3 KR 15/04 R).
2‑Schalen-Orthesen (2SO) werden individuell über einem nach Gipsabdruck hergestellten Modell angefertigt. Die Schalen überlappen und ermöglichen eine Anpassung an Volumenveränderungen (Abb. 2a u. b). Eine infrapatellare Abstützung (Sarmiento-Technik) kann eingebaut werden. Prinzipiell dient die 2SO der rigiden Fixierung des Fußes in einer vorgegebenen Position und soll über einen Zeitraum von mehreren Monaten getragen werden. Durch die zwei Schalen ist ein zweimaliger Gießvorgang bei der Herstellung erforderlich.
Rahmen-Orthesen lehnen sich in ihrer Herstellung an die so genannte Rahmenprothese nach Pierre Botta zur Versorgung des Chopart-Stumpfes an. Sie sind als Heckeinsteiger konzipiert und besitzen eine infrakondyläre Anstützung zur Rotationssicherung (Abb. 3a u. b). Einer Ödemneigung muss meist mit komprimierenden Wickeln oder Strümpfen begegnet werden. Eine Weiterentwicklung diesbezüglich stellt die Rahmenorthese mit zusätzlichem Innenschaft dar. Durch Arbeiten am zugrunde liegenden individuellen Modell kann vor allem von plantar eine gezielte Krafteinleitung erfolgen, um einer ansonsten progredienten Deformierung entgegen zu wirken oder um nach operativer Stellungskorrektur bei der Nachbehandlung in dieselbe Richtung der Korrektur zu wirken. Auch Rahmenorthesen sind für eine Langzeitnutzung über Monate konzipiert. Sie können als Interimsorthese oder als definitive Orthese angefertigt werden. Die Herstellungstechnik dieser Orthese unterliegt keinem Patent- oder Gebrauchsmusterschutz. Interimsorthesen werden häufig im Tiefziehverfahren aus Carbon-verstärktem PETG hergestellt. Einschalige oder zirkulär geschlossene Unterschenkelorthesen sind vergleichbar hinsichtlich Herstellung, Wirkungsweise und Kosten.
Alle hier vorgestellten Orthesen und Casts umfassen den Fuß und den Unterschenkel bis hinauf zur Tuberositas tibiae. Nicht vorgestellt werden in dieser Übersicht Oberschenkel-Orthesen mit oder ohne Tuberaufsitz, Thomas-Splint, Allgöwer-Apparat oder Rückfuß-Entlastungs-Orthese (nach Settner-Münch), da all diese Produkte mit ihrem Prinzip der vollständigen Entlastung des gesamten oder des hinteren Fußes weder zur Therapie des Ulcus noch der Neuroarthropathie benötigt werden. In ihrer Risiko-Nutzen-Bewertung und oft auch hinsichtlich der Wirtschaftlichkeit schneiden sie aus Sicht der Autoren schlechter ab als die oben aufgeführten Orthesen. Grundsätzlich sollte bei der ja üblichen Langzeitnutzung eine Schuherhöhung für die Gegenseite mit verordnet werden und vom verordnenden Arzt sowie vom Orthopädie-Techniker auf Gang- und Standsicherheit sowie auf zuverlässigen Einsatz und Anlage des Hilfsmittels geachtet werden.
Hingewiesen sei an dieser Stelle auch auf die notwendigen individuellen Überlegungen zur Thromboseprophylaxe.
Vor- und Nachteile der verschiedenen Orthesen
Total Contact Cast
+ Der TCC ist preiswert im Materialeinsatz (nicht gleichbedeutend mit Anfertigung) und wäre im Prinzip ubiquitär verfügbar. Durch Fenster, die nicht plantar liegen dürfen und wegen der Gefahr eines so genannten Fensterödems sorgfältig wieder geschlossen werden müssen, ist die Behandlung von Wunden möglich. Die geschlossene Bauweise erzwingt eine „gute Mitarbeit“ des Patienten.
- Für eine Befundkontrolle oder bei Ödemrückgang ist ein Wechsel (= Neuanfertigung!) des TCC erforderlich. Häufige Wechsel des Casts sind zeit- und kostenaufwändig. Das Gehen wird durch den TCC in der Regel stärker eingeschränkt als mit anderen Orthesen. Bei infizierten Ulzera ist die Anwendung eines TCC nicht vorgesehen.
TCC in 2‑Schalen-Technik
+ Der geschalte TCC ist nur geringfügig teurer und aufwändiger herzustellen als der geschlossene TCC. Durch die Abnehmbarkeit steigt die Akzeptanz bei vielen Patienten, und Wunden können problemlos behandelt werden (Vor- und Nachteile der Abnehmbarkeit gelten auch für alle anderen aufgeführten Orthesen).
- Die geschalte Bauweise verringert die Stabilität des Hilfsmittels. Die Wiederverwendbarkeit verleitet zu längerer Gebrauchsdauer, wodurch dann die mechanische Stabilität weiter abnimmt, hygienische Probleme zunehmen und auch die Passform bei Ödemrückgang nicht mehr gewährleistet ist. Die Abnehmbarkeit impliziert die Möglichkeit der Nicht-Benutzung des Casts mit dem Risiko der Unwirksamkeit.
Konfektionierte Orthesen (Walker)
+ Walker sind schnell verfügbar (dürfen jedoch nicht vom Leistungserbringer beim Arzt deponiert werden) und können dem Patienten nach Anpassung und Gebrauchseinweisung nötigenfalls auch mitgegeben werden für die Heimfahrt mit dem eigenen PKW. Die Mobilität ist in der Regel besser als mit dem TCC, insbesondere wenn die Laufsohle individuell zugeschliffen werden kann.
- Die mechanische Stabilität lässt bei längerer Benutzung nach. Es ist nur wenig Spielraum für eine Anpassung an Deformitäten vorhanden, höhergradige Deformitäten können nicht versorgt werden. Veränderungen am Hilfsmittel sind nur begrenzt möglich. Die verschiedenen Mechanismen zur Anpassung an die untere Extremität können sowohl zu wenig (schlechte Funktion) als auch zu viel Druck (potentielle Hautschädigung) ausüben.
2‑Schalen-Orthese
+ Die Anfertigung über ein individuelles Modell ermöglicht eine präzise Anpassung an Deformitäten. Durch Zugabe oder Wegnahme von Material am Modell können Bereiche von Fuß und Unterschenkel gezielt und dosiert be- und entlastet werden. Überlappende Schalen gewährleisten eine Anpassung an schwankende Volumina (z. B. Dialyse). Das Innenfutter (bzw. der Innenschaft) kann anders als beim geschalten TCC aus abwischbarem und desinfizierbarem Material und damit hygienisch unbedenklicher hergestellt werden.
- Wie beim Walker hängt die optimale Funktion von der Anwendung durch den Patienten ab. Der Druck auf die Weichteile kann recht hoch ausfallen. Die Herstellung benötigt mehr Zeit durch die separate Herstellung der zwei Schalen.
Rahmen-Orthesen
+ Die Rahmenbauweise ermöglicht eine Kombination von hoher Verwindungssteifigkeit bei gleichzeitig geringem Gewicht. Wie bei der 2SO erlaubt die individuelle Herstellung über ein Modell eine Anpassung an Deformitäten, Nachpassungen sind ebenso in begrenztem Umfang möglich. Durch die offene Bauweise kann die Biomechanik des Fußes unter Belastung im Hilfsmittel gut beobachtet werden. Die tibiale Anstützung zur Rotationssicherung übt nur in der terminalen Standphase nennenswerten Druck auf die Kondylen aus. Während die 2SO den Fuß mehr in der jeweiligen Position einbettet, kann mit der Rahmenorthese auch eine dynamische Korrektur erfolgen. Die Verschlüsse dienen überwiegend der Suspensionssicherung in der Schwungphase, sodass die optimale Funktion nur wenig durch die Handhabung und den Anziehvorgang beeinflusst wird.
- Bei größerem Knöchel- als Waden-Umfang ist die Herstellung mit bilateralem Rahmen oft nicht möglich. Bei Weichteilatrophie muss die Orthese aufgepolstert werden. Bei sehr starker Volumenzunahme sind ein zusätzlicher Kompressionsstrumpf oder ein zusätzlicher Innenschaft erforderlich.
Krankheitsbilder und Differenzialindikation
Grundsätzlich können alle hier vorgestellten Casts und Orthesen sowohl zur Therapie des Fußulcus auch der Charcot-Arthropathien verwendet werden. Die Auswahl des jeweiligen Produktes (entsprechend §§ 12, 33 SGB V) liegt in der unteilbaren Verantwortung des behandelnden Arztes (und nicht der Kostenträger), da die Benutzung einer mutmaßlich weniger geeigneten Orthese mit einem höheren Schädigungsrisiko und potenziell erheblichen Konsequenzen für den Patienten und hohen Folgekosten einhergeht. Umgekehrt verlangt die fachgerechte Verordnung dieser orthopädischen Hilfsmittel beim Diabetischen Fußsyndrom adäquate Kenntnisse des Arztes.
Das Ulcus
Bei der Behandlung eines mit Schuhen nicht ausreichend zu entlastenden plantaren neuropathischen Ulcus an einem nicht oder nur unwesentlich deformierten Fuß kommen vor allem der TCC (geschlossen und geschalt) und die konfektionierte Orthese in Frage. Wenn gleichzeitig eine nennenswerte Deformität vorliegt, die häufig auch das Ulcus bedingt, muss das Hilfsmittel individuell angepasst werden, sodass Walker dann in aller Regel ausscheiden. Spätestens bei einer Problemkonstellation von Ulcus, Charcot-Arthropathie und erheblicher Adipositas ist die Verwendung einer 2‑Schalen- oder einer Rahmenorthese unabdingbar.
Die Amputationsnachbehandlung
Auch zur Nachbehandlung von inneren oder äußeren Fußteilamputationen werden die hier vorgestellten Hilfsmittel eingesetzt, wobei es sich dann definitionsgemäß um Prothesen anstelle von Orthesen handelt, auch wenn das Produkt genauso oder sehr ähnlich aussieht. Konfektionierte Produkte kommen nur bei gut belastbarem Fußstumpf ohne wesentliche Fehlstellung (z. B. Spitzfuß) in Frage, ansonsten muss wiederum individuell angepasst werden.
Aus Wikipedia:
Eine Prothese (von altgriechisch: πρό (pro) „vor, anstatt“ und έσις (thesis) „das Setzen, Stellen“ bezeichnet in der Medizin den Ersatz von Gliedmaßen, Organen oder Organteilen durch künstlich geschaffene, funktionell ähnliche Produkte. Eine Orthese ist ein industriell oder durch Orthopädietechniker hergestelltes medizinisches Hilfsmittel, das zur Stabilisierung, Entlastung, Ruhigstellung, Führung oder Korrektur von Gliedmaßen oder des Rumpfs zum Einsatz gebracht wird.
Der Charcot-Fuß
Ohne größere Deformität ergibt sich die Notwendigkeit zur Behandlung eines Charcot-Fußes aus der Aktivität im Krankheitsverlauf (klinische Kriterien und Bildgebung). Die hier notwendige sofortige Ruhigstellung bzw. Fixierung des Fußes (nicht gleichzusetzen mit Entlastung) kann ausreichend durch einen geschlossenen oder geschalten TCC oder eine konfektionierte Orthese (cave: Berücksichtigung des Patientengewichtes) gewährleistet werden.
Mit Deformität und nicht mehr achsgerechter Stellung des Fußes sollte bei der konservativen Therapie unterschieden werden zwischen einer kurzdauernden Ruhigstellung in Vorbereitung einer operativen Rekonstruktion sowie Langzeitbehandlung bei nicht indizierter Operation. Im ersten Fall kann ein TCC ausreichend sein, sofern nicht unbedingt eine Mobilisierung mit dem Cast erfolgen soll, im zweiten Fall kommen 2‑Schalen-Orthesen oder Rahmen-Orthesen zur Anwendung. Bei Aktivitätszeichen dienen Cast oder Orthese auch der Ausheilung des neuroarthropathischen Prozesses. Nach operativer Stellungskorrektur unter Verwendung internen Osteosynthesematerials, wie auch nach Arthrodesen oder Osteosynthesen bei Patienten mit Polyneuropathie, kann die knöcherne Konsolidierung 12 Wochen und länger dauern. Noch einige Monate über diese Zeitdauer hinaus ist eine zusätzliche externe Stabilisierung erforderlich. Konfektionierte Orthesen kommen dabei nur bei wirklich idealem (anatomischem) Repositionsergebnis in Frage, bei noch verbliebener Deformität sollte bevorzugt individuell gearbeitet werden.
Nach Entfernung eines zur Stellungskorrektur verwendeten Fixateur externe ist ebenfalls eine mehrmonatige Nachbehandlung in einer üblicherweise individuell angefertigten Orthese erforderlich. Das Prinzip dieser Behandlung beinhaltet über ein bloßes passives Fixieren des Fußes hinaus eine Unterstützung der operativ erreichten Korrektur. Die dazu erforderliche gezielte Krafteinleitung auf teilweise eng begrenzte Areale von Fuß und Unterschenkel kann durch eine Rahmenorthese hergestellt werden, vor allem wenn eine visuelle Kontrolle der Bewegungen des Fußes unter Belastung im Hilfsmittel sinnvoll oder sogar dringend geboten erscheint.
Kritische Anmerkung zur Diskussion und Terminologie
Auf dem Gebiet der Terminologie (was ist ein Cast, was ist eine Orthese?) werden engagierte Auseinandersetzungen zwischen Kostenträgern, Leistungserbringern und verordnenden oder ausführenden Ärzten geführt, die aus Sicht der Autoren und in Kenntnis der oben beschriebenen medizinischen Problematik jedoch am Thema vorbeiführen. Denn es geht nach Erfahrung der Autoren den Kostenträgern oftmals nicht um eine möglichst korrekte Definition, sondern vielmehr um den Versuch, über den Namen dem Produkt gleich ein günstiges Preisetikett mit anzuheften. Bei gegebener medizinischer Indikation darf nicht die Versorgung mit einer Orthese (Walker, 2‑Schalen-Orthese, Rahmen-Orthese) abgelehnt werden unter Hinweis auf eben jenen TCC als wirtschaftliche und angeblich gleichwertige Alternative. Die Ablehnung erfolgt oft pauschal (siehe unten) und ignoriert dabei völlig die individuelle Versorgungssituation. Nur noch den TCC als Therapiemodalität beim DFS anzusehen, bei gleichzeitig nicht gewährleisteter flächendeckender und fachgerechter Gipsanlage, führt zu einer konkreten Verschlechterung der Versorgungssituation der Diabetiker mit nicht absehbaren ökonomischen und juristischen Folgen.
Ihre ärztliche Aufgabe sehen die Autoren darin, eine gemeinsam tragbare Definition und vor allem eine Indikation der Hilfsmittel für die Versorgung von DFS-Patienten im Austausch mit Kostenträgern, MDK und Leistungserbringern zu erarbeiten. Die Anfertigung und der Einsatz eines der oben beschriebenen Hilfsmittel wird aber immer von einer bestehenden oder nicht bestehenden Honorierung abhängen. Nicht der Name ist entscheidend, sondern die individuell richtige Anwendung.
… Anstelle der von Ihnen verordneten Orthese kann eine vom medizinischen Standard her mindestens gleichwertige Versorgung mit einem Vollkontakt-Gipsverband oder einem Vollkontakt-Kunststoffverband im Rahmen der ärztlichen … Behandlung und deren Vergütung vorgenommen werden. Ungeachtet dessen ist die von Ihnen im vorliegenden Fall favorisierte Versorgung mit einer konfektionierten Schiene zur Fixierung und Entlastung aufgrund der individuellen Abpolsterung der Fußsohle zur Wundbehandlung ebenfalls Gegenstand der ärztlichen … Behandlung und damit als Verbandmittel einzustufen …
Zusammenfassung
Die oben angesprochenen Krankheitsphasen des diabetischen Fußes (diabetisches Fußulcus, DNOAP mit/ohne Ulcus, postoperative Versorgungen) erfordern unterschiedliche Hilfsmittel für den Patienten, um eine Wundheilung für das Ulcus, eine postoperative Stabilisierung oder eine Rückbildung der DNOAP-Aktivität zu erreichen. Neben der Patientensituation (Wunde, pAVK, Dialyse, bisherige Hilfsmittel, Deformierung, Belastbarkeit, individuelle Anwendung, Gewicht) sind auch die Verfügbarkeit und die Erfahrung des Anwenders von herausragender Bedeutung für das Erreichen des Therapiezieles. Es gibt Schnittmengen zwischen den unterschiedlichen Casts und Orthesen, aber sie sind nicht identisch hinsichtlich Wirkungsweise und Indikation. Sie können daher auch nicht als gleichwertig und beliebig austauschbar betrachtet werden. Leider wird weiter der überaus sinnvoll im Rahmen einer zweckmäßigen und wirtschaftlichen Versorgung einzusetzende TCC wegen einer nicht vorhandenen Infrastruktur und auch Honorierung nur viel zu wenig eingesetzt. Die Autoren halten einen intensiven Austausch und die Information von Ärzten, MDK und Kostenträgern zum oben beschriebenen differenzierten Einsatz orthopädietechnischer Hilfsmittel für notwendig und möchten hierzu mit diesem Beitrag einen Anstoß geben.
Die Autoren:
Dr. med. Armin Koller
Abteilung für Technische Orthopädie,
Interdisziplinäres Diabetes Fuß Zentrum,
Mathias-Spital Rheine
Frankenburgstraße 31, 48431 Rheine
a.koller@mathias-spital.de
Dr. med. Joachim Kersken
Abt. für Diabetologie,
St. Marien-Krankenhaus Ahaus
diabetologie@marien-kh-gmbh.de
Begutachteter Beitrag/Reviewed paper
Koller A, Kersken J. Hilfsmittel beim Diabetischen Fußsyndrom. Orthopädie Technik, 2013; 64 (7): 18–24
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025