Einleitung
Die Inzidenz von Skoliose bei Zerebralparese („cerebral palsy“, CP) variiert stark. Jüngste Studien melden prozentuale Werte zwischen 6 % und fast 100 % 1 2 3. Die allgemein anerkannte Inzidenz einer Skoliose liegt in der CP-Gesamtpopulation bei 20 bis 25 % 4. Das Risiko, eine Skoliose zu entwickeln, ist bei Patienten mit athetotischer Form der Zerebralparese am geringsten (6–50 %) und bei Patienten mit spastischer CP am höchsten (bis zu 70 %) 5. Bei Patienten mit Hüftluxation oder ‑subluxation (ein Indikator für die Schwere der Krankheit) beobachteten Mardigan und Wallace eine Skoliosehäufigkeit von etwa 75 % 6. Ein Beckenschiefstand wird als Faktor eingeschätzt, der sich besonders negativ auf die Skoliose auswirkt und daher mehr Beachtung erfordert 7 8 9. Die Inzidenz einer Skoliose steht zudem in direktem Zusammenhang mit dem 5‑stufigen Klassifizierungssystem „Gross Motor Function Classification System“ (GMFCS) 10. Eine Skoliose bei CP-Patienten, die nicht behandelt wird, schreitet weiter voran. Zu den Faktoren, die die Progredienz der Skoliose begünstigen, gehören das Ausmaß der körperlichen Beeinträchtigungen (Tetraplegie), ein schlechter funktioneller Status (nicht gehfähig, GMFCS-Stufen IV und V) und die Krümmungsstelle (thorakolumbal) 11 12 13 14. Die Ursache einer Skoliose bei CP ist nicht vollständig geklärt. Es wird jedoch davon ausgegangen, dass es sich dabei um eine Kombination aus Muskelschwäche, fehlender Körperbalance, Rumpfinstabilität und Tonus-Asymmetrie in paraspinalen und interkostalen Muskeln handelt 15.
Saito et al. beschreiben die Risikofaktoren für eine Progredienz der Skoliose bei spastischer CP wie folgt:
- eine Wirbelsäulenverkrümmung mit einem Cobb-Winkel von 40° vor dem Alter von 15 Jahren,
- Beeinträchtigungen des gesamten Körpers,
- Bettlägerigkeit und
- Vorliegen einer thorakolumbalen Krümmung 16.
Patienten mit diesen Risikofaktoren könnten von einem frühen operativen Eingriff profitieren, um eine schwere Skoliose zu verhindern. Es ist jedoch bekannt, dass das Knochenwachstum unter Druck vermindert und unter Zug verstärkt wird, was zu einer schnellen Progredienz bei schwer betroffenen Patienten führen kann (GMFCS-Stufen IV und V). Nach Erfahrung der Autoren wird eine Skoliose hauptsächlich durch eine inadäquate Gleichgewichtskontrolle verursacht, die in der Regel zu einer lateralen Flexion des Thorax über die relativ mobile Wirbelsäule führt und damit eine thorakolumbale Krümmung hervorruft. Die nichtoperativen Behandlungsoptionen bestehen aus Beobachtung und Korsettversorgung, zudem aus Sitz- oder Sitzschalenanpassungen im Rollstuhl und medikamentöser Behandlung.
Es stehen zwei Methoden zur Verfügung, um der Wirbelsäule bei einer neuromuskulären Skoliose externe Unterstützung zu bieten: individuelle Sitz- und Sitzschalenanpassungen sowie Orthesen (z. B. Doppelschalenkorsett) 17. Die meisten Patienten mit neuromuskulären Störungen weisen eine Beeinträchtigung des Gleichgewichts, eine fehlende Körperbalance und eine dynamische Rumpfinstabilität auf. In einem frühen Stadium besteht beim Patienten lediglich eine dynamische Instabilität des Rumpfes. Diese lässt sich leicht dadurch ermitteln, dass man den Patienten bittet, die Hände im Sitzen zu heben.
Ziel aller Interventionen ist es, weiterhin ein bequemes Sitzen sowie die funktionelle Nutzung der oberen Extremitäten zu ermöglichen. Es gibt einige Hinweise darauf, dass die Anwendung eines Korsetts die Progredienz der Skoliose bei tetraplegischer CP verlangsamen kann 18. Es ist jedoch bislang unklar, ob die Korsettversorgung die Notwendigkeit einer Operation reduziert 19. Während des Wachstums verringert die Korsettversorgung jedoch den Krümmungsradius und verlangsamt die Progredienz zu schweren Skoliosen 20. Dennoch bleibt ungeklärt, ob das Tragen eines Korsetts die Progredienz stoppen kann 21 22 23 24 25 26 27 28. Korsettversorgungen bei Kindern mit CP sind somit ein umfassend beschriebenes und bewährtes konservatives Behandlungsverfahren 29 30 31 32 33 34 35 36 37. Wenngleich Botulinumtoxin A zunehmend zur Behandlung einer Spastizität der Gliedmaßen bei Patienten mit CP eingesetzt wird, gibt es kaum Daten über seinen Nutzen bei der Behandlung von Skoliose 38.
Ziel der hier vorgestellten Studie ist es, die Wirksamkeit von Doppelschalenkorsetts zur Behandlung neurogener Skoliosen hinsichtlich der folgenden Aspekte zu untersuchen:
- sofortige Korrektur des lumbalen und thorakalen Cobb-Winkels;
- Einfluss der drei verschiedenen Abdrucktechniken (A: Abdruck in Rückenlage, B: Abdruck in Seitenlage, C: CAD-Verfahren in Rückenlage).
Darüber hinaus wurden die durchschnittliche Tragezeit des Doppelschalenkorsetts pro Tag sowie lokale Komplikationen (z. B. Druckstellen) erfasst.
Material und Methoden
Die Studie wurde entsprechend den lokalen ethischen Anforderungen (Kantonale Ethikkommission, Bern, Schweiz, 2015) und der Deklaration von Helsinki durchgeführt. Es bestanden folgende Einschlusskriterien:
- eine bestätigte CP-Diagnose,
- eine nicht vorhandene Gehfähigkeit (GMFCS-Stufe IV oder V),
- lumbale oder thorakale Cobb-Winkel von mehr als 20° (oder schwere Rumpfinstabilität) sowie
- ein Alter zwischen 4 und 20 Jahren.
Ausschlusskriterien waren demgegenüber:
- eine schmerzhafte Hüftluxation,
- die GMFCS-Stufen I bis III oder
- eine frühere chirurgische Behandlung der Wirbelsäule.
Studienkohorte
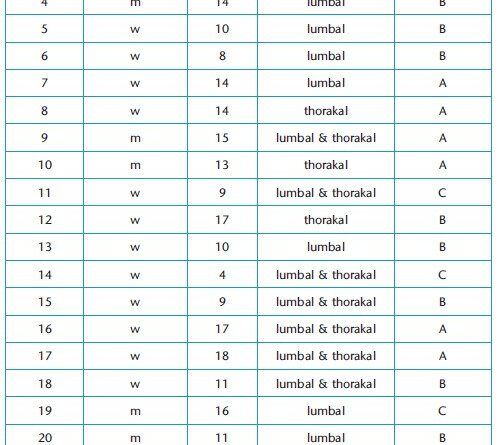
Eine konsekutive Serie von 25 Patienten mit CP wurde in die retrospektive Untersuchung eingeschlossen. Es handelte sich dabei insgesamt um 8 männliche und 17 weibliche Patienten. Das Durchschnittsalter betrug 13,0 Jahre (Altersspanne: 4,0 bis 20,0 Jahre). Insgesamt wurden 12 Patienten der Funktionsstufe GMFCS IV und 13 Patienten der Funktionsstufe GMFCS V zugeordnet. Tabelle 1 gibt die demografischen Daten (Geschlecht und Alter) sowie die Art der Skoliose an:
- 12 Patienten mit lumbaler Skoliose,
- 5 Patienten mit thorakaler Skoliose sowie
- 8 Patienten mit doppelbogiger Skoliose (S‑Form).
Alle Patienten waren im Rumpf hypoton, wiesen jedoch im Bereich der oberen und unteren Extremitäten Spastizitäten auf.
Radiologische Befunde
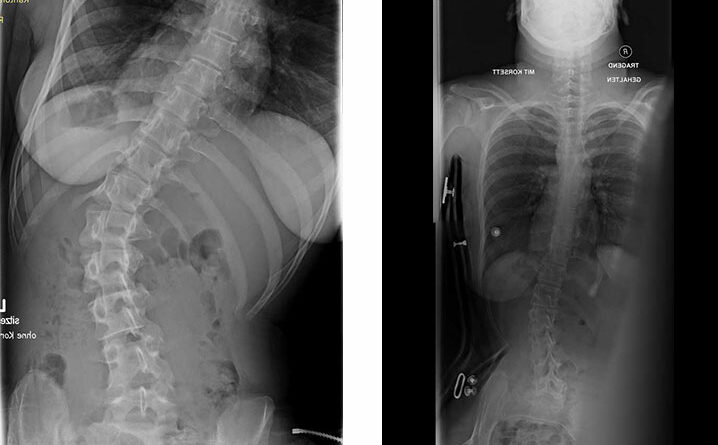
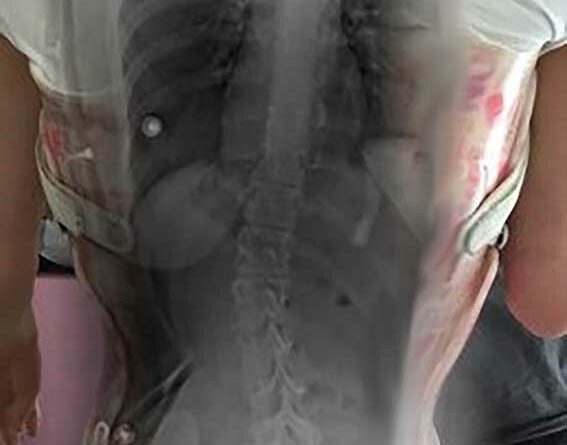
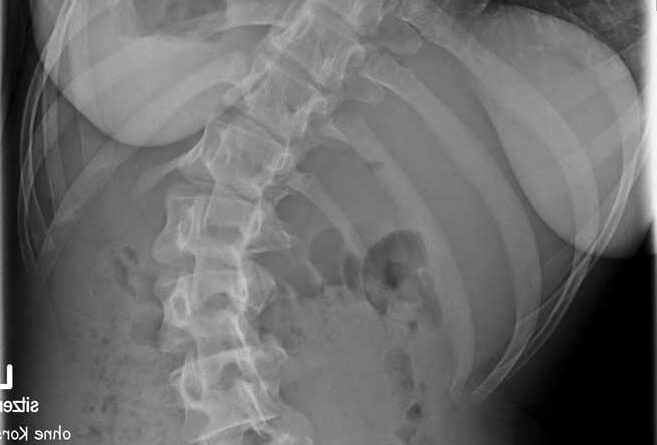
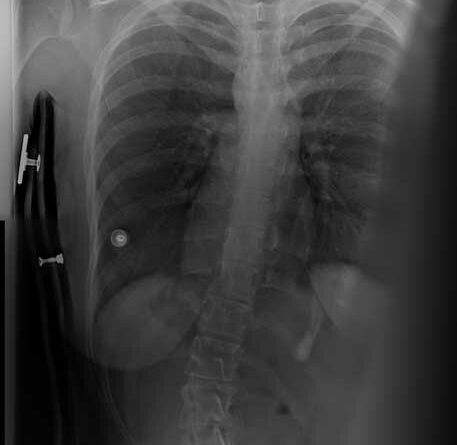
Standardisierte anterior-posteriore (a.-p.) Röntgenbilder wurden retrospektiv ausgewertet. Die Aufnahmen wurden bei allen Patienten in sitzender Position durchgeführt. Bei 3 Patienten wurden Röntgenbilder in stehender Position angefertigt. In liegender Position angefertigte Röntgenbilder waren nicht zulässig, da das maximale Ausmaß der Verkrümmung in dieser Position durch die fehlende Schwerkraft nicht sichtbar ist. Anhand der a.-p. Röntgenbilder wurden der Apex sowie die lumbalen und thorakalen Cobb-Winkel berechnet. Alle Winkel wurden mittels „Centricity Dicom Viewer V3.1“ gemessen. Bei demselben Krankenhaustermin wurden zwei Röntgenbilder angefertigt: eine erste Röntgenaufnahme (T1) mit Doppelschalenkorsett und nach 5 Minuten (T0) ein zweites Röntgenbild ohne Korsett. Dies war allerdings nur bei Patienten mit korrekter Anpassung des Doppelschalenkorsetts möglich. Bei den anderen Patienten betrug die Zeitspanne zwischen T1 und T0 nicht mehr als 3 Monate aufgrund notwendiger Anpassungen des Doppelschalenkorsetts durch den Orthopädietechniker. Der Grad der Korrektur des Cobb-Winkels im Bereich der Lenden- und Brustwirbelsäule wurde in Prozent des Messergebnisses ohne Korsett bei T0 ausgedrückt (Abb. 1 u. 2).
Doppelschalenkorsett und Abdrucktechnik
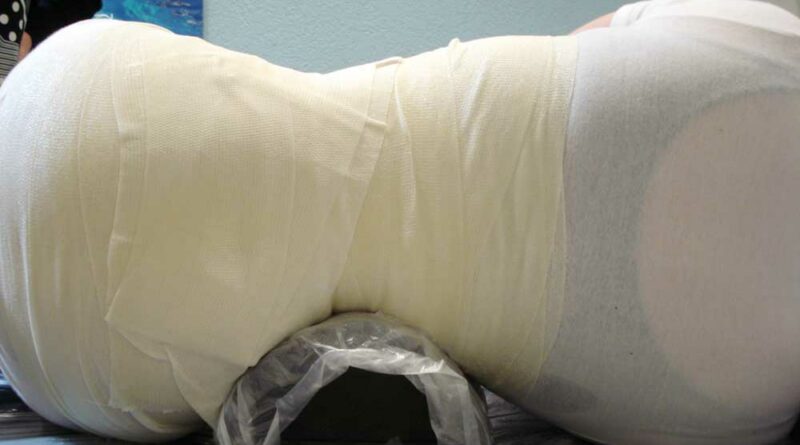
In allen Fällen wurde, wie von Rutz et al. im Jahr 2013 39 beschrieben, ein Doppelschalenkorsett verwendet. Es handelt sich um ein maßgefertigtes Korsett (Abb. 1), das einfach zu handhaben ist. Das Doppelschalenkorsett besteht aus einer vorderen (ventralen) und einer hinteren (posterioren) Schale. Diese beiden Teile sind je ca. 6 mm dick. In der Regel funktioniert das Korsett mittels Druckpelottensystem, wobei eine gute Beckenfassung essentiell ist. Darüber wird zunächst die hintere Schale aus 5 mm starkem PE tiefgezogen. Diese sollte den Rumpf zu ca. 60 % umschließen und wird nach vorne ausgedünnt. Darüber wird eine vordere Schale gezogen, die großzügig gefenstert wird, um Nahrungsaufnahme und Verdauung nicht zu beeinflussen. Der vordere Rahmen dient vornehmlich dazu, den Körper in der hinteren Schale zu fixieren. Damit die Position zwischen vorderer und hinterer Schale sicher reproduziert werden kann, werden an der hinteren Schale Führungsbolzen angebracht und in der vorderen Schale Führungsschlitze vorgesehen. Eltern bzw. Pflegern wurde empfohlen, das Doppelschalenkorsett über einen Zeitraum von 6 bis 8 Stunden pro Tag am betroffenen Patienten in Positionen anzuwenden, in denen die Schwerkraft Einfluss auf die Wirbelsäulenverkrümmungen nehmen kann, also z. B. in sitzender oder stehender Position, aber nicht während des Schlafes oder im Liegen.
Es kamen die folgenden drei Abdrucktechniken zum Einsatz:
- In Rückenlage: Bei diesem Verfahren wurde die Korrektur manuell vorgenommen. Der Cast-Abdruck wurde von zwei erfahrenen Orthopädietechnikern durchgeführt, während sich der Patient in einer liegenden Position (Rückenlage) befand. Die Hüfte war 70° flektiert. Das Negativ wurde anschließend gescannt und am Bildschirm weiterbearbeitet.
- In Seitenlage: Bei diesem Verfahren lag der Patient auf der konvexen Seite der Skoliose. Der Abdruck wurde von zwei erfahrenen Orthopädietechnikern vorgenommen. Die Hüfte war 70° flektiert. Abbildung 2 zeigt diese Position (Kopf auf der rechten Seite). Auch hier wurde der Abdruck eingescannt und am Bildschirm weiterbearbeitet.
- CAD-Verfahren in Rückenlage: Für dieses Verfahren wurde CAD-Software eingesetzt („Canfit Dessin V14.0“ und „Scan Gogh“, beide Vorum Research, Kanada). Die Datenaufnahme wurde von zwei erfahrenen Orthopädietechnikern durchgeführt, während sich der Patient in Rückenlage in Extension befand. Entsprechend den Daten wurde ein Modell aus einer vorhandenen Bibliothek generiert.
Abdrucktechnik A kam bei 9 Patienten (36 %) zum Einsatz, Abdrucktechnik B bei 11 Patienten (44 %) und Abdrucktechnik C bei 5 Patienten (20 %). Bei allen „Methoden“ erfolgte die Weiterverarbeitung bzw. Modellierung unter Verwendung der Vorum-Software am Bildschirm. Die Korrekturpunkte wurden bei allen Verfahren in einem standardisierten Ablauf unter Berücksichtigung der individuellen Röntgenbilder gesetzt.
Klinische Daten
Die klinischen Daten wurden in der Weise erhoben, dass Eltern und Pfleger der untersuchten Patienten folgende Informationen übermittelten:
- Anwendungsdauer des Doppelschalenkorsetts pro Tag (in Stunden) in sitzenden oder stehenden Positionen sowie
- sämtliche Probleme im Zusammenhang mit dem Einsatz des Doppelschalenkorsetts (z. B. Hautprobleme oder Druckstellen).
Statistik
Zur statistischen Auswertung der Daten wurde die Statistiksoftware „JMP“ in der Version 10.0.0 (SAS Institute, USA) genutzt. Für alle Daten konnte mittels Shapiro-Wilk-Test eine Normalverteilung bestätigt werden. Die mit und ohne Korsett erhobenen Daten wurden mittels gepaartem t‑Test verglichen. Die Unterschiede zwischen den Abdrucktechniken A, B und C wurden mit einer einfaktoriellen Varianzanalyse festgestellt. Bei signifikantem statistischem Unterschied kam gegebenenfalls ein Post-hoc-Test (Tukey) zum Einsatz. Das Signifikanz-Level wurde auf α = 0,05 festgesetzt. Es erfolgte eine vorherige Power-Berechnung, um die benötigte Stichprobengröße zu schätzen. Zuvor gemeldete Daten 40 zur konservativen Behandlung einer Wirbelsäulendeformität wurden genutzt, um die entsprechende Effektstärke für die hier untersuchte Population zu berechnen (Effektstärke = 1,04). Eine vorherige Power-Analyse mit α = 0,05 und β = 0,80 ergab eine Mindeststichprobengröße von 10.
Ergebnisse
Studienkohorte
Alle eingeschlossenen Patienten waren in der Lage, an der Studie teilzunehmen. Bei Patient Nr. 9 verschlechterte sich die lumbale Verkrümmung innerhalb eines Zeitraums von 3 Monaten von einem anfänglichen Cobb-Winkel von 50° auf 60°. Patient Nr. 15 wies eine lumbale Krümmung von nur 15° auf, litt jedoch zusätzlich unter einer schweren Rumpfinstabilität. Aus diesem Grund wurde der Patient in die Studie aufgenommen.
Röntgenbefunde
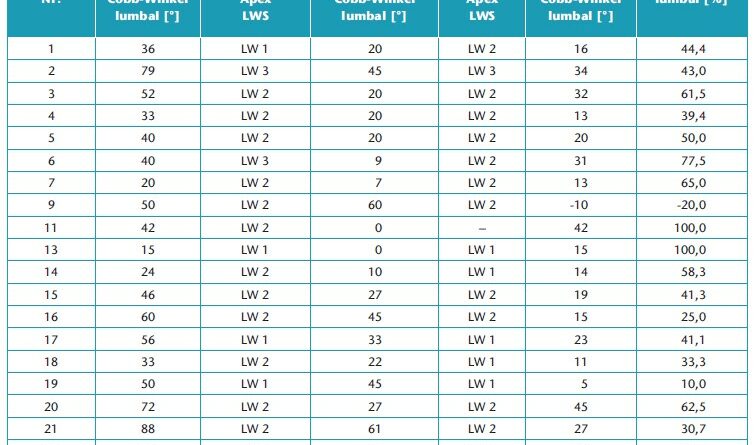
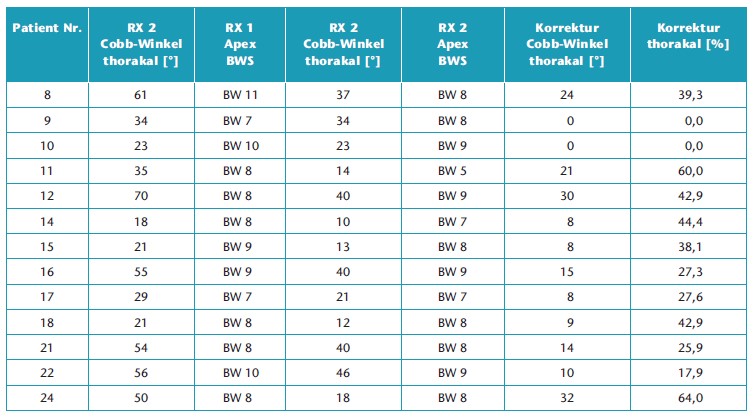
Insgesamt wurden 40 der 50 (80 %) Röntgenbilder am selben Tag aufgenommen (T1 und T0). Zehn Röntgenbilder (20 %; n = 5 Patienten) für T0 und T1 wurden nicht am selben Tag, sondern innerhalb eines Zeitraums von weniger als 3 Monaten angefertigt. Während dieses Zeitraums mussten Anpassungen am Doppelschalenkorsett vorgenommen werden. Alle Doppelschalenkorsetts wurden 4, 8 und 12 Wochen nach der ersten Versorgung durch die Orthopädietechniker klinisch geprüft. Im Bereich der Lendenwirbelsäule wurde eine mittlere (± Standardabweichung) Verkrümmung von 45,7° (19,2°) gemessen. Die mittlere innerhalb eines Zeitraums von 3 Monaten erreichte Korrektur bei Verwendung eines Doppelschalenkorsetts betrug 20,9° (13,1°; p < 0,05). Dies stellt eine Verbesserung um 49,9 % dar. Im Bereich der Brustwirbelsäule wurde eine mittlere Skoliose von 40,5° (17,8°) berechnet. Diese wurde im Doppelschalenkorsett durchschnittlich um 13,8° (10,3°; p < 0,05) korrigiert. Dies stellt eine Verbesserung um 33,1 % dar. Die Tabellen 2 und 3 enthalten eine Auflistung der Korrekturen für alle 25 Patienten im Bereich der Lendenwirbelsäule (Tab. 2) und der Brustwirbelsäule (Tab. 3).
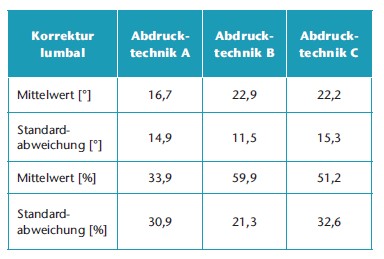
Auswirkungen der Abdrucktechniken auf die Lendenwirbelsäule
Mit Abdrucktechnik A (n = 9 Patienten) wurde eine mittlere prozentuale Korrektur von 33,9 % erreicht (Spanne: ‑20 % bis 61,5 %). Dies entsprach einer mittleren Winkelkorrektur von 16,7° (Spanne: ‑10° bis 32°) im Bereich der Lendenwirbelsäule. Bei Abdrucktechnik B (n = 11 Patienten) betrug die mittlere prozentuale Korrektur 59,9 % (Spanne: 33,3 bis 62,5 %). Dies entsprach einer mittleren Winkelkorrektur von 22,9° (Spanne: 11° bis 45°) im Bereich der Lendenwirbelsäule. Abdrucktechnik C (n = 5 Patienten) korrigierte die lumbale Krümmung um einen prozentualen Mittelwert von 51,2 % (Spanne: 10 bis 100 %). Dies entsprach einer mittleren Winkelkorrektur von 22,2° (Spanne: 5 bis 42°) im Bereich der Lendenwirbelsäule. Mit allen Abdrucktechniken wurde eine statistisch signifikante Korrektur der Skoliose (p < 0,05) erreicht. Abdrucktechnik B sorgte jedoch für die beste Korrektur im Bereich der Lendenwirbelsäule (59,9 %).
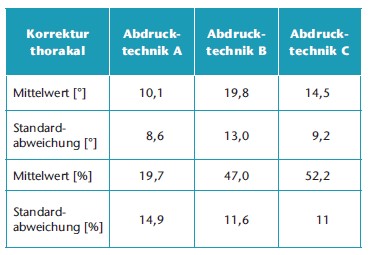
Auswirkungen der Abdrucktechniken auf die Brustwirbelsäule
Abdrucktechnik A (n = 9 Patienten) korrigierte die thorakale Krümmung um einen prozentualen Mittelwert von 19,7 % (Spanne: 0 bis 24 %). Dies entsprach einer mittleren Winkelkorrektur von 10,1° (Spanne: 0 bis 24°) im Bereich der Brustwirbelsäule. Bei Abdrucktechnik B (n = 11 Patienten) betrug die mittlere prozentuale Korrektur 47,0 % (Spanne: 38,1 bis 64,0 %). Dies entsprach einer mittleren Winkelkorrektur von 19,8° (Spanne: 8 bis 32°) im Bereich der Brustwirbelsäule. Abdrucktechnik C (n = 5 Patienten) korrigierte die thorakale Krümmung um einen prozentualen Mittelwert von 52,2 % (Spanne: 44,4 bis 60 %). Dies entsprach einer mittleren Winkelkorrektur von 14,5° (Spanne: 8 bis 21°) im Bereich der Brustwirbelsäule. Mit allen Abdrucktechniken wurde eine statistisch signifikante Korrektur der Skoliose (p < 0,05) erreicht. Abdrucktechnik C sorgte jedoch für die beste Korrektur im Bereich der Brustwirbelsäule (51,2 %; Tab. 4 u. 5).
Klinische Befunde
Eltern und Pfleger meldeten eine mittlere tägliche Anwendungsdauer des Doppelschalenkorsetts von 6,7 Stunden (Spanne: 6 bis 10 Std.). Eine vor- übergehende Hautrötung wurde bei 10 Patienten (40 %) festgestellt. Bei keinem der Patienten traten tiefe Druckstellen auf.
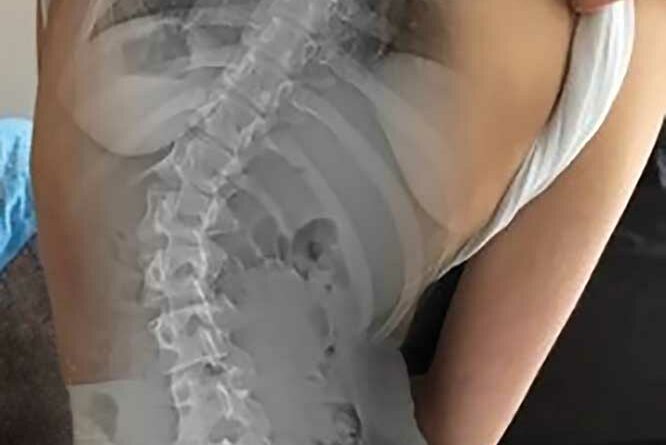
Klinischer Fall
Die Abbildungen 3 und 4 zeigen die klinischen und radiologischen Befunde für eine 18-jährige Frau (Fall 17). In Abbildung 3 sind die klinischen Fotos ohne und mit Doppelschalenkorsett zu sehen. Abbildung 4 zeigt die Röntgenbilder dieser Patientin ohne (a) und mit (b) Doppelschalenkorsett.
Diskussion
Nach Wissen der Autoren handelt es sich um die erste Studie, die den Grad der erzielten Winkelkorrektur mit drei verschiedenen Abdrucktechniken bei neurogener Skoliose bei Patienten mit CP untersucht hat. In der retrospektiven Studie mit 25 Patienten, die aufgrund einer neurogenen Skoliose mit Doppelschalenkorsett behandelt wurden, wurde eine Korrektur von 50 % der Lendenwirbelsäulendeformität und eine Korrektur von 30 % der Brustwirbelsäulendeformität festgestellt. Mit allen Abdrucktechniken wurde eine statistisch signifikante Korrektur der Cobb-Winkel erzielt. Mit Abdrucktechnik B wurde die beste Korrektur im Bereich der Lendenwirbelsäule (59,9 %) und mit Abdrucktechnik C die beste Korrektur im Bereich der Brustwirbelsäule (51,2 %) erreicht.
Saito et al. beschrieben die Risikofaktoren für eine Progredienz der Skoliose bei spastischer CP und empfahlen einen frühen operativen Eingriff, um die Progredienz zu einer schweren Skoliose zu verhindern 41. Diese Art von operativen Eingriffen ist ein schwieriges Unterfangen und mit einer hohen Komplikationsrate assoziiert. Eine frühzeitig erfolgende Korsettversorgung zur Korrektur neurogener Skoliosen bei Kindern mit CP ist daher eine lohnende Behandlungsoption 42 43 44 45 46 47 48 49 50.
Terjesen et al. berichteten über die Ergebnisse einer Behandlung mit Wirbelsäulenorthesen bei 86 CP-Patienten mit spastischer Tetraplegie 51. Die skoliotischen Deformitäten dieser Patienten wurden mit individuell geformten Thorakal-Lumbal-Sakral- Orthesen aus Polypropylen behandelt. Der durchschnittliche Ausgangs- Cobb-Winkel betrug 68°, und die durchschnittliche Korrektur mittels Korsett lag bei 25°. In der hier vorgestellten Studie war der durchschnittliche Grad der Ausgangsdeformität geringer, das Ausmaß der Korrektur war jedoch ähnlich. In der Studie von Terjesen et al. wurde eine Langzeitnachbeobachtung von 6,3 Jahren erzielt. Die Autoren meldeten eine durchschnittliche Progressionsrate von 4,2° pro Jahr. Die Korsettversorgung bremst jedoch nicht die Rate der Verkrümmungsprogredienz.
In einer neuen Publikation 52 konnten die guten Ergebnisse einer Versorgung neurogener Skoliosen mittels Doppelschalenkorsett bestätigt werden. In dieser Studie wurde eine kurzfristige Korrektur bei 84 Patienten untersucht. Durchschnittlich konnte in dieser Studie eine Korrektur von einem Viertel des lumbalen und des thorakalen Cobb-Winkels erreicht werden.
Einschränkungen der Studie
Die Studie unterlag mehreren Einschränkungen: Es wurde nur eine geringe Zahl junger CP-Patienten eingeschlossen, und es fehlen Langzeitergebnisse, da nur die sofortigen (kurzfristigen) Wirkungen untersucht wurden. Darüber hinaus wurde der Einfluss eines Beckenschiefstandes und von Pathologien der Hüfte nicht berücksichtigt. Bei der Erfassung der täglichen Anwendungsdauer des Doppelschalenkorsetts wurde auf den Einsatz von Hautsensoren verzichtet und stattdessen auf die Berichte der Eltern oder Pfleger vertraut. Die Art der Abdrucktechnik schien keinen Einfluss auf die kurzfristigen Ergebnisse der Skoliose-Versorgung zu haben. Größere Bedeutung scheint der klinischen Erfahrung und der manuellen Arbeit der Orthopädietechniker zuzukommen. Es ist zu konstatieren, dass eine optimale Korrektur der Cobb-Winkel im Bereich der Brust- und der Lendenwirbelsäule von Beginn der Korsettversorgung an erzielt werden sollte, insbesondere bei Kleinkindern mit neurogener Skoliose mit einem Doppelschalenkorsett.
Schlussfolgerungen
Die Anwendung eines Doppelschalenkorsetts führte in der untersuchten Kohorte junger CP-Patienten zu einer sofortigen Korrektur der neurogenen Skoliose. Sowohl die Deformitäten der Lendenwirbelsäule als auch die der Brustwirbelsäule wurden deutlich korrigiert und mit allen drei Abdrucktechniken statistisch signifikante Korrekturen der Cobb-Winkel erreicht. Es sind weitere Studien erforderlich, um die Langzeitergebnisse dieser Techniken zu untersuchen.
Hinweis
Bei diesem Artikel handelt es sich um eine ergänzte deutsche Übersetzung des folgenden Artikels:
Bosshard A, Nadarajalingam M, Keller S, Brunner R, Camathias C, Rutz E. Double-Shelled Brace to Correct Spinal Deformity in Non-Ambulatory Patients with Cerebral Palsy – A STROBE-Compliant Study. Journal of Pediatrics, Perinato- logy and Child Health, 2019; 3: 152–162
Für die Autoren:
Adrian Bosshard, M. Sc.
Geschäftsleitung
Ortho-Team AG
Effingerstrasse 37
CH–3008 Bern
Schweiz
Begutachteter Beitrag/reviewed paper
Bosshard A, Nadarajalingam M, Keller S, Brunner R, Camathias C, Rutz E. Doppelschalenkorsett zur Korrektur von Wirbelsäulendeformitäten bei nicht gehfähigen Patienten mit Zerebralparese. Orthopädie Technik, 2021; 72 (1): 36–43
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Saito N, Ebara S, Ohotsuka K, et al. Natural history of scoliosis in spastic cerebral palsy. Lancet, 1998; 351: 1687–1692
- Koop SE. Scoliosis in cerebral palsy. Dev Med Child Neurol, 2009; 4: 92–98
- Imrie MN, Yaszay B. Management of spinal deformity in cerebral palsy. Orthop Clin North Am, 2010; 4: 531–547
- Imrie MN, Yaszay B. Management of spinal deformity in cerebral palsy. Orthop Clin North Am, 2010; 4: 531–547
- Madigan RR, Wallace SL. Scoliosis in the institutionalized cerebral palsy population. Spine (Phila Pa 1976), 1981; 6: 583–590
- Madigan RR, Wallace SL. Scoliosis in the institutionalized cerebral palsy population. Spine (Phila Pa 1976), 1981; 6: 583–590
- Saito N, Ebara S, Ohotsuka K, et al. Natural history of scoliosis in spastic cerebral palsy. Lancet, 1998; 351: 1687–1692
- Koop SE. Scoliosis in cerebral palsy. Dev Med Child Neurol, 2009; 4: 92–98
- Imrie MN, Yaszay B. Management of spinal deformity in cerebral palsy. Orthop Clin North Am, 2010; 4: 531–547
- Palisano R, Rosenbaum P, Walter S, et al. Development and reliability of a system to classify gross motor function in children with cerebral palsy. Dev Med Child Neurol, 1997; 4: 214–223
- Saito N, Ebara S, Ohotsuka K, et al. Natural history of scoliosis in spastic cerebral palsy. Lancet, 1998; 351: 1687–1692
- Koop SE. Scoliosis in cerebral palsy. Dev Med Child Neurol, 2009; 4: 92–98
- Imrie MN, Yaszay B. Management of spinal deformity in cerebral palsy. Orthop Clin North Am, 2010; 4: 531–547
- Galasko CS. Progression of scoliosis. J Pediatr Orthop, 1997; 17: 407
- Imrie MN, Yaszay B. Management of spinal deformity in cerebral palsy. Orthop Clin North Am, 2010; 4: 531–547
- Saito N, Ebara S, Ohotsuka K, et al. Natural history of scoliosis in spastic cerebral palsy. Lancet, 1998; 351: 1687–1692
- Koop SE. Scoliosis in cerebral palsy. Dev Med Child Neurol, 2009; 4: 92–98
- Terjesen T, Lange JE, Steen H. Treatment of scoliosis with spinal bracing in quadriplegic cerebral palsy. Dev Med Child Neurol, 2000; 42: 448–454
- Koop SE. Scoliosis in cerebral palsy. Dev Med Child Neurol, 2009; 4: 92–98
- Terjesen T, Lange JE, Steen H. Treatment of scoliosis with spinal bracing in quadriplegic cerebral palsy. Dev Med Child Neurol, 2000; 42: 448–454
- Saito N, Ebara S, Ohotsuka K, et al. Natural history of scoliosis in spastic cerebral palsy. Lancet, 1998; 351: 1687–1692
- Koop SE. Scoliosis in cerebral palsy. Dev Med Child Neurol, 2009; 4: 92–98
- Imrie MN, Yaszay B. Management of spinal deformity in cerebral palsy. Orthop Clin North Am, 2010; 4: 531–547
- Terjesen T, Lange JE, Steen H. Treatment of scoliosis with spinal bracing in quadriplegic cerebral palsy. Dev Med Child Neurol, 2000; 42: 448–454
- Kotwicki T, Jozwiak M. Conservative management of neuromuscular scoliosis: personal experience and review of literature. Disabil Rehabil, 2008; 30: 792–798
- Winter RB, Carlson JM. Modern orthotics for spinal deformities. Clin Orthop Relat Res, 1977; 126: 74–86
- James WV. Spinal bracing in children with atonic cerebral palsy. Ulster Med J, 1975; 44: 53–55
- Zadek RE. Orthopedic management of the child and multiple handicaps. Pediatr Clin North Am, 1973; 20: 177–185
- Terjesen T, Lange JE, Steen H. Treatment of scoliosis with spinal bracing in quadriplegic cerebral palsy. Dev Med Child Neurol, 2000; 42: 448–454
- Winter RB, Carlson JM. Modern orthotics for spinal deformities. Clin Orthop Relat Res, 1977; 126: 74–86
- James WV. Spinal bracing in children with atonic cerebral palsy. Ulster Med J, 1975; 44: 53–55
- Baumann JU. Conservative therapy of scoliosis in cerebral palsy. Z Orthop Ihre Grenzgeb, 1976; 114: 496–498
- James WV. Spinal bracing for children with atonic cerebral palsy. Prosthet Orthot Int, 1977; 1: 105–106
- Brunner R, Gebhard F. Neurogenic spinal deformities – Conservative and surgical treatment of spinal deformities. Orthopade, 2002; 31: 51–57
- Nuzzo RM. Dynamic bracing: elastics for patients with cerebral palsy, muscular dystrophy and myelodysplasia. Clin Orthop Relat Res, 1980; 148: 263–273
- Bunnell WP, MacEwen GD. Non-operative treatment of scoliosis in cerebral palsy: preliminary report on the use of a plastic jacket. Dev Med Child Neurol, 1977; 19: 45–49
- Thomson JD, Banta JV. Scoliosis in cerebral palsy: an overview and recent results. J Pediatr Orthop B, 2001; 10: 6–9
- Imrie MN, Yaszay B. Management of spinal deformity in cerebral palsy. Orthop Clin North Am, 2010; 4: 531–547
- Rutz E, Brunner R. Management of spinal deformity in cerebral palsy: conservative treatment. J Child Orthop, 2013; 7: 415–418
- Rutz E, Brunner R. Management of spinal deformity in cerebral palsy: conservative treatment. J Child Orthop, 2013; 7: 415–418
- Saito N, Ebara S, Ohotsuka K, et al. Natural history of scoliosis in spastic cerebral palsy. Lancet, 1998; 351: 1687–1692
- Terjesen T, Lange JE, Steen H. Treatment of scoliosis with spinal bracing in quadriplegic cerebral palsy. Dev Med Child Neurol, 2000; 42: 448–454
- Winter RB, Carlson JM. Modern orthotics for spinal deformities. Clin Orthop Relat Res, 1977; 126: 74–86
- James WV. Spinal bracing in children with atonic cerebral palsy. Ulster Med J, 1975; 44: 53–55
- Baumann JU. Conservative therapy of scoliosis in cerebral palsy. Z Orthop Ihre Grenzgeb, 1976; 114: 496–498
- James WV. Spinal bracing for children with atonic cerebral palsy. Prosthet Orthot Int, 1977; 1: 105–106
- Brunner R, Gebhard F. Neurogenic spinal deformities – Conservative and surgical treatment of spinal deformities. Orthopade, 2002; 31: 51–57
- Nuzzo RM. Dynamic bracing: elastics for patients with cerebral palsy, muscular dystrophy and myelodysplasia. Clin Orthop Relat Res, 1980; 148: 263–273
- Bunnell WP, MacEwen GD. Non-operative treatment of scoliosis in cerebral palsy: preliminary report on the use of a plastic jacket. Dev Med Child Neurol, 1977; 19: 45–49
- Thomson JD, Banta JV. Scoliosis in cerebral palsy: an overview and recent results. J Pediatr Orthop B, 2001; 10: 6–9
- Terjesen T, Lange JE, Steen H. Treatment of scoliosis with spinal bracing in quadriplegic cerebral palsy. Dev Med Child Neurol, 2000; 42: 448–454
- Vogel-Tgetgel ND, Kläusler M, Brunner R, et al. Short-term outcome of double-shelled braces in neuromuscular scoliosis. Arch Orthop Trauma Surg, 2020 [ahead of print]. doi: 10.1007/s00402-020–03600‑6