Einleitung
Osteoporotische Sinterungsfrakturen sowie osteoporoseassoziierte Gestaltveränderungen führen zu medizinischen Problemen mit daraus resultierenden hohen sozioökonomischen Kosten. In Deutschland geht man heute von ca. 7 Mio. an manifester Osteoporose erkrankten Patienten aus. Als Ursachen der zunehmenden Zahl an Osteoporose erkrankter Patienten werden die steigende Lebenserwartung, der wachsende Anteil älterer Menschen an der Gesamtbevölkerung, die Sarkopenie und der in Deutschland zum Teil als endemisch beschriebene Vitamin-D-Mangel diskutiert. Die Versorgung dieser Patienten mit Medikamenten und notwendigen allgemeinen Behandlungsmaßnahmen wird als unzureichend beschrieben.
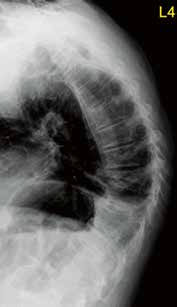
Osteoporotische Sinterungsfrakturen treten in Deutschland mit zunehmender Häufigkeit auf. Vergesellschaftet damit sind eine erhöhte Morbidität und Mortalität. Die epidemiologischen Daten dazu zeigen klar die daraus resultierenden Probleme wie einen erhöhten Medikamentenbedarf, vermehrte Krankenhausaufenthalte, Depression, soziale Isolierung und eine erhöhte 5‑Jahres-Mortalität. Frakturen und daraus resultierende Fehlstellungen begünstigen Anschlussfrakturen. Eine Abhängigkeit von der Knochendichte besteht insofern, als niedrige Werte im T‑Score das Risiko verstärken. Kyphoseassoziierte Fehlstellungen scheinen das Risiko ebenso zu erhöhen. Osteoporosebedingte Gestaltveränderungen gelten heute als häufigste Ursache relevanter adulter Deformitäten der Wirbelsäule (Abb. 1) 1 2.
Die Behandlung umfasst neben Aufklärung und Beratung bezüglich Ernährung, Aktivität und Sonnenlichtexposition vor allem medikamentöse Maßnahmen, dazu die verschiedenen Bestandteile der medizinischen Trainingstherapie, Vibrationstherapie, Sturzprophylaxe und operative Maßnahmen. Letztere kommen bei instabilen bzw. therapieresistenten Frakturen, bei ausgeprägten Spinalkanalstenosen mit neurologischen Beeinträchtigungen, progredienter Sinterung und ausgeprägten Fehlstellungen zum Tragen 3.
Diskutiert wird immer wieder der Einsatz externer unterstützender Stabilisierungssysteme der thorakolumbalen Wirbelsäule wie verschiedene Bandagen, Mieder, Orthesen oder, jedoch eher in der Vergangenheit, immobilisierende Gipsbehandlungen. Diese Maßnahmen werden in aller Regel als ein Baustein der konservativen Therapie zusammen mit allen oben aufgeführten Therapiebestandteilen, vor allem aber den aktiven Maßnahmen, verstanden. Die Ratio dieser Maßnahmen wird unterschiedlich und kontrovers diskutiert. Argumente wie eine Einschränkung der Beweglichkeit, eine Entlastung der Wirbelsäule bzw. einzelner Abschnitte und – bei bestimmten Orthesentypen – eine Aktivierung der Muskulatur werden diskutiert.
Orthesen an der Wirbelsäule
Orthesen sind verordnungspflichtige Hilfsmittel. Sie werden als funktionssichernde körperumschließende oder körperanliegende Hilfsmittel definiert 4 5. Für korrigierende Orthesen am wachsenden Skelett, vor allem bei der gut untersuchten Indikation der idiopathischen Skoliose, konnten nachhaltige Nachweise der Wirksamkeit erbracht werden 6. Für andere Indikationen und verschiedene Orthesentypen, die traditionell recht häufig verwendet werden, konnte ein Wirksamkeitsnachweis auf vergleichbarem Niveau bisher nicht erbracht werden. Dies betrifft vor allem HWS-Orthesen bei den Indikationen Schmerz, Zustand nach Fraktur (konservativ und operativ), thorakolumbale Orthesen bei Frakturen des knochengesunden Patienten sowie Orthesen und Mieder zur Behandlung unspezifischer lumbaler Rückenbeschwerden. Obwohl hier die Stützfunktion als solche bzw. die Einordnung der Orthese als sogenannte Mahnbandage subjektiv häufig als angenehm und auch als stabilisierend empfunden wird und die Alltagserfahrungen mit solchen Anwendungen gut sind, steht ein evidenzbasierter Wirksamkeitsnachweis noch aus 7 8 9. Allerdings zeigen neuere Untersuchungen, dass für bestimmte Lumbalbandagen die häufig als Argument gegen die Anwendung postulierte Abschwächung der Muskulatur nicht vollumfänglich aufrechterhalten werden kann 10 11 12.
Bezüglich des Nachweises der Wirksamkeit von Orthesen bei Osteoporose und damit assoziierten Pathologien der thorakolumbalen Wirbelsäule bleibt die Diskussion interessant, zumal hierzu inzwischen Untersuchungen vorliegen, die bei sogenannten Aktivorthesen oder Aktivmiedern studienbasierte Behandlungserfolge belegen konnten. In dieser Übersicht wird auf der Grundlage der verfügbaren Literatur der Stellenwert der Orthesenbehandlung der Wirbelsäule als Bestandteil der interdisziplinären Therapie der Osteoporose diskutiert.
Orthesen bei osteoporose assoziierten Pathologien der Wirbelsäule
In den Leitlinien des Dachverbandes Osteologie zur Prophylaxe, Diagnostik und Therapie der Osteoporose findet sich unter „Konservative Therapie der akuten, stabilen osteoporotischen Wirbelkörperfraktur“ die Empfehlung, ggf. eine wirbelsäulenaufrichtende Orthese einzusetzen 13. Darüber hinaus werden die Orthesen sowohl bei osteoporotischen Frakturen und damit verbundenen meist kyphotischen Fehlstellungen als auch bei frakturunabhängiger Sarkopenie und osteoporoseassoziierten Gestaltveränderungen als Therapiebaustein empfohlen. Zur Verfügung stehen verschiedene extern unterstützende Systeme, die nach Matussek 14 in Bandagen, Leibbinden, Mieder und Korsette unterteilt werden können. Starren Versorgungen liegt dabei meist das Prinzip der Dreipunktabstützung zugrunde, ggf. mit einem Hyperextensionsprinzip verknüpft 15. Neue Entwicklungen haben zu Übergangsvarianten und neuen Produkten wie den sogenannten Aktivbandagen geführt, sodass heute eine Unterteilung in aktive, teilaktive und passive Orthesen sinnvoller erscheint 16.
Nach Greitemann 17 bedarf es vorab der grundsätzlichen Überlegung, ob die zu verordnende Orthese als Mahnbandage oder als Trainingsgerät verordnet werden soll. Für die Versorgung mit Orthesen bei osteoporoseassoziierten Pathologien gelten weitere Grundregeln, die nachfolgend aufgeführt werden:
- Vor der Versorgung mit einer Orthese muss das therapeutische Ziel klar definiert sein.
- Der Typ der Orthese orientiert sich an der Pathologie und am Therapieziel.
- Es ist obligat, den Patienten über die Orthese, das Therapieziel, die Trageempfehlungen und vor allem darüber aufzuklären, dass die Orthese nur ein Baustein im therapeutischen Gesamtkonzept ist.
- Eine verordnete Orthese muss abgenommen werden; das Tragen sollte kontrolliert werden.
- Eine systemische ebenso wie eine aktive Osteoporosetherapie müssen parallel initiiert und kontrolliert werden.
- Die Tragedauer der Orthese sollte limitiert sein.
Für die Entscheidung, welches externe Unterstützungssystem verordnet werden soll, sind neben der zugrunde liegenden Pathologie und dem Allgemeinzustand des Patienten (Mobilität, koordinative Fähigkeiten, Haltung, Deformität, Frakturen, Sarkopenie, Ausprägung der Osteoporose, Begleiterkrankungen etc.) vor allem Kenntnisse der Wirkprinzipien der verschiedenen Orthesentypen erforderlich.
Bandagen/Mieder
Bandagen können elastisch zur Erhöhung der Bauchpresse oder starrer als sogenannte Überbrückungsmieder verordnet werden. Die Hypothese der Reduktion der Haltearbeit der dorsalen Muskulatur durch die Erhöhung der Bauchpresse bleibt umstritten 18 19. Überbrückungsmieder kommen vor allem bei Frakturen zum Einsatz; in aller Regel wird der obere Sacrumanteil mit gefasst. Sie wirken sowohl als Mahnbandage als auch über eine Reduktion der Beweglichkeit, jedoch offensichtlich ohne nachhaltige Reduktion der Rotation 20. Untersuchungen konnten zeigen, dass elastische Bandagen mit Bauchpelotte und eingearbeiteten dorsal abstützenden Elementen bei gutem therapeutischem Effekt nicht zu einer Reduktion der Muskelkraft und damit nicht zu einer Abschwächung der Muskulatur führen müssen 21 22. Bei Osteoporose und damit assoziierten Erkrankungen haben diese Versorgungen durch die neu entwickelten Aktivorthesen jedoch an Bedeutung verloren.
Rigide Orthesen
Die Ratio hinter der Verordnung rigider Orthesen, in der Regel Dreipunktkorsette oder Rahmenstützkorsette jeweils mit Hyperextension, besteht im Prinzip der Ruhigstellung in Entlastungshaltung kombiniert mit dem Prinzip der Mahnbandage. Obwohl dies auf den ersten Blick nachvollziehbar erscheint, konnte ein Vorteil der Behandlung mittels solch starrer Orthesen im Verlauf nicht nachgewiesen werden.
In einer Arbeit von Liaw et al. 23 werden 47 Patienten mit vertebraler Fraktur bei manifester Osteoporose mit und ohne starre Orthese („Knight-Taylor Brace“) mittels dynamischer Posturographie getestet. Als Resultat kann gezeigt werden, dass das Tragen der Orthese im Moment der Messungen zu einer erhöhten statischen und dynamischen Balance und somit zu Ergebnissen führt, die eine verminderte Fallneigung erwarten lassen. Jedoch zeigte sich eine verminderte Orientierung bei vergleichbaren Reaktionszeiten in der Gruppe mit Brace.
Vorliegende Studien, die über gute Effekte einer Behandlung mit rigiden Orthesen bei osteoporotischen Frakturen im Verlauf berichten, weisen eine diskussionswürdige Qualität auf. Talic et al. behandelten Frakturen bei Osteoporose mit Gips oder Korsett ohne klare Endpunkte, ohne eine Klassifizierung der Frakturen und ohne Vergleichsgruppe und berichten über Heilung 24. Murata et al. behandelten 55 Patienten mit Orthese ohne Vergleichsgruppe und ermittelten eine Reduktion der dynamischen Mobilität und eine Heilung der Fraktur sowie verbesserte Parameter hinsichtlich Schmerz und Lebensqualität im Verlauf 25.
Keinen Effekt durch eine rigide Orthese ebenso wie durch ein „soft brace“ im Vergleich zur Kontrollgruppe bei Patienten mit osteoporotischer Kompressionsfraktur konnten Kim et al. 26 nach 12 Wochen Therapiedauer zeigen. Signifikante Unterschiede konnten weder in Bezug auf den Oswestry Disability Index, auf den SF 36, auf Schmerzverlauf und Patientenzufriedenheit noch auf radiologische Parameter gezeigt werden.
Rohlmann et al. konnten biomechanisch sowohl für den Fixateur interne als auch für telemetrische anterior implantierte Cages zeigen, dass Orthesen generell allenfalls einen marginalen Effekt auf die einwirkenden Kräfte an der Wirbelsäule selber haben – bei dazu noch hoher interindividueller Varianz der Ergebnisse 27 28.
Nach Lage der heute verfügbaren Literatur scheinen die Nachteile solch rigider Versorgungen gerade bei älteren Patienten zu überwiegen. Der Tragekomfort und die Handhabbarkeit solcher Orthesen sind problematisch und führen damit zu einer geringen Akzeptanz auch bei älteren Patienten. Gerade bei diesen Orthesen wird die mit der Immobilisation des Rumpfes verbundene Atrophie der Muskulatur und der daraus resultierende negative Effekt auf den Knochen immer wieder hervorgehoben 29 30. Weiterhin werden Beeinträchtigungen bei der Atmung und Hautirritationen als Probleme angeführt 31.
Aktivorthesen
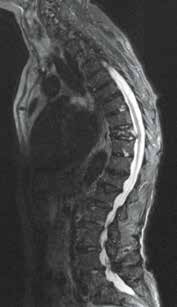
Es ist im Wesentlichen zwei Arbeitsgruppen zu verdanken, dass für bestimmte Aktivorthesen bzw. Aktivmieder Evidenz für ihren Einsatz bei Frauen mit postmenopausaler Osteoporose vorliegt (Abb. 2). So konnten Pfeifer et al. 32 in einer prospektiven randomisierten Crossover-Studie zeigen, dass das Tragen einer Orthese im Sinne einer Aktivorthese aus einer kalt verformbaren beweglichen und schwingenden Rückenpelotte mit einem Gurtsystem, welches einen individuell anpassbaren Formsitz erlaubt, über 6 Monate für täglich zwei Stunden zu einer Verbesserung verschiedener relevanter Parameter führt. So konnte im Vergleich zur Kontrollgruppe eine Verbesserung der Rumpfmuskelkraft, der Körperhaltung und der Lebensqualität bei über 60-jährigen Frauen mit Osteoporose und mindestens einer osteoporotischen Wirbelkörperfraktur nachgewiesen werden. Weiterhin wurden eine Abnahme des Kyphosewinkels und damit eine Verbesserung der Haltung und eine Schmerzreduktion im Vergleich nachgewiesen. Nach erfolgter Behandlung hielten diese Effekte für weitere 6 Monate an. Der Effekt wird erklärt mit einer Aktivierung der Muskulatur im Sinne eines Biofeedback-Mechanismus über die zugelastischen Materialien.
Eine weitere prospektive randomisierte Studie derselben Arbeitsgruppe 33 schloss 108 Patientinnen älter 60 Jahre mit postmenopausaler Osteoporose und mindestens einer osteoporotischen Wirbelkörperfraktur in drei Gruppen ein. Untersucht und verglichen wurden zwei verschiedene Typen von Aktivorthesen mit einer Vergleichsgruppe ohne Orthese. Zum einen handelte es sich um die oben beschriebene Orthese, zum anderen um eine Variante (Miederanzug mit eingearbeiteten Gurtelementen und herausnehmbarer Pelotte) der oben beschriebenen Orthese. Die Orthesen wurden jeweils für 12 Monate 2 Stunden am Tag getragen; Gruppe 3 diente für 6 Monate als Kontrollgruppe und wurde danach ebenfalls mit einer Orthese versorgt.
Innerhalb der ersten 6 Monate kam es zu einer signifikanten Verbesserung der Kraft der Rücken- und Bauchmuskulatur sowie weiterer überprüfter Parameter wie der Körpergröße, der Vitalkapazität und des subjektiven Wohlbefindens in den Orthesengruppen. Dieser Effekt konnte auch bei der Gruppe, die erst nach 6 Monaten mit der Therapie begann (initiale Kontrollgruppe) nach 6 Monaten Tragedauer nachgewiesen werden. Eine signifikante Verbesserung der gemessenen Parameter nach 12 Monaten Tragedauer der Orthesen konnte dagegen im Vergleich zur Tragedauer von 6 Monaten nicht nachgewiesen werden. Die Autoren schlussfolgern daraus, dass der Haupteffekt in den ersten 6 Monaten der Therapie auftritt.
Vogt et al. 34 führten eine Studie mit 40 Probanden mit drei Studienarmen bei Patientinnen mit manifester Osteoporose mit einem Durchschnittsalter von ca. 66 Jahren durch. Therapiert wurde eine Gruppe mit einer Orthese mit Luftkammern im Rückenbereich, eine Gruppe mit der gleichen Orthese ohne Luftkammern und eine Gruppe mit einem elastischen Placebo. Gemessen wurde der Kyphosewinkel vor und nach Versorgung im Verlauf mittels 3‑D-Real-Time-Ultraschall-Topographie-System. Die Autoren konnten die signifikant größte Kyphosekorrektur in der Gruppe der Orthese mit Luftkammern nachweisen (38 % vs. 21 % ohne Luftkammer vs. 13 % Placebo) und führen diesen Effekt der Streckung (Aufrichtung) auf eine sensomotorische Stimulierung der aktiven Muskulatur zurück.
Hübscher et al. 35 führten eine randomisierte Vergleichsuntersuchung an zwei Kollektiven mit und ohne Osteoporoseorthese (Orthese mit Luftkammern im Rückenbereich) durch. Randomisiert wurden 72 Patientinnen mit manifester Osteoporose und mindestens einer osteoporotischen Wirbelkörperfraktur. Untersucht wurden über einen 6‑Monats-Zeitraum posturale Schwankungen, isometrische Maximalkraft der wirbelsäulenstabilisierenden Muskulatur, sturzassoziierte Selbstwirksamkeit, gesundheitsbezogene Lebensqualität und Schmerz. Im Orthesenkollektiv konnte nach 3 und nach 6 Monaten eine signifikante Erhöhung der lumbalen Rückenkraft und nach 5 Monaten eine signifikante Schmerzreduktion im Vergleich zur Kontrollgruppe nachgewiesen werden. Die Effekte der anderen untersuchten Parameter waren im Vergleich nicht signifikant verändert.
Schmidt et al. 36 aus derselben Arbeitsgruppe veröffentlichten Daten eines mit der letzten vorgestellten Studie vergleichbaren Untersuchungsprotokolls mit 69 Patientinnen mit Osteoporose und mindestens einer osteoporotischen Fraktur (dasselbe Kollektiv?). Hier wurde der Effekt der oben schon genannten Orthese (Body mit konstruktiv funktioneller Schnittführung, lumbosakralen Klettzügeln und Luftkammerpelotten) auf Gangparameter und Alltagsfunktion nach 3 und 6 Monaten im Vergleich zu einem Kollektiv ohne Orthese ermittelt. In Bezug auf den Gangparameter „Doppelstützphase“ (Phase des beidbeinigen Bodenkontaktes) konnte ein signifikanter Effekt zugunsten der Orthesengruppe nach 6 Monaten (gemessen ohne Orthese) im Sinne der Reduktion ermittelt werden; dieser Effekt könnte als Hinweis auf eine Erhöhung der Gangsicherheit gewertet werden. Andere Zielparameter wie Ganggeschwindigkeit, Schrittlänge und Schrittbreite zeigten keine wesentlichen Unterschiede. Während eine schmerzassoziierte Wirksamkeit der Orthese nachgewiesen werden konnte, konnten keine signifikanten Unterschiede hinsichtlich der schmerzbedingten Alltagsaktivität zwischen den Gruppen ermittelt werden.
Matussek et al. 37 berichten über eine Observation von 80 Frauen bei manifester Osteoporose. Dabei erfolgte zusätzlich zur systemischen Therapie und einem standardisierten Übungsprogramm die Versorgung mit einer Aktivorthese über 12 Monate, wobei die Aktivorthese stundenweise getragen wurde. Aus dem Ergebnis der Reduktion der Rückenbeschwerden leiten die Autoren die Trendaussage ab, dass eine Orthese zusammen mit einem standardisierten Übungsprogramm zu einer Reduktion osteoporoseassoziierter Rückenbeschwerden führt.
Zur Beeinflussung der posturalen Balance wurden von Azadinea et al. 38 18 Probanden mit osteoporoseassoziierter Hyperkyphose randomisiert zwei Gruppen zugeordnet und jeweils mit einer Aktivorthese oder einem sogenannten Postural Training Support (PTS) versorgt. Beim PTS handelt es sich um eine Art Rucksack, der mit verschiedenen Gewichten (3 × 110g und 1 × 440g) befüllt wird. Verschiedene Untersuchungen zur Verbesserung der Balance konnten nach 3 Monaten eine Verbesserung der gemessenen Parameter in beiden Gruppen ohne wesentliche Unterschiede zwischen den Gruppen zeigen. Diskutiert wird auch hier eine dadurch mögliche positive Beeinflussung des Sturzrisikos.
Valentin et al. 39 untersuchten in einer Observationsstudie eine Weiterentwicklung der von Pfeifer et al. 40 41 in den oben genannten Studien schon untersuchten Aktivorthese als Supplement zu einer aktiven Therapie. 13 Frauen mit Osteoporose und damit assoziierten Frakturen wurden über 3 Monate nachverfolgt. Nach 3 Monaten konnten ein Anstieg der Kraft der Rückenstrecker um im Mittel 50 % ebenso wie eine nachhaltige Schmerzreduktion (um im Mittel 33 %) und eine Verbesserung der körperlichen Funktionen nachgewiesen werden, wobei die beiden letzten Parameter keine Signifikanz erreichten.
Dionyssiotis et al. 42 untersuchten eine Gruppe von 50 Frauen älter 60 Jahre mit postmenopausaler Osteoporose. Voraussetzung war entweder eine osteoporotische Fraktur oder eine Kyphose. 20 Patientinnen erhielten eine Spinomedorthese oder ein Spine‑X, 20 eine Osteomedorthese, 10 fungierten als Kontrollgruppe. Komplett wurden in dieser Arbeit nur die Patientinnen mit Spinomedorthese erfasst. Nach einer Tragezeit von 6 Monaten fanden sich ein signifikanter Anstieg der Kraft der Rumpfmuskulatur (sowohl der Bauchmuskulatur als auch der langen Rückenstrecker) und eine Schmerzreduktion im Vergleich zur Kontrolle.
Die Spine-X-Orthesen zeigten ähnliche Ergebnisse, die aber statistisch nicht auswertbar waren. Auf die andere Gruppe wurde nicht detailliert eingegangen. Zusätzlich wurde ein Vergleich bezüglich des Tragekomforts und damit der Compliance der Patienten durchgeführt; hier schnitt die Spinomedorthese ebenfalls am besten ab.
Diskussion
Grundsätzlicher Konsens besteht darüber, dass die Therapie mit extern supportiven Systemen nur ein Baustein in der Therapie osteoporotischer Frakturen und osteoporoseassoziierter Gestaltveränderungen, überwiegend ja kyphotischer Fehlstellungen, sein kann. Zum therapeutischen Spektrum gehören Aufklärung, Beratung, systemische medikamentöse antiosteoporotische Therapie, Maßnahmen der medizinischen Trainingstherapie im weitesten Sinne, Sturzprophylaxe, ggf. operative Maßnahmen und – als temporärer Bestandteil – die Versorgung mit Aktivorthesen.
Im Hinblick auf die vorgestellte aktuelle Studienlage haben Bandagen und rigide Orthesen bei der Behandlung osteoporotischer Wirbelkörperfrakturen und osteoporoseassoziierter Pathologien der Wirbelsäule ihren Stellenwert gegenüber Aktivorthesen verloren. Aktivorthesen können bei Betrachtung der vorliegenden wissenschaftlichen Erkenntnisse im erweiterten Sinn auch als Trainingsinstrumente verstanden werden 43 44, da der Nachweis eines Anstieges der isometrischen Kraft der Rumpfmuskulatur durch ihren Einsatz bei regelrechter Anwendung durchgehend erbracht werden konnte. Voraussetzung dafür sind ein individuell angepasster und kontrollierter Sitz, eine hohe Compliance des Patienten bezüglich der Tragezuverlässigkeit (hier können Aufklärung, Kontrolle und ein Trage-Tagebuch hilfreich sein) und eine begleitende und vor allem aktive Therapie. Die Wirkung der aktiven Orthesen wird im Wesentlichen als über ihre verschiedenen Zugsysteme ausgelöster und unterhaltener sensomotorischer Reiz der rumpfstabilisierenden Muskulatur im Sinne eines Biofeedbacks interpretiert 45 46 47 48. Im Zusammenhang damit untersuchte sekundäre Parameter wie u. a. Verbesserung des Kyphosewinkels und damit der Körperhaltung, Stabilisierung der Balance, Schmerzreduktion und Verbesserung der Lebensqualität unterstreichen die Wirkung.
Gezielt und mit entsprechender Kenntnis eingesetzt haben Aktivbandagen heute einen festen Stellenwert in der Therapie osteoporotischer Frakturen und osteoporoseassoziierter Gestaltveränderungen.
Der Autor:
Prof. Dr. med. Christoph‑E. Heyde
Bereich Wirbelsäulenchirurgie
Klinik für Orthopädie,Unfallchirurgie und Plastische Chirurgie
Universität Leipzig
Liebigstraße 20
04103 Leipzig
heyde@uniklinik-leipzig.de
Begutachteter Beitrag/reviewed paper
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Pluijm SM, Tromp AM, Smit JH, et al. Consequences of vertebral deformities in older man and women. J Bone Miner Res, 2000; 15: 1564–1572
- Pfeifer M, Lehmann R, Minne HW. Die Therapie der Osteoporose aus dem Blickwinkel einer auf Evidenz basierenden Medizin. Med Klin, 2001; 96 (5): 270–280
- Kim DH, Vaccaro AR. Osteoporotic compression fractures of the spine; current options and considerations of treatment. Spine J, 2006; 6: 479–487
- GKV-Spitzenverband. Hilfsmittelverzeichnis des GKVSpitzenverbandes. https://hilfsmittel.gkv-spitzenverband.de (Zugriff am 10.01.2016)
- Zarghooni K, Beyer F, Siewe J et al. Orthesenbehandlung bei akuten und chronischen Erkrankungen der Hals- und Lendenwirbelsäule. Deutsches Ärzteblatt, 2013; 110: 737–742
- Ng SY, Borysov M, Moramarco M, et al. Bracing scoliosis – state of the art. Curr Pediatr Rev, 2015 Nov 17 [Epub ahead of print]
- Zarghooni K, Beyer F, Siewe J et al. Orthesenbehandlung bei akuten und chronischen Erkrankungen der Hals- und Lendenwirbelsäule. Deutsches Ärzteblatt, 2013; 110: 737–742
- Agabegi SS, Asghar FA, Herkowitz HN. Spinal Orthoses. J Am Acad Orthop Surg, 2010; 18: 657–667
- Bailey CS, Dvorak MF, Boyd MC, et al. Comparison of thoracolumbar orthosis and no orthosis for the treatment of thoracolumbar burst fractures: interim analysis of a multicentre randomized clinical equivalence trial. J Neurosurg Spine, 2009; 11: 295–303
- Anders C et al. Prospektive Untersuchung der Rumpfmuskulatur unter dem Einfluss komprimierender Lumbalbandagen. Studienvorabdruck Rev. 0–2014-03_19003060821006
- Thomas R, Ducke I, Fischer D et al. Der Einfluss von Lumbalorthesen auf Schmerzlinderung, Muskelkraft und Statik. Teil I. Orthopädie Technik, 2013; 64 (11): 32–40
- Thomas R, Ducke I, Fischer D et al. Der Einfluss von Lumbalorthesen auf Schmerzlinderung, Muskelkraft und Statik. Teil II. Orthopädie Technik, 2013; 64 (12): 64–69
- DVO Dachverband Osteologie e.V. DVO-Leitlinie Osteoporose 2014. http://www.dv-osteologie.org/dvo_leitlinien/osteoporose-leitlinie-2014 (Zugriff am 10.01.2016)
- Matussek L, Boluki D, Füssel S et al. Orthesenversorgung bei Osteoporose und osteoporotischen Wirbelkörperfrakturen. Orthopäde, 2010; 39: 387–396
- Greitemann B. Orthesenversorgung des Rumpfs bei Osteoporose. Orthopädische und Unfallchirurgische Praxis, 2015; 4 (11): 536–539
- Matussek L, Boluki D, Füssel S et al. Orthesenversorgung bei Osteoporose und osteoporotischen Wirbelkörperfrakturen. Orthopäde, 2010; 39: 387–396
- Greitemann B. Orthesenversorgung des Rumpfs bei Osteoporose. Orthopädische und Unfallchirurgische Praxis, 2015; 4 (11): 536–539
- Zarghooni K, Beyer F, Siewe J et al. Orthesenbehandlung bei akuten und chronischen Erkrankungen der Hals- und Lendenwirbelsäule. Deutsches Ärzteblatt, 2013; 110: 737–742
- Pfeifer M, Begerow B, Minne HW. Effects of a new spinal orthosis on posture, trunk strength and quality of life in women with postmenopausal osteoporosis: a randomized trial. Am J Phys Med Rehabil, 2004; 83: 177–186
- Van Poppel MN, de Looze MP, Koes BW, et al. Mechanism of action of lumbar supports: A systematic review. Spine, 2000; 25: 2103–2113
- Thomas R, Ducke I, Fischer D et al. Der Einfluss von Lumbalorthesen auf Schmerzlinderung, Muskelkraft und Statik. Teil I. Orthopädie Technik, 2013; 64 (11): 32–40
- Thomas R, Ducke I, Fischer D et al. Der Einfluss von Lumbalorthesen auf Schmerzlinderung, Muskelkraft und Statik. Teil II. Orthopädie Technik, 2013; 64 (12): 64–69
- Liaw MY, Chen CL, Chen JF, et al. Effects of Knight-Taylor brace on balance performance in osteoporotic patients with vertebral compression fractures. J Back Muskuloskelet Rehabil, 2009; 22: 75–81
- Talic A, Kapetanovic J, Dizdar A. Effects of conservative treatment for osteoporotic thoracolumbar spine fractures. Mat Soc Med, 2012; 24: 16–20
- Murata K, Watanabe G, Kawaguchi S, et al. Union rates and prognostic variables of osteoporotic vertebral fractures with a rigid external support. J Neurosurg Spine, 2012; 17: 469–475
- Kim HJ, Yi JM, Cho HG, et al. Comparative study of the treatment outcomes of osteoporotic compression fractures without neurologic injury using a rigid brace, a soft brace, and no brace. J Bone Joint Surg Am, 2014; 96: 1959–1966
- Rohlmann A, Bergmann G, Graichen F, et al. Braces do not reduce loads on internal spinal fixation devices. Clin Biomech, 1999; 14: 97–102
- Rohlman A, Zander T, Graichen F, et al. Effects of an orthosis on the loads acting on a vertebral body replacement. Clin Biomech, 2013; 28: 490–494
- Matussek L, Boluki D, Füssel S et al. Orthesenversorgung bei Osteoporose und osteoporotischen Wirbelkörperfrakturen. Orthopäde, 2010; 39: 387–396
- Pfeifer M. Zur Bedeutung von flexiblen Rückenorthesen und Bandagen in der Behandlung von Wirbelkörperfrakturen bei Osteoporose. MOT, 2015; 135: 6–13
- Agabegi SS, Asghar FA, Herkowitz HN. Spinal Orthoses. J Am Acad Orthop Surg, 2010; 18: 657–667
- Pfeifer M, Begerow B, Minne HW. Effects of a new spinal orthosis on posture, trunk strength and quality of life in women with postmenopausal osteoporosis: a randomized trial. Am J Phys Med Rehabil, 2004; 83: 177–186
- Pfeifer M, Kohlwey L, Begerow B, et al. Effects of two newly developed spinal orthoses on trunk muscle strength, posture and quality of life in women with postmenopausal osteoporosis: a randomized trial. Am J Phys Med Rehabil, 2011; 90: 805–815
- Vogt L, Hübscher M, Brettmann K, et al. Postural correction by osteoporosis orthosis (Osteo-med): a randomized, placebo-controlled trial. Prosthet Orthot Int, 2008; 32: 103–110
- Hübscher M, Schmidt K, Fink M et al. Prospektive Evaluation funktions- und lebensqualitätsbezogener Effekte einer Wirbelsäulenorthese bei Frauen mit Osteoporose. Z Orthop Unfall, 2010; 148: 443–447
- Schmidt K, Hübscher M, Vogt L et al. Einflüsse einer Wirbelsäulenorthese auf Gangparameter und Alltagsfunktion bei postmenopausaler Osteoporose. Orthopäde, 2012; 41: 200–205
- Matussek L, Boluki D, Füssel S et al. Orthesenversorgung bei Osteoporose und osteoporotischen Wirbelkörperfrakturen. Orthopäde, 2010; 39: 387–396
- Azadinia F, Kamyab M, Behtash H, et al. The effect of two spinal orthoses on balance in elderly people with thoracic kyphosis. Prosthet Orthot Int, 2013; 37: 404–410
- Valentin GH, Pedersen LN, Maribo T. Wearing an active spinal orthosis improves back extensor strength in women with osteoporotic vertebral fractures. Prosthet Orthot Int, 2014; 38: 232–238
- Pfeifer M, Begerow B, Minne HW. Effects of a new spinal orthosis on posture, trunk strength and quality of life in women with postmenopausal osteoporosis: a randomized trial. Am J Phys Med Rehabil, 2004; 83: 177–186
- Pfeifer M, Kohlwey L, Begerow B, et al. Effects of two newly developed spinal orthoses on trunk muscle strength, posture and quality of life in women with postmenopausal osteoporosis: a randomized trial. Am J Phys Med Rehabil, 2011; 90: 805–815
- Dionyssiotis Y, Trovas G, Thomas S, et al. Prospective study of spinal orthoses in women. Prosthet Orthot Int, 2015; 39: 487–495
- Greitemann B. Orthesenversorgung des Rumpfs bei Osteoporose. Orthopädische und Unfallchirurgische Praxis, 2015; 4 (11): 536–539
- Pfeifer M. Zur Bedeutung von flexiblen Rückenorthesen und Bandagen in der Behandlung von Wirbelkörperfrakturen bei Osteoporose. MOT, 2015; 135: 6–13
- Matussek L, Boluki D, Füssel S et al. Orthesenversorgung bei Osteoporose und osteoporotischen Wirbelkörperfrakturen. Orthopäde, 2010; 39: 387–396
- Pfeifer M. Zur Bedeutung von flexiblen Rückenorthesen und Bandagen in der Behandlung von Wirbelkörperfrakturen bei Osteoporose. MOT, 2015; 135: 6–13
- Pfeifer M, Kohlwey L, Begerow B, et al. Effects of two newly developed spinal orthoses on trunk muscle strength, posture and quality of life in women with postmenopausal osteoporosis: a randomized trial. Am J Phys Med Rehabil, 2011; 90: 805–815
- Vogt L, Hübscher M, Brettmann K, et al. Postural correction by osteoporosis orthosis (Osteo-med): a randomized, placebo-controlled trial. Prosthet Orthot Int, 2008; 32: 103–110