Einleitung
Dank wesentlicher Fortschritte der modernen operativen Medizin können heute in der Mehrzahl der Fälle Makroamputationen vermieden werden. Durch innovative Osteosyntheseverfahren, Möglichkeiten zur mikrochirurgischen Weichteildeckung beispielsweise von freiliegenden Knochen mit Lappenplastiken und hochwirksame Antibiotika können selbst komplizierte Verletzungen der Extremitäten unter deren Erhalt behandelt werden. Ebenso erlaubt die moderne Gefäßchirurgie in vielen Fällen die Wiederherstellung einer ausreichenden Durchblutungssituation selbst bei komplexen Gefäßverletzungen.
Dennoch gibt es heute auch weiterhin schwere Verletzungen oder Krankheitsverläufe, die eine Amputation unabdingbar machen. Die Zahl der Amputationen und Nachamputationen wird pro Jahr in Deutschland auf etwa 25.000 bis 45.000 geschätzt. Im Jahr 2001 wurden nach wissenschaftlichen Erhebungen der AOK 44.252 Amputationen an den unteren Extremitäten durchgeführt 1.
85 bis 90 % dieser Amputationen werden aufgrund chronischer Erkrankungen wie Diabetes mellitus oder Durchblutungsstörungen (pAVK) durchgeführt, etwa 5 % bei Fehlbildungen, Tumoren und anderen Erkrankungen. Weitere 5 % der Amputationen haben traumatische Ursachen, 3 % werden bei Infektionen durchgeführt. Bei jungen Patienten (0 bis 20 Jahre) erfolgen 90 % der Amputationen aufgrund traumatischer Ereignisse, bei Patienten zwischen 20 und 60 Jahren sind immerhin 60 % auf ein Trauma zurückzuführen. In der Altersgruppe über 60 Jahre werden 80 bis 90 % der Amputationen aufgrund einer chronischen Erkrankung wie Diabetes mellitus oder pAVK durchgeführt 2.
Dem Chirurgen kommt die wichtige Aufgabe zu, im richtigen Moment die Entscheidung zugunsten einer Amputation in adäquater Höhe zu fällen, eine entsprechend technisch perfekte Amputation vorzunehmen und danach den Patienten bis hin zur Prothesenversorgung und Reintegration ins private und berufliche Leben zu begleiten. Dies wird insbesondere auch durch die heute verfügbaren hochmodernen Exoprothesen erleichtert.
Grundvoraussetzung für ein gutes Ergebnis ist die Behandlung in einer technisch und medizinisch gut ausgestatteten und erfahrenen Klinik. Neben einer entsprechend ausgewiesenen chirurgischen Abteilung sind hierbei eine eng angebundene Orthopädie-Technik, eine schmerztherapeutisch erfahrene Anästhesiologie sowie die Möglichkeit zu einer physiotherapeutischen Betreuung des Patienten zu fordern. Nicht zuletzt ist eine im Umgang mit Amputierten erfahrene psychotherapeutische Einrichtung notwendig.
Im Folgenden werden wesentliche Abschnitte der Behandlung betroffener Patienten dargestellt.
Chirurgisches Management des Patienten
Vor der Amputation
Bei schweren Verletzungen der Extremitäten mit begleitendem Weichteilschaden und/oder Gefäßverletzung muss initial prinzipiell immer der Extremitätenerhalt angestrebt werden. Bei lebensgefährlich mehrfachverletzten Patienten muss allerdings der Prämisse „life before limb” („Leben vor Extremität”) folgend zugunsten einer primären Amputation entschieden werden. Diese Maßnahme setzt zwingend einen entsprechend erfahrenen und kompetenten Chirurgen voraus.
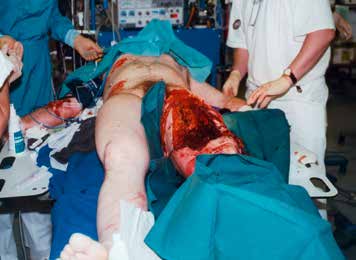
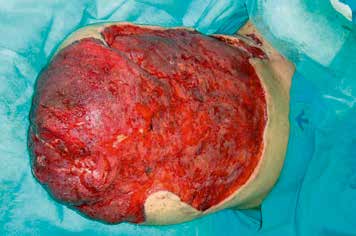
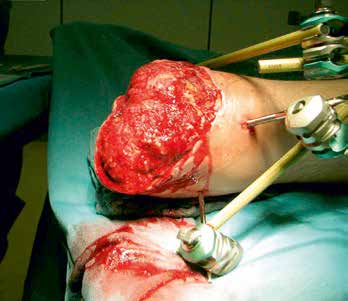
In einer Vielzahl der Fälle gelingt ein primärer Extremitätenerhalt. Es hat sich bewährt, dass die im weiteren Verlauf durchzuführenden Revisionsoperationen jeweils durch das identische chirurgische Team vorgenommen werden sollten. Gerade durch die Kenntnis des individuellen Verlaufs und der klinischen Entwicklung der betroffenen Extremität kann und muss der verantwortliche Chirurg gegebenenfalls die Entscheidung über eine sekundäre Amputation fällen (Abb. 1a u. b).
Im optimalen Fall gelingt es, einem Orthopädie-Techniker bereits den Befund vor der geplanten Amputation vorzustellen, um gemeinsam mit ihm die geeignete Amputationshöhe zu besprechen; gleichzeitig können sich Patient und Orthopädie-Techniker bereits vor dem Eingriff kennenlernen. Der Patient kann so frühzeitig Vertrauen zu „seinem” Orthopädie-Techniker fassen, und Letzterer ist von Anfang an mit den Stumpfverhältnissen vertraut.
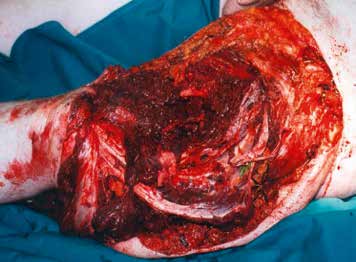
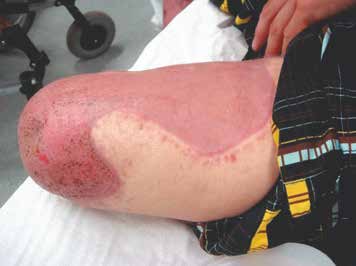
Ziel der Amputation ist ein belastungsstabiler und schmerzfreier Stumpf; es gilt der Grundsatz „Länge läuft”. Hierbei müssen die traumatischen Wundverhältnisse berücksichtigt werden. Zu prüfen ist, ob gegebenenfalls eine Weichteildeckung mit Spalthaut erfolgen kann. So kann beispielsweise die Gesamtlänge eines Stumpfes erhalten werden, auch wenn sich größere Weichteildefekte proximal der Amputationslinie befinden (Abb. 2).
Ein möglichst langer Amputationsstumpf sorgt für einen besseren Halt und eine bessere Führung der Exoprothese. Eine größere Auflagefläche des Prothesenschaftes bedingt eine geringere Druckentwicklung auf die umgebenden Weichteile und damit die Vermeidung entsprechender Hautprobleme im weiteren Verlauf. Insgesamt führen diese Einflussgrößen zu einem besseren Outcome und einem insgesamt stabileren Gangbild.
Phantomschmerz
Bereits der französische Chirurg Ambroise Paré (1510–1590) beschrieb ein Postamputationssyndrom mit Phantomempfindung und ‑schmerzen.
Bis zu 90 % der amputierten Patienten geben nach der Amputation eine Empfindung in dem nicht mehr vorhandenen Körperteil an. Diese kann sich schmerzhaft im Sinne von Phantomschmerz äußern. Etwa 60 bis 70 % der Patienten erleiden nach einer Amputation Phantomschmerzen unterschiedlichen Charakters und verschiedener Dauer. Phantomschmerzen sind von Stumpfschmerzen, also Schmerzen am distalen Stumpfende, zu unterscheiden 3.
Ursachen, die einen Phantomschmerz begünstigen können, sollten von Anfang an vermieden werden. Dazu zählen starke Schmerzen vor der Amputation, eine traumatische Amputation, eine schlecht sitzende Prothese oder komprimierende Verbände. Eine genetische Disposition kann die Entstehung von Phantomschmerzen ebenfalls begünstigen.
Phantomschmerzen spielen bei Amputierten eine bedeutende Rolle. Um die Ausbildung des sogenannten „Schmerzgedächtnisses” wirkungsvoll zu bekämpfen, sollte so früh wie möglich mit der Therapie begonnen werden.
Bereits präoperativ beginnt das Phantomschmerz-Management. Bewährt hat sich die Gabe morphinhaltiger Analgetika und – wenn möglich – eine regional- oder rückenmarksnahe Anästhesie unter Anwendung eines periduralen Katheters. Dieser sollte auch intraoperativ weiter bestückt und mit einer Allgemeinanästhesie kombiniert werden.
Postoperativ empfiehlt es sich, die Regionalanästhesie fortzusetzen. Aktuell wird in unserem Hause im Rahmen einer Studie zusätzlich eine Kombination aus Kalzitonin und Ketamin über 7 Tage verabreicht 4 5. Abschließende Ergebnisse hierzu stehen indes aus. Zusätzlich kommen bei Bedarf morphinhaltige Analgetika zum Einsatz.
Ganz wesentlich ist es, den Patienten bereits frühzeitig in die Entscheidungsfindung und Planung einer bevorstehenden Amputation einzubeziehen. Hierbei kann eine begleitende psychotraumatologische Betreuung sinnvoll sein. Es hat sich ebenfalls als zielführend erwiesen, neben dem behandelnden Chirurgen auch einen Orthopädie-Techniker zur Vorbesprechung hinzuzuziehen. Hier müssen im Rahmen der Entscheidungsfindung die Erwartungen des Patienten und gegebene technische Möglichkeiten zur nachfolgenden prothetischen Versorgung besprochen und entsprechend abgewogen werden. Auch Komplikationen wie postoperative Infektion und Phantomschmerz müssen dem Patienten und seinen Angehörigen gegenüber eindeutig benannt werden.
Peer Counseling
Seit 2010 hat sich im Krankenhaus, in dem die Autoren tätig sind, das sogenannte Peer-Counseling-Gespräch etabliert. Dabei beraten bereits amputierte Menschen die Patienten. Die Peers (engl. „Gleichgestellte, Ebenbürtige”) sind entsprechend geschult, stehen selbst nach einer Amputation wieder mitten im Leben und können dem frisch amputierten Patienten auf Augenhöhe vermitteln, wie die Reintegration ins private und berufliche Leben gelingt. Es hat sich in unserer Klinik bewährt, die Patienten möglichst früh mit den Peers zusammenzubringen; so kann ein präoperatives Gespräch für den Patienten und seine Angehörigen sehr entlastend sein. Häufig können während dieser Gespräche Themen geklärt werden, die der Patient gegenüber Ärzten, Therapeuten und Orthopädie-Technikern nicht zur Sprache bringen möchte. Die Peers können anschaulich berichten, wie ein Leben trotz Amputation weitergehen und wie man an verschiedenen Stellen Hilfe erhalten kann.
Diese Peer-to-Peer-Beratungen wurden in unserem Hause zunächst von der Stiftung myHandicap übernommen. Seit Anfang des Jahres 2013 werden die Beratungsgespräche im Rahmen einer Pilotstudie der Deutschen Gesetzlichen Unfallversicherung (DGUV) fortgesetzt. Ergebnisse liegen zum gegenwärtigen Zeitpunkt noch nicht vor.
Technik der Amputation
Es werden zahlreiche Techniken zur Extremitätenamputation beschrieben. Diese variieren abhängig von Körperregion, Lokalbefund und grundlegender Indikation. Im Folgenden sollen nur einige grundlegende Aspekte zur Operationstaktik erörtert werden:
- Wenn immer möglich, sollte eine klare Festlegung der Amputationshöhe vor der Amputation erfolgen.
- Ist nach einer schweren Extremitätenverletzung eine primäre Amputation notwendig, so ist insbesondere ein gutes chirurgisches Management der Weichteile wesentlich. In vielen Fällen ist die Verletzung der umgebenden Muskel- und Hautanteile vor der Operation nur schwer einzuschätzen. Sollten schwer geschädigte Weichteile nicht ausreichend chirurgisch debridiert werden, können diese im Verlauf nekrotisieren oder sich infizieren. In der Folge kann dann die Weichteildeckung des Amputationsstumpfes nicht mehr gegeben sein. Nachoperationen mit Kürzung des Knochenstumpfes sind die Folge. Solche Verläufe lassen sich vermeiden, wenn bereits primär ein ausreichend radikales Debridement der Weichteile erfolgt ist.
- Ein frühzeitig erzwungener Stumpfverschluss mit entsprechender Weichteilspannung ist unbedingt zu vermeiden. Gegebenenfalls muss großzügig zugunsten einer temporären Stumpfdeckung mittels Hautersatz (z. B. Coldex®-Schwamm) entschieden werden. Erst nach Erholung und Konsolidierung der Weichteilsituation ist dann ein definitiver Wundverschluss sinnvoll.
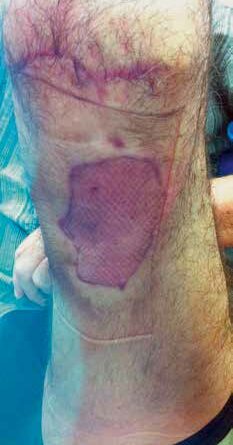
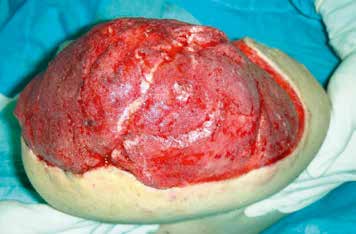
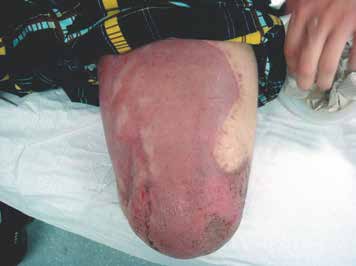
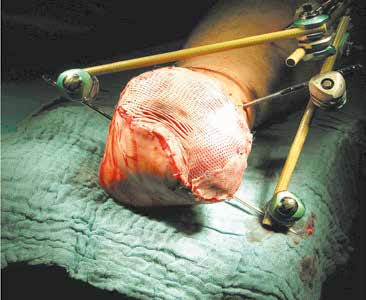
- In manchen Fällen gelingt zwar eine Knochendeckung mit Muskelgewebe, jedoch unter Verbleib von Hautdefekten. Diese müssen im Verlauf mit Spalthaut chirurgisch gedeckt werden. Diese Spalthaut ist jedoch generell instabiler als die natürliche Haut. Die beim Tragen einer Exoprothese auftretenden Scherkräfte führen daher häufig zu Hautdefekten im Stumpfbereich. Hier hat sich in der jüngeren Vergangenheit der Einsatz von Kollagen-Elastin-Matrizes (z. B. Matriderm oder INTEGRA®Dermal) bewährt. Dieses Material wird in die Defektzone gelegt, darauf wird dann im Rahmen derselben Operation die Spalthaut aufgebracht. Dies führt zu einer kräftigeren und belastbareren Defektdeckung mit insbesondere auch einer deutlich verbesserten Verschieblichkeit der transplantierten Haut. Der resultierende Stumpf ist damit besser belastbar (Abb. 3 u. 4).
- Gerade um innere Weichteilulcera zu vermeiden, sollte im Rahmen der primären Operation auf ein ausreichendes Abrunden des Knochenstumpfes geachtet werden.
- Eine unzureichende Versorgung der Nerven im Amputationsgebiet kann zu massiven Beschwerden im Bereich des Stumpfes führen. Regelmäßig kommt es zur Ausbildung sogenannter Neurome. Diese kolbigen Auftreibungen der Nervenenden machen häufig operative Revisionen notwendig, Rezidive kommen dennoch vor. Zusätzlich kann ein schmerzhaftes Neurom als auslösender Faktor von Phantomschmerz angesehen werden. Im Rahmen der operativen Amputation ist es dann notwendig, Nerven entsprechend sorgfältig darzustellen, ausreichend zu kürzen, zu ligieren und zusätzlich lokal mit einem Anästhetikum zu infiltrieren. Der Nervenstumpf sollte frei von Kompression in den Weichteilen zu liegen kommen.
Postoperative Behandlung
Wesentliches Augenmerk muss im Rahmen der Therapie nach erfolgter Amputation auf die Vermeidung oder Minderung einer Phantomschmerzproblematik gerichtet werden.
Die bereits präoperativ begonnene medikamentöse Phantomschmerzprophylaxe ist fortzuführen. Im Rahmen regelmäßiger klinischer Untersuchungen müssen Veränderungen der Schmerzqualität bemerkt und umgehend therapeutisch angegangen werden. Hierbei wird die bestehende Schmerzmedikation angepasst; gegebenenfalls kommen auch Antidepressiva zur Anwendung 6.
Die Vermeidung von Phantomschmerzen hängt insbesondere auch von einer möglichst frühzeitigen exoprothetischen Versorgung ab. Dies konnte bereits wissenschaftlich für die Versorgung der oberen Extremität durch myoelektrische Prothesen gezeigt werden 7, trifft nach Erfahrung der Autoren aber auch auf die exoprothetische Versorgung der unteren Extremität zu. Gemeinsam mit dem Orthopädie-Techniker kontrolliert der Chirurg engmaschig die Wundheilung, um so früh wie möglich mit stumpfformenden Maßnahmen wie einer Kompressionstherapie und anschließender Liner-Versorgung beginnen zu können.
Auch andere nicht-medikamentöse Maßnahmen haben sich in der Therapie amputierter Patienten etablieren können. Zu nennen sind hier die TENS-Behandlung (transcutane elektrische Nervenstimulation), Akupunktur, Massagen, Biofeedback, Entspannungstherapie und Psychotherapie. Zusätzlich kommt in unserer Klinik die von Vilayanur S. Ramachandran entwickelte Spiegeltherapie zum Einsatz. Dabei wird die vorhandene gesunde Extremität so vor einem Spiegel bewegt, dass beim Blick in den Spiegel der Eindruck entsteht, die amputierte Extremität sei noch vorhanden. Das entstandene Phantomglied kann mit dem Ziel der Schmerzreduktion entsprechend bewegt und beeinflusst werden 8. Grundsätzlich gilt: Je eher und effektiver eine Phantomschmerztherapie erfolgt, desto besser ist das Ergebnis.
Insbesondere in der frühen postoperativen Phase wird sich der Patient des Gliedverlustes vollständig bewusst. Es obliegt dem verantwortungsvollen Chirurgen, der den Patienten von der initialen Diagnosestellung bis zur Amputation begleitet hat, hier beratend zur Seite zu stehen und entsprechende psychologische, physiotherapeutische und soziale Maßnahmen zu veranlassen.
Nachbehandlung
Ziel der stationären chirurgischen Behandlung ist es in unserer Klinik, den Patienten mit einem reizlosen Stumpf und einer adäquaten prothetischen Interimsversorgung mobilisiert aus dem Krankenhaus zu entlassen. Auch bei Auswahl des nachbehandelnden niedergelassenen Arztes sollte auf eine entsprechende Kompetenz in der Behandlung amputierter Patienten geachtet werden.
In vielen Fällen, gerade wenn mehrere Verletzungen bestehen, schließt sich der primären stationären Behandlung eine Rehabilitationsmaßnahme an. Es hat sich gezeigt, dass viele Rehabilitationsprogramme sich nicht ausreichend spezifisch an den Bedürfnissen traumatisch amputierter Patienten orientieren.
Aus diesem Grund wurde im Krankenhaus, in dem die Autoren tätig sind, eine spezialisierte semistationäre Prothesen-Rehabilitationsmaßnahme entwickelt. Seit 2011 wird im Rahmen dieser dreiwöchigen Rehabilitation spezifisch auf die Bedürfnisse amputierter Patienten eingegangen. Neben einer gezielten medizinischen und physiotherapeutischen Betreuung werden hierbei auch andere wichtige Aspekte des Lebens mit einer Amputation thematisiert 9.
Auch nach Abschluss der primären medizinischen Behandlung und einer adäquaten Rehabilitationsmaßnahme benötigt der Patient einen festen Ansprechpartner, der bei Auftreten etwaiger Probleme entsprechende Maßnahmen einleiten kann. Zu diesem Zweck existiert in unserer Einrichtung eine spezialisierte Prothesensprechstunde. Diese wird unter Leitung eines erfahrenen Chirurgen gemeinsam mit einem Orthopädie-Techniker durchgeführt. Sowohl medizinische als auch technische Probleme mit der exoprothetischen Versorgung können so frühzeitig erkannt und umgehend entsprechend behandelt werden. Auch dieses Konzept hat sich in den letzten Jahren bewährt.
Zusammenfassung
Die Behandlung von Patienten, die aufgrund einer Erkrankung oder einer Verletzung amputiert werden müssen, ist komplex und stellt eine interdisziplinäre Herausforderung dar. Ganz wesentlich für den Erfolg der Therapie ist hierbei die kompetente chirurgische Steuerung des Behandlungsverlaufes. Auch über die primäre Behandlung hinaus verdient der amputierte Patient eine gute Betreuung. Hier hat sich die Lenkung des Verfahrens durch einen amputationschirurgisch erfahrenen Arzt bewährt.
Interessenskonflikt
Die Autoren geben an, dass kein Interessenskonflikt besteht.
Für die Autoren:
Dr. med. Insa Matthes
Fachärztin für Chirurgie
Klinik für Unfallchirurgie und Orthopädie
Warener Straße 7
12683 Berlin
Insa.Matthes@ukb.de
Begutachteter Beitrag/Reviewed paper
Matthes I, Matthes G, Beirau M, Ekkernkamp A. Was leistet Chirurgie für die Lebensqualität Amputierter? Orthopädie Technik, 2014; 65 (3): 32–37
- Silikon-Maßliner: effiziente Lösungen für anspruchsvolle Prothesenversorgungen — 5. Juli 2024
- Osseointegrierte Prothese versus Schaftprothese: Welche Gehfähigkeit erreichen Oberschenkelamputierte? — 5. Juli 2024
- „Ich fühle, wie ich gehe“ – ein innovatives, nicht-invasives, gangsynchrones, vibrotaktiles Feedbacksystem. Eine Roadmap zu Versorgungsmöglichkeiten — 5. Juli 2024
- Heller G, Günster C, Swart E. Über die Häufigkeit von Amputationen unterer Extremitäten in Deutschland. DMW – Deutsche Medizinische Wochenschrift, 2005; 130 (28–29): 1689–90
- Baumgartner R, Botta P. Amputation und Prothesenversorgung der unteren Extremitäten. 2. Auflage. Stuttgart: Enke, 1995
- Steffen P. Phantomschmerz: Diagnostik und Therapie. Anästhesiol Intensivmed Notfallmed Schmerzther, 2006; 6: 378–386
- McCormick Z, Chang-Chien G, Marshall B, Huang M, Harden RN. Phantom Limb Pain: A Systematic Neuroanatomical-Based Review of Pharmacologic Treatment. Pain Med, 2013; Nov 13. doi: 10.1111/pme.12283. [Epub ahead of print]
- Multicenter-Studie, Reg.-Nr. 4318–12. Kurzzeiteffekt postoperativer Spiegeltherapie zur Behandlung von Phantomschmerzen. C. Maier, BG-Universitätskliniken Bergmannsheil, 44789 Bochum
- Haug M. Phantomschmerz nach Beinamputation – ist die Lösung in Sicht? Zentralbl Chir, 2005; 130: 55–59
- Lotze M, Flor H, Grodd W, Larbig W, Birbaumer N. Phantom movements and pain. A fMRI study in upper limb amputees. Brain, 2001; 124: 2268–2277
- Ramachandran VS, Hirstein W. The perception of phantom limbs: The D. O. Hebb lecture. Brain, 1998; 121: 1603–1630
- Matthes I, Thielemann K, Matthes G, Stengel D, Ekkernkamp A. Semistationäre Prothesenrehabilitation. Innovatives Konzept zur Rehabilitation amputierter Patienten. Trauma- und Berufskrankheiten, 2011; 13 (1): 23–28