Einleitung
Eine erfolgreiche Rehabilitation von Patienten mit Amputationen erfordert ein Spezialistenteam verschiedener Berufsgruppen. Darunter fallen Fachärzte für Rehabilitation, Orthopädie und Traumatologie, Fachpersonen der Pflege, Psychologen und Psychiater, Sozialarbeiter, Orthopädie-Techniker, Physiotherapeuten und Ergotherapeuten. Jede Berufsgruppe definiert mit dem Patienten individuelle Ziele, die sich im Kompetenzbereich des eigenen Berufsstandes befinden. Zwar divergieren diese Ziele nicht sehr stark. Und doch gibt es immer wieder Meinungsverschiedenheiten, falsche gegenseitige Erwartungshaltungen und Schuldzuweisungen hinsichtlich des Stagnierens der Patientenrehabilitation auf der Struktur‑, Aktivitäts- und Partizipationsebene. Der Grund dafür sind die jeweiligen berufsbezogenen Sichtweisen und die damit verbundenen Überzeugungen und Erfahrungswerte sowie nicht zuletzt die Kommunikation mit einer durchaus unterschiedlichen Nomenklatur. Eine transdisziplinäre Vorgehensweise ist nach Ansicht der Autoren in diesem Zusammenhang ein geeigneter Lösungsansatz. Aufgrund der Komplexität des Themas rückt dieser Artikel beispielhaft die transdisziplinäre Zusammenarbeit zwischen Orthopädie-Technikern (OT) und Physiotherapeuten (PT) in den Fokus.
Orthopädietechniker und Physiotherapeuten
Beide Berufsgruppen verfolgen bei einem Patienten mit einer Amputation der unteren Extremität dasselbe Ziel: Der Patient soll ganztägig sicher zu Fuß mobilisiert werden. Allerdings beurteilen beide Parteien die möglicherweise rehabilitationsverhindernden subjektiven und objektiven Aspekte unterschiedlich. Das führt zwangsläufig dazu, dass gegenseitig falsche Erwartungen und Problemzuweisungen entstehen. Grundsätzlich kann ein rehabilitationsverhinderndes Problem – genauer: ein Gehfehler oder ein Gangdefizit – folgenden drei Beteiligten zugeschrieben werden:
- dem Orthopädie-Techniker aufgrund eines nicht angepassten oder ungenügenden Aufbaus der Prothese,
- dem Physiotherapeuten wegen mangelnder bzw. falscher Instruktion oder Behandlung auf Struktur- oder Aktivitätsebene,
- dem Patienten wegen mangelnder Compliance oder nicht behandelbarer Defizite bezüglich des muskuloskelettalen Bewegungsapparates.
Oft ist aber eine genaue Zuordnung des Problems schwierig und sorgt für den Unmut aller Beteiligten. Ein gemeinsames Gespräch unter den beteiligten Berufsgruppen und eine gemeinsame Untersuchung und Beurteilung am Patienten sind Grundvoraussetzungen, um dieser Problematik erfolgreich entgegentreten zu können.
Gemeinsames Untersuchen und Beurteilen
Bevor die gemeinsame Untersuchung gewinnbringend durchgeführt werden kann, sollten alle Beteiligten sicherstellen, dass sie unter den verschiedenen Begrifflichkeiten auch dasselbe verstehen. Die Nomenklatur der verschiedenen Berufsgruppen ist nicht immer kongruent, was schon zu Beginn für Verwirrung sorgen kann.
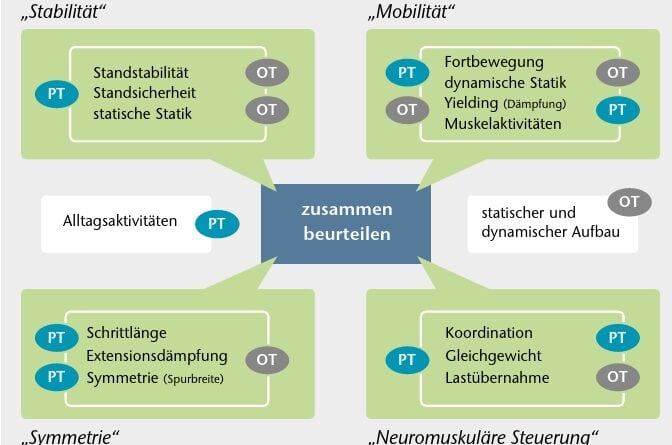
Was sollte beurteilt werden? Das können der Orthopädie-Techniker und der Physiotherapeut grundsätzlich selbst unter sich bestimmen und sogar einen gemeinsamen Befundbogen kreieren, der die jeweiligen berufsspezifischen Aspekte gleichermaßen miteinschließt. Da sich bei den meisten Beurteilungskriterien beide Berufsgruppen angesprochen fühlen, ist es wichtig, dass beiden Sichtweisen genügend Raum gelassen wird. Der Orthopädie-Techniker geht in der Regel vom Fundament aus und baut die Prothese von unten nach oben auf. Der Physiotherapeut dagegen beginnt bei Patienten mit Amputationen an der unteren Extremität in der Regel beim Becken und bildet vom Becken ausgehend mögliche Hypothesen in Bezug auf Fehler im Gangbild.
In Abbildung 1 sind mögliche Beurteilungskriterien beider Berufsgruppen zusammengefasst. Grundsätzlich kann das gemeinsame Beurteilen in folgende vier Gruppen unterteilt werden:
- Stabilität
- Mobilität
- Symmetrie
- neuromuskuläre Steuerung
Beim Aspekt „Stabilität“ fallen die Beurteilungskriterien „Standstabilität“ und „statische Sicherheit“ eher in den Wirkungsbereich des Orthopädie-Technikers, der Aspekt „Standsicherheit“ dagegen eher in den Bereich des Physiotherapeuten.
In der Gruppe „Mobilität“ werden bei „Fortbewegung“ und „Muskelaktivitäten“ eher die Physiotherapeuten in die Pflicht genommen, bei „dynamischer Statik“ und „Yielding (Dämpfung)“ eher die Orthopädie-Techniker.
Die Orthopädie-Techniker haben in der dritten Gruppe „Symmetrie“ großen Einfluss auf den Aspekt „Extensionsdämpfung“, die Physiotherapeuten eher in den Bereichen „Schrittlänge“ und „Spurbreite“.
In der Gruppe „Neuromuskuläre Steuerung“ schließlich ist der Aufbau der Prothese bezüglich der „Lastübernahme“ Grundvoraussetzung für eine gute „Koordination“ und ein genügendes „Gleichgewicht“ während des Gehens.
Diese vier Gruppen gilt es gemeinsam zu untersuchen und zu beurteilen. Oft wird man den wahren Grund für einen Gehfehler nicht unmittelbar gemeinsam erkennen können. Es bleibt in der Folge bei unterschiedlichen Hypothesen beider Berufsgruppen. In diesem Fall muss transdisziplinär besprochen werden, welche Maßnahme man als Erstes in Angriff nimmt, und die daraus folgende Konsequenz (Verbesserung oder Verschlechterung) beim Patienten wieder neu beurteilt werden. Wichtig ist auch, dass man nur eine „Komponente“ oder „Maßnahme“ auf einmal verändert: Werden mehrere Maßnahmen aufgrund mehrerer Hypothesen gleichzeitig verändert, wird die Beurteilung bezüglich der Ursächlichkeit schwierig.
Mögliche Konsequenzen aus der gemeinsamen Beurteilung
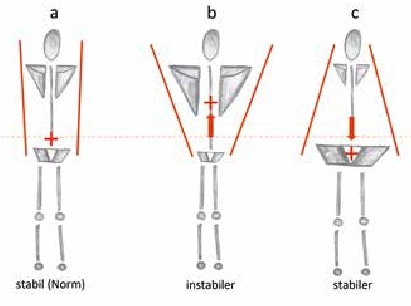
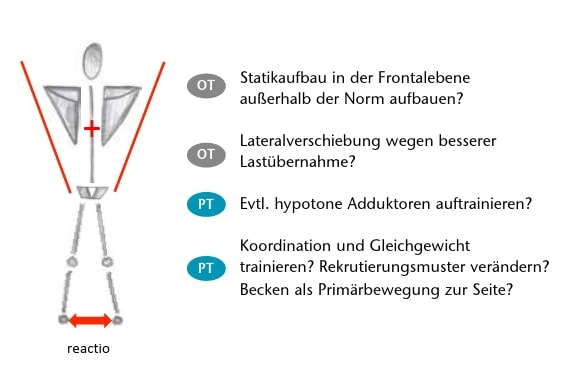
Die möglichen Konsequenzen werden nachfolgend an zwei praktischen Beispielen veranschaulicht. Das erste Beispiel beleuchtet den Zusammenhang zwischen der Konstitution und dem potenziellen Einfluss auf die Spurbreite. Wenn der Patient einen hohen Schwerpunkt aufgrund eines vergrößerten Schultergelenkabstandes und viel Körpermasse im Brustkorb- und Schulterbereich aufweist, wird er zwangsläufig im Zweibeinstand eine verbreiterte Spur einnehmen. In Abbildung 2 werden die konstitutionellen Variationen mit ihren potenziellen Auswirkungen aufgezeigt. Die logische „reactio“ aus einem zu weit nach kranial verschobenen Schwerpunkt ist in Abbildung 3 gut ersichtlich. Die möglichen Konsequenzen seitens des Orthopädie-Technikers sind einerseits, den Statikaufbau in der Frontalebene außerhalb der Norm aufzubauen, und andererseits, eine vermehrte Lateralverschiebung aufgrund der besseren Lastübernahme einzustellen. Der Physiotherapeut wird seinerseits mit folgenden Maßnahmen konfrontiert: eventuell die potenziell hypotonen Adduktoren auftrainieren oder an der Koordination und am Gleichgewicht über die Primärbewegung des Beckens arbeiten. Bei diesem Beispiel stehen vier mögliche Hypothesen als Ursache für den vorliegenden Gehfehler zur Verfügung. Nun gilt es gemeinsam zu beurteilen, welche der Hypothesen die aktuell wahrscheinlichste ist und mit welcher Maßnahme man sie zu beheben versucht.
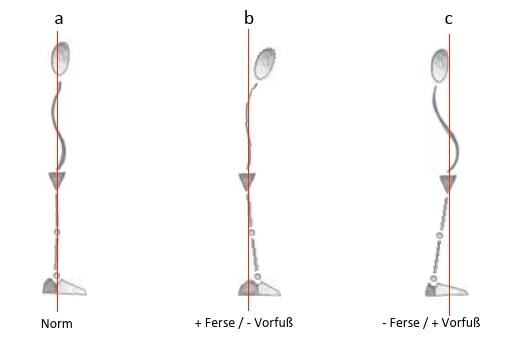
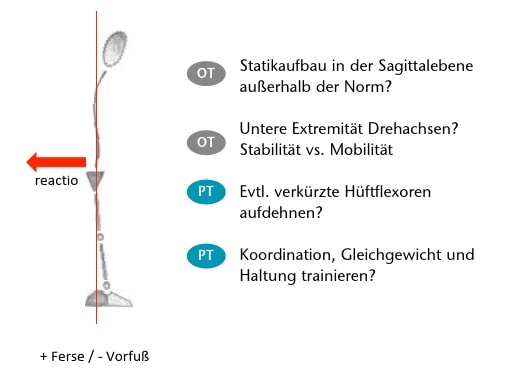
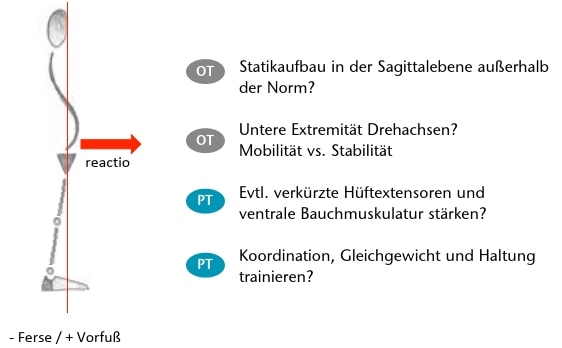
Das zweite Beispiel beleuchtet den Einfluss der Fußkonstitution auf die gesamte Statik. In Abbildung 4 ist dies gut ersichtlich: In Abbildung 4a zieht sich die Lotlinie durch das Ohr, das Schultergelenk, das Hüftgelenk, das Kniegelenk und das Os naviculare. Die verschiedenen Körperabschnitte sind gut übereinander angeordnet, und es entstehen nur wenige Drehmomente und Belastungen an den „Drehpunkten“. Voraussetzung dafür ist aber unter vielen anderen auch die richtige Fußkonstitution: Besitzt jemand einen kurzen Vorfuß und eine lange Ferse (handelt es sich also um einen „Fersensteher“), wird er nie gerne im Stand seinen Vorfuß mehr belasten wollen, denn dies bedeutet für ihn Unsicherheit. Folglich richtet sich in diesem Fall die Statik des Körpers reaktiv wie in Abbildung 4b aus. Das hat zur Folge, dass in den „Drehpunkten“ mehr Kräfte einwirken und dass zum Beispiel bei einem oberschenkelamputierten Patienten die Position des Prothesenknies in der Transversalebene bezüglich des Drehpunkts etwas nach hinten korrigiert werden sollte (ansonsten ist die Standsicherheit potenziell ungenügend).
Abbildung 4c zeigt genau das Gegenteil: Durch die kurze Ferse und den langen Vorfuß will der Patient möglichst wenig Gewicht auf den Rückfuß geben. Das bedeutet für ihn Unsicherheit und potenzielle Sturzgefahr nach hinten. Der „Vorfußsteher“ belastet seinen Vorfuß vermehrt, und somit verschiebt sich die Lotlinie in den Vorfußbereich. Die Statik reagiert mit einer Überstreckung der Knie, einer vermehrten lumbalen Lordose und einer Kopfprotraktion. Dabei wird die Schrittauslösung bei einer Oberschenkelamputation bezüglich des Drehpunktes des Prothesenknies deutlich erschwert.
Ist die Prothese im Normaufbau, versucht der Betroffene stets, die Prothese auf der Ferse oder auf dem Vorfuß zu belasten (also sein bekanntes Muster einzunehmen). Dies gelingt ihm jedoch nur schwer; somit sollte die Prothese dementsprechend außerhalb der Norm aufgebaut werden. In Abbildung 5 werden die möglichen Konsequenzen bei einem Fersensteher jeweils aus der Sicht des Orthopädie-Technikers und des Physiotherapeuten dargestellt. Seitens der Prothese muss eine Anpassung außerhalb der Norm stattfinden, da sich der erhaltene Fuß bezüglich seiner Statik sicherlich nicht verändert hat. Nichtsdestotrotz müssen auch auf der physiotherapeutischen Seite Maßnahmen im Sinne von mehr Bewegungsfreiheit der Hüftgelenke und der „neuromuskulären Steuerung“ in Betracht gezogen werden.
Die Statik beim Vorfußsteher ähnelt einer allgemeinen Haltungsschwäche und bedarf von physiotherapeutischer Seite her zahlreicher Maßnahmen: Die allgemeine Haltungsschwäche sollte mittels gezielten Krafttrainings und entsprechender Haltungsschulung verringert werden. Dies steht natürlich auch in direktem Zusammenhang mit der „Compliance“ seitens des Patienten. Auf der technischen Seite muss bezüglich der Drehachsen an der unteren Extremität eine geeignete Lösung zwischen Stabilität und Mobilität gefunden werden. So wie in Abbildung 6 dargestellt, hätte der Patient mit der Flexionsauslösung am Prothesenknie sicherlich mehr Mühe, da der Drehpunkt des Prothesenkniegelenkes hinter der Lotlinie steht.
Der Patient ist und bleibt ein Individuum
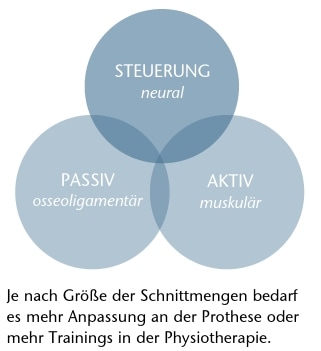
Bis jetzt wurden lediglich die technischen und muskuloskelettalen Möglichkeiten bezüglich der Ursache für einen Gehfehler behandelt. Eine nicht unwesentliche Komponente fehlt aber noch – der Patient. Jeder Betroffene geht mit seiner Situation (seinem Handicap) anders um; jeder Betroffene besitzt andere oder anders gewichtete Ressourcen und Möglichkeiten, seinen Körper zu stabilisieren. Das stabilisierende System von Panjabi in Abbildung 7 zeigt dies auf. Um unseren Körper in statischer und dynamischer Aktivität stets stabilisieren zu können, bedarf es dreier Systeme:
- Passiv (osseoligamentär): Damit ist grundsätzlich die passive Stabilität gemeint. Diese Stabilität wird durch Knochen, Gelenke und Kapseln sowie die ligamentären Strukturen gebildet.
- Aktiv (muskulär): Damit ist die aktive Stabilität gemeint. Das heißt, es muss festgestellt werden, wie gut die Muskulatur unseren Körper (vor allem die Gelenke) aktiv zu stabilisieren und ihn gegen die Schwerkraft aufrecht zu halten vermag.
- Steuerung (neural): Damit ist die gesamte Ansteuerung der Muskulatur und das Feedback der Gelenkstellungen und Spannungszustände in den verschiedenen Geweben gemeint. Auf dieses System wirken auch die Motivation und der allgemeine Gemütszustand ein. Letzteres beeinflusst den allgemeinen Grundtonus, die Körperhaltung und den intrinsischen Antrieb.
An welchem System nun am ehesten gearbeitet werden muss, kann erst nach einer individuellen physiotherapeutischen und orthopädietechnischen Untersuchung beantwortet werden. Ist die passive Stabilität gegeben, der Patient aber dynamisch instabil, bedarf es physiotherapeutischer Maßnahmen im aktiven und neuralen System. Ist dagegen die passive Struktur trotz aktiver muskulärer Stabilitätsversuche insuffizient, sollte der Orthopädie-Techniker Maßnahmen für mehr Unterstützung zur passiven Stabilität ergreifen.
Fazit
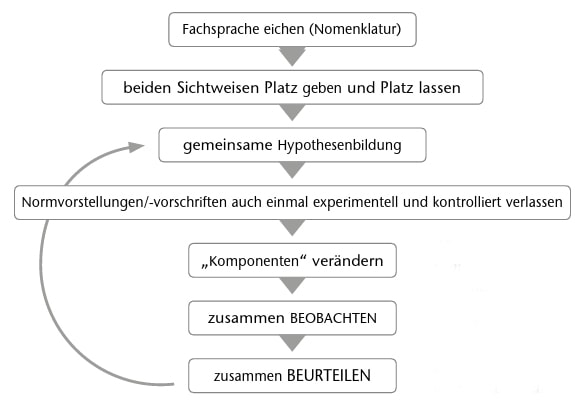
Verweilen beide Berufsgruppen in ihrer eigenen Sprache und in ihrer eigenen Sichtweise, nützen auch übereinstimmende Zielsetzungen nicht viel. Ein aktives aufeinander Zugehen im Sinne einer Horizonterweiterung ist die beste Voraussetzung für einen Nutzen beim Patienten. Die beiden Berufsgruppen sollten sich in ihrer Fachsprache (Nomenklatur) eichen und gemeinsam Ziele formulieren. Erst dann ist eine gemeinsame Untersuchung und Beurteilung mit der Bildung verschiedener Hypothesen gewinnbringend. Die aktuell wahrscheinlichste Hypothese sollte gemeinsam priorisiert und dann entsprechende Interventionen oder Maßnahmen ergriffen werden. Nach erfolgter Änderung oder Therapieintervention sollte gemeinsam eine Neubeurteilung stattfinden und weitere Schritte besprochen werden. Abbildung 8 visualisiert ein mögliches Vorgehen für eine gewinnbringende Zusammenarbeit und somit in erster Linie einen potenziellen Nutzen für den Patienten, aber auch für die beteiligten Berufsgruppen in Bezug auf deren Zusammenarbeit.
Für die Autoren:
Thomas Koller
Dipl.-Physiotherapeut FH
Rehaklinik Bellikon, CH-5454 Bellikon
Thomas.Koller@rehabellikon.ch
Begutachteter Beitrag/reviewed paper
Koller T, Hofer M, Schuchert J. Transdisziplinäres Arbeiten in der Rehabilitation von Patienten mit Amputationen. Orthopädie Technik, 2018; 69 (5): 74–78
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Ein engagierter Leistungssportler mit Hemiparese und der Einsatz sensomotorischer Fußorthesen (SMFO) — 12. Februar 2026