Einleitung
Kinder mit neurologischen Erkrankungen weisen keine einheitlichen Muster oder Erkrankungsbilder auf. Anders als z. B. eine Distorsionsverletzung am Sprunggelenk lassen sich neurologische Bilder nicht isoliert für ein Körpersegment, z. B. einen Fuß, fassen, sondern tendieren zu generalisierteren Formen mit differenzierten Ausprägungen. Der Realisation orthetischer Versorgungen muss in diesem Zusammenhang besondere Aufmerksamkeit beigemessen werden. Ihre Aufgabe ist es, Bewegungen zu lenken; sie helfen zu limitieren und ggf. therapeutische Muster für die Anwendung im Alltag nutzbar zu machen. Das kann heißen, die Einsetzbarkeit der Hand, die Stehfähigkeit oder die Aufrichtung in der Sitzposition zu erreichen oder sie zumindest zu verbessern.
An der Formulierung einer klaren Zielsetzung für die orthetische Versorgung muss sich später der Erfolg der Umsetzung des Orthesenkonzeptes messen lassen. Durch die Erhebung von Status, therapeutischen, medizinischen und Umfeldfaktoren (Familie, Schule, Einrichtung) lassen sich diese Anforderungen konkretisieren 1. Für eine adäquate Zielformulierung ist es lohnend, auf gängige Erhebungsbögen (z. B. von Reha-KIND) zurückzugreifen und Klienten, Therapeuten, Eltern, Assistenz und Einrichtung mit einzubeziehen. Die gesammelten Parameter ermöglichen ein objektiviertes Bild von den Anforderungen und die daraus abzuleitende technische Umsetzung (Form, Inlays, Material, Rigidität etc.).
Entgegen der Ausgangslage bei traumatischen Verletzungen sind für die Suffizienz orthetischer Versorgungen bei neurologischen Erkrankungsbildern im Wesentlichen flächige Auflagen, zirkuläre Einfassung 2 sowie moderate und schmerzfreie Spannung und Dynamik 3 von Vorteil. Versorgungsziel sollte immer sein, lange Trageintervalle zu ermöglichen und ein Handling zu erzielen, das auch bei erheblichen physiologischen Abweichungen eine Adaptierung des Hilfsmittels auch bei wechselnden Assistenten mit geringem Aufwand erlaubt, ohne dass die Körperspannung erhöht wird, und so, dass immer dasselbe tonusregulierte Positionierungsmuster erreicht werden kann.
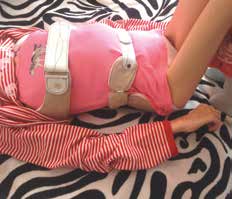
Enorme Vorzüge bieten an dieser Stelle autoadaptive Containments, die den Klienten aufgrund der Formgebung der Orthese und des Rückstellverhaltens der verwendeten Materialien „selbsttätig“ in die Zielposition aufnehmen 4 (Abb. 2). Die umschließende Form gibt eine präzise geformte spannungsarme Position wieder und erleichtert so die Positionierung z. B. durch widerstandsarme Kanten und asymmetrische Zuschnitte, die der Körperbewegung des Klienten folgen. Gurte üben dann nur noch eine Haltefunktion gegen unbeabsichtigtes Abhebeln der Orthese aus, übertragen aber kaum mehr Kräfte. Einschnürungen und tonussteigerndes „Aufhängen“ in der Orthese können so gänzlich unterbunden werden.
Orthesentypen
Allen im Folgenden vorgestellten Orthesentypen ist gemein, dass ihre Qualität nicht nur in der individuellen Abstimmung von Material und Eigenschaften, sondern gerade auch in der individuellen Herstellung besteht. Bislang ist hierfür der Gipsabdruck noch das verlässlichste Mittel, spastik- und tonuslenkende und ‑mindernde Positionierungen 5 wiederzugeben. Entscheidend dabei bleibt allerdings, dass das Endprodukt nur wiedergeben kann, was über das gegipste Negativ abgebildet wird. Im Gipsabdruck muss also schon die Zielsituation für die spätere Orthese vorweggenommen werden; spätere Manipulationen am Modell sind mit einem hohen Risiko der Funktionsbeeinträchtigung oder gar ‑untüchtigkeit behaftet. Der Gipsabdruck wird in gedehnter spastikarmer Position vorgenommen. Schmerzen dürfen dabei beim Klienten nicht auftreten. Unerwünschte Manipulationen, wie sie z. B. an der Hand durch gleichzeitiges Dehnen der Finger- und Handflexoren in den Handwurzelknochen auftreten können, müssen in jedem Fall vermieden werden 6. Zum Gelingen des Abdrucks tragen eine entspannte Sitzpositionierung in Aufrichtung, Boden- und Armauflage sowie die Mobilisierung auch der angrenzenden Gelenke bei. In der Praxis des Verfassers werden in entspannter Atmosphäre und in zeitlich großzügig bemessenem Rahmen Therapeuten und Betreuer in den Prozess des Maßnehmens aktiv mit eingebunden. Gipsabdrücke, die zu Fehlergebnissen führen, werden verworfen und wiederholt; das sollte der Techniker im Vorfeld auch so kommunizieren, um in seiner Arbeit nicht diskreditiert zu werden.
Das Vorgehen beim Maßnehmen für textile Softorthesen bedingt ebenso die Einbindung der Erfahrungen aus Therapie und Alltag, um Schnitte und Materialkompositionen optimal auf die aus den erhobenen Parametern abgeleiteten Anforderungen an die Orthese abzustimmen. Technisch und hinsichtlich der Körperadaption müssen Softorthesen und Silikonorthesen unterschieden werden, obschon die Grenzen in den Wirkungsmechanismen fließend sind.
Softorthesen
Softorthesen bedürfen einer zusätzlichen Differenzierung in „RSB“ und „TSB“, wie sie im Hause des Verfassers vorgenommen wird. So werden die nicht hartschaligen Orthesenkonstruktionen in rigide (RSB = „rigid soft brace“) und textile (TSB = „textile soft brace“) Softorthesen unterteilt.
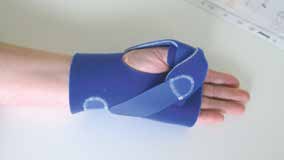
RSBs können als „Sandwich“ hergestellt werden. Körperzugewandt wird dabei eine Polsterschicht, meist nicht weicher als 40 Shore A, faltenfrei und möglichst durchgängig stoß- und verklebungsfrei angeformt, ggf. unter Vakuum. Darauf wird ein steifes Trägermaterial aus Prepreg-Carbon oder PP aufgearbeitet. Im Anschluss an die Anprobe und die durchgeführten Änderungen und Zuschnitte werden die Lagen miteinander und mit einer äußeren Polsterdeckschicht flächig verklebt. Der Vorteil gegenüber harten Halbschalensystemen besteht bei RSBs in erster Linie im flexiblen Containment, weiten Öffnungsmöglichkeiten und einer dezidierten, den Anforderungen an das System folgenden Abstufung der Materialrigidität, z. B. zur Öffnung oder zum Rand hin. Verklebungen und Stöße dagegen führen meist zu Stufen und Kanten und so u. U. zu ungewolltem Input und daraus folgenden Tonusveränderungen beim Klienten und sollten daher vermieden werden. Zudem lösen sich die Verklebungen leicht bei der Oberflächendesinfektion; dies ist in der Handorthetik oft von entscheidender Wichtigkeit und nicht gewollt (Abb. 3).
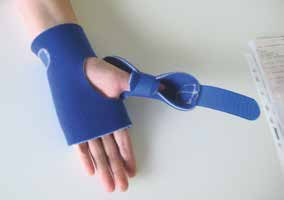
Der Übergang von den RSBs zur textilen Softorthetik (TSB) ist fließend. Durch die Verwendung von Neoprenen, (aufgekletteten) Zügeln, Pelotten aus Polstermaterialien, Verstärkungen aus PP oder Prepreg und aus mehrschichtigen Lycra-Containments lassen sich zirkulär anliegende und geschlossene Orthesensysteme schaffen, die auf diese Weise in geringem Maße mechanisch, vorrangig jedoch tonusregulierend und wahrnehmungsfördernd wirken. Die Anwendung ausgeprägter Drehmomente durch massive Hebel wird so weitestgehend obsolet. Textile Softorthesen können je nach Anwendung individuell gefertigt werden (Abb. 4a u. b), sind aber auch als industrielle Maßanfertigungen erhältlich.
Silikonorthesen
Vergleichbar dem Maßnehmen und der Modellerstellung bei den RSBs werden Silikonorthesen ausschließlich individuell gefertigt. Die Gründe hierfür liegen auf der Hand: Die spezifischen Eigenschaften der HTV-Silikone lassen sich nur bei präziser Abformung und Passform nutzen. Silikone sind semipermeabel und lassen einen Teil des Schweißes passieren. So können an den auf der Haut aufliegenden Kontaktflächen die Bildung von Feuchtigkeitsrückständen („Seen“) und daraus folgende Mazerationen vermieden werden. HTV-Silikone lassen sich in Härte und Dicke spezifisch kombinieren und abstufen 7. Verstärkungen können fixiert oder herausnehmbar eingearbeitet werden. Das Material bietet sich auch an Lokalisationen an, die hoher mechanischer Beanspruchung ausgesetzt sind, da es extrem belastbar ist und sich nicht verbraucht.
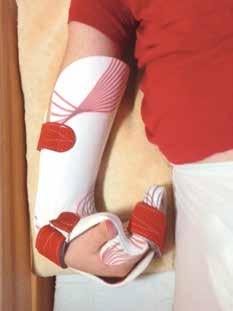
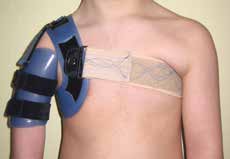
Die Reinigung lässt sich mit nahezu jedem für Medizinprodukte mit Hautkontakt geeigneten Desinfektionsmittel oder durch Auskochen durchführen. Überall dort also, wo geringe Migration, perfekte Abstimmung von Positionierung, Unterstützung, Fixierung und Limitierung sowie Langlebigkeit erforderlich sind, bietet sich HTV-Silikon als Werkstoff der Wahl an. Der hygienische Vorteil ist im Besonderen in der Orthetik der oberen Extremität relevant (Pilzbefall in der Hand sei als Beispiel genannt). Vielfältige gestalterische Variationen hinsichtlich Farbe, Integration von Dekorationen oder Beimengungen führen zudem zu einer hohen Akzeptanz bei Klienten und Eltern (Abb. 5). Silikonorthesen punkten überdies durch ein simples Handling, hohen Tragekomfort und technisch mit einer extrem dünnen und weichen, dehnfähigen Kantengestaltung, die Drücke und das klassische „Einschneiden“ fast vollständig eliminiert (s. auch Abb. 1).
Schlussfolgerungen
In ihrer Wirkungsweise basieren die vorgestellten Orthesensysteme auf der Überlegung, über flächigen Kontakt und die Mobilisation der Weichteilstrukturen zu einer Korrektur der Ausrichtung der Segmente zu gelangen und damit eine verbesserte motorische Kontrolle zu erreichen („intrinsisches Feedback“) 8. Die Unterstützung der Propriozeption führt zur Schulung von Eigenwahrnehmung und Kontrolle für das betroffene Körpersegment. Die Hinführung des Klienten zu einer normalisierten Information über die Ausrichtung der Körpersegmente zueinander wird so unterstützt (z. B. Finger zu Hand, Hand zu Unterarm, Unterarm über Ellenbogen etc.) 9.
Das „Lernen“ und Übernehmen der Information aus der Orthesenversorgung durch Aktivität und Partizipation in der Therapie bleibt allerdings ein andauernder Prozess, dessen Zielausrichtung immer wieder im Zusammenspiel mit Familie und Therapie überprüft werden muss. So unterstützen Soft- und Silikonorthesen das aktive Bewegungslernen durch ein vorher festgelegtes Bewegungsmuster, das durch die Orthese „mitgeformt“ wird 10. Die therapeutischen Sequenzen, also der Einsatz von Physio- und Ergotherapie, lassen sich somit nicht durch Orthesen ersetzen, um Erreichtes zu sichern oder auszubauen 11. Ohne die therapeutische Unterstützung besteht weiterhin die Gefahr der Regredienz – die Orthesenversorgung kann im Rehabilitationsprozess nur unterstützend wirken, nicht jedoch den therapeutischen Einsatz substituieren.
Zusammenfassung
Sowohl Soft- als auch Silikonorthesen bieten in der Versorgung neurologischer Erkrankungsmuster bei Kindern erhebliche Gebrauchs- und Therapievorteile durch ihre spezifische Konstruktion und ihren therapieergänzenden Ansatz. Bei der Herstellung dieser Orthesentypen bildet das Verständnis für unterschiedliche Formen aus der Physio- und Ergotherapie eine feste Ausgangsbasis für ein erfolgreiches Versorgungs-Assessment.
Die vorgestellten Orthesentechniken finden an allen Körperregionen Anwendung. Die zielgerichtete Auswahl bedarf allerdings eingehender Erfahrung in der Orthopädie-Technik und klarer Parameter, die zusammen mit Betreuern und Therapeuten, wenn möglich unter Mitwirkung des Klienten, erhoben werden. Die konstruktiven Besonderheiten von Soft- und Silikonorthesen unterstützen die Bemühungen um Erlangung eines höheren Maßes an Autonomie und Teilhabe. Die reduzierte Rigidität der Materialien ermöglicht Dynamik, unterstützt diese und befähigt zu zielführenden Bewegungsmustern.
Der Autor:
Jochen Schickert
Teamleiter Orthetik/Leiter Forschung und Entwicklung
Orthovital GmbH
Magdeborner Str. 19
04416 Markkleeberg
schickert@ortho-vital.de
Begutachteter Beitrag/reviewed paper
Schickert J. Soft- und Silikonorthesen bei der Versorgung von Kindern. Orthopädie Technik, 2017; 67 (2): 40–42
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Hefti F. Kinderorthopädie in der Praxis. Berlin, Heidelberg: Springer Verlag, 1998
- Pickenbrock H (Hrsg.). Multimodale Therapie spastischer Bewegungsstörungen. Ein Überblick für Therapeuten, Ärzte und Pflegende. Berlin: Lehmanns Media, 2009
- auf dem Brinke M et al. Therapeutenhandbuch Botulinumtoxin und Spastik. Stuttgart: Thieme Verlag, 2011
- Schickert J. Hilfsmittel in der Pflege. Rollstuhl, Prothese und weitere Alltagshilfen sicher anwenden. München: Elsevier, 2016
- Pickenbrock H (Hrsg.). Multimodale Therapie spastischer Bewegungsstörungen. Ein Überblick für Therapeuten, Ärzte und Pflegende. Berlin: Lehmanns Media, 2009
- Pickenbrock H (Hrsg.). Multimodale Therapie spastischer Bewegungsstörungen. Ein Überblick für Therapeuten, Ärzte und Pflegende. Berlin: Lehmanns Media, 2009
- Naumann F. Alternative Materialien für die orthetische Versorgung. Orthopädie Technik, 2013; 64 (9): 60–63
- Ayres AJ. Bausteine der kindlichen Entwicklung. Berlin: Springer Verlag, 1984
- Bassøe Gjelsvik BE. Die Bobath-Therapie in der Erwachsenen-Neurologie. 2. Auflage. Stuttgart: Thieme Verlag, 2012
- auf dem Brinke M et al. Therapeutenhandbuch Botulinumtoxin und Spastik. Stuttgart: Thieme Verlag, 2011
- Pickenbrock H (Hrsg.). Multimodale Therapie spastischer Bewegungsstörungen. Ein Überblick für Therapeuten, Ärzte und Pflegende. Berlin: Lehmanns Media, 2009