Einleitung
Die Ergotherapie bildet innerhalb der multidisziplinären Therapie durch Ärzte, Physio- und physikalische Therapie, Sozialdienst und Psychologen einen wichtigen Baustein in der Behandlung rheumatisch erkrankter Patienten. Gemäß ihrem Selbstverständnis ist es das übergeordnete Ziel der Ergotherapie, den Patienten ein Maximum an Lebensqualität zu sichern und eine größtmögliche Selbstständigkeit in allen Bereichen der persönlichen, häuslichen und beruflichen Lebensführung zu erreichen 1. Auch und gerade im Bereich der Rheumatologie kommt ihr eine besondere Bedeutung zu, denn laut Koesling/Bollinger Herzka besteht die Kernkompetenz der Ergotherapie darin, „Schäden an Körperstrukturen und die damit verbundenen Funktionseinschränkungen in ihren Auswirkungen auf Aktivität und Handlungen des Alltags zu beurteilen. Dabei gilt es, die vielfältigen Beziehungen zwischen Struktur, Funktion, Bewegung, Aktivität, Handlung und Teilhabe so miteinander zu verknüpfen, dass ergotherapeutische Behandlungsmaßnahmen wirksam (evident), wirtschaftlich (effizient) und für den Patienten nutzbringend (patientenorientiert) sind“ 2. Der Schwerpunkt innerhalb der Ergotherapie hat sich im Laufe der Entwicklung insbesondere auf die Behandlung der Hand- und Fingerfunktionen (Handtherapie) konzentriert. Die Handtherapie dient dazu, Funktionsstörungen der oberen Extremität zu verbessern und zu heilen 3.
Ziele der Rheumatologie
Folgende Ziele werden im Rahmen einer rheumatologischen Therapie verfolgt:
- Reduktion von entzündungs- und überlastungsbedingten Schmerzzuständen, Schwellungen und Funktionseinbußen der betroffenen Gelenke
- Erhalt und Wiederherstellung einer größtmöglichen Beweglichkeit, Kraft und Ausdauer
- Vermeidung von Gelenk- und Weichteilveränderungen
- Förderung physiologischer Bewegungsabläufe
- Unterstützung bei der Krankheitsbewältigung, „Empowerment“ der Patienten (d. h., Patienten werden im Prozess unterstützt, selbstverantwortlich mit der Erkrankung umzugehen)
Dazu stehen der Ergotherapie vielfältige Behandlungsinhalte und ‑techniken zur Verfügung. In Zusammenarbeit mit den behandelnden Ärzten, die Ergotherapie als Heil- und Hilfsmittel verordnen können, und anderen an der Behandlung beteiligten Therapeuten werden gemeinsam mit dem Patienten individuelle Therapiepläne erstellt und regelmäßig aktualisiert. Dies kann sowohl im Rahmen eines stationären Aufenthaltes in einer Rheuma-Fachklinik als auch als ambulante Maßnahme in einer Ergotherapiepraxis erfolgen.
Behandlungsablauf
Ein ganzheitlich aufgebauter Behandlungsablauf sollte die folgenden Phasen enthalten:
- Anamnesegespräch/Betätigungsanalyse,
- Statuserfassung/Handfunktionstest,
- klienten- und betätigungsorientierte Zielplanung,
- Auswahl geeigneter Behandlungsmöglichkeiten und Interventionen, sowohl innerhalb der Therapieeinheiten als auch als weiterführendes, individuelles Heimprogramm, um den Transfer in den Alltag zu gewährleisten und den Therapieerfolg längerfristig zu sichern.
Auf diese Aspekte wird im Folgenden genauer eingegangen.
Anamnesegespräch/ Betätigungsanalyse
Zu Beginn der ergotherapeutischen Behandlung stehen der Erstkontakt und das Anamnesegespräch mit dem Patienten. Dabei werden Informationen zur Diagnose und zum Krankheitsverlauf, evtl. mittels vorhandener Arztberichte, gesammelt. Auch das private, berufliche und häusliche Umfeld sollte besprochen werden. Dies ermöglicht eine Beurteilung, inwieweit diese für den Patienten relevanten Bereiche durch die erkrankungsbedingten Einschränkungen betroffen sind. Bei der Betätigungsanalyse stehen verschiedene Fragebögen (z.B. Selbsthilfetest, ADL-Fragebogen, DASH-Fragebogen) zur Verfügung, die Aufschluss über die Leistungs- und Handlungsfähigkeit in den alltäglichen Tätigkeiten wie Selbstversorgung (Ankleiden, Essen, Trinken, Körperhygiene, Mobilität inner- und außerhalb der Wohnung, Kochen etc.), Berufsausübung, Haushaltsführung und Hobbys bieten.
Statuserfassung/ Handfunktionstest
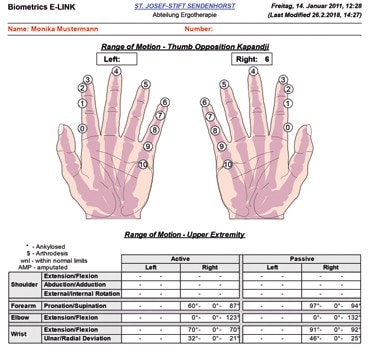
Im Rahmen der ergotherapeutischen Befundung werden verschiedene Assessments eingesetzt, um objektive und vergleichbare Messwerte der Handfunktionen zu erhalten. So sind Ergotherapeuten in der Lage, Verlaufskontrollen durchzuführen, die Effektivität der therapeutischen Interventionen kritisch zu überprüfen (Evidenz) und sich mit anderen beteiligten Berufsgruppen auszutauschen. Vorrangig kommt dabei der Handfunktionstest zum Einsatz, entweder analog mit Winkelmesser und Goniometer zum Messen der Gelenkbeweglichkeit oder auch in computergestützter, digitaler Form (Abb. 1 u. 2). In der Regel wird das Bewegungsausmaß von Schulter‑, Ellenbogen‑, Hand- und Fingergelenken nach der Neutral-Null-Methode erfasst, die Handkraft mit dem Dynamometer, verschiedene Greiffunktionen wie Spitzgriff, Dreipunktgriff, Schlüsselgriff etc., der Faustschluss bzw. der Fingerkuppenhohlhandabstand, die Schmerzbestimmung über VAS (Visuelle Analogskala) oder NRS (Numerische Ratingskala) und mögliche Sensibilitätsausfälle über den Semmes-Weinstein- oder den Zweipunkte-Diskriminierungstest. Zusätzlich können die rheumatischen Veränderungen bzw. Deformitäten an den Händen (bspw. Ulnardeviation der Langfinger, 90/90-Deformität des Daumens, Synovitis einzelner Gelenke oder Sehnenscheiden) beschrieben werden. Auch eine Fotodokumentation ist häufig sinnvoll, um einen Therapieverlauf zu erstellen (Abb. 3).
Klienten- und betätigungsorientierte Zielplanung
Die Ergebnisse aus der Betätigungsanalyse und der Statuserfassung bilden die Grundlage für die weitere Zielplanung gemeinsam mit dem Patienten. Ergotherapeuten nutzen dabei vielfältige Assessments, um klientenzentrierte Ziele zu erarbeiten und zu formulieren. Diese dienen zum einen dazu, die Therapie spezifisch, messbar, akzeptiert, realistisch und zeitlich terminiert (nach den sogenannten SMART-Regeln –„specific, measurable, accepted, realistic, time bound“) zu planen, durchzuführen und auch kritisch zu überprüfen. Zum anderen erhöht sich hierdurch i. d. R. die Motivation der Patienten; die Therapie und ihre Erfolge werden für den Patienten transparent gemacht.
Ergotherapeutische Interventionen in der Rheumatologie
In der Regel ist es für eine effektive Therapieplanung erforderlich, mehrere Interventionen miteinander zu kombinieren. Bereits in der Zielplanung sind gemeinsam mit dem Patienten Prioritäten gesetzt worden, denen Folge geleistet werden sollte. Daran orientiert sich die Auswahl der ergotherapeutischen Maßnahmen:
- Gelenkmobilisation
- Muskelkräftigung/Funktionsübungen/Alltagstraining
- thermische Anwendungen
- Schienenanpassung und ‑erprobung
- Gelenkschutzunterweisung/Hilfsmittelerprobung und ‑versorgung
Zusätzlich orientieren sich die Therapieinhalte am individuellen Stadium der Deformität und dem Krankheitsstadium 4:
Auf die einzelnen Maßnahmen wird im Folgenden genauer eingegangen.
Gelenkmobilisation
Gelenkbeweglichkeit ist die Grundlage von Aktivität und Handlungsfähigkeit. Daher lautet die Zielsetzung, eine möglichst schmerzfreie Beweglichkeit zu erhalten oder zu erreichen – eine wesentliche Vorgabe in der Behandlung rheumatisch betroffener Patienten. Dies kann nicht ausschließlich durch aktive Bewegung im Rahmen einer Aktivität erreicht werden. Der Einbezug passiver Mobilisation und manueller Techniken in die ergotherapeutische Behandlung ist daher sinnvoll und bietet die Grundlage für die Durchführung funktioneller aktiver Übungsverfahren 5.
Muskelkräftigung/Funktionsübungen/Alltagstraining
Im Zuge der rheumatischen Erkrankung kommt es durch schmerzbedingte Schonhaltungen häufig zu Muskelatrophien und Kraftverlust; verminderte und verlorengegangene Funktionen werden kompensiert. Hier gilt es, physiologische Bewegungsabläufe wieder anzubahnen und einen Transfer in Alltagshandlungen zu ermöglichen. Bei Übungen zur Muskelkräftigung und zur Verbesserung der Handfunktionen sind die Grundregeln des Gelenkschutzes zu beachten, um die Gelenke und den Kapsel-Band-Apparat nicht zu belasten. Herkömmliche Methoden zur Muskelkräftigung wie der Einsatz von Handkraft-Trainern kommen deshalb nicht in Betracht. Hier hat sich in der Praxis z. B. der Einsatz einer Therapieknetmasse in unterschiedlichen Härtegraden bewährt. Speziell auf die Probleme der rheumatischen Hand abgestimmte Übungen dienen der Muskelkräftigung, dem Erhalt der Gelenkbeweglichkeit sowie der Geschicklichkeit und können bis zu einem gewissen Grad dem Fortschreiten der Deformitäten entgegenwirken. Instabilitäten in überwiegend muskelgeführten Gelenken können teilweise kompensiert werden, bzw. es gilt, muskuläre Dysbalancen auszugleichen.
Bei überwiegend bandgeführten Gelenken gelingt dies nicht; hier muss von außen durch Bandagen und Orthesen stabilisiert werden. Spezielle Handtherapieübungen und das Training mit der Therapieknetmasse sollten als begleitendes Heimprogramm täglich weitergeführt werden, um einen dauerhaften Effekt zu erzielen und zu erhalten (Abb. 4). Funktionelle Übungen werden je nach Zielsetzung in die Therapie einbezogen. Hier wird nach dem sogenannten Bottom-up- oder Top-down-Ansatz ausgewählt. Äußert der Patient den konkreten Wunsch, seine Kleidung wieder selbstständig anzuziehen, wird zum einen nach Lösungen gesucht, um ihm dies mittels Anziehhilfen zu ermöglichen (betätigungsorientiert; „top-down“). Zum anderen gilt es, die funktionellen Voraussetzungen wie Gelenkbeweglichkeit, Kraft und feinmotorische Geschicklichkeit wiederherzustellen (funktionsorientiert; „bottom-up“). In der Regel ist es sinnvoll, beide Ansätze kombiniert anzuwenden, um eine effektive, zielgerichtete Behandlung zu gewährleisten und den Alltagsbezug des Patienten zu sichern.
Thermische Anwendungen
Physikalische Anwendungen wie Kryo- oder Wärmetherapie werden häufig begleitend zur funktionellen Therapie angeboten. In akuten, entzündlichen Phasen der Erkrankung hat sich der Einsatz kühlender Medien bewährt. Dabei kommen gekühlte Rapssamen oder Linsen, Erbsen sowie Traubenkerne (ca. 6°C, Kühlschrankkälte) zum Einsatz. Lokale Kälteanwendungen mit Kryosticks oder Eislollis an einzelnen Gelenken sorgen für Schmerzlinderung und im günstigsten Fall für eine Abnahme der Entzündungsaktivität. Im chronischen Verlauf, bei Weichteilbeteiligungen oder bei Begleiterkrankungen wie dem Raynaud-Syndrom kommen auch Wärmeanwendungen zum Einsatz, etwa erwärmte Rapssamen (ca. 40–45 °C; Abb. 5) oder ein Paraffinbad (Abb. 6). Dabei stehen Durchblutungsförderung und Entspannung der hypertonen Muskulatur im Vordergrund.
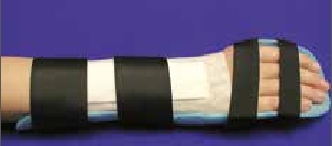
Schienenanpassung und ‑erprobung
Die Schienenanpassung spielt in der Ergotherapie eine besondere Rolle; gerade innerhalb der Behandlung rheumatisch betroffener Patienten dienen Schienen nachhaltig dem Erhalt und der Förderung von Handfunktionen. Mit ihnen lassen sich laut Koesling/Bollinger Herzka „Extremitäten achsengerecht und der Diagnose entsprechend lagern, […] Muskulatur, Sehnen, Bänder und Nerven vor Überdehnung schützen, kontrakte Strukturen zur Funktionsverbesserung aufdehnen und Funktionen durch Fixierung bestimmter Gelenkstellungen ermöglichen“ 6. Ergotherapeuten verwenden für die Herstellung individuell angepasster Schienen ein Niedertemperaturmaterial, das bei ca. 65 °C verarbeitbar ist und direkt der Hand des Patienten angeformt wird. Dieser Kunststoff hat verschiedene Vorteile: Er lässt sich nachträglich leicht korrigieren, hat eine gute Passform und ist in vielen Materialeigenschaften erhältlich (perforiert/unperforiert, beschichtet/unbeschichtet, verschiedene Stärken und Härtegrade, große Farbauswahl). Je nach Deformität und/oder operativem Eingriff werden sowohl statische als auch dynamische Hand- und Fingerschienen erstellt. Spezielle handchirurgische Nachbehandlungsschemata geben den Ablauf und die Form der Schienenversorgung vor, bspw. nach Handgelenksarthrodesen oder Fingergelenksersatz.
Statische Schienen kommen in der Rheumatologie mit unterschiedlichen Indikationen häufig zum Einsatz: Schmerzlinderung durch Immobilisierung, Stabilisierung und Kontrakturprophylaxe, Korrektur bestehender Deformitäten sowie Ermöglichen einer physiologischen Bewegung. Dabei wird grundsätzlich zwischen Nacht- und Tag- bzw. Arbeitsschienen unterschieden. Dynamische Schienen werden häufig nach rheumaorthopädischen Eingriffen verordnet; sie haben bewegliche Anteile, um ein Sehnengleiten zu ermöglichen und/oder eine korrigierte, geführte Bewegung – z. B. nach einer Strecksehnenrekonstruktion – zu sichern. Auch die Versorgung mit konfektionierten Orthesen fällt oft in den Aufgabenbereich der Ergotherapeuten. Eine Übersicht über statische, dynamische/redressierende sowie statisch-progressive Schienen und die jeweiligen Indikationen vermittelt Tabelle 1.
Gelenkschutzunterweisung — theoretisch und praktisch
Unter dem Begriff „Gelenkschutz“ werden übergeordnete Regeln und Maßnahmen zusammengefasst, die rheumatisch veränderte Gelenke vor Über- und Fehlbelastung schützen sollen. Ziel des Gelenkschutzes ist es, krankheitsbedingten Fehlstellungen und Deformitäten entgegenzuwirken. Ist der Patient frühzeitig über gelenkschützende Prinzipien aufgeklärt und informiert, kann er selbst aktiv in den Krankheitsverlauf eingreifen.
Die im Folgenden beispielhaft erläuterten Grundregeln und daraus resultierenden Lösungsmöglichkeiten sollten frühzeitig im privaten und beruflichen Alltag umgesetzt und auch in nichtakuten Stadien beibehalten werden. Im Anfangsstadium bedeutet Gelenkschutz in erster Linie Prophylaxe und Schmerzreduktion; im weiteren Verlauf müssen häufig fehlende Funktionen kompensiert werden.
Gelenkschutz und Patient
Die Praxis zeigt, dass die Thematik am besten in der Gruppe behandelt wird; auf diese Weise findet ein Austausch mit Gleichbetroffenen statt, Ratschläge aus eigenen Erfahrungen können ausgetauscht werden. Eine Einzelberatung ist dagegen bei besonders schwer betroffenen Patienten oder bei Verständigungsproblemen sinnvoll. Es gilt im Vorfeld, zumindest in Auszügen den theoretischen Hintergrund (Krankheitsbild, Pathomechanik etc.) zu beleuchten, um bei den Patienten Verständnis für die Maßnahmen im Sinne des Gelenkschutzes zu entwickeln und sie in die Lage zu versetzen, pathologische Veränderungen frühzeitig selbst zu erkennen. Des Weiteren ist ein praktisches Ausprobieren, besonders der Hilfsmittel, sehr wichtig; Schienen werden erklärt und deren Indikation verdeutlicht. Zudem können den Patienten Broschüren und Merkblätter übergeben sowie Adressen z. B. der Rheumaliga zugänglich gemacht werden.
Pathophysiologie und Pathomechanik der rheumatoiden Arthritis mit therapeutischen Möglichkeiten
Durch die von Entzündungen hervorgerufene Überdehnung des Kapsel-Band-Apparates der betroffenen Gelenke kommt es zu Instabilitäten im Bereich der Hand- und Fingergelenke (im Folgenden vorrangig benannt). Diese bewirken einen z. T. deutlichen Kraftverlust der Hand; Fehlstellungen und Deformitäten treten auf. Im weiteren Verlauf kommt es zu Knorpel- und Knochendestruktionen, die mittels bildgebender Diagnostik dargestellt werden können.
Grundregeln des Gelenkschutzes mit Beispielen [5]
Es gibt verschiedene Möglichkeiten, die Gelenke im Alltag zu schützen; Tabelle 2 vermittelt eine entsprechende Übersicht.
Allgemeines zum Einsatz von Hilfsmitteln und Alltagshilfen
Innerhalb des praktischen Teils der Gelenkschutzunterweisung gibt es die Möglichkeit für die Patienten, zahlreiche auf dem Markt erhältliche Hilfsmittel direkt auf ihre Alltagstauglichkeit zu testen. Denn nicht jedes Hilfsmittel ist gleichermaßen für jeden geeignet oder von ihm anzuwenden. Grundsätzlich unterscheidet man innerhalb des großen Angebotes zwischen prophylaktischen und kompensierenden Hilfsmitteln. Erstere sollen im Sinne des Gelenkschutzes bereits im Frühstadium zum Einsatz kommen, um den Kapsel-Band-Apparat zu entlasten und so Gelenkveränderungen zu vermeiden (bspw. Stift- und Griffverdickungen, Deckelöffner). Kompensierende Hilfsmittel ermöglichen bestimmte Tätigkeiten überhaupt erst wieder, sorgen also für größere Selbstständigkeit im Alltag (Beispiele: Knöpfhilfe, Kammverlängerung, Sockenanzieher) (Abb. 26). Generell gilt folgender Grundsatz bei der Anschaffung und beim Einsatz von Hilfsmitteln: „So wenig wie möglich, so viel wie nötig.“
Fazit
In der Ergotherapie werden gemeinsam mit verordnendem Arzt und Patienten formulierte Therapieziele mittels vielfältiger Behandlungsmethoden und ‑techniken verfolgt, stetig mittels verschiedener Assessments überprüft und ggf. angepasst. Ergotherapeuten haben einen besonderen Blick auf den durch die rheumatische Erkrankung erschwerten Alltag der Patienten; im Vordergrund steht dabei das Erlernen gelenkschonender Bewegungsabläufe. Frühzeitig eingesetzte ergotherapeutische Maßnahmen wie die funktionelle Behandlung, thermische Anwendungen und Schienenversorgungen tragen zur Schmerzlinderung und zum Bewegungserhalt bei.
Die Autorin:
Melanie Laube
St. Josef-Stift Sendenhorst
Nordwestdeutsches Rheumazentrum,
Orthopädisches Zentrum
Abteilung Ergotherapie
Westtor 7
48324 Sendenhorst
melli.laube@web.de
Begutachteter Beitrag/reviewed paper
Laube M. Rheumabehandlung aus Sicht der Ergotherapie. Orthopädie Technik, 2018; 69 (4): 41–47
| Stadium I und II nach Seyfried: | Stadium III und IV nach Seyfried: |
|---|---|
|
|
|
|
|
|
| Statische Schienen | Indikationen | Dynamische/redressierende Schienen | Indikationen | Statisch-progressive Schienen | Indikationen |
|---|---|---|---|---|---|
 Abb. 7 Antiulnardeviationsorthese. | 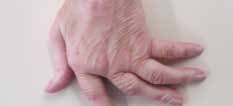 Abb. 8 Ulnardeviation der Langfinger/ Verlust des Quergewölbes. |   | Postoperativ nach Strecksehnen- rezentrierung oder ‑rekonstruktion; a. Fingergelenkersatz, z. B. NeuFlex-Spacer. |  Abb. 22 Spiralfederextensionsorthese. Abb. 22 Spiralfederextensionsorthese. | 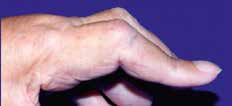 Abb. 23 Knopflochdeformität, Streckdefizit PIP-Gelenk |
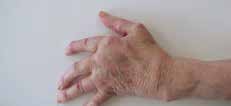 Abb. 10 Handgelenksfehlstellungen (Handskoliose, Bajonettstellung, Caput- ulnae-Syndrom), Daumen-und Finger- fehlstellungen. Abb. 10 Handgelenksfehlstellungen (Handskoliose, Bajonettstellung, Caput- ulnae-Syndrom), Daumen-und Finger- fehlstellungen. | 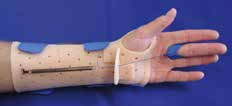 Abb. 20 Dynamische Flexions- orthese. Abb. 20 Dynamische Flexions- orthese. | postoperativ, z. B. nach Beugesehnenrekonstruktion |  Abb. 24 Statisch-progressive PIP- Extensionsorthese. Abb. 24 Statisch-progressive PIP- Extensionsorthese. |  Abb. 23 Knopflochdeformität, Streckdefizit PIP-Gelenk. Abb. 23 Knopflochdeformität, Streckdefizit PIP-Gelenk. |
|
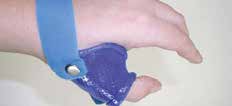 Abb. 11 Daumengrundgelenksorthese. Abb. 11 Daumengrundgelenksorthese. | 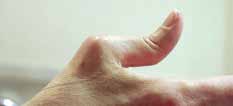 Abb. 12 90–90-Deformität/Schuster- daumen. Abb. 12 90–90-Deformität/Schuster- daumen. |   | Eingeschränkte Flexion in MCPs und/oder PIPs. |  Abb. 25 Spiralfederflexionsorthese Abb. 25 Spiralfederflexionsorthese | Beugedefizit PIP-Gelenk |
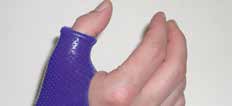 Abb. 13 Daumenabduktionsorthese. Abb. 13 Daumenabduktionsorthese. | 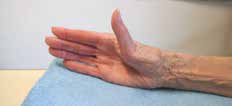 Abb. 14 Adduktionskontraktur, Schwanenhalsdeformität Daumen. Abb. 14 Adduktionskontraktur, Schwanenhalsdeformität Daumen. | ||||
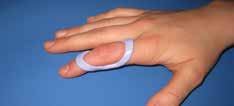 Abb. 15 Antihyperextensionsorthese. | 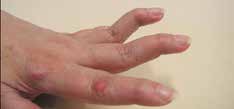 Abb. 16 Schwanenhalsdeformität. | ||||
 Abb. 17 Antiflexionsorthese. Abb. 17 Antiflexionsorthese. | 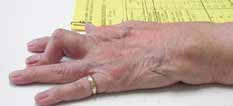 Abb. 18 Knopflochdeformität. Abb. 18 Knopflochdeformität. |
| Maßnahmen | Lösungen im Sinne des Gelenkschutzes |
|---|---|
1. Achsengerechtes Halten und Bewegen Bei Tätigkeiten im täglichen Leben sollten statische Haltearbeiten vermieden und möglichst durch dynamisches Bewegen ersetzt werden. Bewegungen sollten achsengerecht durchgeführt werden, damit Gelenke und Muskulatur nicht einseitig belastet werden. In Bezug auf Hand- und Fingergelenke bedeutet dies, dass beim Halten und Bewegen Unterarm, Metacarpalia III und Mittelfinger möglichst immer eine Linie bilden sollten. |
|
2. Hebelwirkungen nutzen Das Öffnen von Drehverschlüssen (Wasserhähnen, Heizungsthermostaten, Marmeladengläsern etc.) erfordert viel Kraft und stellt oft eine starke Belastung für die Gelenke dar. Bei täglichen Arbeiten sollten die Gelenke möglichst kraftsparend bewegt werden. Je länger der Hebel ist (besonders beim Einsatz von Hilfsmitteln), desto geringer ist der Kraftaufwand. |
|
3. Griffverdickungen verwenden Um die Gelenke möglichst zu schonen und den Druck auf die Gelenke gering zu halten, sollten an Griffen und Stiften Verdickungen z. B. aus Moosgummi angebracht werden. |
|
4. Viele und große Gelenke mit in die Tätigkeit einbeziehen Werden mehrere Gelenke einbezogen, verringert sich die Belastung für jedes einzelne Gelenk. Die größeren Gelenke wie Schulter oder Ellenbogen sind belastbarer als z. B. die im Vergleich kleinen Fingergelenke. Größere und schwere Gegenstände sollten beidhändig und körpernah getragen werden. |
|
5. Stoß- und Schlagbewegungen vermeiden Bei Stößen oder auch kleinsten Vibrationen auf die Gelenke können Reizungen und somit neue Entzündungen ausgelöst werden; Beispiele: Kissen ausschütteln, Hämmern, Mixer in der Hand halten, Vakuum durch Schlag auf Glasboden lösen. |
|
6. Zug an den Gelenken vermeiden Durch starken Zug an den Gelenken wird der Kapsel-Band-Apparat gedehnt; weitere Lockerungen und Instabilitäten können die Folge sein; Beispiel: schwere Tasche tragen. |
|
7. Gelenke nicht unter Druck in Fehlstellung bringen Die entsprechende Deformität kann hierdurch weiter gefördert werden, besonders in Bezug auf die Finger- und Handgelenke; Beispiele: Wäscheklammern, Abstützen des Kopfes auf die flache Hand, Aufstützen mit der Hand beim Aufstehen. |
|
8. Dauerbelastungen vermeiden a) langandauernde, gleichbleibende Gelenkpositionen Hierdurch werden Beweglichkeitsverluste gefördert, daher sollte die Position öfter gewechselt werden; dies ist besonders für berufstätige Patienten von Bedeutung; Beispiele: lange sitzen oder stehen, Buch halten. b) langandauernde, monotone Bewegungen Hierbei werden über einen längeren Zeitraum nur bestimmte Gelenke belastet; stattdessen sollten öfter Pausen eingelegt werden und die Tätigkeiten einander abwechseln; Beispiele: Bügeln, Fensterputzen, Computertätigkeit. |
|
| 9. Pausen einlegen Bei Tätigkeiten, die länger andauern, sollten zwischendurch Ruhepausen eingelegt werden. Wichtig ist ein Gleichgewicht zwischen Ruhe und Bewegung; auftretende Schmerzen sind als Warnsignal zu betrachten. Sehr anstrengende Tätigkeiten wie Fensterputzen können auf mehrere Tage verteilt werden; Beispiele: Handarbeiten, Bügeln. | |
10. Tätigkeiten in Einzelschritte aufteilen Alltägliche, belastende Tätigkeiten sollten überdacht und ggf. Handlungsabläufe neu geplant werden. Dies gilt insbesondere für Arbeiten, bei denen die Belastung besonders durch das Gewicht entsteht — diese können in einzelne Schritte unterteilt werden. Veränderte Arbeitsabläufe können die Belastung für die Gelenke verringern; Beispiel: Kartoffeln aufsetzen. |
- Silikon-Maßliner: effiziente Lösungen für anspruchsvolle Prothesenversorgungen — 5. Juli 2024
- Osseointegrierte Prothese versus Schaftprothese: Welche Gehfähigkeit erreichen Oberschenkelamputierte? — 5. Juli 2024
- „Ich fühle, wie ich gehe“ – ein innovatives, nicht-invasives, gangsynchrones, vibrotaktiles Feedbacksystem. Eine Roadmap zu Versorgungsmöglichkeiten — 5. Juli 2024
- Fleischhauer M, Heimann D, Hinkelmann U. Leitfaden Physiotherapie in der Orthopädie und Traumatologie. München: Urban & Fischer, 2002
- Koesling C, Bollinger Herzka T. Ergotherapie in der Orthopädie, Traumatologie und Rheumatologie. Stuttgart: Georg Thieme Verlag, 2008
- Schröder B. Handtherapie. Stuttgart: Georg Thieme Verlag, 1999
- St. Josef-Stift Sendenhorst (Hrsg.). Informationen zum Gelenkschutz. Ein Leitfaden für Patienten. Sendenhorst: St. Josef-Stift, 2012. http://www.st-josef-stift.de/media/Pdf/Downloads/gelenkschutz_erwachsene.pdf (Zugriff am 23.02.2017)
- Koesling C, Bollinger Herzka T. Ergotherapie in der Orthopädie, Traumatologie und Rheumatologie. Stuttgart: Georg Thieme Verlag, 2008
- Koesling C, Bollinger Herzka T. Ergotherapie in der Orthopädie, Traumatologie und Rheumatologie. Stuttgart: Georg Thieme Verlag, 2008