Einleitung
Durchschnittlich tritt Spina bifida in Deutschland bei etwa einer von 1.000 Geburten auf, wobei eine leichte Häufung für das weibliche Geschlecht zu verzeichnen ist. Neben dem primär ersichtlichen Wirbelspalt liegen meist weitere Fehlbildungen (Chiari-II-Malformation, Hydrocephalus) vor. Im Rahmen der ersten Untersuchungen müssen begleitende Organfehlbildungen (renal, urogenital, anorectal, cardial) ausgeschlossen werden. Die primäre Behandlung besteht zunächst im operativen Verschluss des Wirbelspalts und ggf. der Versorgung des Hydrocephalus mit einem Shunt.
Multidisziplinäres Team erforderlich
Aufgrund der komplexen Symptomatik sollte die weitere Betreuung der Patienten in einem multidisziplinären Team bestehend aus Neuropädiater, Urologen, Neurochirurgen, Orthopäden, Kinderchirurgen, Physiotherapeuten, Ergotherapeuten, Orthopädie-Techniker, Psychologen und den Mitarbeitern des Sozialdienstes durchgeführt werden. Neben der Behandlung der regelhaft auftretenden neurogenen Blasen- und Mastdarmstörung muss im weiteren Verlauf auch auf mögliche neurologische Komplikationen z. B. tethered cord oder Syringomyelie geachtet werden. Diese können ebenso ursächlich für zunehmende Kontrakturen oder das Fortschreiten einer Skoliose sein und müssen somit rechtzeitig erkannt und ggf. therapiert werden.
Prävention und Kompensation im Fokus
Die orthopädietechnische und orthopädische Behandlung konzentriert sich im Kontext mit den begleitenden Erkrankungen auf die Prävention von Kontrakturen, Frakturen und Skoliosen sowie die Kompensation lähmungsbedingter funktionaler Defizite zur Erlangung einer möglichst großen Eigenmobilität des Patienten. Kommt es zu Kontrakturen, die ggf. auch frühzeitig operativ behandelt werden müssen, gelten die genannten Versorgungsziele und unten aufgeführten Versorgungsbeispiele auch postoperativ.
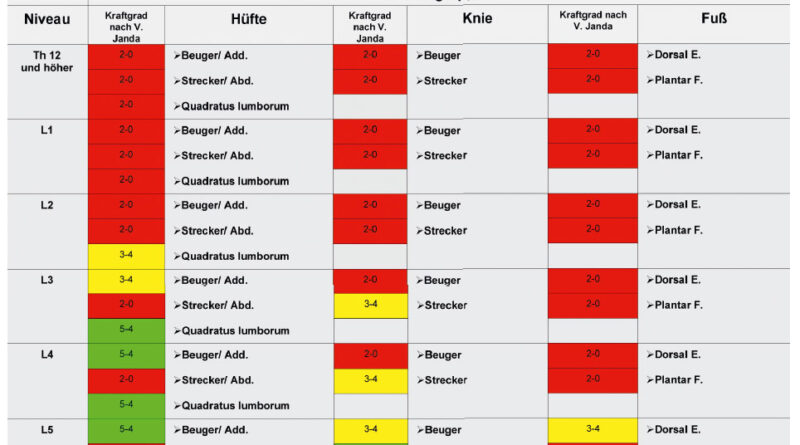
Die orthopädietechnische Versorgung orientiert sich am klinisch ermittelten Lähmungsniveau des Patienten. Dieses stellt sich in vielen Fällen auch mit nicht seitengleichem, also asymmetrischem, Lähmungsbild dar. Hierzu wird die Muskulatur auf ihre erhaltene Kraft und Funktion untersucht und entsprechend eingeteilt. Die Einstufung des Kraftgrads und die daraus resultierenden Muskelfunktionen und Möglichkeiten erfolgt nach Janda (siehe auch Tab. 1). Ist ein Funktionstest nicht durchführbar, wird das Läsionsniveau über die Bewegungsmöglichkeiten des Kindes definiert und dokumentiert.
Inwieweit das therapeutische Ziel – therapeutisches Stehen, therapeutisches Gehen, Transfergehen, eigenständige Mobilität – erreicht werden kann, hängt allerdings nicht nur von der definierten Hilfsmittelversorgung ab. Die mentalen Fähigkeiten des Patienten, die Motivation von Patient und Eltern, Therapeut, Schule sowie die räumlichen Verhältnisse und Möglichkeiten beeinflussen ebenfalls wesentlich den Behandlungserfolg.
Orthesen bei Spina bifida
Bei der orthopädietechnischen Versorgung muss berücksichtigt werden, dass die Körperabschnitte wie die Wirbelsäule und das Bein sowie die zugehörigen Gelenke möglichst orthograd zueinander positioniert werden. Solange die Gelenke in anatomisch korrekter Position stehen, sind diese optimal belastbar und mit wenig Kraftaufwand von den Patienten in der Neutralstellung zu stabilisieren.
Bei der Spina bifida werden die meisten Deformitäten zum einen durch die muskulären Defizite und Imbalancen und zum anderen durch die Vertikalisierung verursacht. Die Schwerkraft wirkt dann in dieser Position andauernd verformend auf den Bewegungsapparat. Orthesen müssen daher die Sicherung der Gelenke durch die Unterstützung der Muskulatur erreichen und eine physiologische Positionierung der Gelenke sowohl in der sagittalen als auch in der frontalen Ebene erzielen. Kann ein Skelettabschnitt anatomisch nicht mehr korrekt ausgerichtet werden, wie z. B. bei begleitenden strukturellen Fehlformen wie der Klumpfußdeformität, so wird durch die Orthese im Bereich der exponierten knöchernen Gelenkanteile eine vermehrte Kraft übertragen, die zu entsprechenden Druckstellen führen kann. Wird eine Druckstelle ausgefräst und damit entlastet, nimmt die Deformität in der Regel zu. Treten Druckstellen auf, muss deshalb der Druck um diese Stellen herum nach Möglichkeit erhöht werden, um so eine bestmögliche Korrektur und Druckverteilung sowie eine minimale Achsabweichung zu gewährleisten.
Die Frage nach der Indikation für eine operative Korrektur sollte daher durch die fachärztliche Disziplin des interdisziplinären Teams stets erörtert werden, da gerade bei sehr mobilen Patienten die Funktionalität der Bewegung durch die Kontrakturen deutlich nachlässt.
Systematisierung der Versorgung
Vier Punkte sind besonders wichtig für die Systematisierung der orthopädietechnischen Versorgung: die einheitliche Nomenklatur, die Bestimmung des Lähmungsniveaus aus Bewegungsmustern und durch die regelmäßige Erhebung des Gelenk- und Muskelstatus, die präventive orthopädietechnische Versorgung und die standardisierten Behandlungsformen.
Einheitliche Nomenklatur
Hier ist darauf zu achten, dass in unterschiedlichen Zentren bei der Benennung des Lähmungsniveaus – zum Beispiel L5 – entweder das erste betroffene Wirbelsäulensegment oder das erste funktionale Wirbelsäulensegment benannt wird. Im vorliegenden Artikel und den Tabellen wird das erste nicht mehr betroffene, funktionale Segment benannt.
Bestimmung des Lähmungsniveaus
Um einen Behandlungsplan für das Kind erstellen zu können, muss das Lähmungsniveau frühzeitig bestimmt und mindestens halbjährlich bis zur Pubertät kontrolliert und oder neu definiert werden. Diese regelmäßigen Kontrollen sind erforderlich, da sich das Lähmungsniveau aufgrund der Verwachsungen des Rückenmarks und eventuell durchgeführter operativer Lösungen verändern kann.
Da die Erhebung eines differenzierten Muskelstatus eine gute Zusammenarbeit und ein gewisses Verständnis des Kindes voraussetzt, ist dieser häufig erst ab dem dritten Lebensjahr aussagekräftig möglich. Bei kleineren Kindern muss das Lähmungsniveau daher über die Bewegungsmöglichkeiten und die Bewegungsmuster des Kindes abgeleitet werden. Über den Kraftgrad der einzelnen Muskelgruppen kann dann das Lähmungsniveau gemäß Tabelle 1 bestimmt werden.
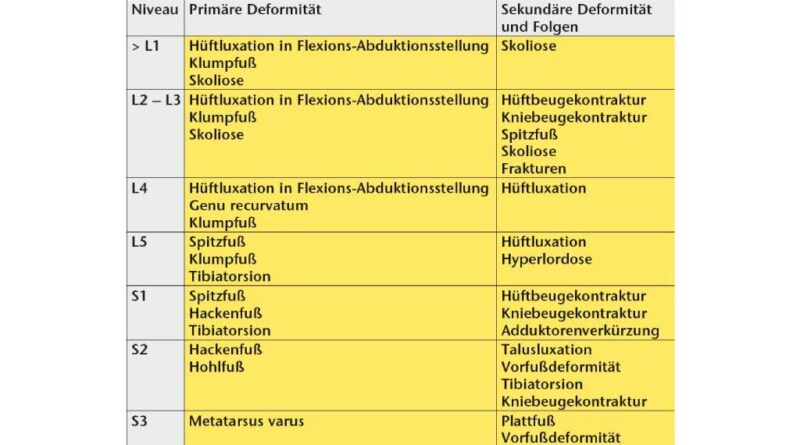
Die aus dem Lähmungsniveau resultierenden Primär- und Sekundärdeformitäten müssen orthopädietechnisch und gegebenenfalls auch operativ behandelt werden.
Präventive orthopädietechnische Versorgung
Werden das Lähmungsniveau und die damit entstehenden Kontrakturen bestimmt, sollte bei Kindern mit der erforderlichen präventiven Versorgung begonnen und ein Behandlungsplan aufgestellt werden. Die in Tabelle 2 benannten Deformitäten ergeben sich aus der motorischen Lähmung der Kinder. Diesen zu erwartenden Deformitäten muss daher noch, bevor sie sich ausbilden, über Lagerungs‑, Korrektur- und Funktionsorthesen sowie Physiotherapie entgegengewirkt werden.
Wichtig bei der Behandlung der Hüftluxation ist, dass diese nicht in der sonst üblichen Abspreizhaltung erfolgt, sondern dass die Hüfte wegen der sich einstellenden Abduktions-Außenrotationskontrakturen in einer 0°-Abduktionsstellung orthetisch eingestellt wird. Ebenso ist bei der Klumpfußbehandlung das Knie aufgrund der zu erwartenden Kniebeugekontrakturen in einer 30°-Beugestellung einzustellen.
Da über das Wachstum grundsätzlich die Hebelverhältnisse der unteren Extremität zu einer vermehrten Valgusstellung im Kniegelenk führen, ist auch bei tiefen lumbalen Läsionen der Einsatz von Oberschenkelorthesen sinnvoll. Werden in diesem Fall die Orthesen erst mit Beginn der Deformität erweitert, bedeutet das für die Eltern und Kinder in der Regel einen Rückschritt und erschwert die Compliance der Orthesen.
Standardisierte Behandlungsformen
Die therapeutische Zielsetzung richtet sich im Wesentlichen, bezogen auf das ermittelte Lähmungsniveau, auf die Vermeidung der zu erwartenden Kontrakturen. Ferner sollen die Kinder bei der Vertikalisierung altersgerecht unterstützt werden und im Gebrauch, dem Handling und der Funktion der Orthesen geschult werden. Dies ist erforderlich, um die Orthesen frühzeitig in das Körperschema zu integrieren und so eine maximale Funktionalität und einen bestmöglichen Nutzen der Hilfsmittel zu gewährleisten (siehe Tab. 3).
Zudem ist die therapeutische Unterstützung zum Finden neuer Strategien – beispielsweise zum Aufstehen – bei der Versorgung mit funktionalen Orthesen ebenso wichtig wie auch die Gangschulung mit entsprechender Anleitung der Kinder zur Streckung der Hüfte in der Vertikalen. Hierbei ist zu beachten, dass der Sprunggelenkswinkel der Orthese circa 3°-Beugestellung aufweisen muss. Ein therapeutischer Leitfaden ist in Tabelle 4 dargestellt.
Zusammenfassend ist die orthetische Versorgung von Kindern mit Spina bifida nach den Versorgungsleitlinien von Prof. Dr. Adriano Ferrari, an denen sich auch dieser Artikel orientiert, in Europa Standard und seit vielen Jahren etabliert.
Der Autor:
Udo Herde
Orthopädie Forum GmbH
Essenbacher Straße 23
91054 Erlangen
Udo.Herde@orfo.de
Literatur beim Verfasser
Begutachteter Beitrag/Reviewed paper
Herde U. Orthopädietechnische Versorgung von Patienten mit Spina bifida. Orthopädie Technik, 2013; 62 (6): 48–51
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025