Einleitung
Trotz mannigfaltiger Präventionsmaßnahmen sind in Deutschland pro Jahr bis zu 20.000 Arztkontakte nach thermischen Verletzungen zu verzeichnen. Von den etwa 5.000 stationär behandelten Brandverletzten sind knapp ein Drittel als so schwerwiegend zu bewerten, dass die erforderliche komplexe Versorgung nur in einem spezialisierten Brandverletztenzentrum sichergestellt werden kann 1. Unabhängig vom Unfallmechanismus und dem Unfallzusammenhang resultiert bei großflächigen Hautverletzungen die Schädigung eines Multifunktionsorgans. Den plastisch-chirurgischen Verfahren folgen weitere, ebenso spezialisierte Interventionen, um die Folgen der thermischen Verletzung abzumildern. Im rehabilitativen Kontext ist dabei der Narbentherapie mit textiler Kompressionsbekleidung eine besondere Bedeutung beizumessen. Diese ergibt sich u. a. aus der zeitlichen Dimension ihrer Anwendung, der Nutzungsdauer an 23 Stunden des Tages und über einen Zeitraum von 18 bis zu 24 Monaten bis zur abschließenden Narbenreife. Berichte über den positiven Einfluss der Kompression auf die Narbenreifung von Blair stammen aus dem Jahr 1924. Evidenzbasierte Belege zur Wirksamkeit fehlen derweil noch immer. Dennoch ist aufgrund klinischer Erfahrungen international anerkannt, dass Kompressionstherapie als nichtoperative Methode zur Prophylaxe und Therapie hypertropher Verbrennungsnarben bestens geeignet ist 2 3 4.
Epidemiologie
Bezogen auf die Fallzahl kann man über die letzten 10 Jahre eine relative Stagnation in der Entwicklung feststellen. Die Statistik der Deutschsprachigen Arbeitsgemeinschaft für Verbrennungsbehandlung (DAV) weist im Jahr 2014 für Deutschland 1.843 Behandlungsfälle in einem der 26 Brandverletztenzentren aus 5.
Mehr als 50 % der Unfälle bei Jugendlichen und Erwachsenen sind im engeren häuslichen Kontext angesiedelt. Neben den saisonal getriggerten Verbrennungen durch unsachgemäßen Gebrauch von Spiritus als Brandbeschleuniger am Holzkohlegrill, dem leichtfertigen Umgang mit offenem Kerzenlicht am Weihnachtsbaum oder dem Tischgesteck ist in den letzten Jahren eine gehäufte Gefährdung durch bioethanolbetriebene Brennquellen zu konstatieren. Verbrühungen sind demgegenüber besonders bei Kindern während der besonderen Entwicklung der Mobilität (1. bis 3. Lebensjahr) und weitaus seltener bei Erwachsenen mit Anfallserkrankungen (Epilepsie) zu registrieren. Besondere soziale oder psychoemotionale Problemlagen sowie ein Migrationshintergrund sind zudem als begünstigende Faktoren zu erwähnen 6.
Umfangreiche Maßnahmen zur Unfallverhütung haben dagegen im gewerblichen Bereich zu einem konstant niedrigen Anteil (ca. 20 %) an thermischen Verletzungen geführt 7. Besondere Gefährdung besteht in der metallurgischen und der Lebensmittelindustrie sowie bei Arbeiten an strom- oder brennstoffführenden Leitungen. Menschliches Versagen und Abweichen von Sicherheitsstandards scheinen nach klinischer Erfahrung des Autors in der Ursachenbewertung die rein technischen Fehler zu übertreffen.
Das Multifunktionsorgan Haut
Aufbau der Haut
Mit einer beim durchschnittlichen erwachsenen Mitteleuropäer zu messenden Flächenausdehnung zwischen 1,5 und 1,8 Quadratmetern gilt die Haut als das größte menschliche Organ und weist in Abhängigkeit von Größe, Alter und Ernährungszustand mit 3,5 bis 10 kg ein beachtliches Eigengewicht (etwa 16 % des Körpergewichts) auf 8.
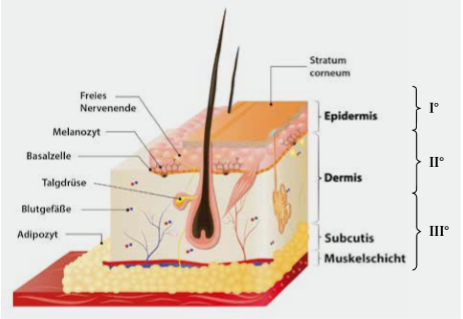
In Abhängigkeit von der Funktion und der Belastung variiert die Hautdicke an unbehaarten, besonders sensiblen Bereichen wie im Gesicht oder an den Genitalien zwischen 0,03 und 0,05 mm und an den besonders belasteten Hand- und Fußsohlen bis zu mehreren Millimetern. Zu unterscheiden ist generell ein dreischichtiger Aufbau (Abb. 1):
Oberhaut (Epidermis), ca. 30 bis 2.000 µm dick
Ausgehend von der untersten Schicht (Stratum basale), dem Ursprung der sich permanent vermehrenden Hautzellen, regeneriert sich je nach Belastungsgrad eine unterschiedlich dicke und unterschiedlich stark verhornte Oberhaut. Basalschichtnah finden sich zugleich die Pigmentzellen (Melanozyten), in denen unter UV-Einstrahlung der für die Braunfärbung der Haut verantwortliche Farbstoff Melanin produziert wird.
Lederhaut (Dermis), ca. 500 bis 1.500 µm dick
Diese weitaus dünnere Hautschicht zeichnet sich durch die funktionelle Kopplung von Elastizität und Festigkeit aus. Verantwortlich hierfür ist ein weitverzweigtes Netz aus Kollagenfasern. Hierin ist ein komplexes Netz aus Blut- und Lymphgefäßen eingebettet, das bei vegetativer Reizung oder beim Ansprechen der in der körpereigenen Abwehr tätigen Langerhans-Zellen aktiv wird (Steigerung der Durchblutung, Ödembildung etc.). Ein Netzwerk an Nervenfasern stellt die Wahrnehmung von Druck, Berührung, Schmerz, Temperatur und Juckreiz sicher. Hier lokalisierte Dehnungs- (Ruffini) und Tastrezeptoren (Meissner u. Merkel) ermitteln wichtige Wahrnehmungen.
Unterhaut (Subcutis), ca. 500 bis 30.000 µm dick
In ein lockeres Bindegewebsgeflecht eingebunden sind hier das vorwiegend dem Kälteschutz und der Energiespeicherung dienende Unterhautfettgewebe sowie die größeren, als Versorgungsstränge fungierenden Blutgefäße und Nervenstränge. Hier finden sich auch Talg- und Schweißdrüsen sowie die Vater-Pacini-Tastkörperchen, Sinneszellen für starke Druckreize.
Funktionen der Haut
Unter funktionellen Gesichtspunkten (Tab. 1) ist die Haut ein vielseitiges Organ. Wie von einem äußeren Schild wird der Körper vor mechanischer Beanspruchung, chemischer, thermischer und aktinischer Schädigung geschützt. Die Haut stellt zugleich eine Barriere für das Eindringen von Krankheitserregern dar. Über die Verminderung oder Zunahme der Vasokonstriktion peripherer Gefäße unterstützt sie die Thermoregulation. Hierzu dient auch das Schwitzen, zugleich wird hierdurch die Nierenfunktion unterstützt. Ein ausgeglichener Flüssigkeitsund Elektrolythaushalt ist so nur mit einer unversehrten und funktionsfähigen Haut sicherzustellen.
Neben der immunologischen und endokrinologischen Funktion steht die somatoviszerale Sensibilität im Vordergrund. Über eine Vielzahl unterschiedlich dicht verteilter Rezeptoren und freier Nervenendigungen werden Druck, Berührung, Vibration, Temperatur, aber auch Schmerz vermittelt und nimmt das Individuum Reize der Umwelt auf.
Ein nicht unbedeutender Teil unserer Interaktionen im zwischenmenschlichen Kontext wird durch Äußerlichkeiten der sichtbaren Haut (Exanthem, Tattoos, Piercings) und mimische Reaktionen beeinflusst. Über sie werden in der nonverbalen Kommunikation visuelle Schlüsselreize ausgesendet.
Thermische Verletzungen
Ursachen
Flammenverletzungen stehen mit knapp zwei Dritteln der Fälle im Ranking der thermischen Verletzungen voran. Dem folgen Verbrühungen durch heiße Flüssigkeiten, Explosionen und Starkstromverletzungen 9. Zugleich erzeugen flüssige Chemikalien über Verätzung (Säuren) oder Kolliquationsnekrosen (Basen) vergleichbare Veränderungen. Kontaktverbrennungen erzeugen über Intensivierung des Kontakts oder erschwerte Ablösbarkeit der Substanz (Harze, Teer) eine besonders tiefe Verletzung.
Unfälle an stromführenden Anlagen (> 15.000 kV) schädigen bei Stromdurchfluss irreversibel Haut- und Bindegewebe. Unterschätzt wird dabei oft der schädigende Einfluss auf die durchflossenen Nervenstrukturen mit den resultierenden funktionellen Einschränkungen. Unbekannt oder unterschätzt ist das Risiko eines Lichtbogens, der sich bereits bei einer Distanz von 1,5 Metern zu einer der oben genannten Anlagen bildet und dann eine typische Flammenverletzung verursacht. Erfrierungen zählen ebenso zu den thermischen Schädigungsursachen.
Gänzlich unterschiedlich im Entstehungsmechanismus, aber vergleichbar im Versorgungsablauf mit der thermischen Schädigung sind großflächige Decollementverletzungen (Ablederungen) oder Hautnekrosen infolge einer Infektion (z. B. Nekrotisierende Fasciitis).
Schädigungsmechanismus
Entscheidend für das Ausmaß der thermischen Verletzung sind neben der Hautdicke im Sinne der Dosis-Wirkungs-Beziehung sowohl die Höhe der Temperatur als auch die Einwirkzeit. Eiweiße sind die Basis vieler menschlicher Strukturen auf zellulärer Ebene und daher prinzipiell sehr belastbar und anpassungsfähig. Selbst Temperaturen zwischen 40 und 44 °C werden über eine Expositionszeit von bis zu 6 Stunden folgenlos toleriert.
Danach sind jedoch Eiweißdenaturierung und Enzymdysfunktion feststellbar. Über Störungen der Na+-Pumpe in der Zellmembran kommt es zu Störungen der Zellfunktionen und des Zellstoffwechsels.
Temperaturen oberhalb von 45 °C führen in Abhängigkeit von der Einwirkzeit
- zwischen 45 und 51 °C innerhalb von Minuten,
- zwischen 51 und 70 °C innerhalb von Sekunden,
- über 70 °C in Sekundenbruchteilen zu einem irreversiblen Eiweiß- und Enzymschaden. Dies ist die pathophysiologische Grundlage des eintretenden Gewebeschadens 10.
Die thermisch verletzte Haut
Allgemeines
Im Rahmen der sogenannten Verbrennungskrankheit verursachen schwere Verbrennungen nahezu unbegrenzte lokale und systemische pathophysiologische Veränderungen im Körper des Betroffenen. Dabei stellt die Haut den Fokus aller pathologischen Veränderungen dar.
In Analogie zu den in Tabelle 1 festgehaltenen physiologischen Funktionen findet man beim Brandverletzten durch den Wegfall der mechanischen Schutzbarriere ein enormes Infektionsrisiko durch den ungehinderten Eintritt potenzieller Krankheitserreger. Zugleich ist die Fähigkeit zur Thermoregulation schwer gestört und dem Verlust von Flüssigkeit und Elektrolyten „Tür und Tor” geöffnet.
Als Lokalreaktion entsteht eine mediatoren- und prostaglandingetriggerte ungehemmte entzündliche Reaktion, die Zirkulation immunkompetenter Zellen wird befördert, und neurohumorale Reflexe werden ausgelöst. Periphere Gefäßbahnen unterliegen einer Vasokonstriktion und verursachen eine Minderperfusion. Zugleich tritt über das sogenannte Kapillarleck intravasale Flüssigkeit in den extravasalen Raum aus und verursacht ein extremes Anschwellen des Körpers.
Aktivierte und geschädigte Rezeptoren lösen eine maximale Nozizeption aus. Diese anfangs lokal begrenzten Reaktionen können rasch eine systemische entzündliche Reaktion auslösen. Neben der Schwere der Verbrennung sind für die Gesamtreaktion das Alter, das Geschlecht, Begleitverletzungen sowie Vorerkrankungen maßgeblich 11.
Schweregradeinteilung
Das Zonenmodell nach Jackson
Im Bereich der maximalen Energiefreisetzung (dem Zentrum der Hitzeeinwirkung) kommt es unmittelbar und irreversibel zur thermischen Zellnekrose und Eiweißdenaturierung. Dieser zentrale Bereich wird als Koagulationszone bezeichnet und bedarf im weiteren Therapieverlauf des Gewebeersatzes. In der schalenförmig angrenzenden Umgebung zeigt sich in den noch vitalen Strukturen eine gestörte Blutzirkulation. Diese Zone der Stase wird je nach Entwicklung der Durchblutung von einer Ausweitung der zentralen Nekrose betroffen sein oder sich erholen.
Nicht primär von Gewebeverlust betroffen zeigt sich die äußerste, dritte Zone – die Zone der Hyperämie. Hier ist es zu einer entzündlich bedingten Gefäßerweiterung gekommen. Das Risiko für eine sekundäre Gewebeschädigung ist eher gering. Ein Ansatzpunkt zur Therapieoptimierung des Brandverletzten besteht dementsprechend in der Verhinderung des sogenannten Nachbrennens und der Verhinderung der Konversion der Nekrosezone nach außen durch Verbesserung und Stabilisierung der Durchblutung in der Stasezone 12.
Verbrennungstiefen
Bei der Einteilung der Verbrennungstiefen orientiert man sich an den anatomischen Strukturen.
Oberflächliche Verbrennungen (1. Grades) betreffen ausschließlich die Epidermis, sind gekennzeichnet von Juckreiz und Hautrötung und regenerieren sich folgenlos über die vermehrte Proliferation von Keratinozyten aus der Basalschicht und Hautschuppung innerhalb von 3 bis 4 Tagen.
Verbrennungen der Dermis sind in oberflächliche (2a) und tiefere (2b) dermale Verbrennungen zu differenzieren.
Bei der 2a-gradigen Läsion schädigt die Hitze die oberflächlichen, warzenartig ausgestülpten Anteile der Dermis (papillär) und die dort liegenden kleinen Gefäße. Die dermalen Anteile heben sich ab, Gewebeflüssigkeit sondert sich ab, Blasen entstehen. Über Migration und Proliferation von Keratinozyten aus tiefen dermalen Anteilen verläuft die Wundheilung innerhalb von 14 Tagen. Bei dieser recht kurzen Reepithelisierung sind prinzipiell keine Narben zu erwarten.
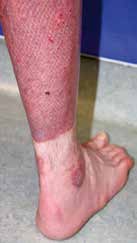
Dagegen werden bei den 2b-gradigen Verbrennungen die tieferen retikulären Dermisstrukturen einschließlich der Hautanhangsgebilde (Haarwurzeln, Schweißdrüsen) geschädigt. Für die Reepithelisierung stehen im Bereich der Koagulationszone keine und in den Randbereichen deutlich dezimiert epitheliale Zellen (Keratinozyten) bereit. So verzögert sich die Wundheilung auf eine Zeitspanne von mehr als 14 Tagen, geht einher mit der Bildung von überschießendem Granulationsgewebe und hypertropher Narben. Wunde und Narbe weisen die Neigung zur Kontraktion auf.
Noch ungünstiger gestalten sich die Heilungstendenzen bei den drittgradigen Verbrennungen. Hierbei sind alle Hautschichten bis in die Subcutis betroffen. Ohne einen operativen Gewebeersatz ist keine Heilung zu erwarten.
Bei den viertgradigen Verbrennungen sind zusätzlich die angrenzenden Gewebe (Muskeln, Sehnen und Knochen) mitbetroffen.
Aufwand und Behandlungsrisiko nehmen bei diesen plastisch-chirurgischen Versorgungen entsprechend der Flächen- und Tiefenausdehnung proportional zu.
Therapiestrategien
Außer bei den erstgradigen Verbrennungen steht die chirurgische Therapie im Vordergrund.
Avitales Gewebe, dies betrifft auch den Blasenbalg der oberflächlichen dermalen Verbrennung (2a), sollte nach dem Abklingen der initialen Schockphase (bis 3 Tage nach Trauma) zur Verhinderung septischer Komplikationen abgetragen sein. Dies erfolgt bei oberflächlichen Verbrennungen tangential (bis zur Berührung der nicht betroffenen vitalen Strukturen) oder bei größerer Tiefenausdehnung epifaszial unter Mitnahme der Subcutis bis hin zur Faszie.
Im Sinne der Narbenqualität gelingt es nur in diesem zeitlich begrenzten Intervall, nach gewebeschonender, aber konsequenter Nekrektomie durch Dermis- und Epithelersatz einer Bildung von Granulationsgewebe entgegenzuwirken und dadurch Voraussetzungen zu schaffen für die Generierung von Hautersatz mit weitestgehend natürlicher Hautqualität 13.
Als Hautersatz kommen überwiegend autologe (Spender und Empfänger ein Individuum) Hauttransplantate zum Einsatz. Diese werden als sogenannte Spalthaut (Mesh, gitterförmig) oder als MEEK (schachbrettartig) in unterschiedlichem Expansionsgrad auf den Defekt aufgebracht. Bei großflächigen Verbrennungen (ab 40 % Körperoberfläche) können zusätzlich autologe Keratinozytenpräparate (Sheet oder in Suspension) allein oder in einer Sandwichtechnik genutzt werden.
An funktionell bedeutsamen Regionen (Axilla), zum Schutz besonders sensibler und funktional wichtiger Strukturen (Strecksehnenapparat an der Hand) oder bei unzureichenden Weichteilverhältnissen (Knöchel oder Unterschenkel) bestehen Möglichkeiten zum gestielten oder freien mikrochirurgischen Gewebetransfer, um eine sichere und belastbare Defektdeckung zu erreichen.
Bei oberflächlichen Verbrennungen (bis 2a-gradig) hat sich in den letzten Jahren zudem ein temporär aufgebrachter alloplastischer resorbierbarer Hautersatz (Suprathel®) etabliert, der eine narbenfreie Abheilung gewährleistet.
Nach der chirurgischen Versorgung verbleibt dennoch eine großflächige Wundregion mit einer bis zur vollständigen Epithelisierung erhöhten Infektionsgefahr. Dem ist in der Verbandspflege und der gesamten Nachsorge speziell Rechnung zu tragen 14.
Narben
Allgemeines
Eine restitutio ad integrum ist nur nach Verletzung der fetalen Haut zu beobachten. Nach der Geburt führt jede dermale Verletzung zu einer Defektheilung mit Narbenbildung. Sie entstehen im Rahmen der dreiphasigen Wundheilung infolge überschießender physiologischer Reparaturprozesse. Die Destruktionsphase ist gekennzeichnet durch Hypoxie, Hämostase und Bildung von Gerinnseln. In der nachfolgenden Inflammations- und Exsudationsphase bedingen vasoaktive Substanzen eine gesteigerte Mikrozirkulation und Expression von Wachstumsfaktoren wie Transforming Growth Factor‑1 (TGF‑1) sowie die Migration von Abwehrzellen, die Neoangiogenese und die Fibroblastenproliferation 15. Hierdurch wird in der Granulations- und Proliferationsphase die Bildung einer stark vaskularisierten extrazellulären Matrix gefördert, bevor es zur Ausbildung eines Gleichgewichts zellulärer, humoraler, mesenchymaler und endothelialer Faktoren kommt. Schließlich wandelt sich in der Regenerations- und Epithelisierungsphase die Matrix zu einer stabilen Kollagenmatrix und über Apoptosen zu einem zellarmen Matrixgewebe.
Von gesunder Haut unterscheiden sich die Narben durch:
- Verlust der Hautanhangsgebilde
- Verstreichen der Reteleisten
- eine veränderte Architektur
- eine veränderte Zusammensetzung der extrazellulären Matrixbestandteile
- eine herabgesetzte Dehnfähigkeit und verminderte Verschieblichkeit
- Infektanfälligkeit sowie Elektrolyt-/Eiweißverlust
- gestörte Nozizeption/Propriozeption
- lokale und generalisierte vegetative Reizerscheinungen (Juckreiz)
- Niveauunterschiede in der Oberfläche an den Übergängen zum Gesunden
Sie verursachen neben rational nachvollziehbaren körperlichen Schmerzen und funktionellen Einschränkungen ebenso Probleme bei der Verarbeitung des erlebten Traumas sowie der Akzeptanz des veränderten Körperbildes und fördern über das Gefühl der Stigmatisierung nicht selten soziale Ängste oder Ausgrenzung.
Jedwede Maßnahme zur Optimierung der Narbensituation ist geeignet, über Verhinderung oder Minimierung vorgenannter negativer Begleiterscheinungen der Narbe entgegenzuwirken und so soziale Auswirkungen zu minimieren.
Narbentherapie
Narbentherapie beginnt mit Maßnahmen zur Vermeidung der Narbenbildung. Unter Beachtung der oben genannten Grundprinzipien der Verbrennungsbehandlung zur Förderung einer raschen Reepithelisierung und der gezielt gewebeschonenden plastisch-chirurgischen Versorgung sind beste Voraussetzungen gegeben.
In der Phase der nachfolgenden Narbenreifung, der eigentlichen Schlussphase der Wundheilung, wandeln sich die ungerichtet knäuelförmig angeordneten Kollagen-Typ-III-Fasern in Kollagen-Typ-I-Bündel, was beim Erwachsenen bis zu 1,5 und beim Kind bis zu 4 Jahre dauern kann. Im Ergebnis verbessert sich die Belastbarkeit gegenüber mechanischer Irritation, der UV-Strahlung und der Elastizität. Die Zugfestigkeit wird dann wieder bis zu 80 % der unverletzten Haut erreichen 16.
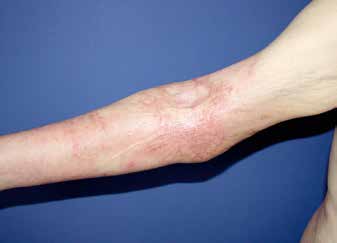
Pathophysiologisch ist die Entstehung von hypertrophen Narbenarealen gerade nach Verbrennungsverletzung belegt. Daher wird, auch bei nicht belegbarer Evidenz, die textile Narbenkompressionstherapie nicht nur im deutschsprachigen Raum favorisiert und bis zum Abschluss der Narbenreifung zur Prophylaxe und Therapie praktiziert 17.
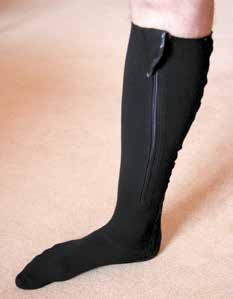
Nach Maß individuell gefertigte textile Kompressionsbekleidung erzeugt einen permanenten Druck von ca. 20 bis 35 mmHg und erlaubt zugleich eine alltagsrelevante Beweglichkeit. Anziehhilfen oder sparsam eingearbeitete Reißverschlüsse erleichtern insbesondere initial das An- und Ausziehen (Abb. 3 a u. b).
Über welchen zellulären oder humoralen Mechanismus sich die Wirkung vollzieht, ist nicht abschließend geklärt. In der Praxis belegbar sind die reduzierende Wirkung auf die starke Vaskularisation und der sich rasch zeigende positive Einfluss auf den meist als sehr unangenehm empfundenen Juckreiz. Gleichzeitig ist klinisch ein Abblassen und Abflachen der Narbenareale zu beobachten.
Kompressionstherapie mit textilen Materialien ist eine der am weitesten verbreiteten Maßnahmen zur Förderung der Narbenreifung und Prophylaxe der Narbenhypertrophie (Abb. 4). Sie stellt in Verbindung mit lokalen Silikonauflagen, den intraepidermalen Kortikoid-Injektionen, der speziellen manuellen Narbenmassage in Verbindung mit Krankengymnastik und Ergotherapie die Basis konservativer Nabentherapie dar 18 19. Seit Jahren wird dieses Portfolio vom Autor durch das Verfahren der Unterdruckvakuumtherapie® mit gutem Erfolg zur Behandlung sowohl von frischen als auch von älteren hypertrophen Narben ergänzt. Bei den interventionellen Therapieverfahren unterscheidet man die ablativen Verfahren (Peeling, Lasertherapie, Dermabrasio, Bestrahlung) von den Verfahren zur Anregung des Remodelling über dermale Mikroläsionen. Bekannt sind hier das Medical Needling und die fraktionierte Photothermolyse 20 21.
Erst nach weitestgehend abgeschlossener Narbenreifung, unzureichendem Effekt konservativer Therapien oder aber bei wesentlichen funktionellen Beeinträchtigungen durch Narben sollte über Varianten der chirurgischen Narbentherapie mit z. B. Plastiken zur Auflösung von Narbensträngen oder aber lokalen und Fernlappenplastiken entschieden werden. Ziel ist es dann, über Längengewinn die Gewebespannung zu reduzieren oder aber die Spannungsrichtung einer Narbe zu verändern 22.
Generell sind vor der Entscheidung für eine Therapie reife Narben von atrophen und hypertrophen Narben zu unterscheiden. Gänzlich hiervon abzugrenzen sind Narbenkeloide. Deren Inzidenz steigt mit zunehmender Hautpigmentierung. Sie treten gewöhnlich später als 6 Monate nach einer nicht selten geringfügigen (Piercing) Hautläsion auf, wachsen über die Läsionsgrenzen hinaus und bilden sich faktisch nie spontan zurück. Mittels konservativer und interventioneller Narbentherapiemethoden allein sind die Keloide nicht zu beeinflussen. Infolge des hohen Rezidivrisikos kommt daher i. d. R eine Kombination aus konservativen, chirurgischen und interventionellen Methoden zur Anwendung 23.
Textile Kompression in der Narbentherapie
Mit der textilen Kompressionstherapie zur Förderung der Narbenreifung und Prophylaxe hypertropher Narbenbildung muss frühzeitig begonnen werden 24. Bereits 5 bis 7 Tage nach Transplantation sind meist die Weichteilverhältnisse so weit stabil, dass mit der Maßnahme begonnen werden kann. Weitere 5 bis 8 Tage später ist bei individueller Fertigung nach Maß mit der Auslieferung zu rechnen.
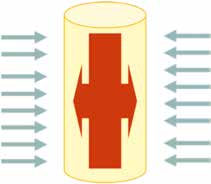
Für die Kompressionsbehandlung von Narben nach Verbrennungen kommen komprimierende, das Behandlungsgebiet flächig umhüllende textile Gewebe bzw. Gestricke zum Einsatz. Diese fertigt man in unterschiedlicher Zusammensetzung vor allem aus Polyamid, Elastan, Baumwolle, Elastodien und Viskose. Sie erzeugen einerseits einen Ruhedruck, der durch die kontinuierliche Kraft (Kompression) des elastischen Materials gegen die Narbe erzeugt wird. Hiervon abzugrenzen ist der Arbeitsdruck, der durch Ausdehnung eines Gewebes (Muskel) gegen einen definierten Widerstand entsteht (Abb. 5a und 5b).
Bei den Materialien differenziert man zwischen Rund- und Flachgestricken. Rundgestricke beruhen auf einem Zweifadensystem, wobei beide Fäden elastischer Natur sind und das Gestrick somit sowohl in Längs- als auch in Querrichtung dehnfähig ist. Bei den Flachgestricken begrenzt ein zusätzlicher dritter, nicht dehnfähiger textiler Faden die Längsdehnung, sodass ein formstabileres und rigideres Gestrick entsteht, das einen flächig konstanten Druck ausübt und eine besondere Formstabilität aufweist 25.
In gleicher Weise sind sogenannte Langzugmaterialien von den Kurzzugmaterialien durch ihre speziellen Material- und Anwendungseigenschaften zu unterscheiden (Tab. 2). Langzugmaterialien erleichtern in der frühen Phase der Versorgung Brandverletzter durch die hohe Dehnfähigkeit das An- und Ausziehen, kompensieren bei Volumenänderung besser die Druckverhältnisse und gewährleisten durch einen konstant hohen Ruhedruck eine gute Entstauung. Kurzzugmaterialien überzeugen bei stabilen Volumenverhältnissen durch eine gute Akzeptanz der Nutzer durch den niedrigeren Ruhedruck. Der Wirkeffekt tritt hierbei durch den aktiv erzeugten Arbeitsdruck ein. Beide Materialien haben unterschiedliche Gebrauchsvorteile; die Präferenz in der klinischen Nutzung beruht nach Erfahrungen des Autors auf dem handwerklichen Umgang des Orthopädie-Technikers/Bandagisten mit dem jeweiligen Material und der individuell zu bewertenden Versorgungssituation.
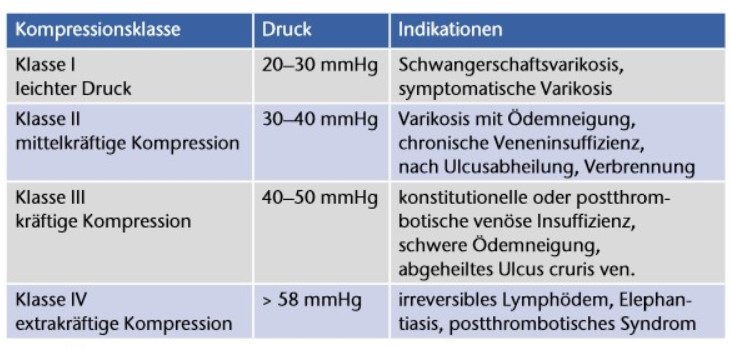
Textile Kompressionsbandagen werden in vier Kompressionsklassen eingeteilt, die sich durch die Intensität des Andrucks in Ruhe unterscheiden. Eine Übersicht mit der Zuordnung von Kompressionsdruck und Indikation vermittelt Tabelle 3. Entsprechend klinischer Beobachtung hat sich bei der Kompressionstherapie der Verbrennungsnarbe ein Druck zwischen 20 und 35 mmHg bewährt. An den Extremitäten liegt der höchste Druck an den körperfernen Punkten und nimmt dann zum Rumpf hin ab 26. Entsprechend klinischer Beobachtung hat sich bei der Kompressionstherapie der Verbrennungsnarbe ein Druck zwischen 20 und 35 mmHg bewährt 27 28.
Nur über eine gute Akzeptanz der Kompressionskleidung ist die erforderliche Tragedauer von annähernd 23 Stunden pro Tag und die damit verbundene Compliance beim Betroffen erreichbar. Folgende Anforderungen sind aus Sicht des Klinikers daher an die Kompressionskleidung zu stellen:
- gut hautverträglich
- strapazierfähig
- atmungsaktiv
- elastisch
- pflegeleicht
- gleichförmige Kompression mit möglichst geringer funktioneller Behinderung
- exakte Abbildung des Hautprofils ohne einschneidende Faltenbildung
Für eine sachgerechte Fertigung bedarf es einer korrekten und aussagefähigen Verordnung mit Aussagen zum Verwendungszweck, zu Versorgungsbesonderheiten, ggf. erforderlichen Befestigungshilfen oder Empfehlungen der Kombination mit Pelotten oder Silikonen.
In gleicher Weise ist der verordnende Arzt zur Kontrolle der Ausführung und Abnahme des Hilfsmittels verpflichtet. Zur Abprüfung des erreichten Kompressionsdruckes und zur Kontrolle der Wirksamkeit der Kompression im Verlauf der Anwendung haben sich Messungen mit dem Kikuhime®-Messgerät bewährt.
Resümee
Narben nach thermischem Trauma prägen den Behandlungsverlauf in der Akutversorgung genau wie in der Rehabilitation. Eine Vielzahl von Behandlungsoptionen ermöglicht bereits bei der OP-Planung, im Sinne der Narbenprävention Einfluss zu nehmen. Die eigentliche Narbentherapie ist dann individuell den besonderen Umständen, der Lokalisation und der Evidenz, der Praktikabilität sowie der Akzeptanz der Methode anzupassen.
Im Regelfall werden verschiedene Elemente der konservativen, interventionellen und der chirurgischen Narbentherapie kombiniert. Ein konzertiertes Vorgehen aller Beteiligten ist gefordert.
Eingedenk der besonderen Einflussnahme von Narben auf Selbstwertgefühl, soziale Akzeptanz und Integration sind alle Anstrengungen zu unternehmen, um eine Stigmatisierung zu verhindern und die funktionelle Limitierung zu minimieren.
Der Autor:
Dr. med. Hans Ziegenthaler
Gräfliche Kliniken
Moritz Klinik GmbH & Co. KG
Rehabilitations-Fachklinik für Neurologie und Orthopädie/Traumatologie
Reha-Zentrum für Brandverletzte
Hermann-Sachse-Straße 46
07639 Bad Klosterlausnitz
hans.ziegenthaler@moritz-klinik.de
Begutachteter Beitrag/reviewed paper
Ziegenthaler H. Narbenbildung nach thermischen Verletzungen – Grundlagen und Behandlungskonzepte in Akut- und Rehabilitationsbehandlung. Orthopädie Technik, 2015; 66 (5): 2–8
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Büttemeyer R, Steen M, Henckel V Donnersmarck G, Germann G. Establishing a baseline for organisation and outcome in burn care – basic data compiled by German burn centers, 1991–2000. Burns, 2004; 30 (2): 115–120
- Malick MH, Carr J. Manual on Management of the burn patient. Library of Congress Catalog Card Number 82–83018
- Chang Ph, Laubenthal KN, Lewis RW, Rosenquist MD, Lindley-Smith P, Kealey GP. Prospective, randomized study of the efficacy of pressure garment therapy in patients with burns. J Burn Cara Rehabil, 1095; 16 (5): 473–475
- Spilker G, Tolksdorf-Kremmer A, Küppers S. Kompressionstherapie. In: Bruck JC, Müller FE, Steen M (Hrsg.). Handbuch der Verbrennungsmedizin. Köln: Ecomed, 2002: 353–365
- Siemers F. Basisdaten der Zentren für Brandverletzte. Vortrag, DAV, 17.01.2015, Leogang, Österreich
- Ziegenthaler H. Gewebeschäden nach Verbrennungen – Warum Kompressionstherapie? Vortrag, 58. Jahrestagung der FOT, 28. 09. 2014, Erfurt
- Büttemeyer R, Germann G, Henckel V Donnersmarck G, Steen M . Qualitätssicherung – Basisdaten der Zentren für Brandverletzte 1991–2000. In: Bruck JC, Müller FE, Steen M (Hrsg.). Handbuch der Verbrennungsmedizin. Köln: Ecomed, 2002: 353–365
- Schmidt RF, Thews G, Lang F. Physiologie des Menschen. Berlin: Springer Verlag, 2000
- Siemers F. Basisdaten der Zentren für Brandverletzte. Vortrag, DAV, 17.01.2015, Leogang, Österreich
- Ottomann C, Hartmann B. Die Pathophysiologie des Verbrennungstraumas. Intensivmed, 2004; 41: 380–387
- Vogt PM, Ipaktchi K. Pathophysiologie der Verbrennungskrankheit. In: Wappler F, Spilker G (Hrsg.). Verbrennungsmedizin. Stuttgart: Thieme, 2009: 3–14
- Ottomann C, Hartmann B. Die Pathophysiologie des Verbrennungstraumas. Intensivmed, 2004; 41: 380–387
- Rennekampff HO. Hautersatzverfahren in der Verbrennungschirurgie. Der Unfallchirurg, 2009; 112 (6): 543–549
- Rennekampff HO. Hautersatzverfahren in der Verbrennungschirurgie. Der Unfallchirurg, 2009; 112 (6): 543–549
- Vogt PM, Ipaktchi K. Pathophysiologie der Verbrennungskrankheit. In: Wappler F, Spilker G (Hrsg.). Verbrennungsmedizin. Stuttgart: Thieme, 2009: 3–14
- Anderson BE. The Netter Collection of Medical Illustrations – Integumentary System. München: Elsevier: 19
- Spilker G, Tolksdorf-Kremmer A, Küppers S. Kompressionstherapie. In: Bruck JC, Müller FE, Steen M (Hrsg.). Handbuch der Verbrennungsmedizin. Köln: Ecomed, 2002: 353–365
- Achauer BM. Burn reconstruction. Stuttgart, New York: Thieme, 1991
- Worret WI, Vogt HJ. Narbentherapie in der Dermatologie. Dtsch Arztebl, 2004; 101 (42): 2819–2824
- Aust MC, Knobloch K, Reimers K, Redeker J, Ipaktchi R, Altintas MA, Gohritz A, Schwaiger N, Vogt PM. Percutaneous collagen induction therapy: an alternative treatment for burn scars. Burns, 2010; 36 (6): 836–843
- Blome-Eberwein S. Prospective evaluation of fractional CO2 laser treatment of mature Burn scars. Vortrag, DAV, 17.01.2015, Leogang, Österreich
- Bannasch H, Stark GB. Sekundäre plastisch-rekonstruktive Maßnahmen. In: Wappler F, Spilker G (Hrsg.). Verbrennungsmedizin. Stuttgart: Thieme, 2009: 185–196
- Worret WI, Vogt HJ. Narbentherapie in der Dermatologie. Dtsch Arztebl, 2004; 101 (42): 2819–2824
- Zellweger G. Die Behandlung der Verbrennung. Köln: Deutscher Ärzte-Verlag, 1985
- Leitlinie Phlebologischer Kompressionsverband (PKV). AWMF-Leitlinien-Register Nr. 037/005 Entwicklungsstufe: 2., 2009
- Baumgartner R, Greitemann B. Grundkurs Technische Orthopädie – Kompressinstherapie. Stuttgart: Thieme, 2007: 215–217
- Malick MH, Carr J. Manual on Management of the burn patient. Library of Congress Catalog Card Number 82–83018
- Chang Ph, Laubenthal KN, Lewis RW, Rosenquist MD, Lindley-Smith P, Kealey GP. Prospective, randomized study of the efficacy of pressure garment therapy in patients with burns. J Burn Cara Rehabil, 1095; 16 (5): 473–475




![Vergleich von Material- und Gebrauchseigenschaften von Lang- und Kurzzugmaterialien (in Anlehnung an (] Baumgartner R, Greitemann B. Grundkurs Technische Orthopädie – Kompressionstherapie. Stuttgart: Thieme, 2007: 215217).](https://360-ot.de/wp-content/uploads/2015/05/tabelle2-ziegenthaler-vergleich-matreial-gebrauchseigenschaften-1.jpg)