Einleitung
Nach einer Amputation der unteren Extremität – ob Vorfuß, Unter- oder Oberschenkel und unabhängig von der Ursache (Krankheit, Unfall oder Trauma) – werden Prothesen in der Regel heutzutage mit sehr hochwertigen Fuß- und Kniegelenktechniken, Linertechniken sowie Materialien wie Carbon prothetisch versorgt. Im Normalfall kann jede zur Verfügung stehende Technik gezielt zum Einsatz kommen. Der Patient wird mit einer auf ihn abgestimmten und an ihn angepassten Prothese versorgt, wobei allerdings fast immer damit zu rechnen ist, dass das Volumen des Stumpfbereichs sich verändert und dass der Orthopädietechniker kontinuierlich den Schaft den jeweiligen Stumpfverhältnissen anpassen muss. Auch kann sich der Aktivitätsgrad des Menschen mit Amputation verändern, z. B. vom Innen- zum Außenbereichsgeher. Das kann zur Folge haben, dass Passteile der Prothese ausgetauscht werden müssen. Im Allgemeinen findet dies unter ärztlicher Kontrolle statt. Mit Hilfe von Reha-Maßnahmen wird der Patient auf das Stehen und Gehen mit der Prothese vorbereitet und geschult. Nach einer gewissen “Einlaufzeit” (die bei jedem Patienten unterschiedlich ist) sollte der Mensch mit Amputation mit seiner Prothese zurechtkommen und ein unter den gegebenen Umständen normales Alltagsleben führen können.
Allerdings ist dies immer noch eher die Ausnahme als die Regel: Viele Menschen mit Amputation kommen nicht sogleich oder überhaupt nicht mit ihrer Prothesenversorgung zurecht. Selbstverständlich sollten Orthopädietechniker sich vorab vergewissert haben, dass die anatomischen Gegebenheiten des Patienten berücksichtigt und dass alle Vorschriften im Aufbau der Passteile eingehalten wurden. Zwar hängt es immer auch von den Stumpfverhältnissen ab,
- ob der Schaft einen guten Halt findet,
- ob das Volumen konstant ist,
- ob die Prothese am Stumpf anhaftet und nicht bei jedem Schritt Luft zieht und
- ob der Fuß ausreichend abrollen und von der Schwung- in die Standphase und damit zur Kniesicherheit gebracht werden kann.
Jedoch sind es immer wieder auch darüber hinausgehende Einschränkungen in der Handhabung der Prothese, die von Patientenseite beschrieben werden: Oft empfinden sie die Prothese als “sehr schwer” und bemängeln, dass sie sie nur unter großem Kraftaufwand anheben können. Zudem wird häufig beklagt, dass der Prothesenschaft sich am Stumpf bewege und drehe und damit eine Unsicherheit beim Stehen und Gehen bewirke.
Die diversen Oberschenkelschafttechniken (beispielsweise CAT-CAM- oder M.A.S.-Schäfte) 1 weisen verschiedene Gradzahlen der Adduktionsstellung auf, um Bänder und Muskeln vorzuspannen, damit eine verbesserte Biomechanik erzielt werden kann. Bei Unterschenkelschäften ist es die kondyläre Schaftsicherheit, etwa beim KBM-Schaft. Aber auch Linertechnikschäfte mit einer lateral nach ventral höheren Anlage, um die Standphase des Kniegelenkes zu stabilisieren, weisen dies auf. Bei Vorfußprothesen wird die Prothese mehr in Pronationsstellung aufgebaut, um das Sprunggelenk zu stabilisieren.
Fragestellung
Es gibt jedoch Fälle, bei denen man aufhorchen und eine genauere Ursachenforschung betreiben muss. Denn oft sind es weder der Prothesenschaft noch die orthopädietechnische Umsetzung, die für Mängel bei der Prothesenansteuerung verantwortlich sind. Vielmehr muss auch untersucht werden, ob bei dem Patienten mit Amputation eventuell ein Hypermobilitätssyndrom vorliegt. Die folgenden Befunde deuten darauf hin:Der Oberschenkelstumpf bewirkt durch die Stellung des Prothesenschafts mit der vorgeschriebenen Adduktionsgradzahl nicht die gewünschte Vorspannung der Bänder und Muskeln, und eine Zirkumduktion der Hüfte macht das Gehen unsicher, weshalb Gehstützen benutzt werden müssen.
- Der Oberschenkelstumpf bewegt und verdreht sich bei jedem Schritt im Prothesenschaft.
- Das Kniegelenk steht auf der amputierten oder kontralateralen Seite in Valgus- oder Varusfehlstellung.
- Durch ein Genu recurvatum wird jeder Schritt zur Unsicherheit oder ist fast unmöglich.
- Durch Justieren der Prothese oder auch durch Verschieben des Prothesenrohres in laterale Richtung kann keine Verbesserung der Stand- und Gehsicherheit erzielt werden.
- Eine starke Hohlkreuzbildung führt beim Patienten zu einem unsicheren Stand oder zu einem Gehen nur mit Stütze(n).
- Das Knöchelgelenk sowohl der amputierten als auch der kontralateralen Seite ist nicht stabil genug und kippt bei manchen Schritten lateral ab.
Hypermobilität als mögliche Ursache
Sowohl das Hypermobilitäts-Syndrom (HMS) 2 als auch das Ehlers-Danlos-Syndrom des hypermobilen Typs (hEDS) 3 zeichnen sich durch eine angeborene Störung im Bindegewebe in einer heterogenen Gruppe aus. Die genaue Ursache ist bei beiden Gruppen bislang noch nicht erforscht. Bekannt ist aber, dass sich die Gelenke bei Betroffenen über das normale Maß hinaus bewegen und dass es verstärkt zu Überdehnungen und Luxationen der kleinen und großen Gelenke kommen kann, oft verbunden mit diversen organischen Begleitsymptomen: So lässt sich z. B. die Haut bei manchen Patienten weit vom Körper wegziehen (hypermobile Haut). Zur selben Gruppe der EDS-Bindegewebsstörungen zählen sowohl das Marfan-Syndrom als auch die Osteogenesis imperfecta. EDS gehört zur Gruppe der seltenen Krankheiten, deren Auftreten in der Bevölkerung mit 1:5.000 angenommen wird. Zum Hypermobilitätssyndrom existiert derzeit kein statistischer Wert. Während mit Hilfe einer DNA-Analyse EDS diagnostiziert und typisiert werden kann, ist dies bei HMS noch nicht möglich.
In der Orthopädie-Technik lassen sich kaum Veröffentlichungen oder Studien zum Thema Hypermobilitätssyndrom ermitteln. Einige wenige in den letzten Jahren fokussierte Themenkreise sind Hypomobilität und Skoliose 4 5 6 7 sowie Hallux valgus 8 9 10 11 12. Zum jetzigen Zeitpunkt ist nur bekannt, dass alle Weichteile des Körpers – insbesondere die Bänder und Sehnen des Bewegungsapparates — betroffen sind, was dazu führt, dass Menschen mit Hypermobilitätssyndrom im Allgemeinen Haltungsfehler haben, die häufig mit diversen Funktionsstörungen verbunden sind.
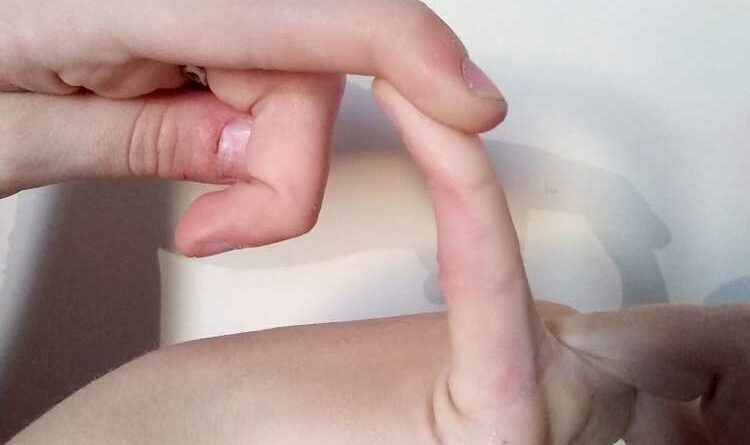
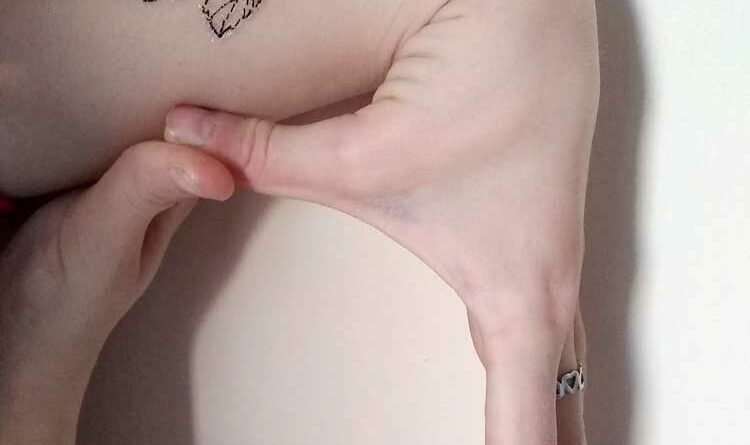
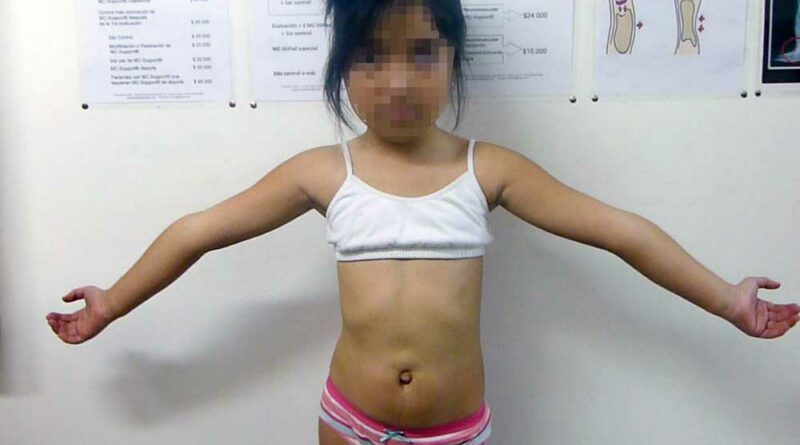
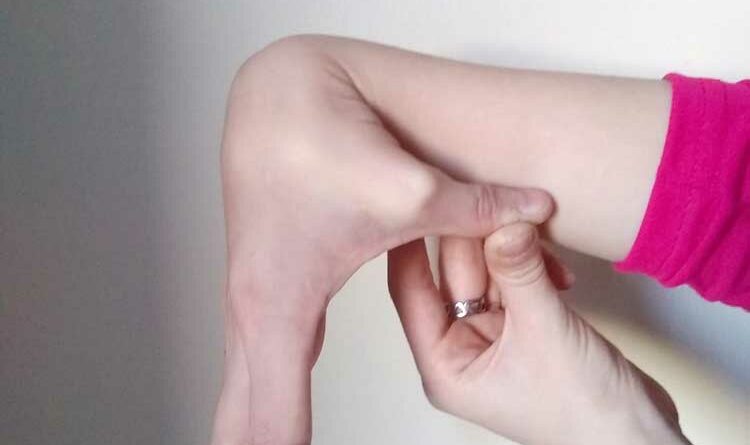
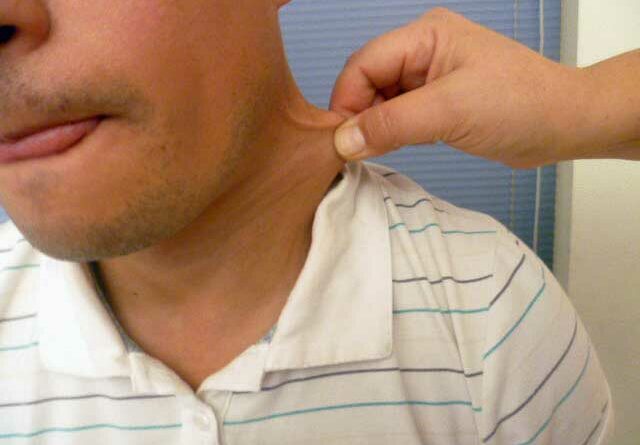
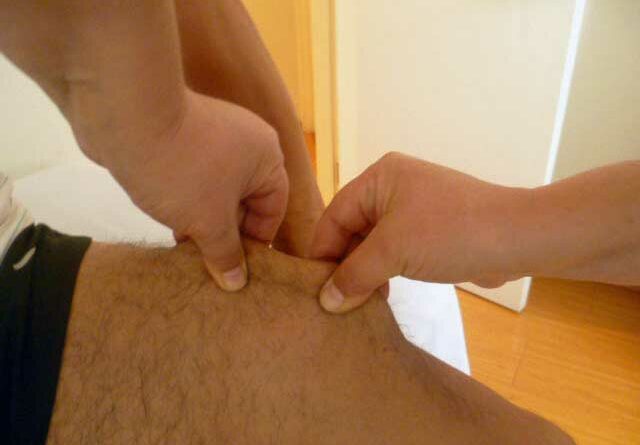
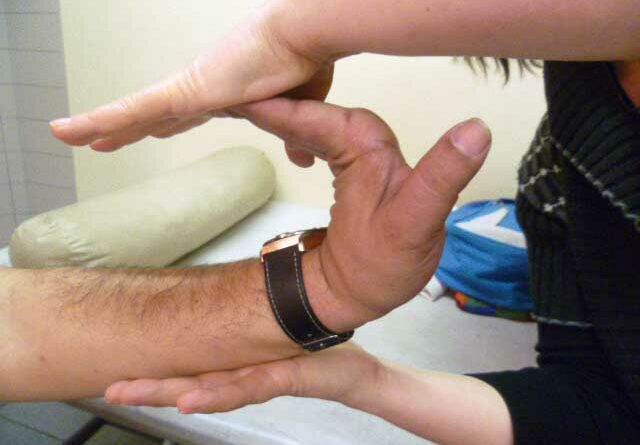
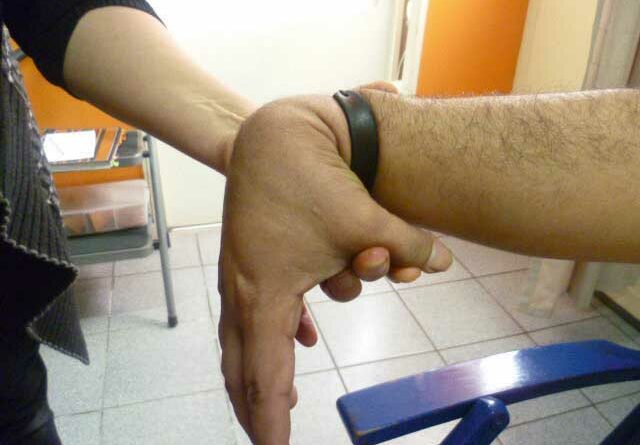
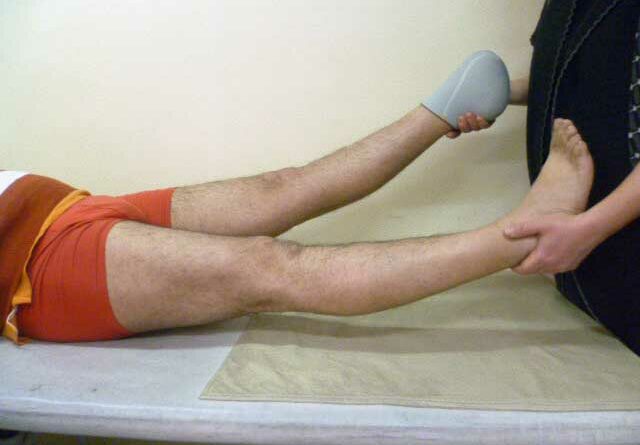
Mit Hilfe des Beighton-Score (Abb. 1) 13, einer spezifischen klinischen Untersuchung, kann festgestellt werden, ob eine Hypermobilität vorliegt. Untersucht werden – jeweils differenziert in drei Altersgruppen – acht verschiedene Gelenke an Armen und Beinen sowie eine Körperstellung. Wenn entsprechend der jeweiligen Altersgruppe die erforderlichen Punkte erreicht werden, kann das Hypermobilitätssyndrom diagnostiziert werden.
Folgen für den Patienten mit Amputation
Weist ein Patient mit Beinamputation eine Hypermobilität auf, liegt eine Überbeweglichkeit in allen Körpergelenken vor. Sehnen und Bänder können aufgrund ihrer Überlänge nicht genügend Kraft auf die Muskeln übertragen, was Auswirkungen auf die Körperhaltung, den Stumpf sowie die Prothese hat. Die Adduktionsstellung eines Oberschenkelschaftes erweist sich für die überdehnten Bänder und Sehen als nicht sinnvoll, auch dann nicht, wenn die Gradzahl erhöht wird. Und auch die Kraftübertragung auf den Muskelapparat wird durch eine Lateralisierung des Prothesenrohres inklusive Kniegelenk nicht ermöglicht. Die Hüfte kann auf der Seite mit Amputation oder auf der kontralateralen Seite im Gelenk durch ihre Überdehnbarkeit ein zirkumduziertes Gehen verursachen. Ist die Haut betroffen, treten in der Regel Schaftrotationsprobleme auf. Lässt sich die Haut normalerweise am Oberschenkelstumpf in Längsrichtung bis zu 5 cm bewegen, ist sie bei manchen Patienten mit Hypermobilität bis zu 10 cm oder sogar darüber hinaus verschiebbar. Die Rotation des Stumpfes im Schaft sowie die Nichtverankerung im Tuberbereich können auch auf die überdehnbare Haut zurückzuführen sein.
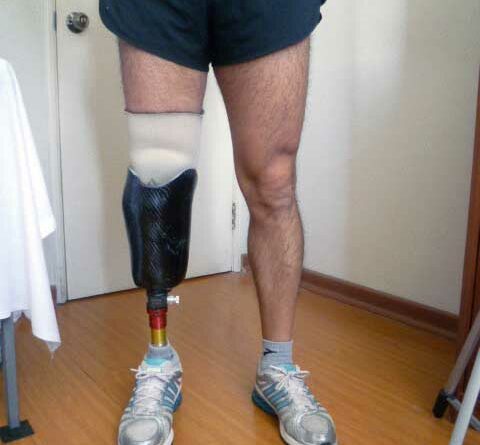
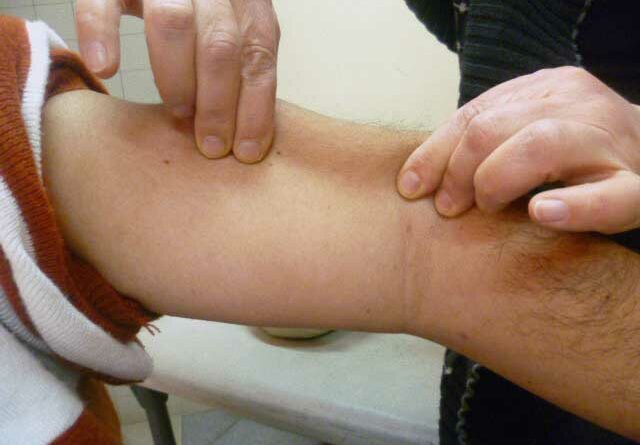
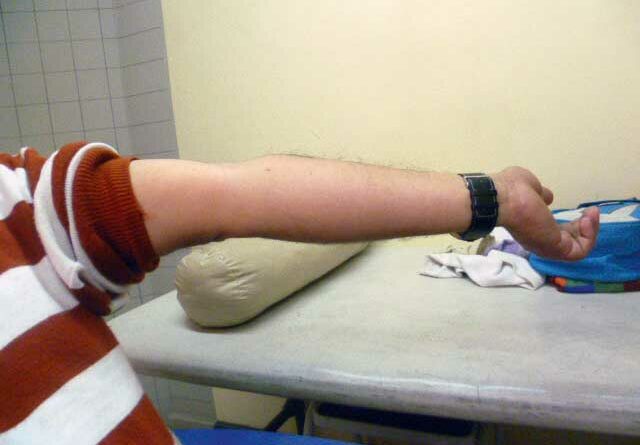
Die Überbeweglichkeit der Bänder im Kniegelenk auf der amputierten wie auch auf der kontralateralen Seite kann zu einer Valgus- oder Varusposition (Abb. 2a) führen. Ein hypermobiler Mensch mit Amputation und Genu recurvatum hat beim Stehen Probleme mit der Kniesicherheit. Durch Justieren der Prothese – von der Schaft- bis zur Fußstellung – wird oft versucht, das Kniegelenk zu stabilisieren, was aber nur selten funktioniert: Ein sogenanntes Schonhinken ist programmiert. Bei einer Vorfußprothese ist die Instabilität der Sprunggelenke in der Regel das Problem (Abb. 3). Selbst wenn die Prothese am Stumpf sehr gut angepasst wird, kann es bei jedem Schritt zu Reibung und Unsicherheit kommen. Ursache ist die Überbeweglichkeit des Sprunggelenkes.
Hyperlordose als Folge von Hypermobilität
Hypermobile Menschen leiden häufig an einer Hyperlordose oder auch an einer Spondylolisthesis der Lendenwirbelsäule. Durch Amputation der unteren Extremität besteht die Gefahr, dass der Grad der Hyperlordose zunimmt, insbesondere bei Menschen mit Oberschenkelamputation. Bei hypermobilen Menschen mit Beinamputation tritt sehr häufig das ein‑, aber auch ein beidseitig positives Trendelenburg-Zeichen auf, wodurch sowohl das Gehen als auch die Prothese selbst als zu schwer empfunden werden. Im Fall einer Doppelamputation bleibt den meisten Patienten dann nur die Benutzung eines Rollstuhls.
Bei allen hypermobilen Menschen mit Beinamputation sind sämtliche Gelenke, auch die auf der kontralateralen Seite, überdehnbar. Das kann dazu führen, dass der Patient auch bei korrekter Prothesentechnik, gutem Sitz und exakter Passform des Prothesenschaftes die Prothese als zu schwer empfindet, sich der Stumpf im Schaft bewegt und infolgedessen Gang- und Standsicherheit nicht gewährleistet sind.
Interventionsmöglichkeiten
Bei der Hypermobilität – ob HMS oder hEDS – handelt es sich um eine Diagnose, die nur selten gestellt wird. In der Praxis der Autorin wird jeder Patient mit dem Beighton-Score getestet, um eine mögliche HMS diagnostizieren zu können. Unbestreitbar ist, dass für Menschen mit Amputation ein besonderes Problem aus dem Umstand resultiert, dass ein Bein nicht mehr als Messparameter zur Verfügung steht. Noch schwieriger wird es, wenn multiple Amputationen vorliegen und man deswegen nicht alle neun Punkte des BeightonScores testen kann. Daher erarbeiten die Autorin und ihr Team derzeit einen speziell auf Menschen mit Amputation ausgerichteten Test, der diesem Umstand Rechnung trägt. Dabei hilfreich ist das von der Autorin entwickelte “KStahl-Zeichen”, mit dem die mögliche Verschiebung der Iliosakralgelenke in Richtung kranial und kaudal getestet werden kann. Auffällig bei HMS oder hEDS ist eine Verschiebbarkeit der beiden Iliosakralgelenke um bis zu 2 cm und mehr. Wenn also eine HMS oder hEDS vorliegt und der Mensch mit einer Beinamputation mit einer Prothese versorgt werden soll, sollte auch speziell auf die Hypermobilität eingegangen werden. Besondere Beachtung verdient dabei die Notwendigkeit, dass Bänder und Sehnen auf beiden Körperseiten in exakt dasselbe Spannungsverhältnis gebracht werden.
In der Praxis der Autorin wird bei sämtlichen Patienten der Körper ausgiebig vermessen. Auf diese Weise kann dann über spezielle Einlagen und ein auf die Bedürfnisse des jeweiligen Patienten abgestimmtes Sitzkissen die Torsion im Becken aufgehoben werden. Dadurch entsteht ein Kraftverstärker auf den Muskelkomplex, wobei diese Muskelkraft es dem Menschen mit Amputation wiederum ermöglicht, die Prothese besser anzuheben und anzusteuern.
Neue Tests mit dem Ziel, über eine spezielle Linertechnik die Muskeln, Bänder und Sehnen im Stumpfbereich zu stimulieren, werden derzeit (Stand: Juni 2020) durchgeführt. Die Stabilisierung der Gelenke über Knie- oder Hüftschienen ist dabei nicht zielführend, da die Überbelastung für die darüber liegenden Gelenke auf Dauer zu groß ist und nachfolgende Komplikationen bewirken kann.
Fazit
Die Praxiserfahrungen der Autorin zeigen deutlich, wie wichtig es ist, Menschen mit Amputation auf eine Hypermobilität hin zu untersuchen. Nach ihren Einschätzungen existiert eine große Dunkelziffer von Patienten, die ihre Prothesen nicht oder nicht richtig nutzen können, weil sie hypermobil sind. Daher sollte sich die Orthopädie-Technik zukünftig nicht nur auf die Stumpfuntersuchung eines Menschen mit Amputation im Hinblick auf den Bau eines funktionellen Prothesenschaftes oder die Ermittlung des Aktivitätsgrades beschränken, um die Passteile zu bestimmen. Vielmehr muss das Augenmerk sich auch und vor allem auf die Mobilität bzw. die Hypermobilität des Patienten richten, um sicherzustellen, dass ausreichend Muskelkraft vorhanden ist, damit die Prothese ohne weitere Komplikationen benutzt werden kann.
Die Autorin:
Kristin Stahl, OMM
MCT System
Calle 13, casa 734
B6600 Mercedes, Provincia Buenos Aires
Argentinien
kristinstahl@gmail.com
Begutachteter Beitrag/reviewed paper
Stahl K. Komplikationen bei der Ansteuerung von Prothesen der unteren Extremität bei Hypermobilitätssyndrom. Orthopädie Technik, 2020; 71(8): 58–62
- Vergleichende Prüfung konventioneller und additiv gefertigter Prothesenschäfte in Anlehnung an DIN EN ISO 10328:2016 — 10. März 2026
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Greitemann B, Brückner L, Schäfer M, Baumgartner R. Amputation und Prothesenversorgung. Indikationsstellung – operative Technik – Nachbehandlung – Funktionstraining. 4., vollständig überarbeitete Auflage. Stuttgart, New York: Thieme Verlag, 2016
- The Ehlers-Danlos Society. http://www.ehlers-danlos.com (Zugriff am 18.06.2020)
- The Ehlers-Danlos Society. http://www.ehlers-danlos.com (Zugriff am 18.06.2020)
- Czaprowski D et al. Joint hypermobility in children with idiopathic scoliosis: SOSORT award 2011 winner. Scoliosis, 2011; 6: 22
- Czaprowski D. Generalised Joint Hypermobility in Caucasian Girls with Idiopathic Scoliosis: Relation with Age, Curve Size, and Curve Pattern. Scientific World Journal, 2014; 2014: 370134. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3914559/ (Zugriff am 03.07.2020)
- Haller G, Zabriskie H, Spehar SH, Huenstin T, Bledsoe X, Syed A, Grunett CHA, Dobbs MB. Lack of joint hypermobility increases risk of surgery in adolescent idiopathic scoliosis. Pediatr Orthop B, 2018; 27 (2): 152–158
- Bozkurt S, Kayalar G, Tezel N, Güler T, Kesik-Burun B, Denizli M, Tan S, Yilmaz H. Hypermobility Frequency in School Children: Relationship With Idiopathic Scoliosis, Age, Sex and Musculoskeletal Problems. Arch Rheumatol, 2019; 34 (3): 268–273
- Wonga DWCH, Zhang M, Yu J, Leung AKL. Biomechanics of first ray hypermobility: An investigation on joint force during walking using finite element analysis. Medical Engineering & Physics, 2014; 36 (11): 1388–1393
- Geng X, Wang Ch, Ma X, Wang X, Huang J, Zhang Ch, Xu J, Yang J. Mobility of the first metatarsal-cuneiform joint in patients with and without hallux valgus: in vivo three-dimensional analysis using computerized tomography scan. Journal of Orthopaedic Surgery and Research, 2015; 10: 140
- Doty FF, Coughlin MJ. Hallux valgus and hypermobility of the first ray: facts and fiction. International Orthopaedics, 2013; 37 (9): 1655–1660
- Dietze A, Bahlke U, Martin H, Mittlmeier TH. First Ray Instability in Hallux Valgus Deformity: A Radiokinematic and Pedobarographic Analysis. Foot & Ankle International, 2013; 34 (1): 124–130
- Singh D, Biz C, Corradin M, Favero L. Comparison of dorsal and dorsomedial displacement in evaluation of first ray hypermobility in feet with and without hallux valgus. Foot Ankle Surg, 2016; 22 (2): 120–124
- Beighton P, Grahame R, Bird H. Hypermobility of Joints. 4th edition. London: Springer, 2012