Einleitung
Aufrichten, Stehen, Gehen und Laufen sind Meilensteine in der Entwicklung jedes Menschenkindes – nicht nur für die Kinder selbst, sondern auch für ihre Eltern und ihre Umgebung. Daher ist kein Entwicklungsschritt im Hinblick auf die motorische Entwicklung so bedeutsam wie die genannten Aspekte, da die Füße jeden Menschen durch sein ganzes Leben tragen. Um eine sinnvolle und vor allem wachstumsbegleitende Therapie und Versorgung von Kindern zu gewährleisten, ist es wichtig, fachübergreifend den sich entwickelnden Knochen zu beachten. Evolutionsbiologische, entwicklungsphysiologische, aber vor allem auch biomechanische Fakten führen zur Anpassung an das Knochenwachstum während der gesamten Kinderzeit.
Entwicklung der Knochen
In der vorgeburtlichen Entwicklung (von der Keimzelle über das Embryonal- und Fetalstadium) prägen genetisch vorbestimmte Prozesse die Entwicklung des neuro-muskuloskelettalen Bewegungssystems und somit auch die Knochenentwicklung. So bildet sich während der Entwicklung der Röhrenknochen zunächst ein formbares, glasig durchscheinendes (hyalines) Knorpelgerüst. In der Fetalzeit ab dem 6. Schwangerschaftsmonat entwickelt sich eine periostale Knochenmanschette mit Einsprossung von Gefäßen. Mit dem Einwandern knochenbildender Zellen (Osteozyten) erfolgt auch die Calciumeinlagerung. Die Knochen verkalken und werden stabilisiert. Diese sogenannte Ossifikation wird durch mechanische Reize und die Aktivierung bestimmter Steuerungseiweiße in den Wachstumsfugen und den angrenzenden Regionen der Metaphysen angeregt. Auf diese Weise werden die mittleren Knochenanteile (Diaphysen) der langen Röhrenknochen stabilisiert 1. Wichtige mechanische Reize werden durch anlagebedingte Bewegungsmuster vermittelt. So befinden sich in den neuralen Strukturen des Rückenmarks ab der neunten Schwangerschaftswoche motorische Zentren, die für die autonom gesteuerten generalisierten Bewegungen („general movements“) des Fetus verantwortlich sind 2. Durch diese bereits intrauterin vorhandenen Bewegungen wird die Ossifikation mechanisch angeregt und weitet sich zum Zeitpunkt der Geburt und im Säuglingsalter mit zunehmender mechanischer Belastung der Wachstumsfugen in den Knochenenden (Epiphysen) aus. In den ersten Lebensmonaten des Säuglings verstärkt sich durch die weiter zunehmende mechanische Belastung (Aufziehen, Stehen und Laufen) der Aufbau der Knochenbälkchen aus den Osteoblasten in den knorpelig vorgeformten Knochen. Dabei ist eine stabile und kontinuierliche Belastung eine wichtige biomechanische Voraussetzung für die formgerechte und stabile Knochenentwicklung. Diese Prozesse sind im weiteren Verlauf des Lebens auch weiterhin für die knöcherne Regeneration und Stabilisierung – z. B. nach Frakturen und längeren Immobilisationsphasen – verantwortlich.
Vorstellungsgründe
Welche Fragen äußern Eltern, die ihre Kinder bei Kinderärzten und Kinderorthopäden im Zusammenhang mit dem Gehen- und Laufenlernen vorstellen? Am häufigsten handelt es sich um motorische Auffälligkeiten, Fußfehlstellungen und Achsdeformitäten. Es gibt eine große Variationsbreite innerhalb physiologischer O- und X‑Beinstellungen, bei physiologischen Knick-Senkfüßen sowie bei sogenannten Zehengängern. Oft sind dies die normalen Entwicklungsstufen nach Beginn des Laufenlernens. Wichtig ist es aber, diese Befunde im weiteren Verlauf des Wachstums zu kontrollieren.
Neben Knick-Senkfüßen begegnet Kinderärzten häufig das Phänomen der Zehengänger. Eine solche oft nur über einen kurzen Zeitraum auftretende Gangbesonderheit bei Kindern tritt zumeist um das dritte Lebensjahr herum auf. Beim Persistieren des Zehenganges sollten neurologische Ursachen ausgeschlossen werden. Bei länger andauernder Verkürzung der Muskeln und Sehnen kommt es in der Folge zu einer rigiden Spitz-Hohlfuß-Symptomatik 3 4.
Ursachen von Fußfehlstellungen
Viele der sogenannten habituellen oder idiopathischen Knick-Senkfuß-Deformitäten haben genetisch bedingte neurogene bzw. strukturelle Ursachen 5. In der AWMF-Leitlinie „Kindlicher Knick-Senkfuß“ 6 werden folgende Ursachen genannt:
- Bindegewebserkrankungen (z. B. Ehlers-Danlos, Kollagen-6-Defekte)
- Muskelerkrankungen (z. B. kongenitale Myopathien, Muskeldystrophien)
- Neuropathien (z. B. HSMN [hereditäre sensomotorische Neuropathie] Typ 1)
- syndromale Erkrankungen (z. B. Trisomie 21, Rett-Syndrom)
- intraspinale Pathologien (z. B. Tethered Cord, Syrinx, Dysraphien)
- Infantile Zerebralparesen
Bei kontrakten rigiden Knick-Senkfuß-Deformitäten sind folgende Ursachen anzunehmen:
- knöcherne Pathologien (z. B. Coalitio, Talus verticalis)
- sekundäre Pathologie (Nekrosen, sekundäre Folgen nach Arthritis, nach Knochenentzündung, entzündliche Veränderung, z. B. Tibialis-posterior-Sehne)
Genetische Ursachen von Fußfehlstellungen
Verkürzungen der Achillessehne und/oder der Tibialis-posterior-Sehne haben ihre biomechanische Ursache in der Knick-Senkfuß-Instabilität. Störungen der Nervenleitungen (Neuropathie) und Störungen der Muskelaktivität (neuromuskuläre Störung) bedingen wiederum diese Verkürzungen und können zu behandlungsbedürftigen Deformierungen führen 7. Die Ursachen für diese Funktionsstörungen der Nerven und Muskeln sind oftmals genetisch. Wenn also eine Muskel- oder Sehnenverkürzung festgestellt wird, sollte immer nach der Ursache gefragt werden. Eine interessante Übersicht über verschiedene Formen sogenannter Zehengänger zeigt eine Untersuchung anhand einer Multi-Exom-Diagnostik 8. Diese Untersuchung bestätigt die zumeist neurogene Ursache von Spitzfüßen. In diesem Zusammenhang wurden genetische Veränderungen in bestimmten Gen-Orten ermittelt, die für die jeweilige Neuropathie verantwortlich sind. Im Kindesalter spielen genetisch veranlagte Störungen neben entzündlichen Erkrankungen der Muskeln, Sehnen und Knochen eine entscheidende Rolle für die Schädigungen peripherer Nerven (Neuropathien) 9.
Fortschritte der Molekulargenetik und Erfahrungen des Autors aus der gemeinsamen Arbeit in den interdisziplinären Sprechstunden im Sozialpädiatrischen Zentrum (SPZ) Mecklenburg in Schwerin und mit der Praxis für Humangenetik (Hanse Genetik) in Hamburg bzw. Schwerin ermöglichen es dem Autor, nach genetischen Ursachen der Neuropathien zu suchen. Dabei werden Panel-Untersuchungen angewendet. Das sind Zusammenstellungen gleichzeitiger Untersuchungen auf klinisch relevante Gene für eine bestimmte Krankheit. Panel-Untersuchungen spielen eine zunehmend wichtige Rolle in der ärztlichen Diagnostik. Gegenwärtig entwickelt der Autor gemeinsam mit der Praxis für Humangenetik eine Zusammenstellung relevanter Gene (Panel) für eine gezielte und optimierte Diagnostik. Dabei wird auch auf vorliegende Untersuchungen zu Neuropathien zurückgegriffen 10 11. Daraus entsteht in Zusammenarbeit mit Dipl.-Biol. B. Mucha (Hanse Genetik, Hamburg) ein aktuell angewandtes Panel-Untersuchungsmuster, das sich wie in Tabelle 1 gezeigt darstellt.
Normale Fußstellungen
Zu Beginn des Stehens, Gehens und Laufens wird bei Kindern zunächst noch eine Schwäche der Bänder beobachtet. Die in diesem Alter zwischen dem 1. und dem 2. Lebensjahr noch unzureichende muskuläre Kontrolle prägt das oft außenrotierte, breitbasige Gangbild, das aber zunächst auch der Absicherung des aufrechten Gehens dient. Mit der Zeit korrigieren sich durch die Muskelkraftentwicklung und die Ausrichtung sowie Verknöcherung der Knochenbälkchen in den Röhrenknochen auch die kindlichen (physiologischen) Knick-Senkfüße. So weisen 97 % aller 18 Monate alten Babys einen Knick-Senkfuß auf; bei den 5‑Jährigen sind es immer noch 80 %. Im Alter von 10 Jahren haben sich allerdings gut 96 % dieser funktionalen Deformitäten korrigiert. Voraussetzung ist jedoch eine stabile und motorisch unauffällige Entwicklung 12.
Die klinische Erfahrung zeigt, dass diese entwicklungsbedingten physiologischen Knick-Senkfüße bei normaler, ungestörter Nerven- und Muskelaktivität am besten durch eine natürliche Bewegungsweise (z. B. durch häufiges Barfußlaufen und durch die damit verbundene Muskel- und Bänderstabilisierung) korrigiert werden können. In der Altersphase zwischen dem 2. und 3. Lebensjahr kompensieren die Kinder ihren Bewegungsdrang und laufen auf Zehenspitzen. Da das nicht immer nur ein vorübergehendes Phänomen ist, sollte es im weiteren Verlauf zunächst von den Eltern aufmerksam beobachtet werden. Ein nach dem 3. Lebensjahr ständig beobachteter Zehengang hat in der Regel neurologische und neurogenetische Ursachen 13 14 15 16 17.
Fußfehlstellungen und Versorgungsmöglichkeiten
Einlagen haben bei flexiblen Knick-Senkfüßen und flexiblen dynamischen Spitzfußgängern oftmals bis zum 5. Lebensjahr keinen Effekt. Sie können sogar die gesunde Muskelaktivität ungünstig beeinflussen. Zu beachten ist jedoch, dass sich bei übergewichtigen Kindern Knick-Senkfüße oder auch X‑Bein-Fehlstellungen aufgrund des Übergewichtes verschlechtern und fixieren können. In diesen Fällen kann bereits frühzeitig eine gewölbestützende Einlagenversorgung zur Wachstumslenkung empfehlenswert sein. Die beste „Therapie“ besteht in solchen Fällen in einer allgemeinen Bewegungsförderung zur Stabilisierung des schwachen Fußgewölbes und vor allem einer Gewichtsreduktion.
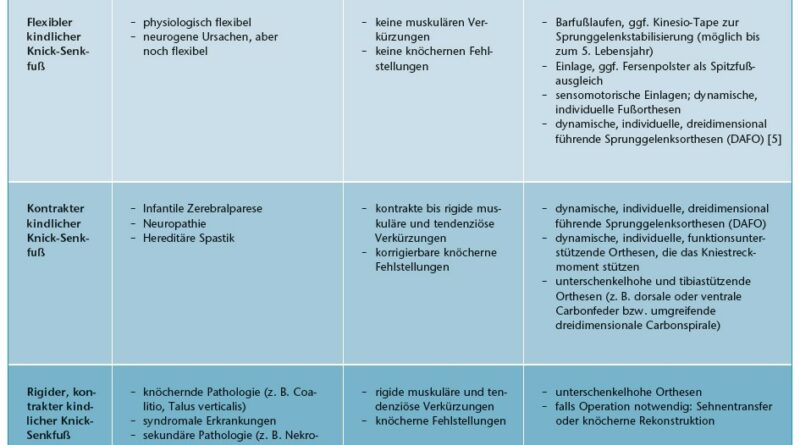
In einigen Prozent der Fälle finden sich neurogen verursachte Knick-Senkfüße. Diese sind sekundäre Formen kindlicher Knick-Senkfüße. Hier wird zwischen flexiblen physiologischen und neurogenen Formen einerseits sowie rigiden kontrakten Knick-Senkfüßen andererseits unterschieden 18. Diese beiden Formen werden im Folgenden genauer aufgeschlüsselt.
Neurogene flexible Knick-Senkfüße
Diese finden sich bei Kindern mit Infantiler Zerebralparese, bei weiteren neuromuskulären Störungen oder bei Bindegewebserkrankungen (z. B. Ehlers-Danlos-Syndrom oder Kollagen-VI-Defekte). Wichtiges Merkmal ist die vorhandene Aufrichtung des Fußgewölbes im Zehenstand. Für diese neurogen verursachten flexiblen Knick-Senkfüße empfiehlt der Autor im Säuglings- und Kleinkindalter zunächst im Rahmen der Physiotherapie eine dynamische Stabilisierung, z. B. durch Kinesio-Tape-Verbände und Barfußlaufen. Bei ausgeprägter Hypotonie (Muskel- und Bindegewebsschwäche) folgt eine Instabilität der Sprunggelenke. Hier sind zeitweilig dynamische sprunggelenkübergreifende Orthesen nach Nancy Hylton sinnvoll 19 20 21.
Neurogen verursachte rigide Knick-Senkfüße
Ursache ist zumeist eine anlagebedingte neuromuskuläre Störung. Eine übermäßige (dystone) Muskelspannung und Bindegewebsverkürzung verhindert durch einen zu starken oder zu schwachen Sehnenzug eine selbstständige Korrektur. Eine andere Ursache rigider Knick-Senkfüße sind angeborene knöcherne Anlagestörungen. Hier finden sich Fehlpositionen des Talus (Talus verticalis/Talus obliquus). Darüber hinaus sollte an eine angeborene Verknöcherung zwischen Sprungbein und Fersenbein (Coalitio talocalcaneare) gedacht werden. Daher ist eine Röntgendiagnostik der Füße im Verlauf der Diagnostik notwendig.
Muskuläre Schwächen und Ungleichgewichte infolge der o. g. neuromotorischen Störungen führen in der Folge zu einer Verkürzung der Sehnen dieser Muskeln und zu einer deutlichen Instabilität der oberen und unteren Sprunggelenke. Meist ist davon die Wadenmuskulatur mit der Achillessehne betroffen. Daraus resultiert dann zumeist eine valgische Fehlstellung des Fersenbeins sowie eine Absenkung des Fußgewölbes in die Knick-Senkfuß-Position. Neurogen verursachte dystone Muskelfunktionsstörungen und Schwächen der Fußhebermuskeln führen meist durch eine Überaktivität und Verkürzung der Tibialis-posterior-Sehnen zu varischen Fehlstellungen des Fersenbeins sowie zu einer vermehrten Vorfußbelastung. Es kommt zu einer Anhebung des Fußgewölbes und zur Belastung des Fußaußenrandes. In der Folge entsteht eine Hohlfuß-Fehlstellung.
Eine frühzeitige und sprunggelenkübergreifende Versorgung der primär und/oder sekundär neurogen verursachten Knick-Senkfuß-Deformitäten und der neurogen fixierten Spitzfüße hat eine auf das orthograde Knochenwachstum positiv einwirkende Funktion 22. Daher ist schon rechtzeitig vor dem 5. Lebensjahr eine orthetische Versorgung erforderlich. Dass wachstumsbedingte Anpassungen und funktionsbedingte Modifikationen bei Folgeversorgungen nötig werden, bedarf keiner besonderen Erwähnung.
Die Kinder sollen und können sich oftmals mit dieser frühen Versorgung stabil aufrichten und das stabile Gehen gut erlernen. Damit wird der biomechanisch lenkende Effekt auf ein orthogrades Knochenwachstum unterstützt. Im Endeffekt werden dadurch sowohl die Funktionskette „Sprunggelenke – Kniegelenke – Hüftgelenke – Becken“ als auch die Wirbelsäule stabilisiert. Eine gute Rumpfhaltung hat den Vorteil, dass Kinder dabei aktiv mit den Armen agieren können. Diese motorische Stabilität ermöglicht ihnen auch eine mobile Stabilität, die sie zum Gehen und Laufen benötigen. Diese motorischen Entwicklungsschritte sind eine Voraussetzung für eine gute psychomotorische und kognitive Entwicklung der Kinder.
Ausgeprägtere Knick-Senkfuß- oder auch Spitzfuß-Fehlstellungen im Lauflernalter, die aber noch passiv mobilisierbar sind, sollten frühzeitig wachstumslenkend stabilisiert werden. Dafür eignet sich zunächst stabilisierendes Wickeln der Füße vor dem Beginn des Laufens, später sensomotorische Einlagen, dynamische Fußorthesen (DFO) und dynamische sprunggelenkübergreifende Orthesen (DAFO) mit sensomotorischer Fußbettung und Fersenführung. Durch eine stabile Fersenführung kommt es beim Laufen zu einer dynamisch aktiven und passiv gemischten Dehnung der Achillessehne 23. Sensomotorische Einlagen und Fußbettungen haben einen stimulierenden Effekt auf die Neuroplastizität des Gehirns und somit auf die Aktivierung einzelner Muskeln. Dadurch kann eine optimierte motorische Bewegungsplanung trainiert werden 24. Sensomotorische Einlagen stellen im Kindesalter aus neurofunktioneller Sicht eine wichtige Unterstützung der begleitenden Physiotherapie dar. Insofern erfüllen sensomotorische Einlagen als Hilfsmittel die Qualitätsanforderung im Sinne des Hilfsmittelverzeichnisses und sichern die Krankenbehandlung im Sinne des Heil- und Hilfsmittelversorgungsgesetzes (HHVG) 25.
Ab dem 5. Lebensjahr kommt es zumeist in der Nacht zu verstärkten Wachstumsphasen, die von den Wachstumsfugen ausgehen. Übermäßige Muskelspannung und fehlende Dehnbarkeit der Muskeln führen zu Verkürzungen der Sehnen. Um hier die Füße in einer stabilen und neutralen Position zu halten, werden in dieser Wachstumsphase unterschenkelhohe Nachtlagerungsorthesen notwendig. Damit können kontrakte Verkürzungen der bindegewebigen und muskulären Strukturen passiv gedehnt und vermindert werden. Diese Nachtlagerungsorthesen können je nach Befund zusätzlich oder auch anstatt von Tagesorthesen notwendig werden.
Neurogene bzw. neuromuskuläre Krankheiten sind die Ursache für rigide Verkürzungen der Muskeln und Sehnen während dieser Wachstumsphase, die zumeist bis in das 8. oder 9. Lebensjahr hineinreicht. Unversorgt können schnell rigide Knickfuß-Deformitäten entstehen. Operativ kann dann durch eine wachstumslenkende Arthrorise das Fußgewölbe vor dem nächsten Wachstumsschub stabilisiert werden. Eine Arthrorise ist eine durch eine eingebrachte Metall- oder Kunststoffschraube beabsichtigte Fußwurzelknochenstabilisierung. Diese erfolgt, ohne das untere Sprunggelenk zu eröffnen. Dabei wirkt sich die gelenkstützende Beweglichkeitseinschränkung stabilisierend auf die Fußgewölbeentwicklung während der pubertären Wachstumsphase aus. Alternativ sind Sehnentransfers oder auch andere knöchern-rekonstruktive Operationen rechtzeitig vor Beginn der pubertären Wachstumsphase zur lenkenden Korrektur angezeigt 26. Im Hinblick auf sich später im Erwachsenenalter entwickelnde schwere und für die Patienten sehr schmerzhafte Fehlstellungen ist eine frühzeitige Behandlung bedeutsam. Eine erst im Erwachsenenalter operativ zu korrigierende Fehlstellung ist oft mit langwierigen, schmerzhaften postoperativen Einschränkungen und somit mit einer deutlichen Einschränkung der Lebensqualität verbunden.
Daher kommt einer im Kindesalter rechtzeitig beginnenden sorgfältigen Diagnostik und funktionellen physiotherapeutischen Behandlung eine große Bedeutung zu. Dabei ist es wichtig, die Wachstumsphasen des Kindes zu beachten. Mit Orthesen, aber auch kleinen operativen Eingriffen kann ein möglichst orthogrades Wachstum der langen Röhrenknochen unterstützt werden.
Bevor bei Kindern die Rede ist von „Das verwächst sich schon“, ist eine sorgfältige Beobachtung, eine umfassende Anamnese und Untersuchung sowie eine solide Diagnostik notwendig, um krankhafte Ursachen entweder auszuschließen oder zu bestätigen. Damit kann späteren schwer korrigierbaren Deformitäten und Einschränkungen im Erwachsenenalter sinnvoll vorgebeugt werden.
Planung von Versorgungen bei Fußdeformitäten
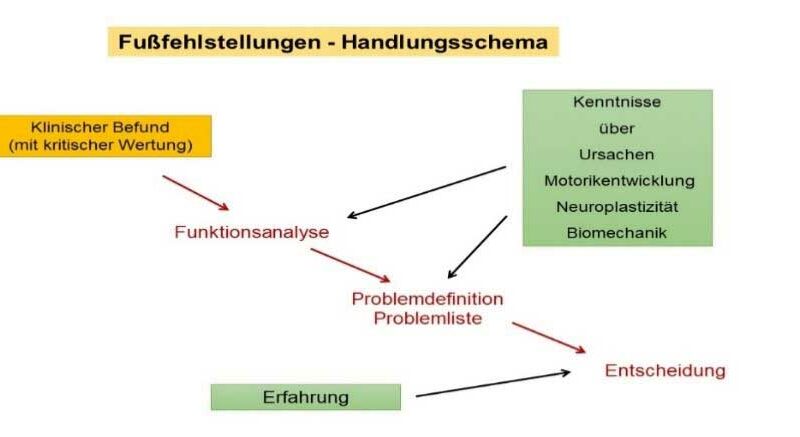
Das Schema in Abbildung 1 stellt die Entscheidungsabläufe des interdisziplinären SPZ-Teams aus Ärzten, Physiotherapeuten und Orthopädietechnikern im SPZ Schwerin dar. Ein Qualitätspapier der Deutschen Gesellschaft für Sozialpädiatrie und Jugendmedizin empfiehlt, an dieses Schema angepasste Strukturen zu entwickeln 27. Zunächst erfolgt durch den Arzt gemeinsam mit den Physiotherapeuten und Orthopädietechnikern eine gute Beobachtung des Patienten, seines Gangbildes und der ganzen Körperhaltung. Eine ausführliche klinische Untersuchung, die Erhebung einer sorgfältigen Anamnese (Krankheits- und Entwicklungsgeschichte) sowie eine gründliche neurologischmotoskopische Untersuchung erfassen den klinischen Ausgangsbefund. Eine Ursachenklärung bei auffälligen Befunden mit einer Ultraschalluntersuchung der Muskeln und einer ergänzenden Labordiagnostik schließt sich an. Auf die Ursachenklärung folgt der Austausch des interdisziplinären Teams mit Eltern und Patienten. So können konkrete und individuell angepasste Behandlungs- und Versorgungziele für die Kinder gemeinsam erarbeitet werden (Tab. 2).
„Das verwächst sich“ – oftmals verwächst es sich leider nicht …
Die langjährigen kinderärztlichen und neuroorthopädischen Erfahrungen des Autors bestätigen, dass das Aufrichten, das Stehen, das Gehen und das Laufen für die Kinder, ihre Eltern und ihre Umgebung wesentliche Meilensteine der allgemeinen psychomotorischen, aber auch der psycho-kognitiven Entwicklung sind. Fußfehlstellungen und motorische Handicaps können gerade am Anfang dazu führen, dass man dazu neigt zu sagen: „Das verwächst sich schon mit der Zeit.“ Leider spricht die klinische Erfahrung dagegen. Deshalb sollten aus Sicht des Autors Kinder im Verlauf ihrer Entwicklung immer wieder regelmäßig in den verschiedenen Entwicklungsphasen des Wachstums beobachtet und untersucht werden. Eine sinnvolle und umfassende klinische Diagnostik wie z. B. im interdisziplinären Team eines SPZ sowie das gemeinsame motivierende Gespräch mit den Familien sind geeignete Voraussetzungen, damit eine notwendige wachstumsbegleitende Therapie und Versorgung während der ganzen Kinder- und Jugendzeit angenommen wird und somit gelingt. Dabei spielt der fachübergreifende Aspekt des aufeinander Hörens und eine interdisziplinäre Absprache und Beurteilung eine große Rolle. Auf der Grundlage der vorhandenen Befunde, des Entwicklungsstandes des Kindes sowie seiner motorischen und kognitiven Möglichkeiten sollten mit den Eltern die Behandlungsziele gemeinsam formuliert werden. Nur dann kann man mit einer guten Compliance, Motivation und Mitarbeit der Kinder und ihrer Familien rechnen.
Fazit
Kinderärzte, Therapeuten und Orthopädietechniker haben gerade bei Kindern mit neuromotorischen Handicaps eine besondere Verantwortung, um den Lebensweg und die Teilhabe dieser Kinder so optimal wie möglich zu gestalten. Eine interdisziplinäre und frühzeitige Befunderhebung ist im Kindesalter sinnvoll. Unbehandelt fortbestehende Fußfehlformen führen während der Wachstumsphasen im Kindesalter oft zu nachfolgenden Achsfehlstellungen der Beine. Über die muskuloskelettalen Funktionsketten entstehen so kompensierende Fehlhaltungen des Beckens, die oft zu Hüftschäden und auch Wirbelsäulenverkrümmungen führen. Eine frühzeitige Diagnostik und Ursachenklärung sowie eine gemeinsam von Ärzten, Therapeuten und Orthopädietechnikern orthetisch und funktionell sinnvoll geplante Orthesenversorgung kann eine operative Therapie deutlich verzögern oder auch vermeiden 28. Beim gemeinsamen Handeln sollte man bei Kindern mit Fußfehlstellungen immer an die möglichen späteren Komplikationen in Form schwerer neuroorthopädischer und funktionell relevanter Veränderungen im Bereich der Knochen und Gelenke denken. Eine frühzeitige aktive Physiotherapie sowie eine wachstumslenkende und biomechanisch sinnvolle Stabilisierung des Muskel-Skelett-Apparates und seiner Funktionen durch Einlagen oder Orthesen kann diese späteren Komplikationen minimieren. Eine mit Sicherheit eintretende Einschränkung der Lebensqualität durch Probleme beim Gehen und Schmerzen bei Erwachsenen mit „verwachsenen Fußproblemen“ kann auf diese Weise minimiert oder gar vermieden werden. Bei allen Überlegungen hinsichtlich orthetischer Versorgungen steht der Erhalt einer menschenwürdigen und daher entwicklungsunterstützenden und möglichst schmerzfreien späteren Mobilität der Patienten im Vordergrund.
Der Autor:
Dr. med. Tilman Köhler, M. Sc.
Facharzt für Kinder- und Jugendmedizin
Spezialist für Neuroorthopädie, Disability
Management
Ärztlicher Leiter des Sozialpädiatrischen
Zentrums Mecklenburg gGmbH
Wismarsche Straße 306
19055 Schwerin
t.koehler@spz-mecklenburg.de
Begutachteter Beitrag/reviewed paper
Köhler T. Kinderärztliche Entscheidungsgrundlagen für die Einlagen- und Orthesenversorgung bei kindlichen Fußfehlstellungen. Orthopädie Technik, 2021; 72 (3): 44–50
- Compliance in der Skoliose-Korsettversorgung – Einflussfaktoren und Herausforderungen einer erfolgreichen Therapie — 5. Juli 2025
- Elektrische Anregung eines Teleskop-Phantoms – Fallstudie an einer beinamputierten Patientin — 4. Juli 2025
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Yetimoglu C. Expression von Bone Morphogenetic Protein‑2 (BMP‑2) während der Knochenentwicklung, der physiologischen Knochenheilung und der durch systemisch appliziertes Wachstumshormon (GH) stimulierten Knochenheilung. Dissertation, FU Berlin, 2007. http://dx.doi.org/10.17169/refubium-14988 (Zugriff am 03.01.2021)
- Einspieler C, Prechtl HFR. Prechtl’s assessment of general movements: a diagnostic tool for the functional assessment of the young nervous system. Ment Retard Dev Disabil Res Rev, 2005; 11 (1): 61–67
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. (DGOOC). S2k-Leitlinie „Kindlicher Knick-Senk-Fuß“ (AWMFLeitlinienregister Nr. 033–020). Stand: 31.01.2017, gültig bis 31.12.2021. https://www.awmf.org/uploads/tx_szleitlinien/033–020l_S2k_KKSF_Kindlicher_Knick-Senk-Fu%C3%9F_2017-06.pdf (Zugriff am 02.02.2021)
- Müller-Felber W. Periphere Neuropathien im Kindesalter. Monatsschrift Kinderheilkunde, 2019; 167: 731–745
- Pomarino D, Thren A, Biskup S, Zörnig J, Trehn R. Genetische Ursachen des kindlichen Zehenspitzengangs. Päd, Praktische Pädiatrie, 2019; 25 (2): 110–115
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. (DGOOC). S2k-Leitlinie „Kindlicher Knick-Senk-Fuß“ (AWMFLeitlinienregister Nr. 033–020). Stand: 31.01.2017, gültig bis 31.12.2021. https://www.awmf.org/uploads/tx_szleitlinien/033–020l_S2k_KKSF_Kindlicher_Knick-Senk-Fu%C3%9F_2017-06.pdf (Zugriff am 02.02.2021)
- Müller-Felber W. Periphere Neuropathien im Kindesalter. Monatsschrift Kinderheilkunde, 2019; 167: 731–745
- Pomarino D, Thren A, Biskup S, Zörnig J, Trehn R. Genetische Ursachen des kindlichen Zehenspitzengangs. Päd, Praktische Pädiatrie, 2019; 25 (2): 110–115
- Müller-Felber W. Periphere Neuropathien im Kindesalter. Monatsschrift Kinderheilkunde, 2019; 167: 731–745
- Müller-Felber W. Periphere Neuropathien im Kindesalter. Monatsschrift Kinderheilkunde, 2019; 167: 731–745
- Evas AM, Rome K. A Cochrane review of the evidence for non-surgical interventions for flexible pediatric flat feet. Eur J Phys Rehabil Med, 2011; 47 (1): 69–89
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. (DGOOC). S2k-Leitlinie „Kindlicher Knick-Senk-Fuß“ (AWMFLeitlinienregister Nr. 033–020). Stand: 31.01.2017, gültig bis 31.12.2021. https://www.awmf.org/uploads/tx_szleitlinien/033–020l_S2k_KKSF_Kindlicher_Knick-Senk-Fu%C3%9F_2017-06.pdf (Zugriff am 02.02.2021)
- Müller-Felber W. Periphere Neuropathien im Kindesalter. Monatsschrift Kinderheilkunde, 2019; 167: 731–745
- Pomarino D, Thren A, Biskup S, Zörnig J, Trehn R. Genetische Ursachen des kindlichen Zehenspitzengangs. Päd, Praktische Pädiatrie, 2019; 25 (2): 110–115
- Evas AM, Rome K. A Cochrane review of the evidence for non-surgical interventions for flexible pediatric flat feet. Eur J Phys Rehabil Med, 2011; 47 (1): 69–89
- Bird TD. Charcot-Marie-Tooth (CMT) Hereditary Neuropathy Overview. 1998 Sep 28 [updated 2020 May 14]. In: Adam MP, Ardinger HH, Pagon RA, Wallace SE, Bean LJH, Mirzaa G, Amemiya A (eds). GeneReviews® [Internet]. Seattle (WA): University of Washington, 1993–2021
- Stojkovic T. Hereditary neuropathies: an update. Rev Neurol (Paris), 2016; 172: 775–778
- Enklaar JE. Hübscher’s maneuver in the prognosis of flatfoot. Maandschr Kindergeneeskd, 1956; 24 (9): 189–194
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. (DGOOC). S2k-Leitlinie „Kindlicher Knick-Senk-Fuß“ (AWMFLeitlinienregister Nr. 033–020). Stand: 31.01.2017, gültig bis 31.12.2021. https://www.awmf.org/uploads/tx_szleitlinien/033–020l_S2k_KKSF_Kindlicher_Knick-Senk-Fu%C3%9F_2017-06.pdf (Zugriff am 02.02.2021)
- Evas AM, Rome K. A Cochrane review of the evidence for non-surgical interventions for flexible pediatric flat feet. Eur J Phys Rehabil Med, 2011; 47 (1): 69–89
- Eisert C. Die Wirkung von dynamischen Fußorthesen. Orthopädie Technik, 2005; (9): 624–628
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. (DGOOC). S2k-Leitlinie „Kindlicher Knick-Senk-Fuß“ (AWMFLeitlinienregister Nr. 033–020). Stand: 31.01.2017, gültig bis 31.12.2021. https://www.awmf.org/uploads/tx_szleitlinien/033–020l_S2k_KKSF_Kindlicher_Knick-Senk-Fu%C3%9F_2017-06.pdf (Zugriff am 02.02.2021)
- Eisert C. Die Wirkung von dynamischen Fußorthesen. Orthopädie Technik, 2005; (9): 624–628
- Ludwig O, Quadflieg R, Koch M. Einfluss einer sensomotorischen Einlage auf die Aktivität des M. peroneus longus in der Standphase. Deutsche Zeitschrift für Sportmedizin, 2013; 64 (3): 77–82. https://www.researchgate.net/publication/259561598_Einfluss_einer_Sensomotorischen_Einlage_auf_die_Aktivitat_des_M_peroneus_longus_in_der_Standphase/link/00b7d52c7f6e3a4b74000000/download (Zugriff am 06.02.2021)
- Gesetz zur Stärkung der Heil- und Hilfsmittelversorgung (Heil- und Hilfsmittelversorgungsgesetz – HHVG) vom 4. April 2017. http://www.bgbl.de/xaver/bgbl/start.xav?startbk=Bundesanzeiger_BGBl&jumpTo=bgbl117s0778.pdf (Zugriff am 11.02.2021)
- Joseph B, Nayagam S, Loder RT, Torode I. Pediatric Orthopaedics – a system of decision-making. London: Hodder Arnold, 2009
- Mall V, Becher Th, Blank R, Herz D, Hollmann H, Horn A, Jung N, Kölhler T, Schrank W, Schröder S, Vehse B, Bevot A, Sprinz A, Heinen F, Borusiak P. Qualitätssicherung bei der Behandlung von Kindern und Jugendlichen mit Zerebralparese in SPZ – Ein Qualitätspapier der DGSPJ in Kooperation mit der Vereinigung für Kinderorthopädie und der Gesellschaft für Neuropädiatrie. Kinderärztliche Praxis, 2020; 91 (2): 136–141. https://www.kinderaerztliche-praxis.de/a/qualitaetspapier-qualitaetssicherung-bei-der-behandlung-von-kindern-undjugendlichen-mit-zerebralparese-in-spz-2138365 (Zugriff am 07.02.2021)
- Nickolaus B. Kongress für Orthopädie und Unfallchirurgie 2013 – Medizinreport. Deutsches Ärzteblatt, 2013; 110 (48): A 2318–A 2319. https://www.aerzteblatt.de/pdf.asp?id=150575 (Zugriff am 05.02.2021)