Einleitung
Das Gangbild von Kindern entwickelt und verändert sich im Laufe des Heranwachsens. Nach ungefähr drei Jahren ähnelt es in vielen Fällen bereits dem eines Erwachsenen und ist damit fast ausgereift. In der Pubertät können bisweilen nochmals Veränderungen auftreten 1. Die Beschreibung eines Gangbildes kann beispielsweise mithilfe eines Ganglabors durchgeführt werden. Dabei handelt es sich allerdings nur um eine Momentaufnahme, da die Kinder und Jugendlichen sich der besonderen Situation im Labor in Anwesenheit von Mediziner und Therapeut bewusst sind und deshalb bisweilen ein vom Alltag abweichendes Gangbild präsentieren. Eine fortlaufende Analyse kann hier für eine bessere Dokumentation sorgen 2. Allerdings gibt es kaum fundierte Studien zum Gangbild von Kleinkindern, insbesondere für Prothesenträger. Durch das abweichende Gangbild von Kleinkindern werden auch andere Anforderungen an die Prothesenstellung für Versorgungen der unteren Extremität nötig. Das vorliegende Fallbeispiel beschreibt die Versorgung eines Kleinkindes mit einer transtibialen Prothese über den Zeitraum von sechs Jahren.
Fallbeispiel
Der 18 Monate alte Patient wurde mit Fieber beim Arzt vorstellig. Dort wurde eine Streptokokken-Infektion (Scharlach) diagnostiziert. Scharlach tritt meist in Form einer Angina auf und wird von einem charakteristischen Exanthem begleitet 3.
Im vorliegenden Fallbeispiel kam es im Rahmen der Therapie zu Komplikationen. Im Thoraxraum der Lungen sammelten sich die Scharlach-Bakterien (Streptococcus pyogenes) an und blieben in der Diagnostik unentdeckt. Als Folge dessen bildete sich eine Sepsis. Der Patient bekam hohes Fieber und wurde in die Notaufnahme gebracht.
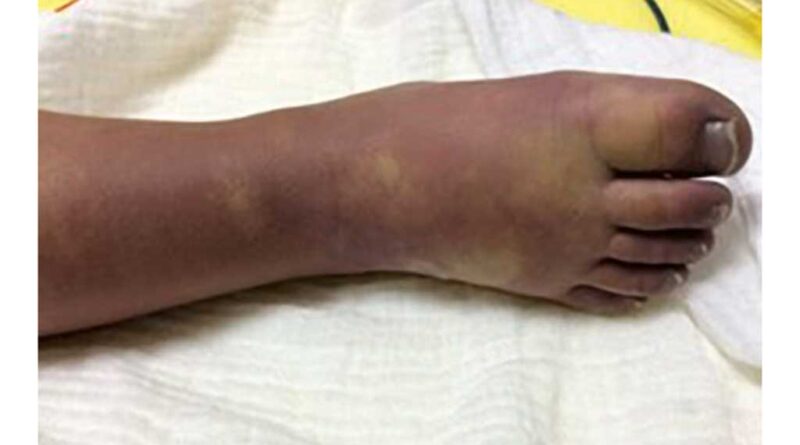
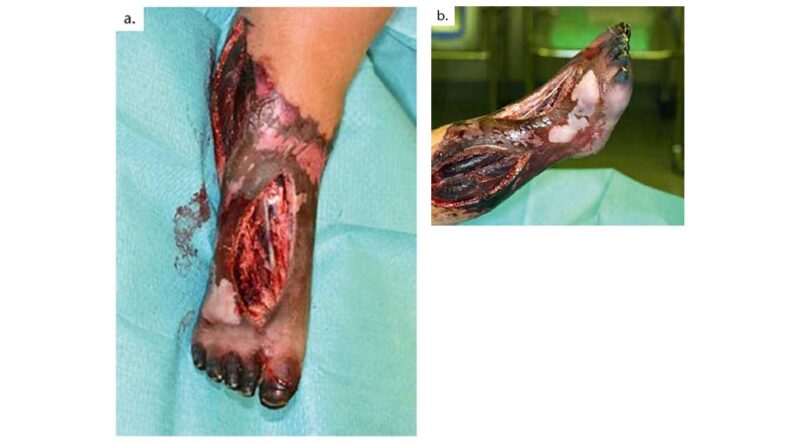
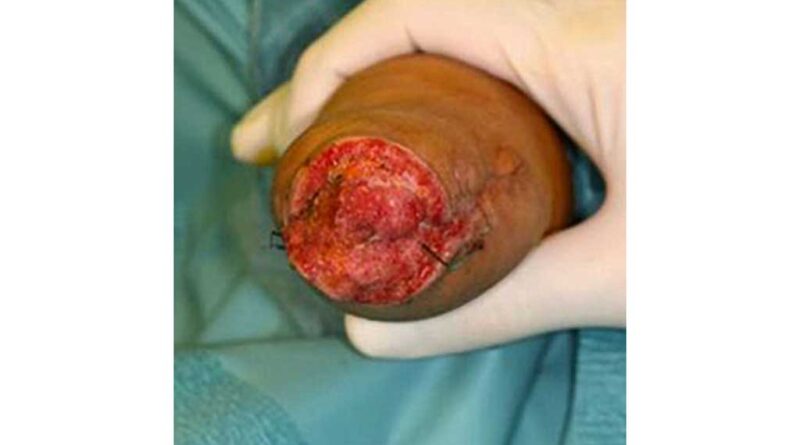
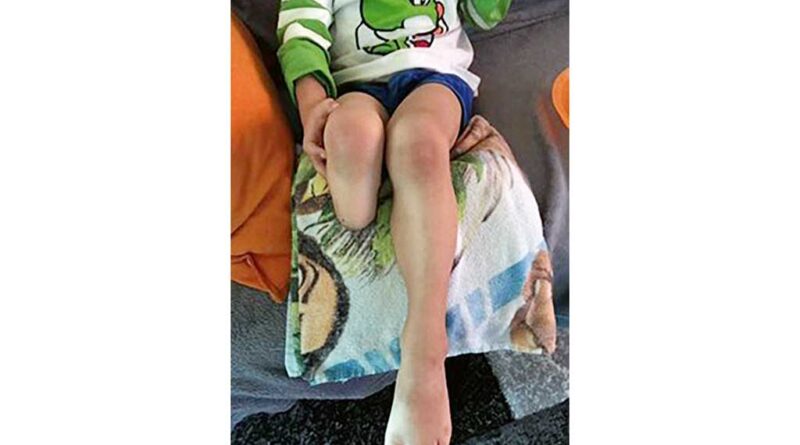
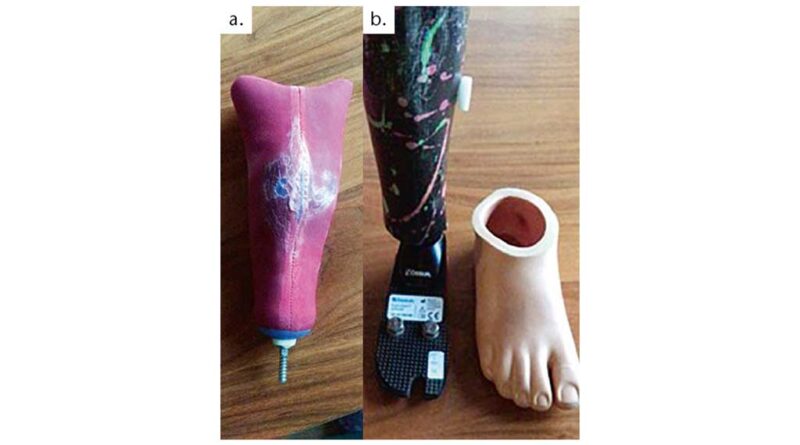
Die unteren Extremitäten wiesen zu dem Zeitpunkt bereits leichte Verfärbungen auf (Abb. 1), besonders auf der rechten Seite. Die einsetzende Nekrose konnte nicht aufgehalten werden (Abb. 2a u. b) und der Patient musste notoperiert werden. Der rechte Unterschenkel konnte dabei nicht erhalten werden. Es entstand ein mittellanger Unterschenkelstumpf, dessen Stumpfende mit Meshgraft verschlossen werden musste (Abb. 3).
Erstversorgung
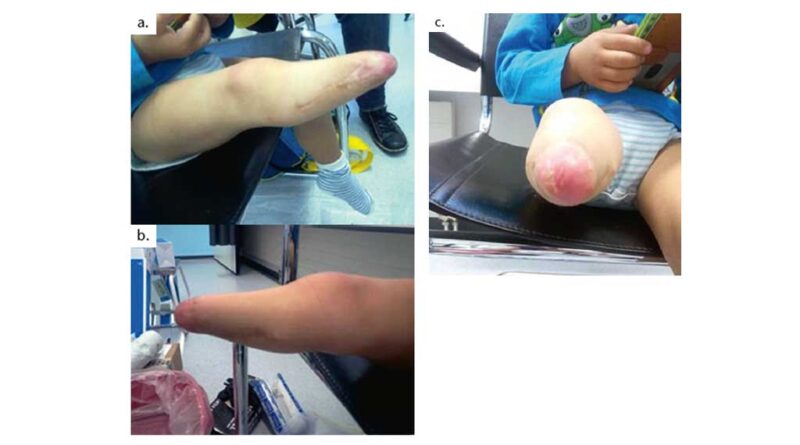
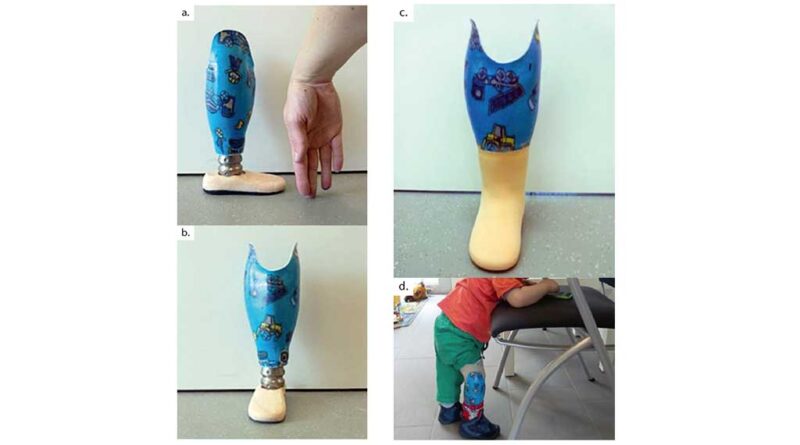
Bei der Erstversorgung war der Patient 18 Monate alt. Kinder unternehmen in der Regel erste selbstständige Gehversuche zwischen dem 9. und dem 15. Monat 4. Auch der Patient hatte sich bis zur Amputation altersgemäß entwickelt und wollte die erlebte Mobilität weiter ausbilden. Stumpfform und Hautverhältnisse waren jedoch nicht ideal für eine Versorgung. Das Stumpfende war mit Meshgraft gedeckt, um dadurch mehr Stumpflänge zu ermöglichen. Nur eine geringe Menge an Muskel- oder Fettpolster schützte die Tibia (Abb. 4a–c).
Auswahl der Passteile
Bei der Auswahl der Passteile war eine Herausforderung, dass für die Größe des Patienten keine entsprechend passenden Füße oder Liner zu Verfügung standen. Da der Stumpf sehr schmal und stark konisch in der distalen Spitze auslief, wurde ein Distal Cup verwendet, damit die kleinste konfektioniert verfügbare Linergröße genutzt werden konnte (Abb. 5). Um dem Patienten eine höchstmögliche Sicherheit und Selbstständigkeit zu geben, fiel die Wahl auf eine Pinversorgung und einen Wave-Liner für mehr Beweglichkeit im Kniebereich. Der Prothesenfuß musste aus einer Eigenkonstruktion hergestellt werden. Dafür wurde eine Carbonplatte mit Aufbaugummi im plantaren Bereich und Plastazot im dorsalen Bereich genutzt. Die Verbindung zum Doppeladapter wurde mittels einem an der Carbonplatte verschraubten Kinderfußadapter hergestellt.
Prothesenversorgung
Die erste Prothese wurde im standardisierten Lotaufbau ausgerichtet, mit leichter Lateralisierung des Fußes. Diese Versorgung funktionierte gut, solange der Patient ruhig stand oder im Stehen aktiv war (Abb. 6a–d). Sobald er aber zu laufen begann, knickte er mit dem Knie stark in eine valgische Stellung. Die Analyse der Situation ergab, dass der Patient zwar altersentsprechend, aber abweichend von erwachsenen Patienten entweder ruhig stand oder aber schnell lief und dafür ein angepasster Aufbau benötigt wurde. Daraufhin wurde die Prothese einer Revision unterzogen. Das Ergebnis war, den Schaft stark zu lateralisieren. Außerdem brauchte der Patient einen extrem starken Vorfußhebel. Der Fuß wurde deshalb gegenüber dem Schaft nach ventral versetzt (Abb. 7a u. b).
Mobilitätsgrad
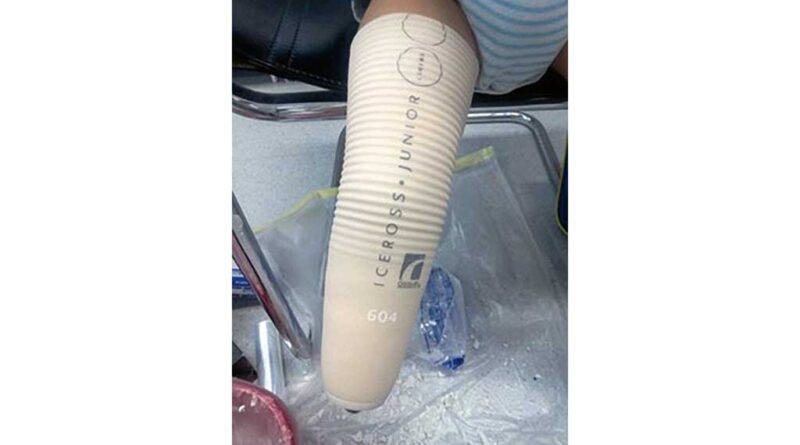
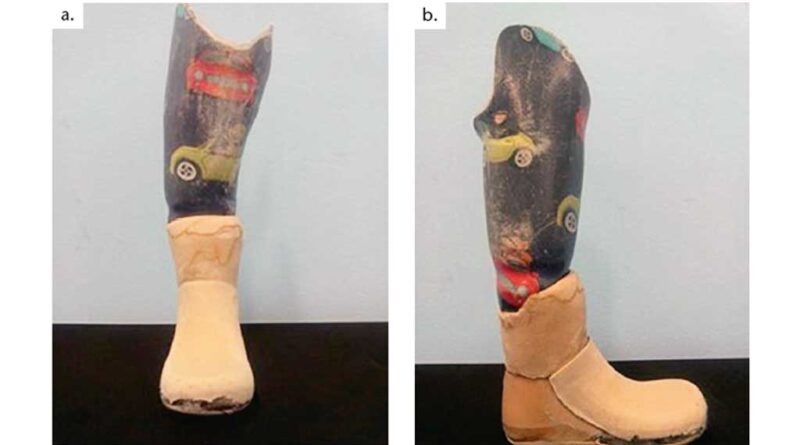
Für die Auswahl der Passteile einer Beinprothese ist die Ermittlung von Mobilitätsgraden notwendig 5. Im vorliegenden Fallbeispiel wurde der Patient in den Mobilitätsgrad 4 (uneingeschränkter Außenbereichsgeher mit besonders hohen Ansprüchen) eingeteilt. Trotz dieser maximal möglichen Zuweisung an Mobilität stellte sich heraus, dass die Anwendungsbelastungen eines Kindes nicht vergleichbar sind mit jenen eines Erwachsenen. Vor allem durch die sehr diversen Fortbewegungsmethoden wie Krabbeln, Hüpfen und Rennen wird die Versorgung anders belastet als eine Versorgung für einen Erwachsenen mit formal gleichem Mobilitätsgrad. Der Testschaft im Fallbeispiel (Abb. 8) wurde in den ersten 48 Stunden so belastet, dass der ventrale Rand bereits 1 cm eingerissen war und sich auflöste. Nach der Analyse der Situation wurde der Testschaft (Abb. 9a u. b) mit einem Carbon-Handlaminat (Abb. 9c u. d) verstärkt.
Neue Stumpfverhältnisse
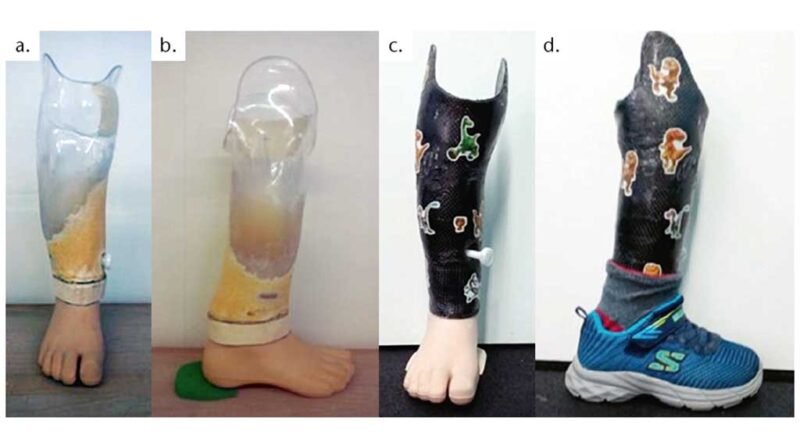
Das präpubertäre Wachstum bei Kindern führt zu einer deutlichen Körperlängenzunahme in kurzen Zeitabständen. So wachsen Kinder im ersten Lebensjahr zwischen 23 und 27 cm, im zweiten Lebensjahr um 10–14 cm, im dritten Lebensjahr um ca. 8 cm und im 4. und 5. Lebensjahr ca. 7 cm 6. Das führte im vorliegen Fall rund 18 Monate nach der Amputation zu Problemen am Stumpfende. Die Haut wurde dünn und reagierte empfindlich auf Scherkräfte, am Schluss verfärbte sich die Haut dunkel. Eine Stumpfrevision wurde nötig. Das hat sich als guter Schritt erwiesen, denn der neue Stumpf bot eine deutlich verbesserte Weichteildeckung und ist immer noch lang genug, um die Prothese gut zu steuern (Abb. 10). Es wurde entschieden, die Versorgung mit einem Liner nach Maß (Abb. 11a) und distaler Anbindung mittels Pin und Ratchet, einem Flexfoot Junior (Gr. 16, Kat. 1) und einem Schaft mit Direktguss (nach Testschaft) durchzuführen (Abb. 11b).
Ein Maß-Liner war bereits für die Erstversorgung in Betracht gezogen worden, diese Idee wurde aber aufgrund der zeitlichen Verzögerung zwischen Bestellung und Anfertigung durch einen Silikonspezialisten verworfen. Sobald der Liner eingelaufen gewesen wäre, hätte er infolge des Wachstums schon wieder erneuert werden müssen.
Sport als Mobilitätserweiterung
Mit dem nicht mehr benötigten Testschaft wurde dem Patienten die Teilnahme an einer „Running Clinic“ eines großen Hilfsmittelproduzenten ermöglicht, um sich auch im sportlichen Bereich auszuprobieren. Die Anpassung der Prothese erfolgte zuvor bei der Versorgerin. Der Kinderfuß „Runner Junior“ wurde mit einem „normalen“ Pyramidadapter (Erwachsenengröße) geliefert (Abb. 12). Die Prothese des Patienten wurde deshalb mit Kinderadapter umkonstruiert, um die nötige Passteilverbindung überhaupt herstellen zu können. Einige weitere Anpassungen wurde nötig in der Aufbauhöhe. Der „Runner Junior“ war für den Patienten bereits zu hoch konstruiert. Die Laufsohle wurde dünner konstruiert und für die Gegenseite noch unterschiedliche Schuherhöhungen vorbereitet, um diese außen auf den Sportschuh montieren zu können (Abb. 13).
Da die Individualisierung der Prothesenversorgung funktionierte, konnte der Patient, wie vorgesehen, an dem Sportevent teilnehmen und sich auf neue Weise ausprobieren und seine eigenen motorischen Fähigkeiten ausbauen. Dem Patienten gefiel es sehr, sich mit anderen Kindern und Jugendlichen auszutoben, die Prothesenfüße zu testen und auch andere betroffene Menschen zu treffen (Abb. 14).
Aktuelle Situation
Der Patient ist weiterhin sehr aktiv. Bei einem Unfall in einem Schwimmbad im Sommer 2022 schlug er sich den Stumpf auf, die Wunde entzündete sich später. Das führte dazu, dass der Patient seine Versorgung über einen längeren Zeitraum nicht trug. Im Oktober 2022 folgte die nächste Operation, eine Muskellappen-Transplantation. Diese verlief nicht wie gewünscht, die transplantierte Haut wurde nekrotisch, eine neuerliche Operation wird nötig sein.
Fazit
Die prothetische Versorgung von Kindern, die sich am Beginn ihrer Mobilitätsphase befinden, stellt eine große Herausforderung dar. Immer wieder ändern sich binnen kürzester Zeit die Anforderungen an die Versorgung durch Wachstum und motorische Weiterentwicklung. Dabei geht es einerseits darum, schnell gute Lösungen zu liefern und andererseits auch das Bewusstsein zu haben, dass die Versorgung definitiv keine Dauerlösung ist. In diesem Spannungsfeld hat sich der Austausch zwischen Technikern, Medizinern und vor allem den Patienten und deren Angehörigen bewährt. Im vorliegenden Fallbeispiel konnte gezeigt werden, dass neben der Alltagsversorgung eine individualisierte Sportprothese für die motorische Entwicklung relevant war. Die von der Industrie bereitgestellten Materialien lassen sich mit orthopädietechnischem Know-how entsprechend individualisieren und ermöglichen so eine frühe Versorgung von Kleinkindern. Das herausfordernde an der Kinderversorgung ist, dass die Anforderungen an das Material aufgrund der deutlich höheren Aktivität, als man sonst beim Mobilitätsgrad 4 erwarten würde, berücksichtigt werden müssen. Gleichzeitig müssen physische Entwicklungsschritte mitbedacht werden.
Danksagung
Ich bedanke mich in erster Linie bei meinem Patienten und seiner Familie für die große Geduld und das Vertrauen in mich als erste Fachperson.
Bei Dr. Thomas Böni bedanke ich mich für die orthopädische Beratung und inhaltliche Kontrolle.
Bei meiner Arbeitskollegin und meinem Arbeitskollegen bedanke ich mich für das Gegenlesen in fachlicher Kompetenz und die ehrliche und kritische Rückmeldung.
Außerdem bedanke ich mich beim Verlag Orthopädie-Technik, welcher mich angefragt hat, diesen Fachtext zu schreiben.
Die Autorin:
Susanne Steinmann
Eidg. dipl. Orthopädistin
ABZ, allgemeine Berufsschule Zürich
Ausstellungsstraße 44
8090 Zürich – CH
Begutachteter Beitrag/reviewed paper
Steinmann, S. Herausforderungen in der prothetischen Versorgung von Kleinkindern – ein Fallbeispiel. Orthopädie Technik, 2023; 74 (3): 34–38
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Strobl, W M. Gangstörungen vom Kleinkind zum Erwachsenenalter. Paper, Fortbildungsseminar der Ärztekammer für Wien, Österreich, 01.02.2014
- Wühr J, Bosch K, Tiemeyer K, Hafkemeyer U. Nachweis der Gangbildverbesserung durch orthetische Hilfsmittel mittels apparativer Ganganalyse, Orthopädie Technik 2018; 69 (3): 36–41
- Robert Koch-Institut, RKI-Ratgeber, Streptococcus pyogenes-Infektionen. https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_Streptococcus_pyogenes.html;jsessionid=5948E123B5BFF2AC68D24FEED3B32324.internet062#doc2374548bodyText5 (Zugriff am 31.01.2023)
- Böcker, N. Bewegungsentwicklung und Sprache bei Kindern von 0–3 Jahren. München: Deutsches Jugendinstitut 2011
- GKV-Spitzenverband. Bekanntmachung des Spitzenverbandes Bund der Krankenkassen (GKV-Spitzenverband). Fortschreibung der Produktgruppe 24 „Beinprothesen“ des Hilfsmittelverzeichnisses nach § 139 SGB V vom 26.03.2019. https://www.gkv-spitzenverband.de/media/dokumente/krankenversicherung_1/hilfsmittel/fortschreibungen_aktuell/2019_3/20190326_Bekanntmachung_Produktgruppe_24_Beinprothesen.pdf (Zugriff am 01.02.2023)
- Nitsche Esther M. Das (zu) kleine oder (zu) große Kind: Abklärung von Wachstumsstörungen. Pädiatrie up2date 2019; 14(03): 227–260. DOI: 10.1055/a‑0591–3625