Einleitung
Auf der Suche nach Publikationen über die fibulare Hemimelie finden sich mehrere Vergleichsstudien zwischen Amputationen und Verlängerungsprozeduren im infantilen Alter. Paley 1 und Birch 2 stellen in ihren Publikationen die chirurgischen Aspekte der Therapie mit langjährigen Erfahrungsberichten umfassend dar. Leider werden die Entscheidung gegen operative Eingriffe und deren weiterführende Behandlung nicht aufgeführt, obwohl sie häufig getroffen wird.
Im Bereich der Kinderorthopädie wird das Technikerteam der Kinderorthopädie häufig vor Herausforderungen bezüglich Passteilauswahl, Patientenfeedback und adäquater Ganganalyse gestellt. Die individuellen Qualitäten des einzelnen Orthopädie-Technikers und eine ausgeprägte Diskussionskultur bezüglich der technischen Umsetzung im Versorgerteam sind daher wichtige Voraussetzungen für eine gelingende Versorgung. Um eine breitere Detailausführung zu gewährleisten, wurden die folgenden Planungskriterien auf eine knieübergreifende Versorgungsnotwendigkeit ausgelegt.
Fibulare Hemimelie
Bei longitudinalen Gliedmaßendefekten handelt es sich entweder um Minderanlagen (Hypoplasie) oder um das völlige Fehlen (Aplasie) einzelner Skelettabschnitte, die den proximalen oder distalen Extremitätenabschnitt oder eine Kombination aus beiden betreffen 3. Die fibulare Hemimelie ist ein longitudinaler Gliedmaßen-defekt, der häufig kombiniert mit einer longitudinalen Wachstumsstörung des Femurs und einer lateralen Strahlenaplasie am Fuß sowie einer stärker oder geringer ausgeprägten Verkürzung des gesamten Unterschenkels auftritt 4. In solchen Zusammenhängen spricht man international von „fibular hemimelia“, deutsche Synonyme sind „fibulare Dysplasie“, „fibulare Dysmelie“, „fibulare longitudinale Meromelie“, „kongenitaler longitudinaler Reduktionsdefekt der Fibula“ oder „fibularer longitudinaler Gliedmaßendefekt“.
Die Hemimelie bzw. Hypoplasie/ Aplasie der Fibula ist eine sehr seltene Extremitätenfehlbildung. Die Häufigkeit der Fälle wird unterschiedlich angegeben; sie tritt geschätzt bei 3 von 100.000 Neugeborenen auf. Über die Verteilung der Geschlechter finden sich in der internationalen Literatur keine einheitlichen Angaben; männliche Patienten sind jedoch häufiger betroffen. Bei zwei Dritteln aller betroffenen Personen ist lediglich eine einseitige Fehlbildung festzustellen. Eine fibulare Hemimelie tritt häufiger am rechten als am linken Bein auf 5.
Die Gründe für eine solche Unterentwicklung der Fibula sind bis heute nicht genau geklärt. Die Festlegung auf eine Phase der embryonalen Entwicklung, in der die Schädigung auftritt oder verursacht wird, ist umstritten. Einigkeit herrscht nur hinsichtlich der Annahme, dass schädigende Faktoren schon zu einem frühen Entwicklungszeitpunkt auf den Embryo einwirken müssen 6 7 8.
Diese seltene Form des longitudinalen Wachstumsdefektes wird in der Fachliteratur meist nach Achterman und Kalamchi (1979) 9 klassifiziert (lediglich 3 Klassen). Neben der Birch-Klassifikation (6 Klassen) 10 nahm sich der Gründer des Paley Institute at St. Mary’s Medical Center in West Palm Beach, Florida, Dr. Dror Paey, der Aufgabe einer umfassenderen Klassifikation an. In seiner 2016 veröffentlichten Arbeit „Surgical reconstruction for fibular hemimelia“ 11 stellt er mit der „Paley classification of fibular hemimelia“ eine detaillierte Klassifikation mit 14 Klassen auf, die weitaus mehr Variationen umfasst.
Anatomische Besonderheiten
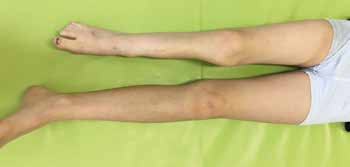
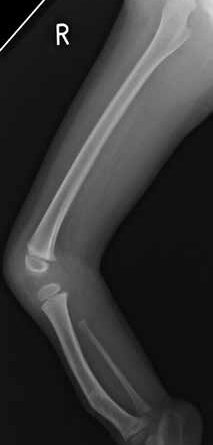
Um ein optimales Bild von der betroffenen Extremität zu gewinnen, sind bildgebende Unterlagen im Rahmen der Befundaufnahme gemeinsam mit dem zuständigen Facharzt zu analysieren. Folgende Deformitätsspektren sind am häufigsten vorhanden und sollten gut dokumentiert werden (Abb. 1 u. 2):
- Strahlendefekte und Syndaktylien sowie Aplasien im Fußskelett
- Fuß in Equinovalgusstellung
- verfestigte Rückfußstruktur,
prominente Achillessehne — ‑antekurvierte Tibia („bowing tibia“) mit empfindlichem Hautdimpel — verkürzter M. triceps surae und verkürzte Mm. peronei — Patellaschiefstand — Kreuzbanddysplasie/-aplasie, seitliche Instabilität — Wachstumsdefekte der Femurkondylen — Verkürzung des Femurs
Versorgungsplanung
Kleinkinder (1–3 Jahre) sollten zunächst mit trochanterübergreifender Anlage, bei Bedarf mit Hüftgurt gegen Rotationsabweichungen, aufgerichtet werden. Um die muskuläre Entwicklung nicht zu stark zu beeinträchtigen, sollte bei zunehmender Stabilisierung die Anlage auf das subtrochantäre Niveau gekürzt werden. Eine enge physiotherapeutische Betreuung zu diesem Zeitpunkt ist besonders förderlich für den Behandlungserfolg. Für ältere Kinder beschreiben die Autoren der Fachpublikation „Hefti – Kinderorthopädie in der Praxis“ 12 die Anforderungen wie folgt:
„Schulalter 6–10 Jahre: Beträgt die Beinverkürzung in diesem Alter mehr als 10 cm, so muss nun die Entscheidung gefällt werden, ob eine vollständige Erhaltung der Extremität mit dem Versuch eines Beinlängenausgleichs bis zum Wachstumsabschluss angestrebt wird oder ob eine andere Lösung gewählt werden muss. Bei der orthopädietechnischen Versorgung genügt eine Sohlenerhöhung nun nicht mehr, sondern es muss eine Unterschenkelorthese mit einer Fußfassung und einem separaten orthetischen [sic; gemeint ist „prothetischen“; d. Verf.] Fußteil angefertigt werden. Diese Orthesenversorgung ist zwar kosmetisch weniger schön, als wenn der Fuß in Spitzfußstellung in den Orthesenschaft gestellt wird. Dennoch sollte die plantigrade Einstellung des Fußes in der Orthese angestrebt werden, solange man eine spätere Verlängerung des Beines in Betracht zieht.“ 13
Die Anlagepunkte sind den orthetischen Grundprinzipien entsprechend zu setzen und müssen den anatomischen Abweichungen entgegenwirken, um die Gelenke neutral zu führen. Beim Krabbeln und Knien werden diese Prominenzen primär hohen Druck- und Scherkräften und dadurch einem erhöhten Druckstellenrisiko ausgesetzt. Dies kann durch Kniepolster mit abriebfestem Bezug auf der Außenseite reduziert werden und schont zugleich die Bekleidung vor Beschädigungen. Sitzbereiche sind grundsätzlich semiflexibel zu gestalten und bei begründeter Abweichung mit einem Sitzpolster bzw. Hosenschutzpolster aus bezogenem offenzelligem Schaum o. Ä. zu polstern. Schwierigkeiten der Drehpunktbestimmung ergeben sich bei instabilen Kniegelenken durch das vordere und hintere Schubladenphänomen sowie durch die abweichende Anatomie. Ausgangspunkt der Drehpunktbestimmung sollte immer die Vorgangsweise nach Nietert sein und vor dem Gipsabdruck simuliert werden. Die Tendenz zur finalen Kniegelenkspositionierung befindet sich häufig leicht nach ventral auf ca. 55/45 verschoben. Zur Bestimmung der Beinlängendifferenz und für den statischen Aufbau sollten bei maximaler Kniestreckung, maximaler Extension im oberen Sprunggelenk, ohne Eversionsabweichung unter neutraler Ausrichtung des Beckens, auf einer Liege und zu zweit folgende Maße genommen werden:
- Steigbügel/Calcaneusstufe – Boden
- Basis Metatarsale I – Boden
- medialer Malleolus – Boden
Die Optik der Versorgung sollte kinderfreundlich, farbig und selbstbestimmt gestaltet werden. Hautfarbige Ausführungen bewirken häufig einen „Uncanny-Valley“-Effekt (also ein besonders unnatürliches Erscheinungsbild). Dekorstoffe, Muster oder eine Standard-Farbauswahl sollten hierfür zur Auswahl stehen. Eine Orthoprothese soll nach Pierre Botta und René Baumgartner auch bei Fehlbildungen an den oberen Extremitäten bequem und einfach an- und auszuziehen sein, auch ohne fremde Hilfe 14. Ein unkomplizierter Umgang ist aber ebenso für Familienangehörige und Betreuungspersonal wichtig. Ein kurzes Tutorial-Video oder eine Fotodokumentation in der finalen Abgabe mit kurzer Erläuterung, wie die Orthoprothese korrekt anzulegen ist, lässt sich heute schnell an jede Betreuungsperson weiterleiten. Um bildrechtliche Komplikationen zu umgehen, sind möglichst nur der Patient und das erklärende Elternteil aufzunehmen.
Passteilauswahl
Die Belastungen, die täglich auf Maßanfertigungen einwirken, sind mit Hochleistungssport durchaus zu vergleichen. Die besonderen Anforderungen an die Dauerbelastbarkeit und den Verschleiß sind zu gewährleisten und bei den Intervallkontrollen kritisch zu prüfen. Das orthetische Kniegelenk sollte bevorzugt monozentrisch und aus Titan gefertigt sein, um nicht zu stark aufzutragen. Eine Rückverlagerung ist in der Regel nicht notwendig. Die Gewichtsklasse sollte gemäß dem zu erwartenden Wachstum – bis zur Neuversorgung entsprechend aufgerundet – gewählt werden.
Modularpassteile
Ein Titanadapter sollte spätestens ab dem zweiten Lebensjahr standardmäßig eingeplant werden, auch wenn das Körpergewicht die Maximalgrenze der Zulassung nicht erreicht hat – Adapter aus Aluminium sind den Scherkräften auf Dauer häufig nicht gewachsen (Abb. 3). Als besonders geeignet haben sich folgende Prothesenfüße erwiesen:
- „Flex-Foot Junior“ (Össur)
- „Kinder Impulse Fuß“ (WillowWood/W. J. Teufel)
- „Truper Foot“ (College Park/ Protheseus)
Die beiden folgenden Prothesenfüße sind nur mit Einschränkungen empfehlenswert:
- „Cheetah Xplore Junior“ (Össur; Anbindung aufgrund der Ferse problematisch)
- „F200 Rush Kid“ (Rush/Uniprox; sehr hohes Gewicht, erst ab Größe 19 verfügbar)
Sonderanfertigung nach Maß
Die Prepreg-Verarbeitung gehört seit über einem Jahrzehnt zu den Fertigungstechniken orthopädietechnischer Hilfsmittel nach Maß. Carbonfüße im Sonderbau können eine Alternative für besondere Aufbaugegebenheiten und Ansprüche bieten. Auch die additiven Fertigungsverfahren bieten hier neue Möglichkeiten, Sonderlösungen zu erstellen.
Modelltechnik
Folgende Aspekte sollten in diesem Zusammenhang berücksichtigt werden:
- Die anatomischen Gegebenheiten müssen sich im Modell eindeutig wiederfinden, und sich in einer neutralen Gelenkstellung befinden.
- Der Calcaneusabgriff und das Quergewölbe sollten bereits im Gipsabdruck definiert und anschließend leicht verstärkt werden.
- Auch bei plantigrader Einstellung des Fußes ist eine anatomische Fußbettung wünschenswert.
- Auf den Scheitelpunkt der Tibiaprominenz sollte min 3mm Gips formgetreu aufgetragen werden. Mit Hubbewegungen nach proximal und distal ist zu rechnen, daher empfiehlt sich eine Verlängerung des Scheitelpunktes in beide Richtungen.
- Anlageflächen sollten zur Abstützung knienah in anatomischer seitlicher Abstützung der Tibia zur Entlastung der Tibiakante und ‑prominenz ausgearbeitet werden.
- Der klassische oder leicht abgewandelte Söderberg-Zuschnitt hat sich bei eigenen Versorgungen des Verfassers bereits mehrfach bewährt und könnte in der Orthetik häufiger als Zuschnittsform in Betracht gezogen werden.
- Die Oberschenkelform sollte längsoval gestaltet werden und ausreichend Platz für die Adduktorensehne bieten.
Materialauswahl
Als Material sollten grundsätzlich Faserverbundwerkstoffe gewählt werden. Ein stabiler Grundrahmen aus Prepreg oder Epoxidguss bildet die Basis. Die Auflageflächen sollten großflächig gestaltet werden, um Abschnürungen und das Abdrücken von Weichteilen und Muskulatur zu minimieren. Der Sitzbereich für den täglichen Tragekomfort sollte flexibel bzw. semiflexibel gestaltet werden, um ein Verkippen sowie Ausweichbewegungen im Sitzen zu vermeiden. Die Weichteile im Perineum sollten bestmöglich eingefasst werden. Eine Wachstumsverlängerung des Drehpunktes und eine Volumenanpassung für Gewichtszunahme sind großzügig einzuplanen. Hubbewegungen durch nachgebende Weichwandinnentrichter sind zu vermeiden — nur starke Prominenzen polstern, wenn möglich im Sandwichverfahren, mit geschlossener, glatter Oberfläche aus abriebfesten thermoplastischen Kunststoffen. Geeignete Verschlusssysteme wie verstärkte Klett-/Flausch-Gurte, Boa-Systeme, Magnetverschlüsse oder besonders stabile Ratschenverschlüsse sind den Anforderungen entsprechend auszuwählen. HTV/RTV-Silikone haben zwar viele Vorteile, sind aber aufgrund des hohen Gewichts des Silikons und der schlechten Anpassbarkeit im Kindesalter häufig ungeeignet, jedoch nicht grundsätzlich auszuschließen.
Statischer prothetischer Aufbau
Der Grundaufbau in der Sagittalebene orientiert sich grundsätzlich an der Oberschenkelprothetik. Bei vorhandener kontrakter Flexion im Knie wirkt der Prothesenfuß stark nach anterior verschoben. Die natürliche Kompensationsbeugung im Hüftgelenk ist im Ruhezustand zu beobachten und im Grundaufbau vorerst einzustellen. Ein fehlender Vorfußhebel zur Kniestreckung bedeutet einen starken funktionellen Verlust an Versorgungsqualität. Die Fußaußenstellung orientiert sich zunächst an der vorhandenen Fußstellung, mit einer Tendenz von 3 bis 5° nach außen 15.
Versorgungsbeispiel
Vorgestellt wird der Fall eines zehnjährigen Patienten mit folgenden Befunden (s. Abb. 1 u. 2):
- Fibuladysplasie rechts
- leicht verkürztes Femur mit minderangelegtem Condylus lateralis
- Dysplasie von ACL und PCL
- verkürzte M. triceps surae und Mm. peronei
- „bowing tibia“
- Valgusstellung des Os calcaneus
Die Anforderungen an die für den Patienten anzufertigenden Orthoprothesen werden durch einen sehr aktiven Alltag bestimmt. Hierbei handelt es sich um ein Musterbeispiel für das Trigonometrieproblem der Elongation bei Knieextension. Denn durch die Verkürzung des M. triceps surae steht das Kniegelenk aktuell in einer Stellung von 0–20-140, das Sprunggelenk ohne Abweichung in 0–60-70. Die Ausgleichshaltung im Hüftgelenk beträgt 0–10-100. Die Kniestreckung steht an oberster Stelle und wird durch einen langen Vorfußhebel gegeben. Die gleichzeitige Elongation wird hier durch einen dynamischen Prothesenfuß nach Maß ausgeglichen. Durch diese Versorgungsvariante wurde die maximale Knieextension innerhalb von 18 Monaten um 10° verbessert. Eine Bade- und Sportversorgung wurde mittels „Cheetah Xplore“ durchgeführt. Der Aufbau dieses Fußes wird zwar durch die vorhandene Ferse beeinträchtigt, kann daher die gewünschte kniestreckende Wirkung nicht optimal ausführen. Er ist jedoch für den Bade- und Sportbereich eine mögliche Versorgungsvariante (Abb. 5).
Diskussion
Die Passteilauswahl im pädiatrischen Sektor ist in allen Bereichen der Orthopädietechnik zu vergrößern, da insbesondere im Low-Profile-Segment die prothetischen Auswahlmöglichkeiten für Kinder noch sehr begrenzt sind. Die Abrechnungszusätze „Dysmelieversorgung“ und „Kinderversorgung“ sind durch den Verein zur Qualitätssicherung in der Armprothetik e. V. (VQSA) bezüglich der oberen Extremität erfolgreich in die Verträge einiger Kostenträger aufgenommen worden. Dieser Zusatz sollte nach Ansicht des Autors auch bezüglich der unteren Extremität eingeführt werden, um auch solche komplexen Fälle wirtschaftlich zu versorgen und die Kalkulationsdifferenzen zu reduzieren.
Fazit
Die Fortschritte der modernen Medizin im Bereich Osteoplastik und Endoprothetik schreiten weiter voran. Die Orthopädie-Technik wird auch in Zukunft eine überaus bedeutsame Rolle für Betroffene spielen, besonders für Patienten, die sich gegen einen operativen „Verlängerungsmarathon“ entscheiden. Die frühzeitige Versorgung ist ein wichtiger Faktor für den Verlauf der Ossifikation und der motorischen Entwicklung der Patienten. Eine Erweiterung der Auswahlmöglichkeiten an vorgefertigten Passteilen für leichtere und dem Wachstum anpassbare Prothesen und Orthoprothesen, besonders im Kinder- und Jugendbereich, wäre wünschenswert.
Der Autor:
Fabian Kastrup, Dipl. OTM
F. Gottinger Orthopädietechnik GmbH
Oudenarder Str. 16, 13347 Berlin
fabian.kastrup@gottinger.de
Begutachteter Beitrag/reviewed paper
Kastrup F. Herausforderungen der orthopädietechnischen Versorgung infantiler Patienten mit fibularer Hemimelie. Orthopädie Technik, 2020; 71 (1): 34–37
- Silikon-Maßliner: effiziente Lösungen für anspruchsvolle Prothesenversorgungen — 5. Juli 2024
- Osseointegrierte Prothese versus Schaftprothese: Welche Gehfähigkeit erreichen Oberschenkelamputierte? — 5. Juli 2024
- „Ich fühle, wie ich gehe“ – ein innovatives, nicht-invasives, gangsynchrones, vibrotaktiles Feedbacksystem. Eine Roadmap zu Versorgungsmöglichkeiten — 5. Juli 2024
- Paley D. Surgical reconstruction for fibu- lar hemimelia. J Child Orthop, 2016; 10 (6): 557–583
- Birch JG, Lincoln TL, Mack PW, Birch CM. Congenital Fibular Deficiency: A Review of Thirty Years’ Experience at One Institu- tion and a Proposed Classification System Based on Clinical Deformity. J Bone Joint Surg Am, 2011; 93 (12): 1144–1151. doi: 10.2106/JBJS.J.00683
- Standbein e. V. Fibuladefekt. http://www.standbein-ev.com/DE/TH_Fibuladefekt.html (Zugriff am 25.11.2019)
- Niethard F, Pfeil J, Biberthaler P. Orthopädie und Unfallchirurgie. 7., überarbeitete Auflage. Stuttgart: Thieme, 2014: 98–104
- Nonnenmacher W‑A. Fibulare Hemi- melie. Symptome, Beschwerden & An- zeichen. http://symptomat.de/Fibulare_Hemimelie#Symptome.2C_Beschwerden_.26_Anzeichen (Zugriff am 25.11.2019)
- Niethard F, Pfeil J, Biberthaler P. Orthopädie und Unfallchirurgie. 7., überarbeitete Auflage. Stuttgart: Thieme, 2014: 98–104
- Nonnenmacher W‑A. Fibulare Hemimelie. Symptome, Beschwerden & An- zeichen. http://symptomat.de/Fibulare_Hemimelie#Symptome.2C_Beschwerden_.26_Anzeichen (Zugriff am 25.11.2019)
- Hennekam R. Hemimelie, fibuläre. http://www.orpha.net/consor/cgi-bin/OC_Exp.php?lng=DE&Expert=93323 (Zugriff am 25.11.2019)
- Achterman C, Kalamchi A. Congenital defi- ciency of the fibula. J Bone Joint Surg Br, 1979; 61: 133–137
- Birch JG, Lincoln TL, Mack PW, Birch CM. Congenital Fibular Deficiency: A Review of Thirty Years’ Experience at One Institu- tion and a Proposed Classification System Based on Clinical Deformity. J Bone Joint Surg Am, 2011; 93 (12): 1144–1151. doi: 10.2106/JBJS.J.00683
- Paley D. Surgical reconstruction for fibular hemimelia. J Child Orthop, 2016; 10 (6): 557–583
- Hefti F, Brunner R, Freuler F, Hasler C, Jundt G. Kinderorthopädie in der Praxis. 2., erweiterte und vollständig überarbeitete Auflage. Heidelberg: Springer, 2006: 309–311
- Hefti F, Brunner R, Freuler F, Hasler C, Jundt G. Kinderorthopädie in der Praxis. 2., er- weiterte und vollständig überarbeitete Auflage. Heidelberg: Springer, 2006: 309–311
- Baumgartner R, Botta P. Amputation und Prothesenversorgung. Indikationsstellung, operative Technik, Nachbehandlung, Prothesenversorgung, Gangschulung, Rehabilitation. 3., vollständig überarbeitete Auflage. Stuttgart, New York: Thieme, 2008
- Kastrup F, Rüthning A. Pathologische Hin- tergründe und orthopädietechnische Versorgungsgrundsätze der fibularen Hemimelie. Abschlussarbeit, BUFA Dortmund, 2017