Einleitung
Die Skoliose zählt zu den am längsten bekannten orthopädischen Krankheitsbildern. Erstmals wurde sie von Hippokrates von Kos (460–377 v. Chr.) beschrieben, der bereits damals anatomische Zeichnungen zur Wirbelsäule und ihrer pathologischen „Seitverbiegung“ (griech. „skolios“ = krumm) anfertigte. Man unterscheidet zwischen idiopathischen Skoliosen, die ca. 80 bis 90 % ausmachen, und sekundären Skoliosen, die aufgrund von neuromuskulären und Stoffwechselerkrankungen, unterschiedlichen Syndromen oder infolge von Fehlbildungen entstehen. Die Gruppe der idiopathischen Skoliosen wird wiederum nach Patientenalter zum Zeitpunkt der Manifestation unterteilt in infantil (1.–4. Lebensjahr), juvenil (4.–9. Lebensjahr) und adoleszent. Die adoleszente Skoliose tritt ab dem 11. Lebensjahr auf und macht ca. 90 % aller idiopathischen Skoliosen aus 1 2 3 4 5.
Es handelt sich um eine schmerzlose Erkrankung, die meist zufällig oder im Rahmen einer klinischen Routineuntersuchung auffällt. Am häufigsten handelt es sich um S‑förmige Skoliosen, thorakal rechtskonvex und lumbal linkskonvex. Die Inzidenz liegt zwischen 7 und 17 % 6 7. Die Ursache der Erkrankung ist unklar; es gibt Hinweise auf eine genetische Determinierung, wobei Mädchen viermal häufiger betroffen sind als Jungen 8. Ebenso tritt sie bei der weißen Bevölkerung häufiger auf als bei anderen ethnischen Gruppen 9. Das therapeutische Vorgehen bei der adoleszenten Skoliose richtet sich nach der Lokalisation und dem Ausmaß der Krümmung. Dieses ist bestimmt durch den Krümmungswinkel (Cobb-Winkel) und den Rotationsgradienten. Zu den im Vordergrund stehenden Therapieoptionen gehören Physiotherapie, Eigenübungen und Korsettbehandlung. Das Ziel dieser Maßnahmen ist es, die Progredienz der Wirbelsäulenkrümmung zu verhindern oder zumindest zu verzögern. Aufgrund der Manifestation der Erkrankung zu Beginn der Pubertät ist ein sensibler Umgang mit den jugendlichen Patienten notwendig. Häufig beeinflusst die Korsettversorgung die Persönlichkeitsentwicklung und verstärkt Überempfindlichkeiten, Unsicherheit und Stimmungsschwankungen 10 11.
Die Indikation zur Korsettversorgung besteht grundsätzlich bei einem Krümmungswinkel zwischen 20 und 40° nach Cobb am wachsenden Skelett. Wenngleich die Versorgung keine körperlichen Nebenwirkungen birgt, ist die emotionale, soziale und ökonomische Belastung nicht zu vernachlässigen. Eine Überbehandlung ist zu vermeiden.
Anatomie der Wirbelsäule
Um das Krankheitsbild der Skoliose zu erfassen und eine effiziente Korsetttherapie zu ermöglichen, ist eine genaue Kenntnis der Anatomie der Wirbelsäule und ihrer biomechanischen Eigenschaften erforderlich. Grundsätzlich ist die Wirbelsäule gegliedert in die anatomischen Abschnitte „zervikal“, „thorakal“, „lumbal“ und „sakral“. Im seitlichen Profil zeigt sich jeweils ein physiologischer Schwung mit Gegenschwung im Sinne einer Zervikallordose, Thorakalkyphose, Lumballordose und Sakralkyphose. Aufrechtgehalten und stabilisiert wird die Wirbelsäule über die komplexe Rumpfmuskulatur. Diese besteht unter anderem aus dem M. erector spinae als autochthoner Rückenmuskulatur, die längs der gesamten Wirbelsäule verläuft und sich in einem geraden und schrägen System zu den Dorn- und Querfortsätzen zieht. Die prävertebrale Halsmuskulatur, die Thoraxwandmuskeln und die Bauchwandmuskeln stabilisieren weiterhin den Rumpf.
Äußerliches Erscheinungsbild der Skoliose
Schon die Inspektion des Patienten gibt reichlich Aufschluss über die Dimension der Skoliose. Die Kontur der Wirbelsäule wird seitlich und von dorsal am entkleideten Jugendlichen betrachtet. Nach Überprüfung eines Beckengeradstandes wird vom Dornfortsatz C7 (Vertebra prominens) mit dem Pendellot eine Gerade gefällt. Diese endet physiologisch bei der gesunden Wirbelsäule über der Gesäßfalte, der Rima ani. Von hoher Aussagekraft ist auch die Inspektion der sogenannten paravertebralen Konturen: Am Brustkorb sollte auf einen Schulterhoch- oder ‑tiefstand und einen Rippenbuckel geachtet werden. Lumbal ist oft ein Lendenwulst sichtbar. Auch eine Asymmetrie der Taillendreiecke lässt eine skoliotische Achsabweichung vermuten.
Die Ansicht von der Seite führt zum Einblick auf das sagittale Profil der Wirbelsäule. Hilfreich in der Untersuchung ist der langsame Vorneigetest nach Adams. Dabei beugt der Patient bei gestreckten Beinen seinen Oberkörper um etwa 90 Grad nach vorne und lässt die Arme herunterhängen. Betrachtet man den Rücken von hinten, fällt bei einer Skoliose meist auf, dass eine Seite höher steht als die andere, dass sich ein Rippenbuckel bildet oder dass die Lendenmuskeln auf dieser Seite deutlicher hervortreten (Lendenwulst). Ein vorhandener Rippenbuckel bzw. Lendenwulst verstärkt sich auf der konvexen Seite der Krümmung. Die Rotationskomponente lässt sich dabei besser beurteilen, da durch die Ventralisierung der Schulterblätter der Rippenbuckel prominenter erscheint.
Eine Untersuchung der Beweglichkeit der Gelenke der oberen und der unteren Extremitäten und eine orientierende neurologische Untersuchung mit Dokumentation der Kraftgrade der Muskulatur sowie der Muskeleigenreflexe schließt die klinische Untersuchung ab.
Röntgendiagnostik
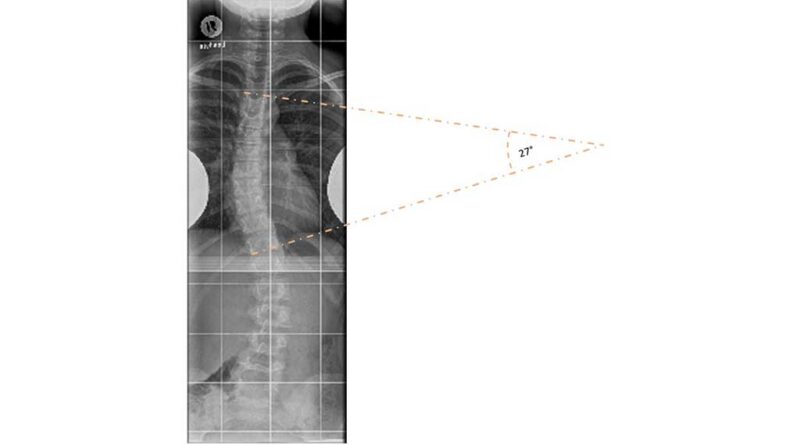
Nach sorgfältiger klinischer Untersuchung sollten im Rahmen der Primärdiagnostik Wirbelsäulenganzaufnahmen in zwei Ebenen im Stehen angefertigt werden. Wenn für die Therapieplanung relevant, kann die Aufnahme in der Frontalebene ebenfalls die Beckenkämme mit ablichten, um hieraus Rückschlüsse auf das Skelettalter zu bekommen. Dabei beschreibt das sogenannte Risser-Stadium den Status der Beckenkammapophyse in Bezug auf ihre Verknöcherung. Das Ausmaß der Skoliose wird über die Winkelmessung nach Cobb bestimmt. Dabei werden die beiden am stärksten verkippten Wirbel oberhalb und unterhalb eines Wirbelsäulenbogens als Neutralwirbel bestimmt. Der Winkel zwischen den beiden Neutralwirbeln wird über Tangenten gemessen (Abb. 1). Die Rotationskomponente wird nach Nash und Moe entsprechend der Position der Bogenwurzeln in der Darstellung des Wirbelkörpers bestimmt.
Korsettversorgung zur Wachstumslenkung
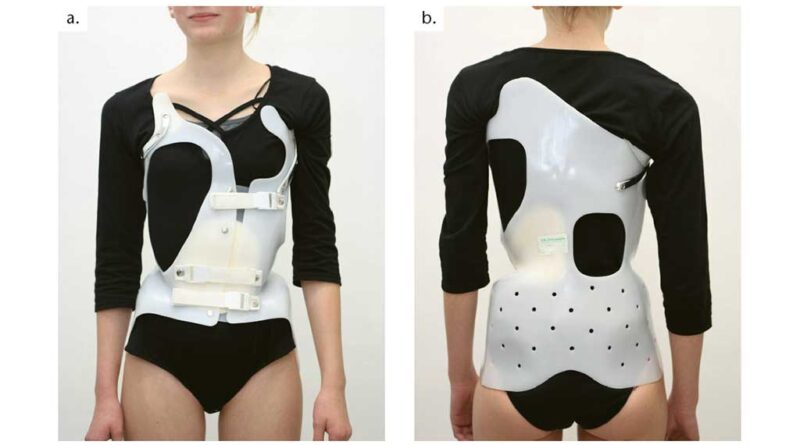
Als Korsett bei idiopathischer Skoliose hat sich am besten die sogenannte Chêneau-Orthese (Abb. 2a u. b) etabliert, ein maßgefertigtes aktives Derotationskorsett, das 1978 von Jacques Chêneau zur Therapie von Skoliosen eingeführt wurde. Es handelt sich dabei um ein Thorako-lumbo-sakral-Korsett, das 23 Stunden pro Tag getragen werden soll. So besteht das Prinzip dieser Orthese in der Schaffung einer stabilen Basis am Beckenkamm sowie am kranialen Ende der Krümmung mit einer entsprechenden Anlage im Apexbereich der Hauptkrümmung und der Schaffung von Freiräumen auf der kontralateralen Seite.
Problematisch ist dabei jeweils der Anlagepunkt im kranialen Bereich, welcher bei der typischen adoleszenten Skoliose (thorakal rechtskonvex) links axillär ist. Je nach Lokalisation des Apex bedarf es einer entsprechenden Kranialisierung des oberen Fixpunktes mit der Problematik der Behinderung im Schulter-Arm-Bereich links.
Nach einer Eingewöhnungsphase ist es notwendig, das Korsett über mindestens 18 Stunden pro Tag zu tragen, um einen adäquaten therapeutischen Effekt zu erzielen. Parallel zur konsequenten Korsettbehandlung ist eine konsequente krankengymnastische Übungstherapie mit täglichen Eigenübungen nach physiotherapeutischer Anleitung zwingend notwendig. Die regelmäßige Physiotherapie unter Anleitung (z. B. nach dem Konzept von Katharina Schroth) 1- bis 2‑mal pro Woche und insbesondere die eigenständigen täglichen Übungen gelten in der Skoliosetherapie inzwischen als fest etabliert und unabdingbar. Die Compliance unterliegt jedoch hohen Schwankungen. Auch ein positiver Effekt stationärer Intensivrehabilitationsmaßnahmen im Umfang von 3 Wochen pro Jahr wurde bereits untersucht und beschrieben 12.
Die stärkste Progredienz der Skoliosen findet während der Akzelerationsphase des Knochenwachstums statt. Charakteristisch ist in dieser Zeit ein schnelles Wachstum über die Dauer von ca. 2 Jahren. In dieser Zeit ist eine konsequente Behandlung von besonderer Bedeutung 13. Um diesen Zeitraum zu erfassen und für den bestmöglichen Therapieerfolg effektiv zu nutzen, sind regelmäßige klinische Kontrolluntersuchungen notwendig. Diese beinhalten die Bestimmung folgender Parameter:
- Körpergröße im Stehen: Zu Beginn der Pubertät kommt es zu einem raschen Wachstumsschub mit einer Zunahme von mehr als 0,5 cm pro Monat bzw. 6 bis 7 cm pro Jahr. Zu Beginn der Pubertät liegt die noch zu erwartende gesamte Zunahme der Körpergröße bei ungefähr 20,5 cm für Mädchen und 22,5 cm für Jungen.
- Sitzgröße: Die Sitzgröße bestimmt in erster Linie die Oberkörperlänge. Die Sitzhöhe ist somit direkt vom Ausmaß der Wirbelsäulenkrümmung abhängig. Während der Pubertät ist eine Zunahme von 12 bis 13 cm zu erwarten.
- Armspanne: Die Messung der Armspanne dient zur indirekten Bestimmung der Körpergröße im Stehen. Die Körpergröße entspricht etwa 97 % der Armspanne mit nur geringem Geschlechtsunterschied. Dieses Verhältnis bleibt während der Pubertät bis ins Erwachsenenalter konstant.
- Gewicht: Während des pubertären Wachstumsschubes kommt es normalerweise etwa zu einer Verdoppelung des Körpergewichts.
Nachfolgend tritt die Dezelerationsphase von etwa 3 Jahren mit einer steten Abnahme des Wachstums ein. Während dieser Phase beträgt das mittlere Längenwachstum bei Mädchen 5,5 cm und bei Jungen 6 cm. Die Sitzhöhe nimmt um 3,7 cm bei Mädchen und um 4,1 cm bei Jungen zu. Bei Mädchen sollte stets der Zeitpunkt der Menarche dokumentiert werden. Diese stellt zwar aufgrund ihrer breiten zeitlichen Varianz keinen verlässlichen Wachstumsindikator dar, kann aber als zusätzlicher Anhaltspunkt für den pubertären Wachstumsschub gewertet werden. Die Menarche setzt am Ende des größten Wachstumsschubes der Pubertät ein, meist zu Beginn der Dezelerationsphase im Risser-Stadium 1. Die Annahme, die Skelettreife sei etwa 2 Jahre nach dem Einsetzen der Regelblutung abgeschlossen, darf nicht kritiklos übernommen werden; der Abschluss des Längenwachstums wird eher in einem Zeitraum von etwa 36 Monaten nach Beginn der Menstruation erreicht 14.
Ablauf der Korsettversorgung aus der Perspektive des Orthopädietechnikers
Am Beginn der Versorgung steht nicht nur die Genehmigung des Hilfsmittels durch die Krankenkasse, sondern auch eine ausführliche Aufklärung zur Vorgehensweise bei der Versorgung des Patienten bzw. der Patientin. Es ist wichtig, dass die Eltern bei diesem Vorgespräch mit anwesend sind. Da es sich in der Mehrheit um Patientinnen handelt, ist es von Vorteil, eine weibliche Technikerin, die mit der Versorgung von Skoliosen vertraut ist, von Anfang an in die Versorgung einzubeziehen. Der wichtigste Aspekt bei der Erstvorstellung ist es, ein genaues Bild über den gegenwärtigen Zustand der Skoliose zu bekommen. Dazu gehört die fachliche anatomische Beurteilung des Röntgenbildes sowie die sorgfältige klinische Betrachtung des Patienten.
Die Flexibilität beziehungsweise Aufrichtbarkeit der Wirbelsäule und die Information, wie lange und mit welcher Häufigkeit Physiotherapie erfolgt, ist für den Techniker eine wichtige Information. Bereits im Erstgespräch erfolgt die Aufklärung über Tragezeit, Handhabung und Funktion des Korsetts sowie über das Ziel der Behandlung. Dabei muss dem Patienten und den Eltern klar und ehrlich vermittelt werden, dass das Primärziel der Behandlung darin liegt, die Progredienz der Skoliose so weit wie möglich zu verhindern. Eine Aussage über eine mögliche Verbesserung bzw. Aufrichtung der Skoliose kann zu diesem Zeitpunkt nicht getroffen werden, da die Behandlung nicht nur von der Qualität des Korsetts, sondern auch von der Compliance bezüglich der Tragedauer und der physiotherapeutischen Behandlung mit regelmäßigen Eigenübungen abhängt. Maßgeblich am Erfolg beteiligt ist auch das soziale Umfeld des Patienten.
Sind diese Punkte erörtert, und sowohl der Patient als auch seine Eltern erklären sich mit der Versorgung einverstanden, kann die Korsettversorgung seitens des Orthopädietechnikers geplant werden. Die Versorgung wird über den gesamten Behandlungszeitraum von einem erfahrenen Orthopädietechnikermeister bzw. einer erfahrenen Orthopädietechnikermeisterin betreut. Nun erfolgt die Abnahme der Körpermaße in Weiten und Umfängen mit nachfolgender Anfertigung des Gipsabdrucks in maximal korrigierter Rumpfhaltung. Wenn es die Patientenkorrektur zulässt, ist eine Lotkorrektur beim Gipsabdruck von C7 zur Rima ani empfehlenswert.
Aus der jahrzehntelangen Erfahrung der Autoren im Bereich Skoliosetherapie heraus ist die Anfertigung der Orthese nach einem Gipsabdruck die effektivste und exakteste Technik. Erkenntnisse aus der Auswertung des Röntgenbildes und der klinischen Patientenbetrachtung können bei der individuellen Modellierung am Gipspositiv sehr effektiv zur Erreichung des bestmöglichen Ergebnisses umgesetzt werden. Vor dem Ausgießen des Gipsnegativs (Gipsabdruck) wird dieses in der Frontal- und Sagittalebene ausgerichtet und – falls notwendig – im Lotverlauf von C7 zur Rima ani korrigiert.
Nach dem Ausgießen wird das Gipspositiv unter Betrachtung des Röntgenbildes und der ermittelten Körpermaße in eine korrigierte Zweckform modelliert (Abb. 3a–c). In die modellierten Druckzonen „lumbal“, „thorakal“ und „axial“ wird ein festes Polstermaterial („Multisoft“) eingebracht und in einem auslaufenden Kantenverlauf geschliffen. Anschließend wird die Orthese aus Polyethylen (Temperatur bei ca. 180 °C) mittels Unterdrucks tiefgezogen und erkaltet anschließend zur Formstabilität für ca. 24 Stunden. Nach dem Erkalten wird die Orthese mittels oszillierender Säge vom Gips getrennt, in die gewünschte Form geschliffen, Kanten geglättet, Korrekturpelotten eingeklebt und mit Probegurten versehen.
Die Anprobe erfolgt mit ausreichend Zeit und Ruhe nach dem 4‑Augen-Prinzip, im Bedarfsfall mit einer weiblichen Kollegin. Hier werden nun die Gesamtpassform, der korrekte Sitz der Korrekturzonen sowie die erforderlichen Expansionsräume kontrolliert. Der Lotstand von C7 zur Rima ani sollte bei der Anprobe erreicht werden. Es ist für die Patienten wichtig zu erfahren und zu sehen, dass tatsächlich nur so viel Korsettmaterial wie notwendig verbaut wird. Ausreichend Zeit für Erklärungen ist schon bei der Anprobe von großer Wichtigkeit – nur so stößt man nicht auf zu große Ablehnung gegen die Orthese. Die Patienten sollten die notwendigen Informationen zur Korsettversorgung möglichst entsprechend dem jeweiligen Versorgungsabschnitt erhalten. Nach der nun folgenden Fertigstellung der Orthese wird ein Termin zur Abgabe des Korsetts vereinbart, wiederum mit ausreichend Zeit. Das abgabefertige Korsett wird von den versorgenden Technikern auf Passgenauigkeit und korrekten Sitz kontrolliert und anschließend dem Patienten und seinen Eltern in allen Details und Funktionen erklärt.
Sodann wird überprüft, ob das Korsett selbstständig an- und abgelegt werden kann. Auch die Eltern müssen in diese Tätigkeit einbezogen werden. Ausgewählte Lehrer in der Schule sollten für den Notfall mit der Handhabung des Korsetts vertraut gemacht werden.
Im weiteren Verlauf wird nun die adaptierende Eintragezeit erklärt. Das Eintragen erfolgt stundenweise: am 1. Tag 1 bis 2 Stunden, am 2. Tag 2 bis 3 Stunden, danach täglich steigernd unter ständiger Kontrolle der Haut, vor allem in den Bereichen der Korrekturpelotten. Die Kontrolle der Haut ist ein wichtiger Aspekt, da diese sich erst an den Korrekturdruck „gewöhnen“ muss. In der Schule sollte der Patient das Korsett erst tragen, wenn diese Zeitspanne nachweislich möglich ist. Die tägliche Tragedauer von 18 bis 20 Stunden sollte bei unkompliziertem Eintragen des Korsetts nach 14 bis 16 Tagen erreicht sein. Eine erste Korsettkontrolle durch den Techniker sollte nach 14 Tagen stattfinden. Dabei ist es wichtig, neben der Kontrolle des Korsetts und der Haut auch die ersten Erfahrungen des Patienten zu würdigen. Oftmals lässt sich schon jetzt der weitere Trageverlauf prognostizieren. Mögliche Probleme, Sorgen und Überlegungen der Betroffenen können in ruhigen und sachlich geführten Gesprächen geklärt werden. Eine empathische, geduldige Grundhaltung ist von Anfang an sehr wichtig.
Auf den Patienten eingehen, ihm zuhören und ihm die Umstände erklären – dies hat sich als wichtiges Instrument zur Stärkung und Erhaltung der Compliance bewährt. Regelmäßige Kontrollen des Korsetts im Abstand von 6 bis 7 Wochen dienen nicht nur dem Nachweis über Passform und Sitz der Orthese, sondern auch dem wichtigen Austausch zwischen Patienten und Behandler. Man begleitet als Techniker die Patienten mit Skoliosen in aller Regel über mehrere Jahre in ihrer Entwicklung zum Erwachsenen. In dieser emotional vulnerablen Phase der Pubertät ist ein ehrliches Vertrauensverhältnis unabdingbar.
Studie zur Wirksamkeit der Korsettbehandlung
Die Korsettbehandlung der idiopathischen adoleszenten Skoliose stellt sowohl gemäß den Ergebnissen der Studie der Autoren als auch gemäß einschlägigen Literaturstudien eine effektive Therapiemethode bei einem Krümmungswinkel zwischen 20 und 40° nach Cobb dar 15 16 17 18. Eine von Weinstein et al. veröffentlichte prospektive randomisierte Multicenterstudie mit 242 Patienten zeigte, dass die Progredienz der Skoliose durch die Korsetttherapie signifikant vermindert werden kann. Diese Studie wurde aus ethischen Gründen frühzeitig beendet, da sich die Korsetttherapie als deutlich überlegen gegenüber der Beobachtungskohorte ohne Korsettversorgung erwies 19.
Studiendesign/Stichprobe
In einer retrospektiven Studie 20 haben die Autoren gezeigt, dass die konservative Therapie mittels Chêneau-Korsetts eine Progredienz der Krümmung insgesamt verhindern kann. Diese Daten wurden entsprechend den strengen Kriterien der Scoliosis Research Society erhoben und standardisiert ausgewertet. Einschlusskriterien zu Beginn der Behandlung waren:
- Patientenalter 10 Jahre und älter
- Risser-Stadium 0 – 2
- Cobb-Winkel 25 – 40°
- Mädchen höchstens ein Jahr postmenarchal
Es wurden nur Patienten in die Studie aufgenommen, die die gesamte Therapie im Rahmen der Sprechstunde der Autoren absolvierten und bei denen mindestens ein 2‑Jahres-Follow-up nach Erreichen der Skelettreife vorlag. 159 von 643 der von den Autoren behandelten Patienten erfüllten die genannten Einschlusskriterien.
Ergebnisse
Der durchschnittliche Cobb-Winkel vor der Behandlung betrug 28,39° ± 9,44°; zum Abschluss der Behandlung lag er bei 27,70° ± 12,34°. Eine Stabilisierung des Cobb-Winkels mit einer Progredienz von ≤ 5° wurde bei 136 (85,5 %) der insgesamt 159 Patienten erzielt. Lediglich bei 23 Patienten aus dem Kollektiv kam es zu einer Progredienz des Cobb-Winkels von mehr als 5°; davon mussten sich 19 Patienten einer Operation unterziehen. Eine Verbesserung des Cobb-Winkels konnte mit einer Abnahme um ≥ 6° bei Abschluss der Behandlung bei 42 Patienten dokumentiert werden (25,4 %). Aus dieser Gruppe wiederum wurde bei 9 Patienten sogar eine Verbesserung des Cobb-Winkels um ≥ 10° erzielt (5,6 % des Gesamtkollektivs).
Diskussion
Die Studie hat gezeigt, dass durch die Korsetttherapie nicht nur eine vorübergehende Verbesserung der Krümmung erreicht werden kann – im 2‑Jahres-Follow-up nach Abschluss des Wachstums und der Behandlung konnte bei der Mehrzahl der Patienten eine langfristige Stabilisierung erzielt werden. Im Literaturvergleich wiesen mehrere Studien vergleichbare Ergebnisse auf und beschreiben die besten Resultate bei Krümmungswinkeln von 32° 21 22 23.
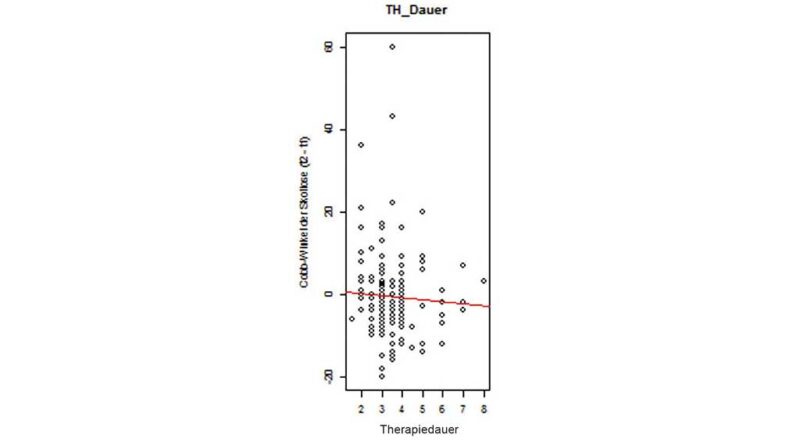
In der Studie der Autoren 24 konnte ein signifikant erhöhtes Risiko der Progredienz der Skoliose in Korrelation mit einer kürzeren Therapiedauer (p = 0,057) nachgewiesen werden. (Abb. 4). Dieses Ergebnis untermauert die Bedeutung einer frühzeitigen Erkennung der Skoliose und eines frühen Beginns der Korsettbehandlung. Der Zeitpunkt der Diagnosestellung ist somit von entscheidender Bedeutung in der Behandlung der idiopathischen adoleszenten Skoliose. Im Hauptwachstumsalter kommt es regelhaft zu einer Zunahme der Krümmung. Dies ist bei der adoleszenten idiopathischen Skoliose der sogenannte puberale Wachstumsspurt. In diesem Zeitraum weist die Skoliose ihre größte Entwicklungsdynamik auf. Die Pubertät beginnt bei Mädchen bei einem Skelettalter von ca. 11 bis 13 Jahren und bei Jungen bei ca. 13 bis 15 Jahren.
Schlussfolgerungen
Das Korsett wird grundsätzlich bis zum Erreichen der Skelettreife getragen. Klinisch entspricht dies einer Zunahme der Körpergröße im Stehen von weniger als 1 cm in einem Jahr. Der Zeitpunkt zum Abtrainieren des Korsetts ist nun klinisch erreicht. Die Skelettreife und somit der Zeitpunkt für den Abschluss der Behandlung soll radiologisch verifiziert werden. Sie entspricht dem Zeitpunkt der Verknöcherung der distalen Radiusepiphyse (gleichzeitig auch dem Erreichen des Risser-Stadiums 5).
Fazit
Die konservative Therapie der idiopathischen adoleszenten Skoliose mittels Chêneau-Korsetts stellt eine effektive Behandlungsform bei Krümmungswinkeln zwischen 20 und 40° am wachsenden Skelett dar. Bei frühzeitiger korrekter Indikationsstellung und konsequenter Tragedauer lässt sich das Risiko einer Progredienz der Skoliose signifikant verringern. Die konservative Skoliosetherapie erfordert ein hohes Maß an Compliance. Die jungen Patienten haben anfänglich oft einen hohen Anspruch in Bezug auf eine sichtbare ästhetische Verbesserung; der Aspekt des Aussehens ist für einen Heranwachsenden von außerordentlicher Wichtigkeit. Das Therapieziel, nämlich die Progredienz aufzuhalten oder deutlich zu verlangsamen, muss verinnerlicht werden, um eine ausreichende Compliance zu erzielen. Das Selbstwertgefühl des Patienten muss oft gesteigert werden, um eine gute Korsettakzeptanz zu erreichen.
Während der Pubertät ist die Motivation, das Korsett zu tragen, nur durch eine enge Zusammenarbeit zwischen dem Patienten, den Eltern, dem Techniker, dem Physiotherapeuten und dem Arzt zu erreichen. Das Resultat ist als Teamleistung anzusehen.
Für die Autoren:
Dr. med. Carmen Weniger
Ärztin für Chirurgie
Gemeinnützige Krankenhausgesellschaft Bamberg
Juraklinik Scheßlitz
Oberend 29
96110 Scheßlitz
c‑weniger@web.de
Begutachteter Beitrag/reviewed paper
Weniger C, Fuchs M, Neubauer C, Fujak A. Effektivität der konservativen Therapie der idiopathischen adoleszenten Skoliose mit Chêneau-Korsett – Grundsätzliche Überlegungen und Versorgung aus orthopädietechnischer Sicht. Orthopädie Technik, 2022; 73 (7): 42–48
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Bernstein P, Seifert J. Die Skoliose im Wachstumsalter. Orthopädie und Unfallchirurgie up2date, 2015; 10: 259–276
- Burwell RG, Dangerfield PH, Moulton A, et al. Whither the etiopathogenesis (and scoliogeny) of adolescent idiopathic scoliosis? Stud Health Technol Inform, 2012; 176: 3–19
- Dimeglio A, Canavese F. Progression or not progression? How to deal with adolescent idiopathic scoliosis during puberty. J Child Orthop, 2013; 6: 43–49
- James JI. Idiopathic Scoliosis. The Prognosis, Diagnosis, and Operative Indication Related to Curve Patterns and the Age at Onset. J Bone Joint Surg, 1954; 36‑B: 36–49
- Mason BW, Edwards ED, Oliver A, et al. Cohort study to test the predictability of the NHS Institute for Innovation and Improvement Paediatric Early Warning System. Arch Dis Child, 2016; 101 (6): 552–555
- Katz DE, Durrani AA. Factors that influence outcome in bracing large curves in patients with adolescent idiopathic scoliosis. Spine, 2001; 26: 2354–2361
- Konieczny MR, Senyurt H, Krauspe R. Epidemiology of adolescent idiopathic scoliosis. J Child Orthop, 2013; 7: 3–9
- Niethard FU, Pfeil J, Biberthaler P et al. Orthopädie und Unfallchirurgie. 8. Aufl. Stuttgart: Thieme, 2017
- Ratahi ED, Crawford HA, Thompson JM, Barnes MJ. Ethnic variance in the epidemiology of scoliosis in New Zealand. J Pediatr Orthop, 2002; 22: 784–787
- D’Agata E, Rigo M, Perez-Testor C, Puigvi NC, Castellano-Tejodor C. Emotional indicators in young patients with Ididopathic Scoliosis: a study through the drawing of Human Figure. Scoliosis, 2014; 9: 27
- Reichel D, Schanz J. Developmental psychological aspects of scoliosis treatment. Pediatr Rehabil, 2003; 6: 221–225
- Schreiber S, Parent EC, Moez EK, et al. The effect of Schroth exercises added to the standard of care on the quality of life and muscle endurance in adolescents with idiopathic scoliosis – an assessor and statistician blinded randomized controlled trial. Scoliosis, 2015; 10: 24
- Chazono M, Tanaka T, Marumo K, et al. Significance of peak height velocity as a predictive factor for curve progression in patients with idiopathic scoliosis. Scoliosis, 2015: 10 (Suppl 2): 55
- Weniger C. Fujak A, Hofner B, Fuchs M, Forst R, Richter RH. Long-term Results of Conservative Therapy of Adolescent Idiopathic Scoliosis Using the Cheneau Brace. Klin Padiatr, 2019; 231: 248–254
- Coillard C, Leroux MA, Zabjek KF, et al. SpineCor – non rigid brace for the treatment of idiopathic scoliosis: Post-treatment results. Eur Spine J, 2003; 12: 141–148
- Kahanovitz N, Levine DB, Lardone J. The part-time Milwaukee brace treatment of juvenile idiopathic scoliosis. Long term follow-up. Clin Orthop Relat Res, 1982; 167: 145–151
- Kuroki H, Inomata N, Hamanaka H, et al. Predictive factors of Osaka Medical College (OMC) brace treatment in patients with adolescent idiopathic scoliosis. Scoliosis, 2015; 10: 11–16
- Negrini S, Atanasio S, Zaina F, et al. End-growth results of bracing and exercises for adolescent idiopathic scoliosis. Prospective worst-case analysis. Stud Health Technol Inform, 2008; 135: 395–408
- Weinstein SL, Dolan LA, Wright JG, et al. Effects of bracing in adolescents with idiopathic scoliosis. N Engl J Med, 2013; 369: 1512–1521
- Weniger C. Fujak A, Hofner B, Fuchs M, Forst R, Richter RH. Long-term Results of Conservative Therapy of Adolescent Idiopathic Scoliosis Using the Cheneau Brace. Klin Padiatr, 2019; 231: 248–254
- Coillard C, Leroux MA, Zabjek KF, et al. SpineCor – non rigid brace for the treatment of idiopathic scoliosis: Post-treatmentresults. Eur Spine J, 2003; 12: 141–148
- Kahanovitz N, Levine DB, Lardone J. The part-time Milwaukee brace treatment of juvenile idiopathic scoliosis. Long termfollow-up. Clin Orthop Relat Res, 1982; 167: 145–151
- Negrini S, Atanasio S, Zaina F, et al. End-growth results of bracing and exercises for adolescent idiopathic scoliosis. Prospective worst-case analysis. Stud Health Technol Inform, 2008; 135: 395–408
- Weniger C. Fujak A, Hofner B, Fuchs M, Forst R, Richter RH. Long-term Results of Conservative Therapy of Adolescent Idiopathic Scoliosis Using the Cheneau Brace. Klin Padiatr, 2019; 231: 248–254