Einleitung
Die Kompressionstherapie stellt die wichtigste konservative Methode bei der Behandlung von Patientinnen und Patienten mit Ödemen aufgrund einer chronischen venösen Insuffizienz (CVI) sowie bei Ulcus cruris venosum (UCV) dar 1 2. Mittels der Kompression kann der pathophysiologische Mechanismus der CVI unterbrochen und Ödeme reduziert werden; somit wird das Fortschreiten der Erkrankung verhindert 3 4 5 6. Gemäß den Leitlinien des Faches ist die Kompressionstherapie mit phlebologischen Kompressionsverbänden (PKV) mit einem Druck von 40 mmHg am Knöchel die erste Option in der Entstauungsphase des Ödems sowie bei Vorliegen eines floriden UCV, während medizinische Kompressionsstrümpfe (MKS) in der Regel in der Erhaltungsphase des venösen Ödems und zur Rezidivprophylaxe bei Patienten mit einem abgeheilten UCV eingesetzt werden 7 8 9 10 11.
Derzeit stehen in Deutschland zahlreiche verschiedene Kompressionssysteme zur Verfügung, deren Wirksamkeit wesentlich vom angelegten Druck und von der Steifigkeit des Materials abhängt. Im klinischen Setting haben sich Mehrkomponenten-Kompressionssysteme in mehreren randomisierten kontrollierten Studien („randomized controlled trials“, RCT) als wirksamer im Vergleich zu Einkomponenten-Kompressionssystemen erwiesen 12. Ferner waren Mehrkomponenten-Kompressionssysteme mit elastischen Verbandkomponenten wirksamer als solche mit unelastischen Bestandteilen 13 14. In der täglichen Praxisroutine hingegen sind neben der Wirksamkeit auch der Tragekomfort für die Patienten sowie deren Akzeptanz und Adhärenz bei der Behandlung wichtig, da eine Kompressionstherapie langfristig angewendet werden muss und daher ein stringentes Mitwirken der Patientinnen und Patienten erfordert 15. Bei der Auswahl des geeigneten Systems sind daher verschiedene Parameter zu berücksichtigen: So sollte das Kompressionssystem einfach und sicher anwendbar sein, um den erwünschten Druck für eine wirksame Therapie reproduzierbar zu erreichen.
Um die Kriterien eines Kompressionssystems im alltäglichen Patientenmanagement bewerten zu können, sind auch Real-Life-Studien beziehungsweise nicht-interventionelle Studien (NIS) gut geeignet, da auf diese Weise Daten eines großen Patientenkollektivs aus Arztpraxen und Behandlungszentren erhoben werden können, ohne dass die in randomisierten kontrollierten Studien (RCT) übliche Selektion der Patienten über spezifische Ein- und Ausschlusskriterien erfolgt.
In diesem Beitrag werden die Ergebnisse einer prospektiven, multizentrischen Real-Life-Studie zu Wirksamkeit, Verträglichkeit und Patientenadhärenz des Mehrkomponenten-Kompressionssystems „UrgoK2“ zusammengefasst 16. Neben der in einer europäischen RCT bereits bestätigten klinischen Wirksamkeit und guten Verträglichkeit bei der Behandlung von Patientinnen und Patienten mit UCV 17 wurden nun Daten von CVI-Patienten mit UCV und/oder mit CVI-assoziierten Ödemen der unteren Gliedmaßen unter den Bedingungen der täglichen Routine untersucht 18.
Design und Ziel der Real-Life-Studie
Die prospektive, multizentrische Real-Life-Studie wurde interdisziplinär mit Ärztinnen und Ärzten verschiedener Fachrichtungen wie Hausärzten, Chirurgen, Dermatologen und Internisten an 103 Studienzentren in Deutschland durchgeführt. Eingeschlossen wurden insgesamt 702 CVI-Patienten mit UCV und/oder einem CVI-bedingten Ödem, die innerhalb des Beobachtungszeitraums vom 1.9.2010 bis zum 20.9.2011 für maximal sechs Wochen ambulant mit dem Kompressionssystem behandelt wurden. In dieser Zeit wurden maximal vier Visiten pro Patient dokumentiert: die Einschlussvisite, zwei Zwischenvisiten sowie die Abschlussvisite.
Studienziel war die Erhebung neuer Erkenntnisse zur Anwendung, Wirksamkeit und Verträglichkeit von „UrgoK2“ an einem größeren, heterogenen Patientenkollektiv in der täglichen Praxisroutine. Dazu wurden die folgenden Parameter untersucht:
- Wundzustand, Wundgröße und Wundumgebung;
- Entwicklung des Ödems, Sprunggelenkmobilität und Knöchelumfang;
- Schmerzen (u. a. subjektiv empfundene Stärke anhand der Visuellen Analogskala [VAS]);
- Patiententoleranz und ‑akzeptanz der Therapie mit dem Mehrkomponenten-Kompressionssystem;
- Vergleich der evaluierten Kompressionstherapie mit anderen Kompressionssystemen.
Bezüglich des Ödems wurde erfasst, ob ein Ödem klinisch nachweisbar war oder aber nicht. Die Auswertung der Studiendaten umfasste jeweils Patientinnen und Patienten mit vier abgeschlossenen Visiten.
Untersuchte Patientenkohorte
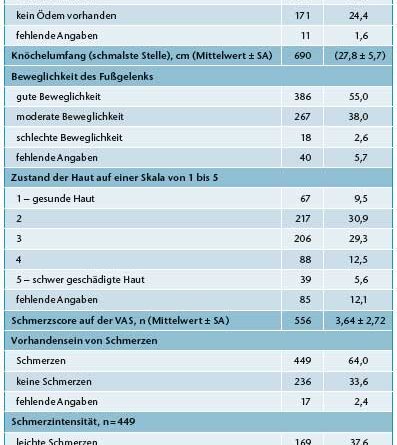
Die in der Studie untersuchte Kohorte wies eingangs typische Eigenschaften von Patienten auf, die in der täglichen Praxisroutine mit Kompressionstherapie behandelt werden. Das Durchschnittsalter lag bei 67 Jahren; es waren mehr Frauen (56 %) als Männer vertreten. Mit einem mittleren Body Mass Index (BMI) von 29 kg/m² waren die Patienten im Durchschnitt übergewichtig; als häufigste Komorbiditäten lagen Bluthochdruck bei 43 % sowie Diabetes bei 26 % der Patientinnen und Patienten vor. Eine ausgeprägte CVI in der Anamnese war ebenfalls charakteristisch, wobei im Fall von 76 % der Patienten Krampfadern dokumentiert wurden; rund 23 % der Patienten litten unter einer Venenentzündung, und bei weiteren 12 % bestand eine Venenthrombose. Bei der Einschlussvisite wiesen 76 % der Patienten einen durchschnittlichen Knöchel-Arm-Druck-Index („ankle brachial pressure index“, ABPI) von 1,1 auf. Die Mehrheit der Patienten (75 %) konnte ohne Hilfe gehen. Die vorhandenen Ulzera waren von leichtem bis mittlerem Schweregrad, wobei die Hälfte der Wunden eine Fläche von weniger als 5 cm² aufwies und weniger als einen Monat vorbestanden hatte. Der überwiegende Anteil der Patienten wies klinisch Hautveränderungen im Behandlungsareal auf: Auf einer Skala von 1 (gesunde Haut) bis 5 (schwere Hautschädigung) hatten lediglich 9,5 % eine unauffällige Haut, 30,9 % wiesen in der Skala von 1 bis 5 einen Grad 2 auf, 39,3 % einen Grad 3, 12,5 % einen Grad 4 und 5,6 % einen Grad 5. 59 % wiesen ein Ulcus cruris auf (Tab. 1).
Untersuchtes Kompressionssystem
Das in der hier vorgestellten Studie evaluierte Mehrkomponenten-Kompressionssystem „UrgoK2“ (Laboratoires Urgo, Paris, Frankreich) ist seit 2005 CE-gekennzeichnet und in Deutschland seit 2009 erhältlich. Es kombiniert eine wattierte unelastische Binde mit kurzer Dehnung (Viskose-Polyester-Baumwollpolsterung auf einer gestrickten Polyamid-Elastan-Schicht) zur Kompression, Absorption und zum Schutz mit einer kohäsiv elastischen Binde mit langer Dehnung aus Acryl, Polyamid und Elastan 19 (Abb. 1).
„UrgoK2“ ist indiziert für die Behandlung von Patienten mit UCV, venösen Ödemen und Lymphödemen, die eine therapierelevante Kompression von etwa 40 mmHg am Knöchel erfordern. Auf jeder Binde befindet sich ein optischer Druckindikator, der das korrekte Dehnen und Überlappen der Binden anzeigt und eine reproduzierbare Anwendung ermöglicht. Das System ist rutschfest und gewährleistet eine kontinuierliche, therapeutisch wirksame Kompression sowohl in Ruhe (moderater Ruhedruck) als auch in Bewegung (hoher Arbeitsdruck), wobei der therapeutische Druck bereits beim ersten Anlegen erreicht und für bis zu sieben Tage aufrechterhalten werden kann 20 21 22. Das System ist für das Tragen am Tag sowie nachts geeignet.
Ergebnisse
Ödemreduktion und verbesserte Sprunggelenkmobilität
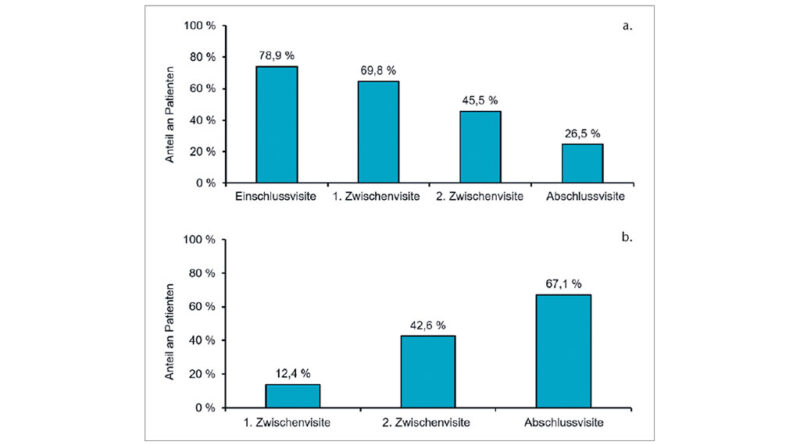
Während des Studienzeitraums nahm der Anteil an Patientinnen und Patienten mit Ödemen (mit oder ohne Ulkus) von 74 % zu Studienbeginn unter der evaluierten Kompressionstherapie auf 25 % zum Zeitpunkt der Abschlussvisite ab (Abb. 2a). Bei 67 % der Patienten mit Ödem zum Zeitpunkt der Einschlussvisite hatte sich dieses zum Studienende hin vollständig zurückgebildet (Abb. 2b). Weiterhin verbesserte sich die Sprunggelenkmobilität unter der verwendeten Mehrkomponenten-Kompressionstherapie: Der Anteil an Patienten mit guter Sprunggelenkbeweglichkeit stieg von 55 % bei der Einschlussvisite auf 71 % bei der Abschlussvisite an, während der Anteil der Patienten mit mäßiger oder schlechter Sprunggelenkbeweglichkeit von 41 % auf 28 % zurückging. Der Anteil an Patienten mit einer Verbesserung der Sprunggelenkbeweglichkeit bei anfangs nur mäßiger oder schlechter Beweglichkeit des Sprunggelenks stieg kontinuierlich an und erreichte bei der Abschlussvisite 44 %.
Wundheilung und Hautzustand
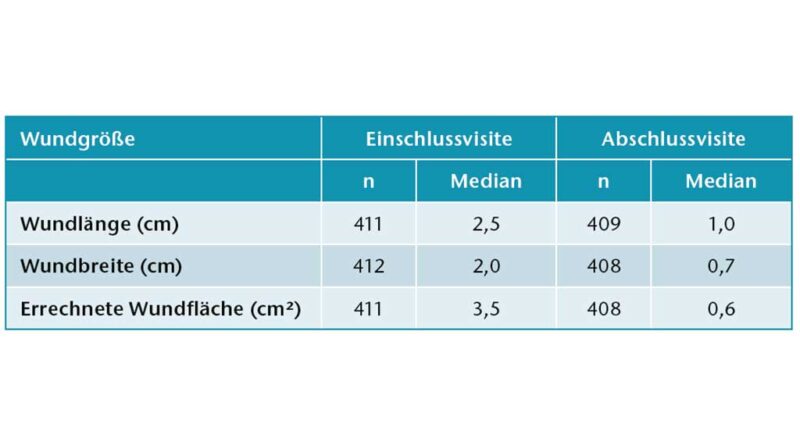
Bei 31 % der Patientinnen und Patienten mit UCV in der Einschlussvisite wurde im Rahmen der Abschlussvisite ein Wundverschluss und bei 62 % eine Verbesserung der Wundheilung dokumentiert. Die Wundfläche verringerte sich, Wundlänge und ‑breite nahmen ab (Tab. 2).
Weiterhin verbesserte sich der Hautzustand im Verlauf der Kompressionstherapie: Während der Hautzustand zu Studienbeginn lediglich bei 38 % der Patientinnen und Patienten als gesund seitens der behandelnden Ärzte beurteilt wurde, war der Anteil der Teilnehmenden mit gesundem Hautzustand bereits auf 65 % zum Zeitpunkt der 1. Zwischenvisite angestiegen. Im Rahmen der Abschlussvisite bewerteten die Behandlerinnen und Behandler den Hautzustand bei 74 % der Teilnehmenden im Vergleich zum Erstbesuch als verbessert, bei 20 % als unverändert und nur bei 0,4 % als verschlechtert.
Schmerzen
Mit fortschreitender Wundheilung und Ödemreduktion nahmen auch die Schmerzen deutlich ab. Äußerten zu Behandlungsbeginn noch 64 % der Patientinnen und Patienten Schmerzen, so waren es zu Studienende noch 27 %. Auch ein Rückgang der Schmerzintensität war zu verzeichnen: Die meisten Teilnehmenden gaben in der Abschlussvisite nur leichte Schmerzen an; das durchschnittliche subjektive Schmerzempfinden gemäß VAS sank um 67 % im Vergleich zur Einschlussvisite.
Patientenkomfort und Therapieakzeptanz
Die über Jahre andauernde effektive Behandlung einer CVI ist nur mittels einer hohen Adhärenz der Patientinnen und Patienten möglich. Ob das hier vorgestellte Mehrkomponenten-Kompressionssystem aus Patientensicht die Voraussetzungen für eine langfristige Anwendung erfüllt, wurde anhand ihrer persönlichen Erfahrungen unter der alltäglichen Therapie bewertet. Untersucht wurden die Aspekte Patientenkomfort, Schmerzen, Unbehagen und Patientenakzeptanz. Ergebnisse im Einzelnen:
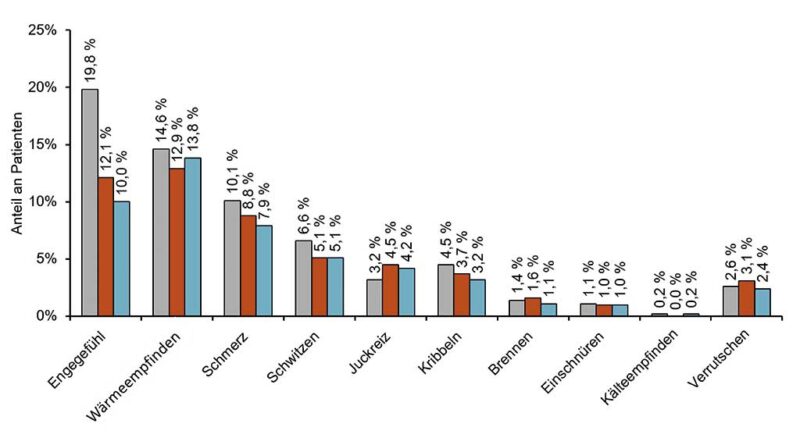
- Patientenkomfort: Hinsichtlich des empfundenen Komforts bei der Kompressionstherapie berichtete etwas mehr als die Hälfte der Patientinnen und Patienten bei den Visiten keine besondere Empfindung beim Tragen der Binden (Abb. 3). Ein Engegefühl beschrieben zu Behandlungsbeginn noch rund 20 % der Teilnehmenden; sie gewöhnten sich jedoch mit fortschreitender Therapie an das System, sodass der Anteil in der Abschlussvisite nur noch bei 10 % lag. Während des Studienzeitraums wurde das Tragen des Kompressionssystems außerdem von etwa 14 % der Teilnehmenden mit einem Wärmeempfinden in Verbindung gebracht.
- Schmerzen: Zur ersten Zwischenvisite berichteten 10 % der Patientinnen und Patienten von Schmerzen beim Tragen des Kompressionssystems; bei der Abschlussvisite waren es noch 8 %.
- Unbehagen: Der Anteil an Patientinnen und Patienten, der bei der Abschlussvisite ein Gefühl des Unbehagens angab, war bei Teilnehmenden mit Ödemen ohne UCV höher (58 %) als bei solchen mit UCV mit oder ohne Ödem (32 %). Weitere genannte Empfindungen sind in Abbildung 3 dargestellt. Ein Verrutschen des Verbandes wurde lediglich von weniger als 4 % der Teilnehmenden berichtet.
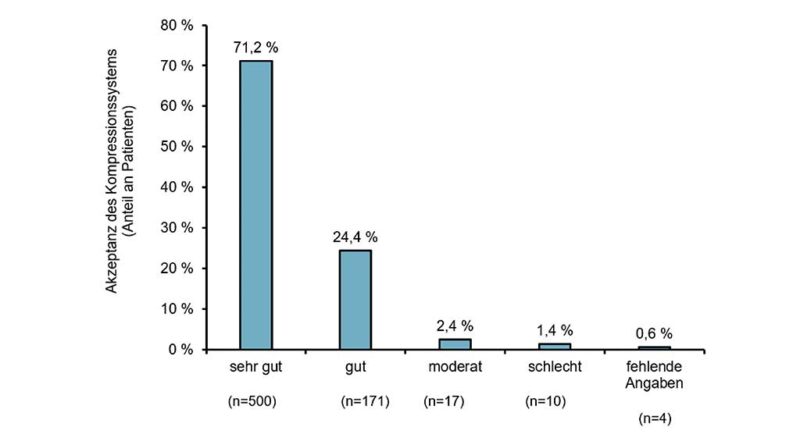
- Patientenakzeptanz: Die Akzeptanz der Kompressionstherapie wurde in der Abschlussvisite von der großen Mehrheit der Teilnehmenden mit „sehr gut“ (71 %) oder „gut“ (24 %) bewertet (Abb. 4). Lediglich in 4 % der Fälle war die Bewertung mäßig oder schlecht. Bereits in der 1. Zwischenvisite fühlten sich 86 % der Teilnehmenden in ihren Alltagsaktivitäten durch die Kompressionstherapie nicht beeinträchtigt; in der Abschlussvisite gaben dies sogar 96 % an. Der ABPI der Patientinnen und Patienten sowie das Vorhandensein einer Wunde oder eines Ödems bei der Einschlussvisite hatten keinen signifikanten Einfluss auf die mit „gut“ beurteilte Akzeptanz des evaluierten Kompressionssystems.
Bewertung des Kompressionssystems durch Ärztinnen und Ärzte
Unabhängig vom ABPI oder vom Vorhandensein einer Wunde oder eines Ödems zu Beginn der Studie wurde die lokale Verträglichkeit des Kompressionssystems seitens der Ärztinnen und Ärzte bei 98 % der Teilnehmenden als „sehr gut“ beziehungsweise „gut“ bewertet. Weiterhin befanden die Behandelnden die Therapie mit dem evaluierten Mehrkomponenten-Kompressionssystem bei 94 % der Patienten besser im Vergleich zu ihren Erfahrungen mit anderen Kompressionssystemen. Ähnliche Ergebnisse wurden unabhängig von der Art der Kompressionssysteme, die die Teilnehmenden zuvor benutzt hatten, und unabhängig vom ABPI der Patienten dokumentiert.
Faktoren, die die Auswahl des Kompressionssystems beeinflussen
In der Gesamtbeurteilung wurde das Mehrkomponenten-Kompressionssystem für die meisten Patientinnen und Patienten in der Abschlussvisite seitens der Ärztinnen und Ärzte als „sehr nützlich“ (78 %) oder „nützlich“ (19 %) eingestuft. Lediglich für 2 % der Behandelten schien die Verwendung des Systems kaum oder nicht sinnvoll. Dabei spielten nach Ansicht der Ärzte insbesondere die folgenden Faktoren bei der Auswahl des Kompressionssystems eine Rolle:
- einfache Handhabung/Anwendung der Binden,
- eigene Erfahrung mit den Binden,
- Komfort der Patientinnen und Patienten beim Tragen der Binden,
- Tragedauer ohne notwendigen Wechsel,
- Möglichkeit der selbstständigen Kompressionsversorgung durch die Patienten oder durch Angehörige.
Insbesondere die Tragedauer des getesteten Systems erwies sich in der vorliegenden Studie als vorteilhaft, denn das Kompressionssystem musste in den meisten Fällen nur ein- oder zweimal pro Woche gewechselt werden.
Fazit
In der vorgestellten Real-Life-Studie wird erstmalig über die gute Akzeptanz seitens der Patienten und der Behandler sowie über die Verträglichkeit und Nützlichkeit des eingesetzten Mehrkomponenten-Kompressionssystems „UrgoK2“ zur Behandlung von CVI-Patienten mit UCV und/oder CVI-bedingtem Ödem berichtet. Diese Ergebnisse einer großen Kohorte von unter täglichen Praxisbedingungen behandelten Patientinnen und Patienten bestätigen und ergänzen die bereits aus klinischen Studien vorliegenden Ergebnisse und vermitteln Erkenntnisse über das Wirksamkeits- und Sicherheitsprofil des Mehrkomponenten-Kompressionssystems 23.
Auch wenn der vom Mehrkomponenten-Kompressionssystem jeweils erreichte Anlegedruck nicht gemessen wurde, kann aufgrund der guten Ergebnisse hinsichtlich Ödemreduktion und Wundheilung davon ausgegangen werden, dass der angestrebte therapeutische Druck überwiegend erreicht und somit eine wichtige Voraussetzung für die Wirksamkeit einer Kompressionstherapie erfüllt wurde 24. Einen weiteren, essenziell wichtigen Aspekt bei der Kompressionstherapie stellen Therapieakzeptanz und Adhärenz der Patientinnen und Patienten dar, da die Behandlung aufgrund des chronischen Verlaufs der Erkrankung langfristig durchzuführen ist und das Mitwirken der Patientinnen und Patienten erfordert. Das untersuchte System erwies sich auch in diesem Punkt als vorteilhaft – die große Mehrheit der Behandelten empfand das System als komfortabel ohne Beeinträchtigungen im Alltag. Aus Ergebnissen vorangegangener Studien ist bereits bekannt, dass für eine anhaltende Therapietreue der Patientinnen und Patienten gegenüber dem jeweils untersuchten System insbesondere folgende Aspekte ausschlaggebend sind:
- eine geringere Schmerzintensität,
- weniger Juckreiz oder Wärmeentwicklung,
- eine bessere Tragezeit mit weniger häufigem Verrutschen sowie
- die verbesserte Möglichkeit, Schuhe zu tragen 25.
Auch die befragten Ärztinnen und Ärzte sahen im Vergleich mit anderen Kompressionssystemen hinsichtlich der lokalen Verträglichkeit einen Nutzen für ihre Patientinnen und Patienten, sodass der Einsatz des untersuchten Mehrkomponenten-Kompressionssystems eine effektive und sichere Option zur Erstlinientherapie in der Behandlung von CVI-Patienten mit UCV und/oder mit CVI-assoziierten Ödemen darstellt. Weiterhin können die lange Tragedauer des Kompressionssystems und die dadurch seltener erforderlichen Behandlungen bei den teilweise erheblichen Unterbrechungen der Versorgung durch Gesundheitsdienste beispielsweise aufgrund der aktuellen COVID-19-Pandemie von Vorteil sein.
Ausblick
Auch wenn bereits zahlreiche Kompressionssysteme mit guter Wirksamkeit und gleichzeitig hoher Patientenakzeptanz verfügbar sind, erhält nach wie vor ein erheblicher Anteil von Patientinnen und Patienten in der täglichen Praxisroutine keine angemessene Kompressionstherapie 26 27 28. Häufige Gründe dafür sind:
- mangelnde Therapieakzeptanz seitens der Patientinnen und Patienten,
- Schwierigkeiten der Patienten und Behandler bei komplizierten Anlegetechniken,
- Schwierigkeiten beim Erreichen des notwendigen Andrucks 29 30.
Demnach besteht nach wie vor die Notwendigkeit, Kompressionssysteme bei gleichbleibend guter Wirksamkeit weiterhin zu verbessern und ihre Anwendung zu vereinfachen.
Eine Weiterentwicklung des hier vorgestellten Mehrkomponenten-Kompressionssystems „UrgoK2“ stellt das seit dem 1. März 2022 in Deutschland neu verfügbare System „UrgoK1“ (Laboratoires Urgo, Paris, Frankreich) dar. Dabei handelt es sich um ein Mehrkomponenten-Kompressionssystem aus Polyamid‑, Elastan- und Polyestergarnen, die über eine spezielle Stricktechnologie miteinander zu einer einzigen Binde verbunden sind. Erste Untersuchungen an gesunden Probanden zeigten bereits, dass „UrgoK2“ und das neu entwickelte System „UrgoK1“ bezüglich Kompressionsdruck, Halteeigenschaften und lokaler Verträglichkeit vergleichbar sind, „UrgoK1“ mit nur einer Binde jedoch von den meisten Probandinnen und Probanden als deutlich angenehmer empfunden wird 31. Dies könnte zusätzlich ein Vorteil hinsichtlich der Adhärenz bei der Anwendung des Systems bei Patienten mit UCV und Ödemen sein.
Hinweis
Die vorliegende Publikation basiert auf einem Vortrag von M. Stücker im Rahmen der 63. Jahrestagung der DGP vom 8. bis zum 11. September 2021 in Aachen sowie auf der folgenden Publikation: Stücker M, Münter KC, Erfurt-Berge C, Lützkendorf S, Eder S, Möller U, Dissemond J. Multicomponent compression system use in patients with chronic venous insufficiency: a real-life prospective study. J Wound Care, 2021; 30: 400–412. doi: 10.12968/jowc.2021.30.5.400
Danksagung
Die Autoren danken Dr. Uta Faust und Dr. Andrea Rathmann-Schmitz (Bonn, Deutschland) für die Unterstützung bei der Koordination, der redaktionellen Anpassung und der kritischen Durchsicht im Rahmen der Manuskripterstellung.
Interessenkonflikte
Prof. Dr. med. Markus Stücker hat finanzielle Zuwendungen für Vorträge, Studien und/oder Beratungen von den Firmen Bauerfeind, Bayer, Urgo, Sanofi Aventis, Sigvaris, Juzo, Daiichi Sankyo, Mölnlycke und Medi erhalten.
Prof. Dr. med. Joachim Dissemond hat finanzielle Zuwendungen für Vorträge, Studien und/oder Beratungen von den Firmen B. Braun, Bauerfeind, BSN, Convatec, Coloplast, Draco, Juzo, Lohmann & Rauscher, Medi, Mölnlycke, Smith & Nephew, Piomic, Thuasne, Uluru und Urgo erhalten.
Für die Autoren:
Prof. Dr. med. Markus Stücker
Geschäftsführender Direktor
Venenzentrum der Dermatologischen und Gefäßchirurgischen Kliniken
Kliniken der Ruhr-Universität Bochum im St. Maria-Hilf-Krankenhaus
Hiltroper Landwehr 11–13
44805 Bochum
markus.stuecker@klinikum-bochum.de
Begutachteter Beitrag/reviewed paper
Stücker M, Dissemond J. Zusammenfassung einer prospektiven Real-Life-Studie über ein Mehrkomponenten-Kompressionssystem bei Patienten mit chronischer venöser Insuffizienz. Orthopädie Technik, 2022; 73 (6): 46–52
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Harding K. Simplifying venous leg ulcer management. Consensus recommendations. Wounds Int, 2015. https://www.woundsinternational.com/resources/details/simplifying-venous-leg-ulcer-management-consensus-recommendations (Zugriff am 05.05.2022)
- Wittens C, Davies AH, Bækgaard N, Broholm R, Cavezzi A, Chastanet S, de Wolf M, Eggen C, Giannoukas A, Gohel M, Kakkos S, Lawson J, Noppeney T, Onida S, Pittaluga P, Thomis S, Toonder I, Vuylsteke M, Esvs Guidelines C, Kolh P, de Borst GJ, Chakfé N, Debus S, Hinchliffe R, Koncar I, Lindholt J, de Ceniga MV, Vermassen F, Verzini F, Document R, De Maeseneer MG, Blomgren L, Hartung O, Kalodiki E, Korten E, Lugli M, Naylor R, Nicolini P, Rosales A. Editor’s choice – management of chronic venous disease: clinical practice guidelines of the European Society for Vascular Surgery (ESVS). Eur J Vasc Endovasc Surg, 2015; 49: 678–737. doi: 10.1016/j.ejvs.2015.02.007
- Harding K. Simplifying venous leg ulcer management. Consensus recommendations. Wounds Int, 2015. https://www.woundsinternational.com/resources/details/simplifying-venous-leg-ulcer-management-consensus-recommendations (Zugriff am 05.05.2022)
- Wittens C, Davies AH, Bækgaard N, Broholm R, Cavezzi A, Chastanet S, de Wolf M, Eggen C, Giannoukas A, Gohel M, Kakkos S, Lawson J, Noppeney T, Onida S, Pittaluga P, Thomis S, Toonder I, Vuylsteke M, Esvs Guidelines C, Kolh P, de Borst GJ, Chakfé N, Debus S, Hinchliffe R, Koncar I, Lindholt J, de Ceniga MV, Vermassen F, Verzini F, Document R, De Maeseneer MG, Blomgren L, Hartung O, Kalodiki E, Korten E, Lugli M, Naylor R, Nicolini P, Rosales A. Editor’s choice – management of chronic venous disease: clinical practice guidelines of the European Society for Vascular Surgery (ESVS). Eur J Vasc Endovasc Surg, 2015; 49: 678–737. doi: 10.1016/j.ejvs.2015.02.007
- Aloi TL, Camporese G, Izzo M, Kontothanassis D, Santoliquido A. Refining diagnosis and management of chronic venous disease: Outcomes of a modified Delphi consensus process. Eur J Intern Med, 2019; 65: 78–85. doi: 10.1016/j.ejim.2019.03.005
- Eberhardt RT, Raffetto JD. Chronic venous insufficiency. Circulation, 2014; 130: 333–346. doi: 10.1161/CIRCULATIONAHA.113.006898
- Harding K. Simplifying venous leg ulcer management. Consensus recommendations. Wounds Int, 2015. https://www.woundsinternational.com/resources/details/simplifying-venous-leg-ulcer-management-consensus-recommendations (Zugriff am 05.05.2022)
- O’Donnell TF Jr, Passman MA, Marston WA, Ennis WJ, Dalsing M, Kistner RL, Lurie F, Henke PK, Gloviczki ML, Eklof BG, Stoughton J, Raju S, Shortell CK, Raffetto JD, Partsch H, Pounds LC, Cummings ME, Gillespie DL, McLafferty RB, Murad MH, Wakefield TW, Gloviczki P. Management of venous leg ulcers: clinical practice guidelines of the Society for Vascular Surgery ® and the American Venous Forum. J Vasc Surg, 2014; 60: 3s–59s. doi: 10.1016/j.jvs.2014.04.049
- O’Meara S, Cullum N, Nelson EA, Dumville JC. Compression for venous leg ulcers. Cochrane Database Syst Rev, 2012; 11: CD000265. doi: 10.1002/14651858.CD000265.pub3
- Scottish Intercollegiate Guidelines Network (SIGN). Management of chronic venous leg ulcers. A national clinical guideline. Edinburgh: SIGN, 2010. https://www.sign.ac.uk/media/1058/sign120.pdf (Zugriff am 27.04.2022).
- Deutsche Gesellschaft für Phlebologie e. V. (DGP). S2k-Leitlinie „Medizinische Kompressionstherapie der Extremitäten mit Medizinischem Kompressionsstrumpf (MKS), Phlebologischem Kompressionsverband (PKV) und Medizinischen adaptiven Kompressionssystemen (MAK)“ (AWMF-Leitlinienregister Nr. 037–005). Stand: 31.12.2018, gültig bis 31.12.2023. https://www.awmf.org/uploads/tx_szleitlinien/037–005l_S3k_Medizinische-Kompressionstherapie-MKS-PKV_2019-05.pdf (Zugriff am 27.04.2022)
- O’Meara S, Cullum N, Nelson EA, Dumville JC. Compression for venous leg ulcers. Cochrane Database Syst Rev, 2012; 11: CD000265. doi: 10.1002/14651858.CD000265.pub3
- Ashby RL, Gabe R, Ali S, Adderley U, Bland JM, Cullum NA, Dumville JC, Iglesias CP, Kang’ombe AR, Soares MO, Stubbs NC, Torgerson DJ. Clinical and cost-effectiveness of compression hosiery versus compression bandages in treatment of venous leg ulcers (Venous leg Ulcer Study IV, VenUS IV): a randomised controlled trial. Lancet, 2014; 383: 871–879. doi: 10.1016/s0140-6736(13)62368–5
- Lazareth I, Moffatt C, Dissemond J, Lesne Padieu AS, Truchetet F, Beissert S, Wicks G, Tilbe H, Sauvadet A, Bohbot S, Meaume S. Efficacy of two compression systems in the management of VLUs: results of a European RCT. J Wound Care, 2012; 21: 553–554, 556, 558 passim. doi: 10.12968/jowc.2012.21.11.553
- Jünger M, Ladwig A, Bohbot S, Haase H. Comparison of interface pressures of three compression bandaging systems used on healthy volunteers. J Wound Care, 2009; 18: 474, 476–480. doi: 10.12968/jowc.2009.18.11.45000
- Stücker M, Münter KC, Erfurt-Berge C, Lützkendorf S, Eder S, Möller U, Dissemond J. Multicomponent compression system use in patients with chronic venous insufficiency: a real-life prospective study. J Wound Care, 2021; 30: 400–412. doi: 10.12968/jowc.2021.30.5.400
- Jünger M, Ladwig A, Bohbot S, Haase H. Comparison of interface pressures of three compression bandaging systems used on healthy volunteers. J Wound Care, 2009; 18: 474, 476–480. doi: 10.12968/jowc.2009.18.11.45000
- Stücker M, Münter KC, Erfurt-Berge C, Lützkendorf S, Eder S, Möller U, Dissemond J. Multicomponent compression system use in patients with chronic venous insufficiency: a real-life prospective study. J Wound Care, 2021; 30: 400–412. doi: 10.12968/jowc.2021.30.5.400
- Stücker M, Münter KC, Erfurt-Berge C, Lützkendorf S, Eder S, Möller U, Dissemond J. Multicomponent compression system use in patients with chronic venous insufficiency: a real-life prospective study. J Wound Care, 2021; 30: 400–412. doi: 10.12968/jowc.2021.30.5.400
- Benigni JP, Lazareth I, Parpex P, Gerard JL, Alves M, Vin F, Meaume S, Senet P, Allaert FA. Efficacy, safety and acceptability of a new two-layer bandage system for venous leg ulcers. J Wound Care, 2007; 16: 385–390. doi: 10.12968/jowc.2007.16.9.27866
- Greenstein E, Tickner A. Addressing compression continuity, consistency, and comfort using a dual compression system. Wound Manag Prev, 2020; 66: 4–7
- Pilati L, Housermann D. Comparing 2‑layer with traditional 4‑layer compression therapy. Wound Manag Prev, 2020; 66: 8–9
- Stücker M, Münter KC, Erfurt-Berge C, Lützkendorf S, Eder S, Möller U, Dissemond J. Multicomponent compression system use in patients with chronic venous insufficiency: a real-life prospective study. J Wound Care, 2021; 30: 400–412. doi: 10.12968/jowc.2021.30.5.400
- Rabe E, Pannier F. Societal costs of chronic venous disease in CEAP C4, C5, C6 disease. Phlebology, 2010; 25 Suppl 1: 64–67. doi: 10.1258/phleb.2010.010s09
- Stücker M, Münter KC, Erfurt-Berge C, Lützkendorf S, Eder S, Möller U, Dissemond J. Multicomponent compression system use in patients with chronic venous insufficiency: a real-life prospective study. J Wound Care, 2021; 30: 400–412. doi: 10.12968/jowc.2021.30.5.400
- Benigni JP, Balet F, Guidet B, Tacca O. Statischer Stiffness-Index von zwei Multikomponenten-Bandagen-Kompressionssystemen: Ergebnisse einer randomisierten kontrollierten Studie an gesunden Probanden. Phlebologie, 2022; 51: 21–30
- Pottier A, Le Thuaut A, Durand C, Germond AM, Laurent A, Cartron E. [Evaluation of compression bandage application technique in patients with venous leg ulcers: A mixed methods observational study]. Rech Soins Infirm, 2019; 137: 91–98. doi: 10.3917/rsi.137.0091
- Stansal A, Lazareth I, Michon Pasturel U, Ghaffari P, Boursier V, Bonhomme S, Sfeir D, Priollet P. Compression therapy in 100 consecutive patients with venous leg ulcers. J Mal Vasc, 2013; 38: 252–258. doi: 10.1016/j.jmv.2013.05.006
- Benigni JP, Balet F, Guidet B, Tacca O. Statischer Stiffness-Index von zwei Multikomponenten-Bandagen-Kompressionssystemen: Ergebnisse einer randomisierten kontrollierten Studie an gesunden Probanden. Phlebologie, 2022; 51: 21–30
- Stansal A, Lazareth I, Michon Pasturel U, Ghaffari P, Boursier V, Bonhomme S, Sfeir D, Priollet P. Compression therapy in 100 consecutive patients with venous leg ulcers. J Mal Vasc, 2013; 38: 252–258. doi: 10.1016/j.jmv.2013.05.006
- Benigni JP, Balet F, Guidet B, Tacca O. Statischer Stiffness-Index von zwei Multikomponenten-Bandagen-Kompressionssystemen: Ergebnisse einer randomisierten kontrollierten Studie an gesunden Probanden. Phlebologie, 2022; 51: 21–30