Einleitung
Das Stoma – also die Hautöffnung, durch die bei einer endo-exo-prothetischen Operation das Endomodul nach außen gelegt wird, um sodann die Exoprothese daran zu befestigen – stand zu Beginn des Aufkommens der Osseointegration häufiger in der Kritik. Bakterielle Entzündungen oder tieferliegende Infektionen waren gerade anfangs Risiken, die bei der Entscheidung für oder gegen eine entsprechende Versorgung abgewogen werden mussten 1. Mittlerweile hat sich das Verfahren weiter etabliert und wird deutschlandweit in Kliniken als Versorgungsoption angeboten. Dennoch bleibt die Vermeidung von Stomakomplikationen und damit verbundenen Schmerzen weiterhin eine der größten Herausforderungen im Rehabilitationsprozess 2.
Im Idealfall sollten bei den Patientinnen und Patienten nach Abschluss der Wundheilung („Step 1“: Einbringen des Endomoduls, „Step 2“: Anlegen des Stomakanals) keine Schmerzen am Stoma auftreten. Die Erfahrungen der Autoren zeigen aber, dass dies oftmals nicht der Fall ist. Die Schmerzen können verschiedenste Ursachen haben und sollten in jedem Fall abgeklärt und behandelt werden, damit sich daraus kein chronischer Schmerz entwickelt.
Die folgende praxisnahe Einteilung und das Verständnis der zugrundeliegenden Mechanismen sollen helfen, bestehende Schmerzzustände weitestgehend einzuordnen und Ideen für eine passende Therapie zu liefern. Überlappungen bezüglich der Schmerzcharakteristik und der örtlichen Zuordnung oder die Koexistenz verschiedener Schmerzphänomene sind dabei nicht unüblich (Abb. 1). Entsprechend der Graphik lässt sich der Stumpfschmerz in Knochen und Muskulatur assoziierte, Stoma assoziierte und Neurom assoziierte Schmerzen unterteilen.
Knochen- und muskulatur-assoziierte Schmerzen
Frühe ossäre Schmerzen sind vergleichbar mit dem Gefühl, das Patienten nach einer Standard-Pressfit-Endoprothesen-Implantation verspüren; auch können Fissuren (haarfeine Spaltungen) im Schaftbereich ossär bedingte Schmerzen erzeugen. Diese sind in der Regel jedoch nur kurzzeitig vorhanden und eher erträglicher Natur. Die funktionelle Beanspruchung der stumpfführenden Muskulatur nach Endo-Exo-Versorgung dagegen unterscheidet sich grundlegend von der Beanspruchung bei einer herkömmlichen Schaftversorgung.
Vor einer Endo-Exo-Versorgung ist beispielsweise der femorale Schaft oftmals in Flexion und Abduktion unphysiologisch fehlausgerichtet. Die Axialisierung (anatomisches und funktionelles Realignment) des fehlausgerichteten Femurs nach der Versorgung führt in der frühen postoperativen Phase zu einer Dehnung der glutealen und auch der Hüftbeugemuskulatur und prinzipiell zu einer funktionellen Reintegration früher dysfunktionaler Muskelgruppen. Diese Wieder- und Überbeanspruchung spiegelt sich in einer temporären Übersäuerung bzw. einer Myopathie der nicht trainierten Muskulatur wider. Hinzu kommen Insertions- bzw. Kopplungsschmerzen im Bereich der neu geschaffenen und sich neu formierenden Muskelinsertionen oder ‑adhäsionen nach einer Stumpfkorrektur.
Die muskelbasierten Beschwerden sind zwar in der Regel eher relativ gut erträglich, nichtsdestotrotz erzeugen sie Restriktionen im Rahmen der Rehabilitation, etwa eine temporäre Belastungsreduktion oder Reha-Pausen, wobei aber die Muskulatur weiterhin trainiert bzw. konditioniert werden sollte, um die allgemeinen Rehabilitationsziele – in der Regel eine stützenfreie, symmetrische und ausdauernde Alltagsbelastung – erreichen zu können.
Stomaassoziierte Schmerzen
Die Ursachen für fokale Stomaschmerzen lassen sich in mechanische Irritationen und Infektionen unterteilen, wobei auch hier eine gewisse gegenseitige Abhängigkeit (Kontaminations-Kolonisations-Infektionssequenz) unterstellt werden darf. Chronische Irritationen auf der Grundlage eines „feuchten“ Stomas bei engem und auch langem Stomakanal (bei einem Weichteilplus) und dadurch eingeschränkter Selbstreinigung oder erschwerter Pflege können eine Kolonisierung mit Bakterien und eine Infektion begünstigen. Das frische Stoma nach der Operation ist anfälliger für eine mechanische Irritation; hier kann es immer wieder zu leichten Verklebungen oder Blutungen kommen. Erst wenn sich der Stomakanal epithelialisiert und sich eine Barriere gegenüber dem subkutanen Fettgewebe etabliert hat, werden sich Sekretion und Infektanfälligkeit weniger ausgeprägt zeigen.
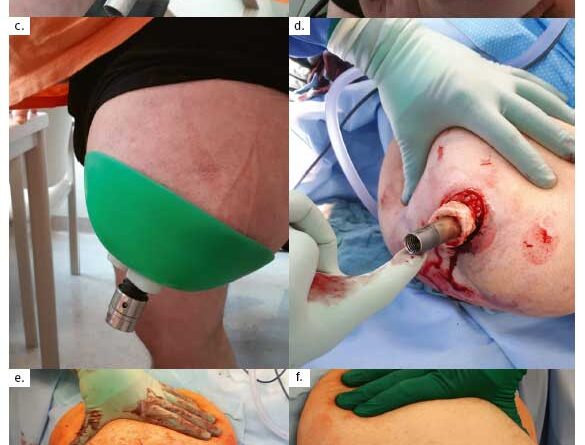
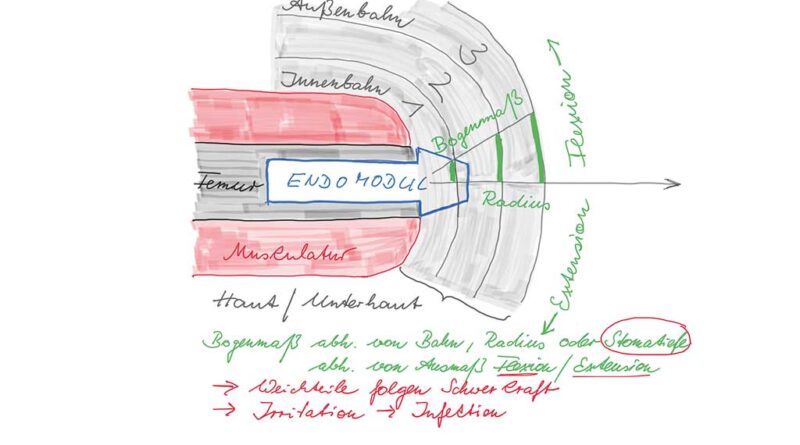
Die chirurgische Konversion von einem „feuchten“ zu einem „trockenen“ Stoma mit Modifikationen der Myodese (neben der Myoplastik eine der beiden üblichen Operationstechniken zur Deckung des Stumpfes bei einer Amputation) hat sich nachhaltig auf das anfangs hohe Infektionsrisiko ausgewirkt 3. Dieses Verfahren hat anders als bei der klassischen Amputation einen muskelfreien Durchtrittsbereich zum Ziel und ist darüber hinaus mit einer weiteren Ausdünnung des subkutanen Fettgewebes verbunden. Ein Weichteilplus in der Nähe des Stomas bei transfemoraler Amputation wird sich immer auch auf das angrenzende Stoma auswirken – der Einfluss dieses Weichteilüberschusses ist lage- und belastungsabhängig (jeweils im Liegen, Sitzen und Stehen/Laufen) different zu bewerten und schließt an dieser Stelle Überlegungen zu einer Verbesserung der Stomapositionierung (isometrische Platzierung) ein (Abb. 2) (Abb. 3a‑f).
Bei Neuauftreten von Stomaschmerzen im weiteren Verlauf, nach Etablierung desselben mit zeitgleicher Änderung der Sekretion (Änderung in Quantität und Qualität) sollte ein stomaassoziierter Infekt suspiziert werden. In Abhängigkeit vom Lokalbefund muss über die Notwendigkeit einer antibiotischen Therapie entschieden werden. In jedem Fall sollte die Stomapflege intensiviert werden, beispielsweise in Form einer Anhebung der Frequenz von ein- auf zwei- bis dreimal täglich. Die Entzündungswerte sollten im besten Fall bestimmt und ein Abstrich entnommen werden, um nach initial kalkulierter Therapie eine Anpassung der antibiotischen Therapie vornehmen zu können.
Neurom/neuropathisch assoziierte Schmerzen
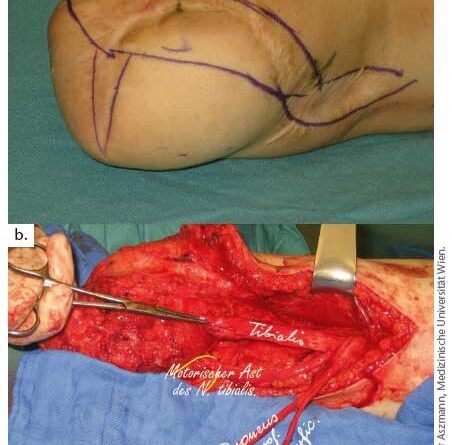
Die Differenzierung der verschiedenen Schmerzphänomene kann anhand einer Zeitachse in „akut“ und „chronisch“ erfolgen: Während die genannten Muskelschmerzen vor allem in der frühen Phase der Rehabilitation anzutreffen sind, gelingt die Differenzierung der chronischen Beschwerden – lokal nozizeptiv, neuropathisch und neurombedingt – nicht immer zufriedenstellend. Neurome in der Nähe des Stomas können durch afferente Fasern aus dem Stomabereich getriggert werden und damit zu einem fortgeleiteten Schmerz führen. Dieses Phänomen führt wahrscheinlich nicht selten dazu, dass die Ursache der Beschwerden direkt am Stoma gesucht und in erster Linie eine mechanische Irritation in Erwägung gezogen wird. Die klassische „Odyssee“ von Patientinnen und Patienten mit Neurom- bzw. mit neuropathischen Beschwerden startet daher oft mit einer oder mehreren Stomarevisionen, vielleicht auch Stumpfkorrekturen, konservative und medikamentöse Therapie eingeschlossen. Die übliche Neuromtherapie beinhaltet in der Regel die Resektion des Neuroms durch Rückkürzung des Nerven mit intramuskulärer Verlagerung. Dies darf als Standardverfahren verstanden werden, das mit einer recht hohen Erfolgsquote von ca. 80 Prozent einhergeht. Kausale nervenrekonstruktive Verfahren 4 5 wie TMR (Targeted Muscle Reinnervation) oder RPNI (Regenerative Peripheral Nerve Interface) dürfen auf der Grundlage aktueller Studienergebnisse als mögliche Alternativen betrachtet werden, insbesondere wenn die alleinige Resektion mit intramuskulärer Verlagerung nicht zum Erfolg geführt hat.
Um die durch ein Neurom verursachten Beschwerden einem bestimmten Nerven zuordnen zu können, hilft die anatomische Kenntnis über das zugehörige Dermatom. Der gezielte Einsatz von Lokalanästhetika direkt im Bereich des Stomas oder regional im Bereich der Nervenleitbahnen per Injektion oder Katheter kann hier nicht nur therapeutisch, sondern auch probatorisch für eine bessere lokale Auflösung und kausale Zuordnung genutzt werden, um den lokalen nozizeptiven Schmerz vom neuropathischen bzw. neurombedingten Schmerz abzugrenzen. Nerven-MRT und ‑Sonografie können hilfreich sein, um die Verdachtsdiagnose zu bestätigen, wobei die Verfügbarkeit entsprechend hochauflösender Geräte oder erfahrener Anwender begrenzt ist. Bei therapieresistenten Schmerzen nach Ausschöpfung der konservativen Therapie und nach operativer Revision des Stomas (zirkuläre Exzision oder Stumpfkorrektur im Sinne einer Transformation zu einem „trockenen“ Stoma) und positiver probatorischer Infiltration bzw. regionaler Anästhesie sollten in jedem Fall nervenchirurgische Verfahren in Betracht gezogen werden.
Stomarevisionen aufgrund chronischer Irritationen bei zu engem oder zu langem Stomakanal (bei Weichteilplus), bei Hypergranulationen und überhängenden Weichteilen in Stomanähe machen die Masse an operativen Revisionen aus 6. Viel seltener erfolgen nervenchirurgische Eingriffe und diese wiederum seltener im Bereich des N. femoralis und seiner Äste als im Bereich des N. ischiadicus und seiner Äste (N. tibialis, N. peroneus communis, profundus, superficialis) für die untere Extremität.
Anamnese, klinische Untersuchung und ggf. probatorische Infiltration mit temporärer, aber nahezu vollständiger Beschwerdelinderung können die Verdachtsdiagnose eines neuromassoziierten Schmerzes erhärten. Dies unterstreicht die Bedeutung von Anamnese und Befunderhebung bei Vorliegen von Postamputationsschmerzen. Ihre phänotypische Einordnung und die zugrundeliegenden Mechanismen müssen im Versorgungsalgorithmus berücksichtigt werden, um eine zielgerichtete und frühzeitige Therapie einleiten zu können (Abb. 4).
Diskussion
Im Problemscore des Q‑TFA 7 wird hinsichtlich Phantom- und residuellem Stumpfschmerz zwischen Schmerz ohne und Schmerz mit Prothesennutzung unterschieden. Allerdings wurde dieser Score für die klassische Versorgung etabliert. In einer systematischen Übersichtsarbeit von Leijendekkers et.al. 8 über Komplikationen nach Endo-Exo-Versorgung wird auf die Heterogenität und die dadurch erschwerte Vergleichbarkeit der eingeschlossenen Studien hingewiesen. Die Masse an Revisionen lässt sich demnach auf Infektionen und Weichteilproblematiken am Stoma zurückführen. Es gibt aber keinen Konsens darüber, welche Beschwerden und welche Komplikationen wie und wann erfasst werden sollten. Aus diesem Grund wird in dieser Arbeit ein gewisser Basisdatensatz mit entsprechend vereinheitlichter Klassifikation vorgeschlagen, der in festen Abständen zu erfragen ist. Auffällig ist, dass in dem Review von Leijendekkers et.al. keine nervenchirurgischen Eingriffe (wie beispielsweise Neuromresektion und Verlagerung) erwähnt werden; entsprechend finden diese Art Revisionen auch keinen Eingang in den Basisdatensatz.
Es wird vom Autor hier postuliert, dass dem Einsatz und der Erfassung nervenchirurgischer Eingriffe von der Transposition bis hin zu TMR und RPNI bei stoma- bzw. stumpfassoziierten therapieresistenten Schmerzen noch nicht die notwendige Aufmerksamkeit zukommt. Sowohl die Indikation als auch der Stellenwert innerhalb eines etwaigen therapeutischen Algorithmus sollten definiert werden – was letztlich nicht nur für die Endo-Exo-Versorgung, sondern auch für die klassische Versorgung gilt.
Insofern ermöglicht die Anamnese insbesondere vor dem Hintergrund schon vorbestehender beschwerdehafter Neurome und eine weichteilige Bilanzierung des Amputationsstumpfes eine gute präoperative Planung vor dem ersten Schritt der Endo-Exo-Implantation. So können unter Umständen auch schon an dieser Stelle nervenchirurgische Eingriffe mit in Erwägung gezogen werden. Dies kann den postoperativen Verlauf entscheidend beeinflussen und unnötige Pausen oder gar dauerhafte Einschränkungen der Lebensqualität (etwa bezüglich Tragekomfort und Tragedauer der Exoprothese) verhindern.
Fazit
Die wesentlichen Ergebnisse des Beitrags werden im Folgenden in thesenhafter Form wiedergegeben:
- Frühe Muskel- und Stomaschmerzen sind eher unkritisch zu sehen, gut therapierbar und in der Regel selbstlimitierend.
- Ein „trockenes“ Stoma begünstigt den weiteren postoperativen Verlauf.
- Residuelle Stumpfschmerzen bedürfen einer multidisziplinären Abklärung. Dabei sind fokal stomabedingte von neurombedingten Schmerzen zu unterscheiden. Testinfiltrationen oder Katheter (Stoma – Nervenverlauf – spinal) können bei der Differenzierung helfen.
- Bei unbefriedigender konservativer Therapie oder nach bereits erfolgter Stomarevision sollten auch Möglichkeiten einer nervenchirurgischen Therapie eruiert werden. Diese ist im Hinblick auf TMR oder RPNI spezialisierten Zentren vorbehalten und kann die übliche „Odyssee“ chronischer Schmerzpatienten durch die verschiedenen Einrichtungen beenden.
- Auf der Grundlage von Fragebögen sollte auch der Umfang neurombedingter residueller Stumpfschmerzen ermittelt werden, um die derzeitig existierenden therapeutischen Möglichkeiten (einschließlich nervenrekonstruktiver Eingriffe) ausschöpfen zu können.
- Die Etablierung eines entsprechenden diagnostischen und therapeutischen Algorithmus wäre wünschenswert.
Der Autor:
Dr. med. Dennis Vogt
Facharzt für Orthopädie und
Unfallchirurgie
Schwerpunktleiter Septisch-Rekonstruktive Chirurgie
Klinik für Unfallchirurgie und
Orthopädie, Septische und
Rekonstruktive Chirurgie,
Bundeswehrkrankenhaus Berlin
Scharnhorststraße 13
10115 Berlin-Mitte
Dennis1Vogt@Bundeswehr.org
Begutachteter Beitrag/reviewed paper
Vogt D, Willy C. Stumpfschmerz nach Osseointegration. Orthopädie Technik, 2022; 73 (8): 40–44
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Schröter P, Müller CH, Oelßner B. Transkutane osseointegrierte Prothesensysteme (TOPS). Orthopädie Technik, 2020; 71(8): 30–38
- Ranker A, Örgel M, Beck JP, Krettek C, Aschoff HH. Transkutane osseointegrierte Prothesensysteme (TOPS) zur Versorgung Oberschenkelamputierter – A Six-Year Retrospective Analysis of the Latest Prosthetic Design in Germany. Rehabilitation (Stuttg), 2020; 59 (6): 357–365. doi: 10.1055/a‑1223–3205
- Frölke JP et al. Osseointegrated prosthesis for patients with an amputation: Multidisciplinary team approach in the Netherlands. Unfallchirurg, 2017; 120 (4): 293–299
- Dellon AL, Aszmann OC. In musculus, veritas? Nerve “in muscle” versus targeted muscle reinnervation versus regenerative peripheral nerve interface: Historical review. Microsurgery, 2020; 40 (4): 516–522
- Dumanian GA et al. Targeted Muscle Reinnervation Treats Neuroma and Phantom Pain in Major Limb Amputees: A Randomized Clinical Trial. Ann Surg, 2019; 270 (2): 238–246
- Atallah R et al. Complications of bone-anchored prostheses for individuals with an extremity amputation: A systematic review. PLoS One, 2018; 13 (8): e0201821
- Hagberg K et al. Questionnaire for Persons with a Transfemoral Amputation (Q‑TFA): initial validity and reliability of a new outcome measure. J Rehabil Res Dev, 2004; 41 (5): 695–706
- Leijendekkers RA, van Hinte G, Frölke JP, van de Meent H, Nijhuis-van der Sanden MW, Staal JB. Comparison of bone-anchored prostheses and socket prostheses for patients with a lower extremity amputation: a systematic review. Disabil Rehabil. 2017 Jun;39(11):1045–1058. doi: 10.1080/09638288.2016.1186752

![Übersicht über den zeitlichen Verlauf und die Therapie von Schmerzen nach Osseointegration mit Differenzierung in muskel-, stoma- und neurombedingte Stumpfschmerzen (inklusive Schmerztherapie nach WHO-Schema, adjuvanter Medikation, konservativen Therapieverfahren und operativer Therapie einschließlich TMR [Targeted Muscle Reinnervation]).](https://360-ot.de/wp-content/uploads/2022/08/endo-exo-versorgung-stoma-abb1-1-800x445.jpg)