Einleitung
Eine neuroorthetische Versorgung in der Pädiatrie stellt hinsichtlich ihrer Ausführung besondere Anforderungen an Konzeption, Technik und Design der Orthese. Über die medizinische Indikation wird eine Versorgung initiiert, die den Zielkonflikt lösen muss, die unter Umständen divergierenden Parameter (insbesondere Qualitätsparameter) aus Diagnostik, Physio‑, Ergo- und Logopädie, familiärem Umfeld, Assistenz und Handling in einer einfach gehaltenen und selbsterklärend anzuwendenden Orthese zu vereinen. Allein die Vielzahl der eingeschlossenen Disziplinen lässt erahnen, dass dieser Kanon oft nicht leicht herzustellen ist und dass nicht nur technisches Geschick den Ausschlag für das Gelingen der Orthesenversorgung gibt.
Es darf zudem nicht aus dem Blick geraten, dass gerade in der Kinderversorgung dem Faktor Zeit ein erhebliches Gewicht beizumessen ist. Denn die Versorgungsgeschwindigkeit bestimmt letztlich die effektive Tragedauer der Orthesenversorgung, und vielfach bedeutet der Abschluss einer Versorgung, dass die wachstumsbedingte Neuversorgung zeitlich bereits absehbar ist. Wachstumszyklen und Veränderungen bezüglich Physiologie, Statik und Dynamik machen dies oft in Intervallen von 6 bis 9 Monaten unumgänglich. Genau diese Veränderungen führen allerdings unter Berücksichtigung aller Parameter zu immer wieder unterschiedlichen Orthesen bei ein und demselben Kind.
Ausgangsparameter
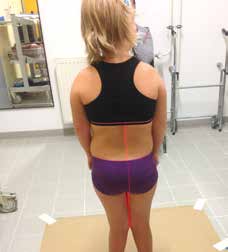
Die Qualitätsparameter des Produktes werden entscheidend von einer sachlichen und klaren Analyse der physiologischen Voraussetzungen am neurologischen Klienten geprägt. Im Rahmen einer umfassenden Statusfeststellung werden Bewegungsumfänge der Gelenke und Kraftgrade dokumentiert, Bilder in drei Ebenen (sitzende Klienten) bzw. Synchronvideos in zwei Ebenen erstellt (gehfähige Klienten), ggf. ein Fuß-Scan und Bilder von Lotverläufen (geh- oder stehfähige Klienten) angefertigt (Abb. 1) oder der Schwerpunktverlauf auf der Balance-Platte festgehalten (stehfähige Klienten). Alle Bild- und Video-Dokumentationen 1 dienen neben der Analyse der Problemstellung und der Kommunikation mit Eltern, Therapeuten und Medizinern auch der Kontrolle per Vorher-nachher-Vergleich bei Abgabe der Orthese. Mittels Videos lassen sich Zusammenhänge von Defiziten am Körper – z. B. in Zeitlupe – gut erkennbar darstellen; die ermittelten Statuswerte führen dann zu den einzelnen „Baustellen“ im System Bewegungsapparat.
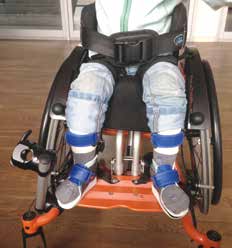
Während alle Qualitätsparameter und die Statusanalyse die Grundlage für die Konzeption der Orthese bilden, muss vor Beginn der Realisation das Ziel der Versorgung definiert werden. Interdisziplinär gilt es für die Versorgung verbindlich festzulegen, mit welcher Perspektive Eltern, Therapeuten und Mediziner die orthetische Versorgung planen, in welchem Zeitraum ein Ziel wie z. B. Stabilisierung im Stehen, freies Gehen, symmetrisches Sitzen o. Ä. erreicht werden soll und welche begleitenden Maßnahmen unterstützend notwendig sein werden (Retro-Walker, Stehgerät, Sitzschale, 5‑Punkt-Stütze, anatomische Sitzschale usw.) (Abb. 2a u. b). Bislang nutzte der Verfasser zur Dokumentation einer Versorgung die Formblätter seiner Einrichtung und die umfangreichen Formulare aus den rehaKIND-Bögen 2. Gegenwärtig wird aber ein neues System erarbeitet, das alle Qualitätsparameter fortlaufend und nebeneinander auf einem Zeitstrahl darzustellen vermag. Denn nur die verbindliche Zielsetzung einer Versorgung innerhalb eines vereinbarten Zeitraums lässt eine ehrliche Überprüfung des Erreichten zu.
Umsetzung
Die entscheidenden Kriterien der technischen Umsetzung einer Versorgung sind die Erwartungen an die Handhabung und eine compliancegerechte Gestaltung (Abb. 3a u. b). Das Design kann es z. B. erfordern, dass die Orthese selbsttätig an- und abgelegt werden kann, dass eine dafür geschulte oder nicht vorbereitete Assistenz bereitsteht (Assistenten, Eltern) oder dass diese Assistenz häufig wechselt (Lehrkräfte). Darüber hinaus kann es relevant sein, in welcher Tagesphase oder Situation die Orthese getragen (Stehen und Gehen, Sitzen im Stuhl/Rollstuhl) oder abgelegt (Sitzen am Boden) werden soll und/oder ob sie z. B. kompatibel mit einem Stehgerät sein soll.
Aus der Palpation des Körpers und den gesammelten Daten kann abgeleitet werden, welche Spezifika 3 ins Orthesensystem eingebracht werden müssen, um eine adäquate technische Umsetzung zu ermöglichen. Aspekte wie die Auswahl geeigneter Gelenkpassteile, die einzusetzende Fertigungstechnik (Thermoplast, FVW, Silikon), die notwendigen Baugruppen wie Innenschuhklickteile oder ein rigider Vorfuß, die Bauhöhe, der Einsatz einer ventralen Unterschenkelanlage, die Anwendung von Silikontechnik usw. können daraus abgeleitet werden.
Überprüfung der Anforderung in der technischen Anprobe
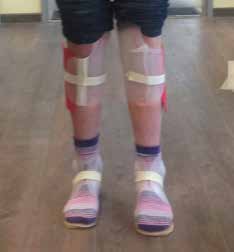
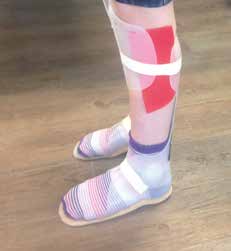
In der Praxis hat es sich als sinnvoll erwiesen, vor der Definitivfertigung eine Testorthese zu erstellen. Diese entspricht in Zuschnitt und Ausarbeitung bereits der Qualität der Definitivorthese, nur das Material wird substituiert. Um eine gute Sicht auf die Hautoberfläche zu behalten, bietet sich transparentes Polypropylen (PP) in unterschiedlicher Wandungsdicke 4 5 an. Die Vorteile dieses Vorgehens liegen auf der Hand: Das Material ist stabil und kann zum leichteren Bedienen zur Öffnung hin dünn und weich ausgezogen werden. Es ist leicht umformbar und kann z. B. mit Sohlenmaterial in den Stand gebracht werden, zudem können Schienen sowie Gelenke eingezogen oder einfach mit Rändelmuttern aufgeschraubt werden; Versteifungen lassen sich als Handlaminate fixieren oder beim Tiefen ins PP einziehen. Silikonbauteile können ebenso transparent in Erkoflex oder transparentes Silikon eingebracht werden. In der Neuroorthetik kann dabei das zirkulär-flächige Containment als Stand der Technik vorausgesetzt werden. Eine Testversorgung in offener PETG-Schale ist dagegen in diesem Bereich nicht sinnvoll.
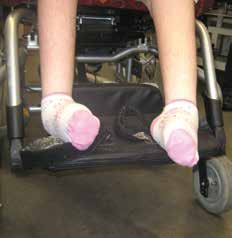
Mittels Testversorgung kann die Orthese in Statik und Dynamik technisch überprüft werden (Abb. 4a u. b). Dabei lassen sich sowohl für die Klienten als auch für Assistenz und Therapie erste Erfahrungen sammeln, wie Änderungen schnell und mit geringem Aufwand eingebracht werden können. Es bietet sich in der Anprobe an, sowohl die Therapie mit einzubeziehen als auch ggf. erste Bilder oder Videos zur Überprüfung des erzielten Ergebnisses zu nutzen.
Handling und Compliance
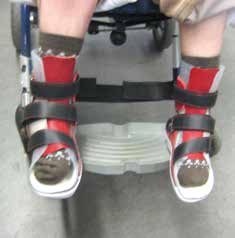
Auch in der Orthetik steigen Gebrauchswert und Nutzung durch überlegtes Design, selbsterklärendes Handling und den subjektiven Nutzen für den Klienten, die sogenannte Compliance (Abb. 5a–c). Daneben können ein autoadaptives Anlegen, Form und Farbe der Versorgung und ein möglichst minimalistischer Umgang mit Verschlusssystemen die Nutzung wesentlich verbessern (Abb. 6a–d). Der Umgang mit flächigen Containments ermöglicht eine Tonuskontrolle (Propriozeption) 6 7 und die physiologische Einstellung von Achsen (z. B. am Fuß: Calcaneus, Vorfußpronation). Asymmetrische Öffnungen lassen Auflagefläche dort zu, wo sich alleine über Kontakt und Führung 8 eine physiologisch sinnvolle Stabilität erzielen lässt. Eine rigide „Klettverschlussredression“ wird so vermieden und gewonnene Mobilität sinnvoll genutzt. Die Mehrteiligkeit von Orthesensystemen mit z. B. einem Klickschuhinnenteil, mit dem ein invertierter Fuß in eine physiologische Stellung tonusarm zurückgeführt wird, kann problemlos in einer Prepreg-Orthese positioniert werden; ein solches Ergebnis ist mit einem rigiden Halbschalen-Containment nicht zu erzielen 9.
Qualitätsparameter und Versorgungsziel
Die Erhebung der Qualitätsparameter über die unterschiedlichen Möglichkeiten und deren fortlaufende Dokumentation beanspruchen Zeit im Versorgungsvorgang und lassen sich daher nicht überall gleichermaßen bewerkstelligen. Jedoch lässt nur eine adäquate Dokumentation die Möglichkeit einer Überprüfung des Ergebnisses zu. Das heißt aber nicht, dass bei Nichterreichen eines Zieles zwingend der Grund bei der Versorgung zu suchen ist. Vielmehr ist das interdisziplinäre Team unter Nutzung der Datenlage in die Suche nach der Ursache einzubinden.
Von Wert ist die Dokumentation auch in der Auseinandersetzung mit Kostenträgern und mit wechselnden Therapeuten oder Medizinern. Denn der Versorgungsweg kann auf diese Weise jederzeit nachvollzogen werden und bleibt überprüfbar, besonders dann, wenn eine Neuversorgung von der bisherigen wesentlich abweicht.
Fallbeispiel
An einem Beispiel aus der Praxis werden im Folgenden die Vorteile einer probaten Dokumentation erläutert. Die Klientin ist zum Zeitpunkt der Versorgung 15 Jahre alt. Diagnostiziert wurde eine hereditäre spastische Paraplegie; eine Statuserhebung führt u. a. zu folgenden Ergebnissen:
- Knie- und Hüftstreckung sind beidseits aktiv kaum möglich (Janda 3 bis 4), ebenso wenig Plantarflexion und Dorsalextension; Hüpfen kann nur bipedal ohne Orthesen erfolgen.
- In der Folge bestehen ausgeprägte Hyperlordose, geringgradige Skoliose, Streckdefizit in den Hüften und Knien beidseits, Innenrotation in den Hüften mit Valgisation der Beinachsen, Duchenne-Hinken beidseits, ein unphysiologisches Einsinken beider Füße (vergleichbar einem Pes planus); im oberen Sprunggelenk bestehen nach Aufrichtung der Füße Dorsalextensionsdefizite beidseits.
- Eine Fortbewegung in Komplettaufrichtung ist aufgrund eingeschränkter Freiheitsgrade und von Kontrakturen weder aktiv noch passiv möglich.
Bis zur Vorstellung wurde die Klientin mit sensomotorischen Einlagen und einem auf 0° eingestellten Lederinnenschuh links versorgt. In Zusammenarbeit mit der behandelnden Physiotherapeutin, den zuständigen Ärzten, der Klientin und den Angehörigen wurde ein passendes Orthesenkonzept erstellt: Eine ventral geführte Ankle-Foot-Orthese mit dorsaler Feder in 5° Plantarflexion und eine dorsale Fußfeder mit langem Fußhebel sollen zu einem kniestreckenden Moment führen; dabei sollen die Füße in separaten Klickschuhinnenteilen aufgerichtet und die Möglichkeiten der sensomotorischen Fußbettgestaltung genutzt werden.
Als Ziel der Versorgung wird die maximal mögliche Aufrichtung des Oberschenkels in der Statik (Kniestreckung 18° gegenüber eingangs 25°) und deren Sicherung gegen weiteren Verfall definiert. Dem Kostenträger werden die detaillierten Ergebnisse per Video mit Zustimmung der Klientin und der Eltern übermittelt, um die Notwendigkeit der Versorgungsumstellung zu verdeutlichen. In der Testversorgung lässt sich eine wesentliche Verbesserung der Aufrichtung ablesen (Abb. 7a u. b): Allein der Knieabstand steigt von 0 auf 4 cm, die Lordose kann zurückgeführt werden, und die symmetrische Unterstützung stellt das Becken in der Frontalen wieder in die Horizontale. Der Innenrotationsgang wird verbessert, die zervikale Überstreckung zur Blickausrichtung reduziert. Durch einen asymmetrischen Zuschnitt und die Klickschuhinnenteile kann die Klientin die Orthesen selbstständig anlegen, obwohl sie nur eingeschränkte Möglichkeiten hat, selbst Schuhe anzuziehen. Im Laufe der mehrmonatigen Tragedauer entwickeln sich zwar immer wieder einseitig Blasen auf der Höhe des Os naviculare, dieses Problem wird jedoch durch das Einbringen von „GlideWear“-Polstern eliminiert. Rund einen Monat nach Fertigstellung nimmt die Klientin mit der Versorgung an einer stationären Rehamaßnahme teil. Das Ziel der stationären Maßnahme wird definiert als „Optimierung von Stand und Gang-Reduktion von lumbalen Schmerzen während längerer Geh- und Stehbelastung“.
Mit Abschluss der Maßnahme wird festgestellt, dass die Ziele insgesamt erreicht worden seien. Lediglich bezüglich der Gelenkfunktion der unteren Extremitäten wird im Ergebnis festgehalten: „Mit der Behandlung sind die Waden etwas entspannter, eine weitere Bewegungserweiterung konnte jedoch nicht erzielt werden.“ Des Weiteren werden Standard-Tests aufgelistet und angeführt, dass die Klientin subjektiv ein „gedehnteres Gefühl“ beschreibe, zudem wird das Ausbleiben von Rückenschmerzen während des Aufenthaltes konstatiert.
Allerdings wurde die Klientin im Rahmen ihres Klinikaufenthaltes alternativ mit einer konfektionierten ventral geführten Unterschenkel-Fuß-Orthese beidseits versorgt, wie sie häufig für Fußheberschwäche genutzt wird, da sie damit „schneller gehen“ könne. Die Individualversorgung wurde dort nicht länger eingesetzt. Da die Klinik darüber hinaus keine objektiven Daten zur Versorgungsempfehlung mit den Konfektionsorthesen lieferte, waren Eltern und Therapeuten stark verunsichert und stellten die Individualversorgung in Frage. Um den Therapeuten und Medizinern die Vorteile der Individualorthetik und deren Vorzüge bei der Erreichung des eingangs formulierten Zieles zu vermitteln, wurde auf die Dokumentation des Verfassers zurückgegriffen. Demzufolge wurden die geforderten Parameter bezüglich der Aufrichtung insgesamt, einer physiologischeren Aufrichtung von Füßen und unteren Extremitäten 10 und einer lumbalen Entlordosierung 11 erreicht. Darüber hinaus wurde zur Veranschaulichung der mangelnden Eignung der Klinikempfehlung ein Versuchsaufbau mit einem Timed-up-and-go-Test 12 durchgeführt, bei dem die Klientin vom Stuhl aufstand, 3 Meter auf einer markierten Bahn hin- und zurückging und sich wieder hinsetzte (Abb. 8a–c). Mit den daraus gewonnenen Daten (Videos und Messzeiten) konnte das einzige von der Klinik angeführte Kriterium für die vorgenommene Umversorgung entkräftet werden, wie Tabelle 1 zeigt.
Diskussion
Aus der Vielschichtigkeit der Erfahrungen im Umgang mit unterschiedlichen Einflussfaktoren in der neuroorthetischen Versorgungspraxis wurde im Unternehmen des Verfassers eine stringente Dokumentation – gestützt durch Bild und Video – entwickelt (Abb. 9). Veränderungen können so nachvollzogen 13 und die Ursachen dafür detektiert werden. In Verbindung mit einer zeitabhängigen Zielsetzung für die Orthesenversorgung lässt sich der Erfolg der jeweiligen Maßnahme ablesen und Abweichungen verstehen; das Nichterreichen einer Zielsetzung wirft Fragen auf. Neben einem verbesserungsfähigen Orthesenkonzept können es allerdings auch Veränderungen beim Klienten, Umfeldfaktoren oder therapeutische Herausforderungen sein, die zum Umsteuern führen. Begleitende rehatechnische Unterstützung oder die Erweiterung therapeutischer Maßnahmen können ebenso wie z. B. ein operativer Eingriff zur Verbesserung beitragen.
Schlussfolgerungen
Eine transparente und kontinuierliche Dokumentation der Versorgungen eines Klienten lässt ein zielgerichtetes Versorgungsmanagement zu. Derzeit wird eine zeitlich fortlaufende Versorgungsmatrix getestet, die alle relevanten und angeführten Parameter einschließt und auf einem Zeitstrahl erfasst. An jeder Stelle können so Veränderungen und Einflussnahmen aus den Bereichen Orthetik, Therapie, Medizin und Umfeld übersichtlich dargestellt und der Versorgungsfluss mit Hilfsmitteln objektiviert werden. Ziel ist es, diese „Perspektiven der Hilfsmittelversorgung“ als fortlaufende Dokumentation zur prospektiven Hilfsmittel- und Therapieplanung einzusetzen und z. B. – evtl. in Auszügen – dort zur Verfügung zu stellen, wo die darin gesetzten Maßstäbe von denen anderer Beteiligter abweichen. Dies kann wie im aufgezeigten Beispiel eine Reha-Einrichtung, ein Mediziner- oder Therapeutenwechsel oder das Zusammenwirken unterschiedlicher Leistungserbringer sein.
Der Autor:
Jochen Schickert
Teamleiter Orthetik/
Leiter Forschung und Entwicklung
Orthovital GmbH
Magdeborner Str. 19
04416 Markkleeberg
schickert@ortho-vital.de
Begutachteter Beitrag/reviewed paper
Schickert J. Kinderversorgung interdisziplinär: Neuroorthetik an Fuß und Unterschenkel in der Praxis. Orthopädie Technik, 2018; 69 (1): 48–53
| Versorgung | erzielte Zeit |
|---|---|
| barfuß | 10:76 s |
| Konfektions-AFO | 11:90 s |
| Individual-AFO | 10:05 s |
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026
- Radtka SA, Skinner SR, Dixon DM, Johanson ME. A comparison of gait with solid, dynamic, and no ankle-foot orthoses in children with spastic cerebral palsy. Physical Therapy, 1997; 77 (4): 395–409
- rehaKIND-Bedarfsermittlungsbogen „BEB“. https://www.rehakind.com/_rehakind/medien/pdf_beb_aktuell/rehakind-bebs_komplett-fin.pdf (Zugriff am 4.11.17)
- Shamp JK. Neurophysiologic Orthotic Designs in the Treatment of Central Nervous System Disorders. Journal of Prosthetics and Orthotics, 1989; 2 (1): 14–32
- Radtka SA, Skinner SR, Dixon DM, Johanson ME. A comparison of gait with solid, dynamic, and no ankle-foot orthoses in children with spastic cerebral palsy. Physical Therapy, 1997; 77 (4): 395–409
- Shamp JK. Neurophysiologic Orthotic Designs in the Treatment of Central Nervous System Disorders. Journal of Prosthetics and Orthotics, 1989; 2 (1): 14–32
- Hylton NM. Postural and Functional Impact of Dynamic AFOs and FOs in a Pediatric Population. Journal of Prosthetics and Orthotics, 1989; 2 (1): 40–53
- Hylton N, Allen C. The development and use of SPIO Lycra compression bracing in children with neuromotor deficits. Pediatric Rehabilitation, 1997; 1 (2): 109–116
- Lima D. Overview of the Causes, Treatment, and Orthotic Management of Lower Limb Spasticity. Journal of Prosthetics and Orthotics, 1989; 2 (1): 33–39
- Kobayashi T, Leung AKL, Hutchins SW. Design and Effect of Ankle-Foot Orthoses Proposed to Influence Muscle Tone: A Review. Journal of Prosthetics and Orthotics, 2011; 23 (2): 52–57
- Hylton NM. Postural and Functional Impact of Dynamic AFOs and FOs in a Pediatric Population. Journal of Prosthetics and Orthotics, 1989; 2 (1): 40–53
- Kobayashi T, Leung AKL, Hutchins SW. Design and Effect of Ankle-Foot Orthoses Proposed to Influence Muscle Tone: A Review. Journal of Prosthetics and Orthotics, 2011; 23 (2): 52–57
- Podsiadlo D, Richardson S. The timed „Up & Go“: a test of basic functional mobility for frail elderly persons. Journal of the American Geriatrics Society, 1991; 39 (2): 142–148
- Radtka SA, Skinner SR, Dixon DM, Johanson ME. A comparison of gait with solid, dynamic, and no ankle-foot orthoses in children with spastic cerebral palsy. Physical Therapy, 1997; 77 (4): 395–409