OT: Wie oft haben Sie bislang Endo-Exo-Prothesensysteme implantiert?
Dr. med. Horst H. Aschoff: In mehr als 15 Jahren habe ich bei über 200 Patientinnen und Patienten TOPS implantiert – zunächst in Lübeck, jetzt in Hannover (TOPS= transkutane osseointegrierte Prothesensysteme; transkutan = durch die Haut hindurch). Der Älteste war 76 Jahre.
OT: In welchen Fällen ist ein osseointegratives Konzept geeignet?
Aschoff: Vor allem, wenn die orthopädie-technische Rehabilitation mit der stumpfumgreifenden Schaftprothetik nur unbefriedigend möglich ist. So treten beispielsweise bei 30 bis 50 Prozent der jungen Patienten, die aufgrund eines Traumas oder Tumors einen Ober- oder Unterschenkel verloren haben, durch den Schaft funktionelle Einschränkungen beim Gehen, Stehen oder Sitzen auf.
OT: Wann sollte eine osseointegrative Versorgung nicht erfolgen?
Aschoff: Vor Abschluss des Skelettwachstums. Vorsicht ist bei Vorerkrankungen geboten. Diabetes oder Verschlusskrankheiten sind jedoch kein absolutes Ausschlusskriterium mehr. Bei einem gut eingestellten Diabetes muss man im Einzelfall abwägen. Wurde allerdings der Unterschenkel aufgrund des Diabetes amputiert, sollte man sehr zurückhaltend sein. Ich mache mir immer ein Gesamtbild, auch von den Erwartungen. Wer mit seinem Schaft gut klarkommt, dem rate ich eher ab. Zudem sind Sportarten wie Joggen oder Fußball bei Osseoversorgung nicht zu empfehlen, weil dabei große Hebelkräfte entstehen.
OT: Mit welchem System arbeiten Sie?
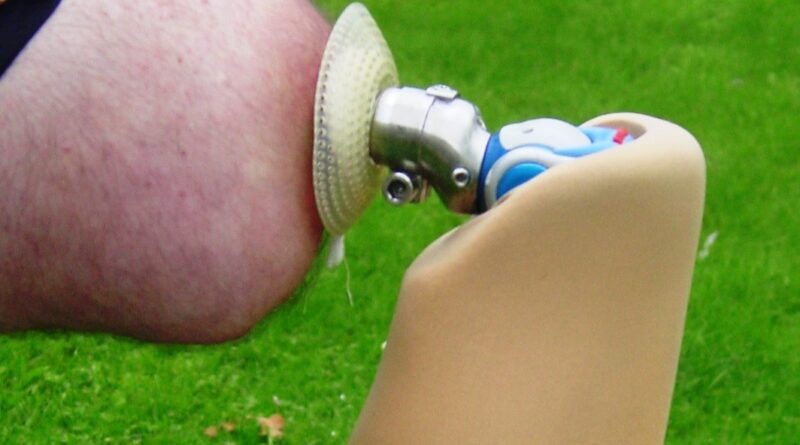
Aschoff: Mit dem Endo-Exo-Konzept nach Grundei, das ich frühzeitig wissenschaftlich begleitet habe. Der große Vorteil des verwendeten Implantatstiels liegt in seiner Oberflächengeometrie, die für eine sichere Verankerung sorgt. Eine solche Oberfläche haben die Konkurrenzimplantate nicht. So arbeitet zum Beispiel das aus Australien stammende Verfahren OGAP-OPL (The Osseointegration Group of Australia Osseointegration Prosthetic Limb) mit einem anderen Implantatdesign. Ein weiteres Zentrum befindet sich am Radboud University Medical Center in Nijmegen/Niederlande. Weithin bekannt ist zudem das Pioniersystem OPRA (Osseointegrated Prostheses for the Rehabilitation of Amputees) aus Schweden. Allerdings ist die Rehabilitationszeit deutlich länger und die femurale Verankerung (femur = Oberschenkelknochen) bei diesem Schraubprinzip nicht optimal. Deshalb konzentrieren sich die Kollegen in Schweden derzeit wohl mehr auf die Versorgung nach Oberarmamputation.
OT: Wie läuft die Implantation ab?
Aschoff: Bislang haben wir mit einem zweistufigen Verfahren (two step) gearbeitet: In der ersten Operation wurde die Endoprothese – also der Metallstiel – implantiert. Nach zwei bis vier Wochen folgte eine zweite OP, um die Austrittsstelle am Stumpf (Stoma) anzulegen und das Implantat mittels eines Doppelkonusadapters aus selbigem herauszuführen. Die Australier machen das seit zwei Jahren in nur einer OP (single step). Wie sich herausgestellt hat, ist die Gefahr aufsteigender Infektionen dabei nicht größer als beim Two-Step-Verfahren. Deshalb planen wir, in geeigneten Fällen ebenfalls zum Single-Step-Verfahren überzugehen.
OT: Wann kommt die Orthopädie-Technik ins Spiel?
Aschoff: Die Zusammenarbeit zwischen Orthopädie-Techniker, Arzt und Physiotherapeut ist von Beginn an unabdingbar – sonst ist eine Rehabilitation mittels TOPS zum Scheitern verurteilt. Weil das Implantat insgesamt sechs bis acht Wochen Einheilungsphase im Knochen braucht, wird nach der OP zunächst mit einer Teilbelastung begonnen. In der Zeit ermittelt der Orthopädie-Techniker die Knieachsposition und passt die Prothese an. Nach Ende der Einheilungsphase ist das Implantat voll belastbar und nach sechs bis zwölf Monaten schließlich komplett in den Knochen osseointegriert. Weil viele Nutzer knochengeführter Prothesen in einer definierten Zeitspanne etwa die doppelte Wegstrecke zurücklegen wie schaftversorgte Patienten, müssen die elektronischen Kniegelenke häufiger zur Inspektion oder erneuert werden. Das belastet natürlich die Krankenkassen zusätzlich, da sollte ein Orthopädie-Techniker kampferprobt sein.
OT: Wie sehen die Ergebnisse hinsichtlich der Mobilität insgesamt aus?
Aschoff: Tragezeit und Wegstrecke entwickeln sich positiv. Demnächst veröffentliche ich eine Studie mit 57 Patientinnen und Patienten, die 2017 hier in Hannover von mir operiert wurden. Die Mobilitätsklasse hat sich in keinem Fall verschlechtert. Zwei Drittel haben sich um mindestens eine Klasse verbessert, manche – vor allem bilateral operierte Patienten – sogar um drei, da sie zuvor im Rollstuhl saßen. Bei dem anderen Drittel hat sich die Mobilitätsklasse nicht verändert, ist bei 2 geblieben. Der Komfort jedoch hat sich durchweg gesteigert, so dauert das Andocken der Prothese nur 15 Sekunden. Über 95 Prozent sagten, sie würden sich wieder für Endo-Exo entscheiden.
OT: Implantieren Sie auch nach Amputationen der Unterschenkel sowie der oberen Extremität?
Aschoff: Ja. Den ersten Unterschenkel habe ich 2009 versorgt. Die Herausforderung liegt vor allem in den kürzeren Stümpfen. Nach Oberarmamputation funktioniert Osseointegration ausgesprochen gut und ist ein Segen für die Patienten – vor allem, wenn die prothetische Versorgung aufgrund eines kurzen Stumpfes sonst nur schwer oder sogar unmöglich ist. Den ersten transhumeral Amputierten habe ich 2014 implantiert. Die große Kunst liegt hier eher darin, die ungestörte myoleketrische Übertragung sicherzustellen, weil die Schulter sehr frei beweglich ist und die Muskelgruppen deswegen unter dem Hautmantel ständig ihre Lage verändern. Da ist zurzeit in erster Linie die Orthopädie-Technik gefragt, intramuskuläre Myoelektroden sind noch nicht bis zur Marktreife entwickelt.
OT: Wie sehen Sie die Zukunft der Osseointegration bzw. der TOPS?
Aschoff: Das Interesse wächst. Mittlerweile beschäftigen sich sechs weitere namhafte Kliniken in Deutschland mit diesem Thema. In die Kompendien zu den Prothetik-Qualitätsstandards der Deutschen Gesellschaft für interprofessionelle Hilfsmittelversorgung (DGIHV) wird die Osseointegration bald Einzug halten.
Die Fragen stellte Cathrin Günzel.
- 24 Video-Stunden zum Tag des Handwerks — 15. September 2020
- Mechanisches Hüftgelenk in der Weiterentwicklung — 3. September 2020
- Partnerschaft: PFH Göttingen und Sanitätshaus Wittlich — 1. September 2020