Einleitung
Bei der Spina bifida (SB) handelt es sich um eine Fehlbildung der Wirbelsäule, die durch einen inkompletten oder vollständig fehlenden Verschluss des Spinalkanals während der embryonalen Entwicklung gekennzeichnet ist 1 2. Je nach Schweregrad wird die SB in mehrere Subtypen unterteilt. Generell wird zwischen der verborgenen SB (Spina bifida occulta) und der offenen SB (Spina bifida aperta) unterschieden:
- Bei der Spina bifida occulta liegt keine Schädigung des Rückenmarks vor, es zeigt sich lediglich ein gespaltener Wirbelbogen. Diese Form der SB kann oft über einen längeren Zeitraum unerkannt bleiben und verläuft in den meisten Fällen symptomlos.
- Bei der Spina bifida aperta liegt ein offener bzw. sichtbarer Wirbelbogen vor; jedoch wölben sich in diesem Fall das Rückenmark und die Rückenmarkshäute aus dem Wirbelkanal, was zu einer Schädigung derselben und zu Lähmungserscheinungen führen kann.
Je nachdem, ob sich nur die Rückenmarkshäute oder auch das Rückenmark durch den Wirbelbogenspalt wölben, spricht man im Falle einer Vorwölbung der Rückenmarkshäute von einer Meningozele und im Falle einer Vorwölbung der Rückenmarkshäute und des Rückenmarks von einer Myelomeningozele (MMC).
Die MMC stellt den häufigsten Subtyp der SB dar. Sie tritt in ca. 0,2 bis 0,4 von 1000 Lebendgeburten auf 3 und hat weitreichende Nervenausfälle und Lähmungen zur Folge 4 5. In den folgenden Ausführungen wird demzufolge nur auf die MMC als Form der Spina bifida eingegangen, da diese Ausprägung die Orthopädietechnik am häufigsten beschäftigt und die Patientinnen und Patienten zugleich mit den weitreichendsten Folgen zu kämpfen haben.
Klinisches Erscheinungsbild
Das klinische Erscheinungsbild von Kindern, die mit einer MMC geboren werden, variiert je nach Ausmaß des Defekts am Gewebe, der Läsionshöhe des Rückenmarks sowie zusätzlicher Gehirnanomalien. Im Allgemeinen gilt: Je geringer die neuronale Beteiligung und je niedriger die Läsionshöhe, desto größer ist das zu erwartende Funktionsniveau 6. Nicht selten treten auch inkomplette Läsionen auf, die asymmetrische Ausfälle zur Folge haben können. Da die Hüftflexoren aus den lumbalen Nervenbahnen (L1, L2) versorgt werden und die Hüft-extensoren aus dem sakralen Bereich (S2, S3, S4) innerviert sind, besteht bei betroffenen Kindern mit einer Läsionshöhe in der unteren Brustwirbelsäule (Th11 bis Th12) keine Funktion der unteren Gliedmaßen; sie sind für ihre Mobilität auf einen Rollstuhl angewiesen.
Betroffene mit einem Lähmungsniveau in der mittleren bis unteren Lendenwirbelsäule (L1–L4) verfügen jedoch oft über eine aktive Hüftbeugung und Kniestreckung, wobei aber die Kraft der aktiven Kniestreckung in diesem Lähmungsniveau beeinträchtigt sein kann.
Grundlagen der Orthesenversorgung bei einer MMC
Aufgrund der unterschiedlichen Erscheinungsformen müssen orthopädietechnische Maßnahmen für Kinder mit MMC sehr individuell auf das jeweils vorliegende Defizit und auf die individuellen Rehabilitationsziele des Kindes, seiner Familie und des Teams zugeschnitten sein. Ein wesentliches Versorgungsziel besteht jedoch durchweg: Grundsätzlich sind die Vorteile der Vertikalisierung bereits im frühkindlichen Alter in Form des Stehens und Gehens im Bereich der Rehabilitation wohlbekannt. Gerade bei Kindern mit MMC hat sich gezeigt, dass das frühe Stehen und Gehen das Risiko osteopeniebedingter Frakturen und Druckstellen verringert sowie die Unabhängigkeit und die Transferfähigkeit steigert 7.
Die Gehfähigkeit von MMC-Patienten hängt weitgehend vom Grad der neuronalen Beteiligung und von anderen muskuloskelettalen Faktoren wie der Kraft der oberen Gliedmaßen, der Stabilität der Wirbelsäule und der Rumpfbewegung ab 8 9 10. Die meisten Kinder mit MMC benötigen demnach eine orthopädietechnische Versorgung, um die notwendige Unterstützung beim Stehen oder Gehen zu erhalten oder beides sogar erst zu ermöglichen.
Als allgemeine Richtlinie kann die orthopädische Versorgung von MMC in drei Bereiche unterteilt werden:
- Bei Kindern mit thorakaler und hochlumbaler Beteiligung ist bei fehlender Funktion der unteren Gliedmaßen in Kombination mit einer verminderten Kraft des M. iliopsoas die Verwendung von Stehhilfen, hüfthohen Orthesen (HKAFOs) oder reziproken Gehorthesen (RGOs) indiziert.
- Bei Kindern mit tieferer lumbaler Beteiligung sind Knee-Ankle-Foot-Orthesen (KAFOs) oder Ankle-Foot-Orthesen (AFOs) indiziert. Der Grad der Schwäche der Kniestrecker bestimmt unter anderem, ob eine AFO oder KAFO mit oder ohne aktive Unterstützung notwendig ist.
- Bei Kindern mit sakraler Beteiligung hängt die Entscheidung über die Höhe der Orthese maßgeblich vom Grad der Schwäche der Wadenmuskulatur sowie der Knie- und Hüftstrecker ab 11 12 13.
In allen Fällen besteht das Ziel einer Orthese bei einer MMC darin, den spezifischen muskulären Ausfall bestmöglich auszugleichen und die betroffenen Kinder in ihrer Mobilität zu unterstützen – bei gleichzeitiger Prophylaxe langfristiger Folgeschäden des Bewegungsapparates.
Lücken in der aktuellen Versorgungsmatrix
Im Fall einer MMC sollte das Ziel der Orthesenversorgung in der Unterstützung der spezifisch ausgefallenen Muskulatur bestehen, ohne eine unnötig einschränkende Überversorgung durchzuführen. Die noch aktive Muskulatur darf daher bei einer bestmöglichen Therapie nicht eingeschränkt werden. In manchen Fällen lassen sich diese Ziele im Rahmen der aktuellen Versorgungsmöglichkeiten mit spezifischen Funktionselementen jedoch nur teilweise realisieren. In der klassischen Versorgungsmatrix werden proximale Muskelschwächen mit Oberhülsen oder gar Beckenkörben stabilisiert. Diese Stabilisierung kann entweder durch eine vollständige Sperrung des Gelenkes oder durch den Einsatz dynamisch unterstützender Gegendrehmomente wie Gasdruckfedern erreicht werden. Diese passive Stabilisierung verhindert zwar zuverlässig eine ungewollte Hüftflexion, kann jedoch von den Patientinnen und Patienten nicht selbst gesteuert bzw. an die jeweilige Situation adaptiert werden. Darüber hinaus stellen das zusätzliche Gewicht und das Volumen einer derartigen Konstruktion weitere Herausforderungen für die Anwenderinnen und Anwender dar, was sich in einer schwankenden Compliance ausdrücken kann und wiederum zu einem vermehrten Einsatz des Rollstuhls führt. Die genannten Vorteile einer Vertikalisierung werden so nicht optimal ausgeschöpft.
Ein MMC-Patient oder eine MMC-Patientin mit noch vorhandenen Knieextensoren, instabilen Hüftstreckern und ausgefallener Unterschenkelmuskulatur kann demzufolge mit einer AFO oder KAFO unter‑, mit einer RGO oder einer HKAFO dagegen überversorgt sein. Dies hat einerseits eine zu geringe Stabilität und andererseits eine unnötige Einschränkung der noch intakten Muskulatur zur Folge.
Die „Power-Hip“-Orthese – Material, Konstruktion und Funktionsweise
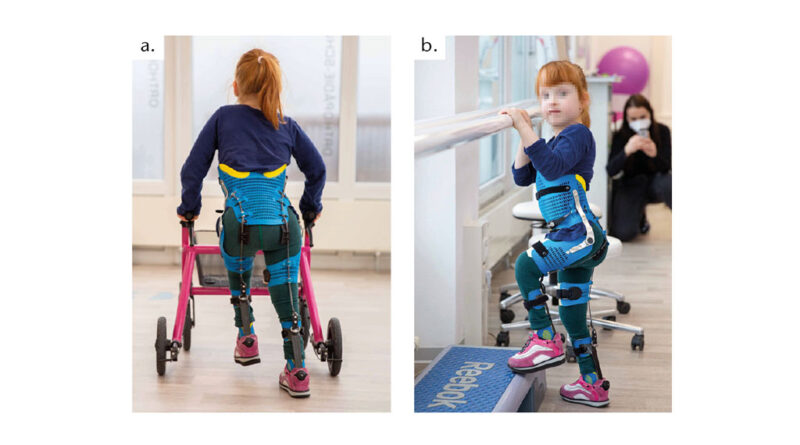
Im Gegensatz zur klassischen RGO- oder HKAFO-Versorgung ist die „Power-Hip“-Orthese eine aktive Orthese (Abb. 1), die es den Anwendern erlaubt, ihre eigene Muskulatur zur aktiven Stabilisierung des Rumpfes einzusetzen. Die „Power-Hip“-Orthese wurde von der Pohlig GmbH auf der Basis entsprechender Anforderungen und einer damit verbundenen Umsetzungsidee in Zusammenarbeit mit der Orthopädischen Kinderklinik Aschau für MMC-Patienten, die auf der einen Seite nur über schwache Hüftstrecker, auf der anderen Seite aber über starke Hüftbeuger und Kniestrecker verfügen, im Jahr 2022 entwickelt.
Das Prinzip der eigenkraftgesteuerten „Power-Hip“-Orthese besteht darin, die aktive Kniestreckung und Hüftbeugung mit einem dorsal verlaufenden Doppelkabelmechanismus zur Stabilisierung der Hüfte des Patienten zu nutzen. Die Patientinnen und Patienten haben somit ab dem Vorschulalter die Möglichkeit, durch die eigene aktive Hüftbeugung und Kniestreckung ihren Rumpf aufzurichten (insofern handelt es sich um eine Eigenkraftorthese).
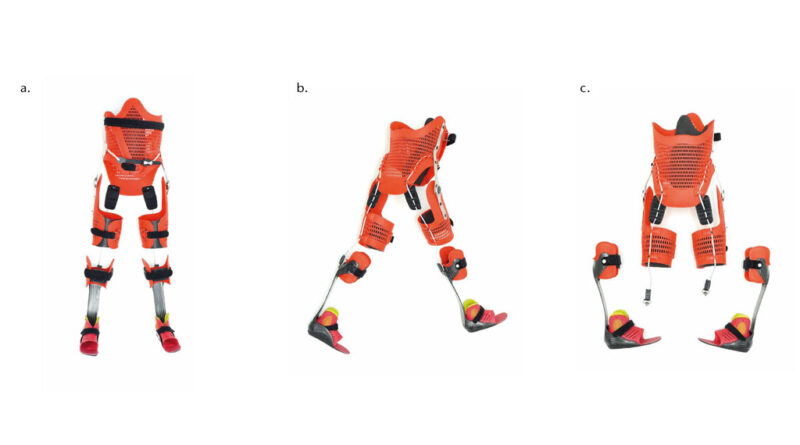
Die aktive Mobilität bzw. Fortbewegung kann jedoch nur dann optimal gefördert werden, wenn die Patienten von der Orthese im Alltag so wenig wie möglich eingeschränkt werden. Daher wird die „Power-Hip“-Orthese in einer Leichtbaukonstruktion mit per 3D-Druck hergestellten Teilen gefertigt. (Abb. 2.) Dies hat neben dem geringen Gewicht auch den Vorteil, dass sich die flexible Versorgung leicht an- und ausziehen lässt und dass das Sitzen im Rollstuhl weitaus weniger beeinträchtigt wird als bei herkömmlichen Versorgungen.
Das Ziel einer solchen Versorgung besteht in einer selbstständigen Mobilität des Kindes und einem adäquaten Handling der Orthese. Da oft beim Bewältigen von größeren Strecken auf einen Rollstuhl zurückgegriffen werden muss, wurde die „Power-Hip“ vor diesem Hintergrund im leichten und dünnwandigen 3D-Druckverfahren hergestellt und soll so das Sitzen im Rollstuhl mit der Orthese erleichtern (Abb. 3) Bei der per 3D-Druck gefertigten Konstruktion wird zudem auf schwere Zubehörteile wie Gasdruckfedern verzichtet; die Orthese unterstützt somit durch das geringe Gewicht den Anwender in seiner Selbstständigkeit.
Durch die Nutzung des Selektiven Lasersinterverfahrens (SLS) beim 3D-Druck kann die Orthese durchlässig und atmungsaktiv gestaltet werden, was wiederum lange Tragezeiten begünstigt und das Ziel der Selbstständigkeit bestmöglich unterstützt.
Nach den ersten drei Versorgungen zeigt sich, dass Patienten durch die Nutzung der Orthese die eigene Muskulatur effektiv einsetzen können und die eigene Kniestreckung und Hüftbeugung im Vergleich mit einer passiven Orthese vermehrt einsetzen. Die weitere Kraftentwicklung in der vorhandenen Muskulatur wird gefördert und so die aktive Fortbewegung stärker in den Mittelpunkt gerückt.
Evaluation der Wirksamkeit
Die „Power-Hip“-Orthese nutzt ein eigenkraftgesteuertes technisches Konstrukt zur Kompensation insuffizienter Muskulatur. Wie bei allen Eigenkraftkonstruktionen in der Orthopädietechnik sind jedoch noch nicht alle Funktionsweisen wissenschaftlich untersucht und validiert.
In einem ersten Feedbackloop bestätigten die Eltern der drei erstversorgten Patientinnen und Patienten die Tauglichkeit eines solchen Konzeptes. Eine Patientenmutter berichtet in diesem Zusammenhang: „Durch die leichte Konstruktion ist es meiner Tochter möglich, sich durch ihre eigene Muskelkraft fortzubewegen. Ohne Orthesen wäre ein Stehen nicht möglich. Durch die ‚Power-Hip‘ hat sie erstmals das Gefühl, selbst auf eigenen Beinen stehen zu können.“ Eine weitere Patientenmutter beschreibt ihre Ersterfahrung folgendermaßen: „Das Gehen mit der ‚Power-Hip‘ ist viel natürlicher, aber auch dementsprechend anstrengender für meine Tochter. Jedoch merkt man, dass dieses Gehen ihrer Entwicklung gut tut und sie sich motorisch weiterentwickelt. Die ersten Gehversuche sollten aber langsam angegangen werden, eine Eingewöhnungsphase wird definitiv benötigt.“
Fazit
Die aus der Kinderklinik Aschau an das Team der Pohlig GmbH herangetragene Idee, Orthesen mit Eigenkraftverstärkung bei Kindern mit einer MMC einzusetzen, wurde bereits bei drei Versorgungen umgesetzt. Die mittlerweile gewonnenen Erfahrungen flossen unmittelbar in die Weiterentwicklung der Orthese ein – auch dies ein Vorteil der individuellen Fertigung per 3D-Druck. Wie gezeigt wurde, sichert die Orthese die selbstständige Mobilität der von einer MMC betroffenen Kinder. Die leichte 3D-Konstruktion ist auch für längeres Sitzen im Rollstuhl geeignet.
Die exakten Auswirkungen der „Power-Hip“-Orthese auf Gangkinematik und ‑kinetik müssen in klinischen Studien verifiziert werden. Aspekte wie die langfristige Erweiterung der Gehstrecke, positive Auswirkungen auf den Energieverbrauch, eine Verminderung der Atrophie der kniestreckenden Muskeln und ein positiver Einfluss auf die Lebensqualität zeichnen sind in der Evaluation zwar bereits ab, müssen jedoch noch weiter untersucht und verifiziert werden. Grundsätzlich ist bei den ersten Gehversuchen ein physiotherapeutisches Gangtraining notwendig, um die Patientinnen und Patienten an die neue Gangmechanik heranzuführen und Stürzen vorzubeugen.
Interessenkonflikt
Die Autoren T. Wetzelsperger und S. Formankova sind Angestellte der Pohlig GmbH. Der Autor C. Dussa steht in keinem finanziellen Verhältnis zur Pohlig GmbH.
Für die Autoren:
Thomas Wetzelsperger, M. Sc./OTM
Leiter Geschäftsbereich Clinical
Evidence & Publications
Pohlig GmbH
Grabenstätter Straße 1
83278 Traunstein
Thomas.Wetzelsperger@pohlig.net
Dr. med. Chakravarthy U. Dussa
Fellow of the Royal College of Physicians and Surgeons (FRCS) of Glasgow
Facharzt für Orthopädie und Unfallchirurgie sowie Kinderorthopädie
Leitender Oberarzt Kinderorthopädie
Orthopädische Kinderklinik Aschau
Bernauer Straße 18
83229 Aschau i. Chiemgau
Begutachteter Beitrag/reviewed paper
Wetzelsperger T, Formankova S, Dussa C. Neues Orthesenkonzept zur Unterstützung der Hüftextension durch die Nutzung von Eigenkraft bei Lähmungserscheinungen am Beispiel der MMC. Orthopädie Technik, 2023; 74 (1): 36–39
- Silikon-Maßliner: effiziente Lösungen für anspruchsvolle Prothesenversorgungen — 5. Juli 2024
- Osseointegrierte Prothese versus Schaftprothese: Welche Gehfähigkeit erreichen Oberschenkelamputierte? — 5. Juli 2024
- „Ich fühle, wie ich gehe“ – ein innovatives, nicht-invasives, gangsynchrones, vibrotaktiles Feedbacksystem. Eine Roadmap zu Versorgungsmöglichkeiten — 5. Juli 2024
- Copp AJ et al. Spina bifida. Nature Reviews Disease Primers, 2015); 1:15007
- Sahni M et al. Meningomyelocele. Treasure Island (FL): StatPearls, 2021. https://www.ncbi.nlm.nih.gov/books/NBK536959/ (Zugriff am 27.09.2022)
- Sahni M et al. Meningomyelocele. Treasure Island (FL): StatPearls, 2021. https://www.ncbi.nlm.nih.gov/books/NBK536959/ (Zugriff am 27.09.2022)
- Sahni M et al. Meningomyelocele. Treasure Island (FL): StatPearls, 2021. https://www.ncbi.nlm.nih.gov/books/NBK536959/ (Zugriff am 27.09.2022)
- Arazpour M et al. Effect of Orthotic Gait Training with Isocentric Reciprocating Gait Orthosis on Walking in Children with Myelomeningocele. Topics in Spinal Cord Injury Rehabilitation, 2017; 23: 147–154
- Ivanyi B et al. The effects of orthoses, footwear, and walking aids on the walking ability of children and adolescents with spina bifida: A systematic review using International Classification of Functioning, Disability and Health for Children and Youth (ICF-CY) as a reference framework. Prosthetics and Orthotics International, 2015; 39: 437–443
- Mazur JM. Early walking compared with early use of a wheelchair. The Journal of Bone and Joint Surgery, American Volume, 1989; 71: 56–61
- Arazpour M et al. Effect of Orthotic Gait Training with Isocentric Reciprocating Gait Orthosis on Walking in Children with Myelomeningocele. Topics in Spinal Cord Injury Rehabilitation, 2017; 23: 147–154
- Lebek S et al. Orthopädische Behandlung bei Myelomeningozele. Zeitschrift für Orthopädie und Unfallchirurgie, 2015; 153: 423–432
- Lunsford CD, Abel MF, King KM. Orthoses for Myelomeningocele. Atlas of Orthoses and Assistive Devices: Elsevier; 2019. p. 350–8. e1
- Lebek S et al. Orthopädische Behandlung bei Myelomeningozele. Zeitschrift für Orthopädie und Unfallchirurgie, 2015; 153: 423–432
- Lunsford CD, Abel MF, King KM. Orthoses for Myelomeningocele. Atlas of Orthoses and Assistive Devices: Elsevier; 2019. p. 350–8. e1
- Mazur JM, Kyle S. Efficacy of bracing the lower limbs and ambulation training in children with myelomeningocele. Developmental Medicine and Child Neurology, 2004; 46: 352–356