Einleitung
Die diabetologische und technischorthopädische Frührehabilitation ist die frühestmöglich einsetzende kombinierte akut- und rehabilitationsmedizinische Behandlung von Patienten mit Diabetischem Fußsyndrom. Im Allgemeinen geht das Krankheitsbild DFS mit einer akuten und chronischen Gesundheitsstörung und einer relevanten Beeinträchtigung von Körperfunktionen, Strukturen, Aktivitäten und Partizipation gemäß ICF (International Classification of Functioning, Disability and Health) einher. Sowohl zur Versorgung von DFS-Patienten als auch im Allgemeinen stechen zwei gängige Ansätze im medizinischen Versorgungsalltag hervor:
- Auf der einen Seite beinhaltet der rehabilitationsmedizinische Ansatz konkrete Maßnahmen zur Wiederherstellung, Verbesserung oder Aufrechterhaltung der Funktionen und Leistungen, die bereits gefährdet oder gemindert wurden, und berücksichtigt dabei somatische, psychische und soziale Aspekte.
- Auf der anderen Seite beinhaltet der akutmedizinische Ansatz gemäß der Vorgabe laut Sozialgesetzbuch vorwiegend die Behandlung der Erkrankung selbst und die Behebung der damit zusammenhängenden gesundheitlichen Schädigung.
Ziel des hier vorgestellten kombinierten Versorgungsansatzes ist es, diese beiden relativ eigenständigen Elemente der gesundheitlichen Versorgung mit jeweils spezifischen Zielsetzungen und Anforderungen gesamtheitlich zu betrachten, um letztendlich die körperlichen und mentalen Funktionen der Patienten wiederherzustellen, Komplikationen zu vermeiden und bleibende Behinderungen, Erwerbsunfähigkeit oder Pflegebedürftigkeit zu verhindern 1 2.
Indikationsstellung
Laut des Sozialgesetzbuches (§ 1 SGB IX) haben Patienten das Recht auf einen unmittelbaren Behinderungsausgleich im Hinblick auf Mobilität und auf Teilhabe am Leben. Dieser Anspruch wird dort wie folgt beschrieben: “Menschen mit Behinderungen oder von Behinderung bedrohte Menschen erhalten Leistungen […], um ihre Selbstbestimmung und ihre volle, wirksame und gleichberechtigte Teilhabe am Leben in der Gesellschaft zu fördern, Benachteiligungen zu vermeiden oder ihnen entgegenzuwirken.” Aus dem hier geforderten Anspruch auf Teilhabe am Leben lässt sich die Notwendigkeit ableiten, die Selbstständigkeit der Patientinnen und Patienten in größtmöglichem Maße zu erhalten. Dazu zählt vor allem die Gewährleistung der Mobilität, die insbesondere bei Diabetespatienten eine zentrale Rolle spielt. Denn leidensgerechte körperliche Aktivität erhöht das allgemeine Wohlbefinden, verbessert den Stoffwechsel und bedingt somit auch eine Senkung des Blutzuckerspiegels 3 4.
Die Beschreibung der entsprechenden Funktionseinschränkungen erfolgt gemäß ICF und ist Bestandteil der Diagnose, um die Indikation stellen zu können. Eine Indikation zur technisch-orthopädischen Frührehabilitation ist nach den Prinzipien der Deutschen Rentenversicherung (DRV) gegeben, wenn:
- nach konservativer oder operativer Therapie im interdisziplinären Team Erwerbsunfähigkeit oder Pflegebedürftigkeit drohen und eine Rehabilitationsfähigkeit sowie eine Motivation zur Rehabilitation vorhanden ist;
- geminderte Erwerbsfähigkeit bereits verbessert, wiederhergestellt oder eine wesentliche Verschlechterung abgewendet werden kann oder wenn bei teilweise geminderter Erwerbsfähigkeit ohne Aussicht auf wesentliche Besserung ein Arbeitsplatz erhalten werden kann;
- eine Pflegebedürftigkeit abgewendet werden kann oder eine Pflegebedürftigkeit der Stufe 1 gehalten wird und sich durch die technisch-orthopädische Frührehabilitation eine Verschlechterung abwenden lässt.
Nach dem kombinierten akut- und rehabilitationsmedizinischen Ansatz wird für die Indikationsstellung ein interdisziplinär aufgestelltes Rehabilitationsteam benötigt. Dieses besteht aus:
- einem oder mehreren behandlungsleitenden technisch-orthopädischen Ärzten,
- therapeutischen Berufsgruppen einschließlich der aktivierend-therapeutischen Pflege sowie
- Psychologen, Sozialarbeitern und Seelsorgern.
Durch diese Erweiterung des Rehabilitationsteams sind die Anforderungen der DRV als Kostenträger der Rehabilitation im Hinblick auf Struktur und Prozessqualität und auf den “biopsycho-sozialen Zusammenhang” erfüllt. Die Indikationsstellung erfolgt auf der Grundlage einer interdisziplinären Visite durch die leitenden Frührehabilitationsfachärzte und des Nachweises der Rehabilitationsfähigkeit durch festgelegte Assessments, die von den Therapeuten erstellt werden. Die Frührehabilitations-Assessments werden nach fachärztlicher Indikationsstellung auf der Therapeutenkonferenz von den erstellenden Therapeuten vorgestellt und diskutiert. Durch die Festlegung von Assessments werden folgende Aspekte in Bezug auf den Patienten zu Beginn der Behandlung erhoben:
- Bewusstseinslage,
- Kommunikation,
- Kognition,
- Mobilität,
- Selbsthilfefähigkeit sowie
- Verhalten und Emotion.
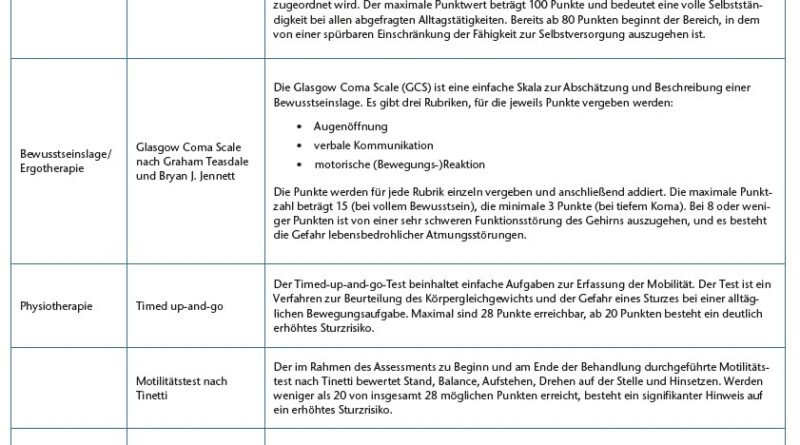
Tabelle 1 vermittelt einen Überblick über die Möglichkeiten einer Bewertungsgrundlage für die Indikation. Sind Rehabilitationsvoraussetzungen und Indikation gegeben, beginnt das Frührehabilitationsprogramm nach der Therapeutenkonferenz.
Das Frührehabilitationsprogramm
Bereits in den Jahren 2014/2015 wurden in der Klinik für Technische Orthopädie in Rheine insgesamt 158 Patientinnen und Patienten im Rahmen der Frührehabilitation behandelt. Ein Großteil der Patienten mit DFS litt an einer diabetischen Osteoarthropathie (“Charcot-Fuß”). Eine diabetische Neuropathie bestand bei allen Patienten. Das Durchschnittsgewicht betrug 81 kg bei einer durchschnittlichen Größe von 1,73 m. Daraus ergibt sich ein durchschnittlicher Body Mass Index (BMI) von 27,1 kg/m². Ein BMI von ≥ 30 kg/m² ist definiert als Adipositas. Die durchschnittliche Dauer der Diabeteserkrankung betrug 12,5 Jahre. Lediglich zwei Patienten wurden mit oralen Antidiabetika behandelt; bei allen anderen Patienten wurde eine intensivierte Insulintherapie durchgeführt. Die Frührehabilitation erfolgte nach der Indikationsstellung während der wöchentlichen Rehabilitationsvisite und durch den Abgleich der Rehabilitationsfähigkeit per Assessments in Zusammenarbeit mit den Therapeuten. Die Rehabilitationsziele wurden jeweils anhand der vorhandenen Gesundheitsstörungen sowie der relevanten Beeinträchtigungen von Körperfunktionen und Strukturen, Aktivitäten und Partizipation gemäß ICF erstellt und modifiziert. Eingeschlossen wurden dabei Patienten mit einem DFS bzw. einem Charcot-Fuß nach Operation mit Rehabilitationsbedarf sowie der entsprechenden Motivation und den entsprechenden Fähigkeiten, wie es die Leitlinien der DRV vorsehen. Ausgeschlossen wurden palliative Patienten, bei denen eine Pflegebedürftigkeit nicht mehr verhindert werden konnte. Die Kosten wurden im Rahmen der vorhandenen Diagnosis Related Group (DRG) von den Krankenkassen getragen, ebenso eine sich anschließende Maßnahme zur Anschlussheilbehandlung (AHB) bei vorhandener Berentung und dem Ziel der Verhinderung der Pflegebedürftigkeit. In nur fünf Fällen gelang die Fortführung der AHB zur Verhinderung der Erwerbsunfähigkeit, günstigstenfalls mit Maßnahmen zur Teilhabe am Arbeitsleben. Die rehabilitative Alltagsarbeit wird oftmals durch die problematische Kommunikation mit den Kostenträgern erschwert, was viele Fachkolleginnen und ‑kollegen beklagen. Besonders drastisch zeigt sich dies bei der Zusammenarbeit mit der DRV, die durch Telefonwarteschleifen, undurchsichtige Formulargestaltung und unklare Zuständigkeiten der Entscheidungsträger rehabilitative Wege im Alltag blockiert, so die Erfahrung der Autoren bei den oben genannten Fällen.
Jeder Patient hat laut Sozialgesetzbuch während des stationären Krankenhausaufenthalts jedoch den frühestmöglichen Anspruch auf Rehabilitation zur Verhinderung von Pflegebedürftigkeit und Erwerbsunfähigkeit. Die Kosten dafür werden grundsätzlich von der Krankenkasse getragen – die Kosten einer AHB, die sich im günstigsten Fall anschließt, hingegen von der Krankenkasse oder der Deutschen Rentenversicherung.
Während der Rehabilitation wurde im Rahmen der Behandlung die Wundversorgung nach den Standards der ICW (Initiative Chronische Wunden) fortgeführt. Barrierefreie Mobilität war im Rahmen des Frührehabilitationsprogrammes im Hospital gewährt. Die maximale Behandlungszeit betrug 54 Tage, im Durchschnitt dauerte sie ca. 2 Wochen. Nach Abschluss der Rehabilitation wurde der Patient vom Rehabilitationsarzt im günstigsten Fall alle 6 Monate zur Hilfsmittelversorgung in der KV-Ambulanz begutachtet. Im Folgenden wird der typische Verlauf des Frührehabilitationsprogramms in Rheine geschildert. Dabei wird auf die Ergebnisse bezüglich der genannten Patientenkohorte aus den Jahren 2014/2015 zurückgegriffen.
Rehabilitationsverlauf
Einmal wöchentlich findet eine Teambesprechung mit wochenbezogener Dokumentation der Rehabilitationsziele, der Behandlungsergebnisse und der daraus resultierenden weiteren Behandlungsziele statt. Jeder Patient erhält einen verbindlichen individuellen Therapieplan mit mindestens drei der folgenden Therapiebereiche:
- Physiotherapie/Krankengymnastik
- Physikalische Therapie
- Ergotherapie
- Psychotherapie
- Logopädie/Fazio-Orale Therapie/ Sprachtherapie
- künstlerische Therapie (Kunst- und Musiktherapie)
Die Therapien werden in Einzel-oder Gruppentherapie durchgeführt (Abb. 1). Pro Arbeitstag finden zwei individuelle Einheiten in Form von Einzel- oder Gruppentherapie statt; nach Möglichkeit bestehen diese aus jeweils einer physiotherapeutischen und einer physikalischen Therapieeinheit. Der Therapieschwerpunkt liegt im Allgemeinen auf dem Muskelaufbau, der Erarbeitung physiologischer Bewegungsabläufe und der Ausdauer- und Belastbarkeitssteigerung. Ziel ist es, den Patienten aus der Einzeltherapie heraus in die Gruppentherapie mit Eigenübungen zu leiten, um Eigenverantwortlichkeit und Eigenmotivation für Bewegung zu schaffen. Zudem werden entsprechende Hilfsmittel verordnet, die aus der Diagnose abgeleitet werden, um die Funktionseinschränkungen im Hinblick auf Teilhabe und Mobilität zu eliminieren bzw. abzuschwächen.
Um die Therapie im Sinne einer hohen Prozess- und Strukturqualität sinnvoll zu ergänzen, werden die Patienten von Psychologen, Sozialarbeitern, Ernährungsberatern und Seelsorgern begleitet. Darüber hinaus werden bei Bedarf naturheilkundliche Therapien und reikitherapeutische Kompetenz im Therapieprogramm angeboten. Exemplarischer Therapieplan:
- 10 Einheiten à 30 Minuten Physiotherapie/Physikalische Therapie
- 5 Einheiten à 30 Minuten Ergotherapie
Die Ergotherapie in der Einzeltherapieform bezieht sich auf folgende Aspekte:
- Transfertraining,
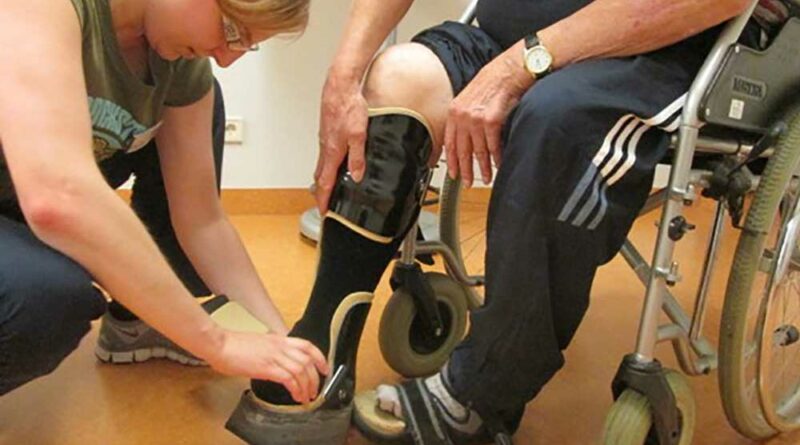
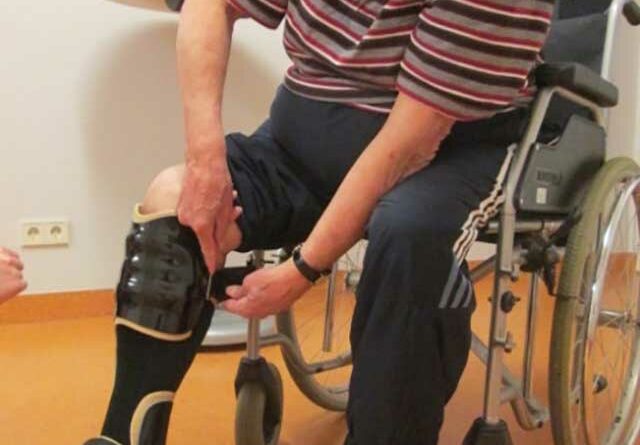
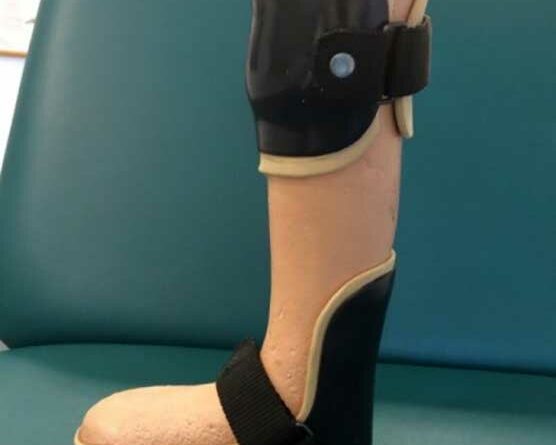
- Hilfsmittelversorgung und ‑training wie z. B. Rollstuhltraining oder Training im Umgang mit der Orthese (Abb. 2),
- Training von Aktivitäten des täglichen Lebens (ADL).
Die Ergotherapie in Gruppentherapieform dagegen dient der Beantwortung der Frage: Wie passe ich mich mit Handicap meiner Umwelt an? Ziel ist es, Antworten auf diese Frage zu finden, um den Alltag mit Handicap zu bewältigen und größtmögliche Selbstständigkeit im Alltag zu erreichen. Der überwiegende Anteil der Patienten der hier im Mittelpunkt stehenden Kohorte verweilte 14 Tage in der Frührehabilitation (60 %). Im Maximum konnte der rehabilitative Prozess bis zu 54 Tagen fortgesetzt werden. Lediglich 20 % der Patienten verweilten nur eine Woche. Eine Früh-Reha-Besprechung zwischen Therapeuten und Ärzten findet einmal wöchentlich statt. Die Früh-Reha-Besprechung dient der Dokumentation des Behandlungsverlaufs und der Zielfestlegung des interdisziplinären Teams. Die Dokumentation des Verlaufs der Frührehabilitation erfolgt systemintern im sogenannten Früh-Reha-Bogen. Folgende Geräte der Medikomechanik nach Konrad Biesalski werden im Rahmen der Frührehabilitation eingesetzt:
- Universalzugapparat,
- Funktionsstemme,
- Stützstemme,
- Vertikalzug,
- Laufband,
- Gehbarren (fest installiert im Boden, mit Personenwaage im Barren auf dem Boden und Gewichtsanzeige auf Augenhöhe)
- großer Spiegel,
- Ergometer mit Puls- und Blutdruckkontrolle,
- Oberkörperergometer (mit verschiedenen Programmen) oder Reckbike,
- Liegendfahrrad,
- Rumpf-Extensionsheber,
- Rumpfrotation,
- Posturomed,
- Pezzibälle sowie
- kleine Hilfsmittel wie Hanteln (2,5 kg und 5 kg).
Rehabilitationsabschluss/Entlassmanagement
Bei den wöchentlichen therapeutischen Konferenzen wird eine Entlassungsperspektive nach Erreichen des vorläufigen Rehabilitationszieles festgelegt. In Zusammenarbeit mit den Sozialarbeitern wird sodann ein Entlassungskonzept erarbeitet. Im günstigsten Falle kann eine Weiterleitung in eine Rehabilitationsklinik zur Anschlussheilbehandlung – entweder zu Lasten der DRV oder zu Lasten der Krankenkasse – beantragt werden. Bei von Erwerbsunfähigkeit bedrohten Patienten kann zu diesem Zeitpunkt auch schon ein Antrag zur Teilhabe am Arbeitsleben gestellt werden.
Die Ergebnisse der Frührehabilitation werden dem interdisziplinären Entlassungsbrief in einem standardisierten Textabsatz angefügt. Bei Patienten, die von Erwerbsunfähigkeit bedroht sind, kann ein sozialmedizinischer Befund nach den Statuten der DRV angefügt werden. Ein Entlassungsbogen mit Darstellung der subjektiven Prozessqualität beendet den stationären Aufenthalt und wird ausgewertet.
Das Rehabilitationsziel bei Patienten mit DNOAP
Besonders bei Patienten mit einer Diabetischen Neuropathischen Osteoarthropathie (kurz DNOAP), allgemein auch als “Charcot-Fuß” bekannt, ist es ein priorisiertes Ziel, die Patienten aktiv zu mobilisieren. Es gilt zu gewährleisten, dass sich die Patientin bzw. der Patient selbstständig fortbewegen kann und nicht zwingend auf einen Rollstuhl angewiesen ist. Die Mobilisierung erfolgt unter Berücksichtigung leidensgerechter Aspekte (Schweregrad der Krankheit, körperliche Verfassung usw.) und ist bei DNOAP-Erkrankungen besonders wichtig. Denn das Ziel der Mobilisierung steht bei Patienten mit einer solchen Erkrankung vorerst in einem Konflikt, da die Füße nicht selten starke Deformitäten und Entzündungen aufweisen. Als Konsequenz ist ein selbstständiges Gehen ohne Unterstützung nicht zielführend und hinsichtlich des Krankheitsverlaufs kontraproduktiv. Für den Fall, dass Deformitäten oder Fußfehlstellungen zu stark ausgeprägt sind, ist ein operativer Eingriff mit dem Ziel einer biomechanisch korrekten Reposition vorab zwingend erforderlich. In jedem Fall besteht die Notwendigkeit, ein medizinisch-technisches Hilfsmittel zur Mobilisierung mit einzubeziehen, um langfristig den Erhalt bzw. die Wiederherstellung der Erwerbsfähigkeit und eine Senkung der Pflegebedürftigkeit zu erreichen. In diesem Zusammenhang hat sich bislang der Einsatz einer patientenspezifischen Unterschenkelentlastungsorthese aus carbonfaserverstärktem Kunststoff im Versorgungsalltag bewährt (Abb. 3), die von einem Orthopädietechniker hergestellt wird.
Insgesamt kann ein operatives Behandlungsergebnis nur dann zum Erfolg führen, wenn eine suffiziente Hilfsmittelversorgung stattgefunden hat, die vom Patienten selbstständig motiviert bedient werden kann. Der Umgang mit Orthesen, mit dem Rollstuhl und auch mit Prothesen, die Hilfsmittelanpassung bzw. ‑versorgung, eine Wahrnehmungsförderung sowie Ausdauer- und Belastungssteigerungen haben deshalb einen hohen frührehabilitativen Stellenwert, um Rezidive zu vermeiden und Kosten zu reduzieren.
Ergebnis
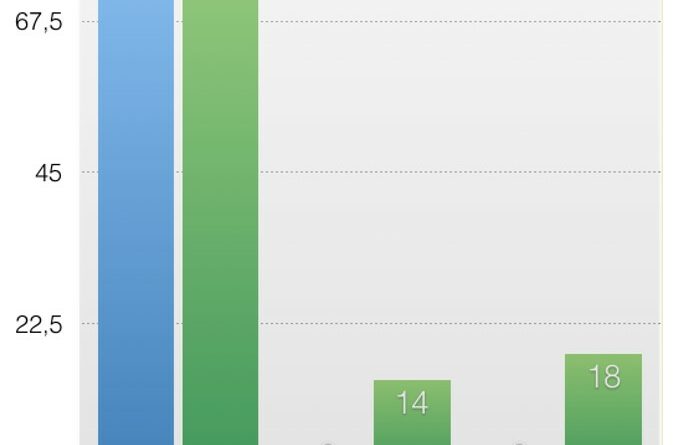
In Abbildung 4 ist exemplarisch dargestellt, welche Verbesserungen hinsichtlich des Allgemeinzustandes oder der Mobilität bei den 158 behandelten Patienten aus den Jahren 2014/2015 durch den vorgestellten kombinierten Ansatz erlangt werden konnten. Durch eine leidensgerechte Hilfsmittelversorgung wie die vorgestellte Orthesenversorgung konnte der Tinetti-Test von durchschnittlich 3 auf 14 Punkte verbessert werden, der Timed up-and-go-Test sogar von 3 auf 18 Punkte. Bezüglich der Bewertung anhand des Barthel-Index zur Fähigkeit einer Selbstversorgung konnte mit einer Verbesserung von durchschnittlich 78,02 auf 82,4 Punkte die 80-Punkte-Grenze überschritten werden. Der Weg einer Verbesserung von einer spürbaren Einschränkung der Fähigkeit zur Selbstversorgung hin zu voller Selbstständigkeit ist somit geebnet worden. Das bestmöglich anzustrebende Ergebnis nach Abschluss des vorgestellten Frührehabilitationsprogramms ist eine Anschlussheilbehandlung zur Verhinderung einer Pflegebedürftigkeit, einer Erwerbsunfähigkeit und die Umsetzung von Teilhabe am Arbeitsleben.
Fazit
Die technisch-orthopädische Frührehabilitation ist die frühestmöglich einsetzende kombinierte akutmedizinische und rehabilitationsmedizinische Behandlung von Patienten mit DFS und verbessert Mobilität und Teilhabe. Sie ist somit ein wichtiges Element in der Verhinderung von Pflegebedürftigkeit und Erwerbsunfähigkeit. Nach der Behandlung funktioneller und struktureller Deformitäten beim DFS und beim Charcot-Fuß kann vor allem die Orthesenversorgung im rehabilitativen Prozess den Barthel-Index sowie die Ergebnisse von Tinetti-Test und Timed-up-and-go-Test signifikant verbessern.
Für die Autoren:
Dr. med. Dirk Theodor Schraeder
Facharzt für Chirurgie, Orthopädie und Unfallchirurgie, Physikalische und Rehabilitative Medizin, Physikalische
Therapie und Balneologie, Sozialmedizin
Chefarzt der Abteilung für Technische Orthopädie
Hospital zum Hl. Geist Geseke
Bachstraße 76
59590 Geseke
dirk.schraeder@krankenhaus-geseke.de
Begutachteter Artikel/reviewed paper
Schraeder DT, Schafran T, Geisen B., Rubbert L: Ein interdisziplinärer und akutmedizinischer Ansatz zur frühestmöglichen Intervention bei Patienten mit Diabetischem Fußsyndrom. Orthopädie Technik, 2020; 71 (9): 32–37
- Compliance in der Skoliose-Korsettversorgung – Einflussfaktoren und Herausforderungen einer erfolgreichen Therapie — 5. Juli 2025
- Elektrische Anregung eines Teleskop-Phantoms – Fallstudie an einer beinamputierten Patientin — 4. Juli 2025
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Gutenbrunner C, Fialka-Moser V, Grill E, Stucki E. ICF-Core-Sets im Akutkrankenhaus und in der Frührehabilitation für Patienten mit Erkrankungen des muskuloskelettalen Systems. Phys Med Rehab Kuror, 2009; 19 (1): 14–21. doi: 10.1055/ s‑0028–1087192
- Rollnik JD. Die neurologisch-neurochirurgische Frührehabilitation. Berlin, Heidelberg: Springer, 2013
- Maritz R, Aronsky D, Prodinger B. The International Classification of Functioning, Disability and Health (ICF) in Electronic Health Records: A Systematic Literature Review. Appl Clin Inform, 2017; 8 (3): 964–980. doi: 10.4338/ ACI2017050078
- Lorch F. Praktische Nutzung der Internationalen Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit (ICF): Erprobung eines neuen Ansatzes in der neurologischen Rehabilitation. Dissertation, Universität Ulm, 2014