Problemstellung
Neurologische Erkrankungen können die oberen Extremitäten vielfältig beeinträchtigen. Bei zentralen Schädigungen sind motorische von sensorischen und Kombinationen der beiden zu unterscheiden. Zentrale neuropsychologische Störungen (z. B. Neglect) haben einen erheblichen Einfluss auf die Therapie und das Outcome.
Ärztliche und therapeutische Diagnostik
Zunächst ist vor Beginn einer Therapie eine ausführliche ärztliche und therapeutische Diagnostik notwendig, um die Ätiologie und die Dimensionen des Störungsbildes zu erfassen. Dazu gehören neben der sorgfältigen ärztlichen Untersuchung in der Regel eine bildgebende Diagnostik und ggf. neurophysiologische Untersuchungen, vor allem bei peripheren Läsionen. Die therapeutische Eingangsdiagnostik umfasst eine Untersuchung der Funktionssysteme und die Erhebung von Assessmentskalen. Diese dienen im weiteren Verlauf bei einer Nacherhebung zur Verlaufskontrolle. Im Rahmen technikgestützter Therapieverfahren erlauben viele Geräte die Erhebung qualitativer und quantitativer Messergebnisse, die zur Verlaufskontrolle und als Feedback eingesetzt werden können.
Assessments
Im Folgenden werden die gängigsten Assessments zur Beurteilung der Motorik (M), der Arm-Aktivitäten (A) und der Spastizität (S) der oberen Extremität in alphabetischer Reihenfolge aufgelistet. Für eine größere Übersicht siehe 1.
Action Research Arm Test (ARAT) (A)
Beurteilung der Grob- und Feinmotorik im Sinne unilateraler Armaktivitäten in jeweils vier Bereichen und mit vierstufigem Score; für mittel- und leichtgradig betroffene Extremitäten geeignet.
Ashworth Scale (S)
Beurteilung des Widerstandes gegen passive Bewegung zur Beurteilung des Muskeltonus; Bewertung einzelner Extremitätenabschnitte nach einer Fünf-Punkte-Skala.
Box-and-Block-Test (A)
Unilaterale Beurteilung der Grobmotorik der oberen Extremität; schnell durchführbar.
Fugl-Meyer Assessment (M)
Umfangreiches Assessment, u. a. mit Beurteilung der Motorik der oberen Extremität (33 Items) sowie der Sensibilität; jeweils dreistufige Einschätzung der Items mit fehlender, teilweiser und vollständiger Ausführbarkeit.
Motricity Index (M)
Score zur Beurteilung der Schwere einer Parese, u. a. mit Beurteilung von Spitzgriff, Ellbogenflexion und Schulterabduktion mit Gewichtung nach der Wertigkeit der motorischen Erholung.
Nine-Hole-Peg-Test (A)
Evaluation der Fingergeschicklichkeit mittels neun kurzer Stifte, die einzeln unter Zeitmessung entnommen und in eine gelochte Platte gesteckt werden müssen.
Resistance to Passive Movement Scale (REPAS) (S)
Weiterentwicklung und Präzisierung der Ashworth Scale mit Standardisierung von 13 verschiedenen Bewegungen je Seite.
Rivermead Motor Assessment (M)
Assessment mit drei Bereichen; der Bereich „Arm“ umfasst 15 Aufgaben zu Bewegungskontrolle und ‑funktion; innerhalb des Tests erfolgt eine Steigerung der Komplexität der Aufgaben; geeignet zur Beurteilung von leichter bis schwerer zentraler Schädigung der oberen Extremität.
Test d’Evaluation de la Performance des Membres Supérieurs des Personnes Agées (TEMPA) (A)
Test mit vier Aufgaben zu unilateralen und fünf zu bilateralen Armaktivitäten; beurteilt werden Bewegungsausführung, funktionelle Leistung und Durchführungsgeschwindigkeit.
Wolf Motor Function Test (A)
Assessment mit 17 Teilaufgaben, das die Fähigkeit des Einsatzes der oberen Extremität in einfachen oder komplexen Bewegungen bzw. funktionellen Tätigkeiten mittels Videoaufnahme beurteilt; die Aufgabenkomplexität steigt im Verlauf, die geprüfte Region von proximal nach distal; die weniger betroffene Extremität dient als Referenz.
Zielsetzung der Rehabilitation nach ICF
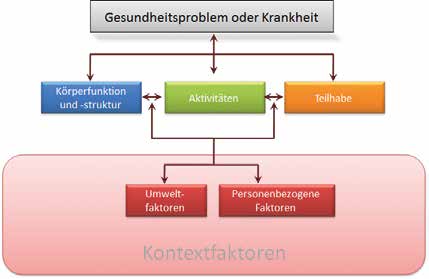
Grundlage der therapeutischen Zielsetzung und Ausgestaltung ist die International Classification of Functioning, Disability and Health (ICF) (Abb. 1) 2.
Die ICF basiert auf einem teilhabeorientierten, patientenzentrierten Ansatz mit einer Top-down-Formulierung der Rehabilitationsziele von der Teilhabe als primärem Ziel bis auf die Funktionsebene. Kontextfaktoren berücksichtigen dabei Umwelt- und personenbezogene Faktoren, die z. B. die Erreichbarkeit bestimmter Ziele deutlich modifizieren können.
Therapieverfahren
Exemplarisch sind im Folgenden die wichtigsten etablierten und neueren Verfahren dargestellt.
Etablierte individualisierte konventionelle Therapieformen (in alphabetischer Reihenfolge)
Affolter-Modell
Das Affolter-Modell wird bei Patienten angewendet, die nach einer zentralen Schädigung Wahrnehmungsstörungen haben. Zentraler Bestandteil des Konzeptes ist das Führen von Bewegungen durch den Therapeuten. Die Therapie wird im weiteren Verlauf an die Fortschritte des Patienten angepasst und ist möglichst alltagsorientiert durchzuführen. Ziel ist die Wahrnehmungsförderung und damit die Verbesserung der Interaktion des Patienten mit seiner Umwelt.
Bobath
Dabei handelt es sich um ein ganzheitliches, interdisziplinäres und weit verbreitetes Konzept zur Befundung und Behandlung von Patienten mit zentral bedingten Störungen von Funktion, Bewegung und Muskeltonus. Das Konzept soll möglichst im gesamten Alltag am Patienten berücksichtigt werden. Heute werden im klinischen Alltag zwar häufig die Grundgedanken des Bobath-Konzeptes berücksichtigt, jedoch ergänzt um z. B. repetitive, technikgestützte Therapieansätze.
Perfetti
Die kognitiv-therapeutischen Übungen nach Perfetti zur Reorganisation des ZNS, die mittels Stimulation von Afferenzen und durch die Förderung der Wahrnehmung den Patienten in die Lage versetzen, alltägliche Aufgaben zu lösen, sind ein nicht primär schädigungsorientiertes Konzept. Es passt sich im weiteren Verlauf sehr individuell der Entwicklung des Patienten an.
Propriozeptive Neuromuskuläre Fazilitation (PNF)
Dabei handelt es sich um ein funktionelles Behandlungsverfahren der Physiotherapie. Ziel der Behandlung ist eine Bahnung und Effektivitätsverbesserung komplexer Bewegungsabläufe im Sinne einer Koordinierung von Bewegungsabläufen durch Normalisierung des Muskeltonus, Kräftigung und Dehnung der Muskulatur und Modifikation pathologischen Bewegungsverhaltens.
Vojta
Diese Therapie nimmt Bezug auf die kindliche motorische Entwicklung, insbesondere auf automatisierte Reaktionen des Körpers auf definierte Reize an sogenannten Triggerpunkten in bestimmten Körperlagen („Ausgangsstellungen“). Ziel ist, die Muskelaktivitäten zur automatisierten Steuerung der Stützfunktionen der Extremitäten und der Körperhaltung zu bahnen.
Neuere Therapieverfahren/ ‑konzepte (in alphabetischer Reihenfolge)
Im Folgenden werden die wichtigsten neueren Therapieverfahren aufgeführt. Einige Konzepte nutzen konventionelle Therapieansätze und ergänzen diese um weitere Aspekte. Für eine dezidierte Auflistung und Bewertung konventioneller und neuerer Therapieverfahren siehe die S2e-Leitlinie der Deutschen Gesellschaft für Neurologische Rehabilitation („Motorische Therapien für die obere Extremität zur Behandlung des Schlaganfalls“) 3.
Arm-Basis-Training
Das Arm-Basis-Training ist als schädigungsorientierte Therapieform für Patienten mit schwergradigen zentralen Paresen der oberen Extremitäten vorgesehen. Ziel der Therapie ist die Funktionsanbahnung und selektive Ansteuerung der betroffenen Muskeln. Wesentliches inhaltliches Merkmal ist das systematische, repetitive Beüben aller möglichen Armbewegungen. Das Training erfolgt nach Eingangsdiagnostik in drei Stufen: Stufe 1 bearbeitet qualitativ die Anbahnung aller Bewegungen unter Aufhebung der Schwerkraft, Stufe 2 ergänzt den Aspekt der Schwerkraft, Stufe 3 beübt mehrdimensionale, komplexe Bewegungen. In Studien konnten Patienten, die das Arm-Basis-Training über vier Wochen erhielten, größere Zugewinne an aktiver Bewegungsfähigkeit des paretischen Armes erreichen als unter konventioneller Therapie 4.
Arm-Fähigkeits-Training
Das Arm-Fähigkeits-Training stellt für Patienten mit leicht- bis mittelgradigen Armlähmungen einen spezifischen schädigungsorientierten Therapieansatz dar. Es beübt spezifisch die verschiedenen, in ihrer Leistung noch reduzierten motorischen Fähigkeiten wie z. B. schnelle Wechselbewegungen der Finger, die Koordination von Hand und Fingern, die Handruhe sowie die Manipulation von Gegenständen. Die noch gestörte Bewegungskontrolle wird inhaltlich umfassend und alltagsorientiert beübt 5.
Constraint-Induced Movement Therapy (CIMT)
Diese Therapie ist geeignet für Patienten mit mindestens leicht erhaltener Handfunktion bei Nichtgebrauch des betroffenen Armes im Alltag. Ausschlusskriterien sind höhergradige neuropsychologische Defizite und erhöhte Sturzgefahr. Kernelement ist die Restriktion der weniger betroffenen Hand, z. B. mittels Fausthandschuh während 90 % der Wachstunden. Therapeutisch wird mittels Shaping (sechs Stunden pro Tag an fünf Tagen pro Woche für mindestens 14 Tage) intensiv trainiert. Dies führt nachweislich zu schnelleren, größeren und länger anhaltenden Verbesserungen 6.
Modified Constraint-Induced Movement Therapy (mCIMT)
Es existieren unterschiedliche Modifikationen der CIMT-Therapie, die im klinischen Alltag teils aufgrund des hohen therapeutischen Aufwandes und u. U. eingeschränkter Compliance Einschränkungen erfährt. Eine mCIMT mit zwei Stunden funktionellen Trainings pro Tag für 14 Tage bei Tragen einer Restriktion der weniger betroffenen Hand für mindestens sechs Stunden pro Tag bewirkt eine stärkere Verbesserung der Armfunktion als eine Therapie mit konventionellen Verfahren 7.
Spiegeltherapie
Dabei handelt es sich um eine weitere Methode, Hirnareale anzuregen, die für die Bewegung des gelähmten Armes zuständig sind. Der Patient sitzt dabei an einem Tisch, auf dem mittig zwischen beiden auf den Tisch gelegten Armen ein Spiegel steht. Die Spiegelfläche ist dem gesunden Arm zugewandt. Der Patient kann so Bewegungen mit der gesunden Hand im Spiegel sehen. Dabei entsteht der Eindruck, die Bewegungen würden mit der kranken Hand ausgeführt. Eine tägliche Durchführung für 30 Minuten über mehrere Wochen begünstigt die motorische und funktionelle Erholung. Ein positiver Effekt auf Schmerzen im Rahmen eines komplexen regionalen Schmerzsyndroms (CRPS) wurde ebenfalls nachgewiesen; des Weiteren wurde eine Verbesserung der Wahrnehmung zur betroffenen Seite bei Neglect festgestellt 891011.
Spastikbehandlung
Spastische Muskeltonuserhöhungen können an der oberen Extremität vorhandene Funktionsansätze kaschieren. Botulinum-Neurotoxin Typ A (BoNT A) ist wirksam bei der Behandlung der fokalen und segmentalen Spastik der oberen Extremität. Eine orale medikamentöse spasmolytische Behandlung ist aufgrund eines ungünstigen Verhältnisses zwischen Nutzen und Nebenwirkungen nicht mehr Mittel der ersten Wahl. Eine Kombination verschiedener Interventionen (z. B. CIMT plus BoNT-A-Behandlung, Krafttraining plus Elektroakupunktur, funktionelle Elektrostimulation plus Orthese oder Tape oder Casting plus BoNT-A-Injektionen) ist in der Behandlung fokaler Spastik einer isolierten Therapieform vorzuziehen 12.
Geräte- und robotikgestützte Therapie
Mittlerweile existiert eine Fülle technikgestützter Hand-/Arm-Rehabilitationsangebote am Markt, sodass hier nur exemplarisch verschiedene Therapieansätze aufgezeigt werden können. Grundsätzlich ist zwischen Systemen zur Armrehabilitation, zur Arm-Hand-Rehabilitation sowie zur Handrehabilitation zu unterscheiden. Ein Teil der Systeme arbeitet mit Biofeedback, andere mit technischer Bewegungsunterstützung oder ‑übernahme. Erste technische Anwendungen zielten bei sehr einfacher Konstruktion der Geräte überwiegend auf den repetitiven Aspekt der Therapie ab, der technisch verlässlicher und im Sinne eines Feedbacks kontrollierbar abzubilden ist. Beispiele hierfür sind die von Hesse et al. entwickelten und implementierten Systeme wie „RehaSlide“, „RehaDigit“ und „Bi-Manu-Track“, die im klinischen Alltag als sogenanntes Armlabor zur Kleingruppentherapie zusammengefasst werden können und damit eine effektive Ergänzung der konventionellen Therapie darstellen. Entsprechende Wirksamkeitsnachweise mit Doppel-blindstudien liegen vor 1314. Erste servounterstützte Bewegungstherapiesysteme für die Arm-/Hand-Rehabilitation im Sinne motorischer Verbesserung und Tonusregulation sind bereits seit den 1990er Jahren auf dem Markt (Arm- und Beinbewegungstrainer). Eine positive Wirkung auf Funktion und Muskeltonus der behandelten Extremitäten im Vergleich zu ausschließlich konventioneller Behandlung ist belegt 1516. Einen erweiterten Ansatz stellen Geräte zum repetitiven Training der Kraft und/oder verschiedenster Bewegungsabläufe unter isokinetischen oder isometrischen Bedingungen – z. B. mit dem Trainingssystem „BTE Primus Pro RS“ – dar.
Rein sensorbasierte Systeme finden sich z. B. in Form von Handschuhen am Markt, die über Erfassung der Gelenkstellung, Bewegungsgeschwindigkeit und Kraft Bewegungen auf eine Virtual-Reality-(VR-)Umgebung übertragen können. Damit geben sie dem Patienten Feedback über das Bewegungsausmaß und können es quantitativ im Sinne repetitiver Therapieansätze erfassen. Perzeptive Rückmeldungen werden teils über „Force Feedback“ (Rückmeldung über die eingesetzte Kraft) gegeben. Einen Schritt weiter gehen sensorkontrollierte und servounterstützte Systeme, teils mit Exoskelett-Charakter, die die betroffene Extremität umfassen und motorisch deren Funktion unterstützen bzw. übernehmen können. Neben der rein therapeutisch-klinischen Anwendung finden derartige Systeme derzeit auch den Weg in die Eigentherapie zur weiteren Unterstützung des therapeutischen Prozesses. Exemplarisch sei hier das Gerät „Armeo®“ von Hocoma genannt, das es mittlerweile in allen vorgenannten Ausbaustufen am Markt gibt. Die verschiedenen Ausführungen decken die Therapiemöglichkeiten von hochgradiger Parese bis zur Unterstützung bei leichtgradigen sensomotorischen Einschränkungen ab.
Virtual-Reality-Anwendungen auf dem geräteeigenen Display sorgen zusätzlich für eine kognitive Stimulation und vermitteln dem Patienten bzw. dem Therapeuten Feedback über den Leistungsstand des Patienten. Weiterführende Literatur dazu ist unter 17181920 zu finden.
Neuroprothetische Systeme
Diese Systeme arbeiten mittels Oberflächen-EMG-gestützter Erfassung von Muskelaktivität (sEMG-Sensing) zur Bewegungsdetektion und bewirken eine Verstärkung der initiierten Bewegung durch transkutane funktionelle Elektrostimulation (FES). Im Unterarm-/Handbereich haben bereits mehrere Systeme Marktreife erlangt und werden zur Unterstützung der Alltagsfähigkeit der Patienten bei schweren bis mittelschweren Schädigungen eingesetzt. Beispiele hierfür sind das System „Ness H200 Wireless“ von Bioness Inc. 21 sowie öffentlich geförderte Projekte wie z. B. das System „HARE“ der TU Berlin 22.
VR-Anwendungen
Für kommerzielle, nichtimmersive VR-Anwendungen konnte in bisherigen Studien bezüglich der Verbesserung der motorischen Funktion der oberen Extremität keine Überlegenheit gegenüber konventioneller Therapie nachgewiesen werden 23. VR-Ansätze finden sich mittlerweile häufig bei servo- oder robotikgestützten Therapiesystemen in Form einer bewegungsabhängigen Steuerung der VR-Inhalte und teilweisem perzeptionellem Feedback („Force Feedback“). VR-Spiegeltherapie ist ein neuer Ansatz, den der Innovationscluster der TU Berlin verfolgt 24.
Medizinisch-beruflich orientierte Rehabilitation (MBO-Rehabilitation)
Für Patienten, die noch im erwerbsfähigen Alter sind, haben sich auch im neurologischen Fachgebiet in den letzten Jahren Konzepte zur Medizinisch-beruflich orientierten Rehabilitation (MBOR) etabliert. Diese folgen in der Regel den konzeptionellen Rahmenbedingungen der Deutschen Rentenversicherung (DRV) 25 und der Bundesarbeitsgemeinschaft Rehabilitation (BAR) 26. Die Konzepte umfassen in der Regel ein Eingangsassessment (Screeningverfahren) zur Feststellung einer besonderen beruflichen Problemlage (BBPL) anhand von Fragebögen. Patienten, bei denen eine BBPL vorliegt, erhalten nach berufsbezogener Diagnostik besondere therapeutische Maßnahmen entsprechend dem jeweils etablierten Konzept. Stufe A nach DRV umfasst beruflich orientierte Basisangebote, Stufe B MBOR-Kernangebote, Stufe C spezifische MBOR-Angebote.
MBOR-Kernangebote beinhalten eine berufsbezogene Diagnostik, u. a. mit der Erhebung eines beruflichen Anforderungsprofils und eines individuellen Fähigkeitsprofils im Hinblick auf das Anforderungsprofil. Dazu haben sich verschiedene FCE-Verfahren (FCE = Functional Capacity Evaluation) etabliert, z. B. „MELBA®/IDA®“ („Merkmalprofile zur Eingliederung Leistungsgewandelter und Behinderter in Arbeit/Instrumentarium zur Diagnostik von Arbeitsfähigkeiten“) 27 oder „ALa®“ (Arbeitstherapeutische Leistungsanalyse nach Wolters & Sohns) 28 in Kombination mit „WorkPark®“ 29 sowie „ERGOS® II/Sapphire“ oder „EFL nach Isernhagen®“. Einen Überblick vermittelt 30. Naturgemäß zielen die Therapiemaßnahmen gerade in handwerklichen, motorisch orientierten Berufen auf die Verbesserung der Arm-/Handfunktion. Befunderhebungen im Verlauf der Therapie erfolgen mittels der oben genannten Assessments sowie der vorgestellten FCE-Systeme. Letztere ermöglichen die Beurteilung arbeitsplatznaher Tätigkeiten bzw. Bewegungsabläufe. Zum Ende einer MBOR-Maßnahme erfolgt eine abschließende Beurteilung mittels Assessments und FCE-System sowie eine ausführliche sozialmedizinische Beurteilung.
Wirksamkeitsnachweise
Auswertungen aktueller Studien zeigen, dass für den Therapieerfolg nicht die Dosis entscheidend ist, sondern die Auswahl einer an den Schweregrad der Armparese angepassten wirksamen Therapie. Randomisierte kontrollierte Studien zeigen im direkten Vergleich bei gleicher Therapiezeit eine ähnliche Wirkung bei konventionellen, bilateralen und robotikunterstützten Therapien. Eine Überlegenheit gegenüber konventioneller Behandlung konnte für Arm-Basis- und Arm-Fähigkeits-Training, CIMT und Bi-Manu-Track-Behandlung nachgewiesen werden 31. Dabei konnte eine Dosis-Wirkungs-Beziehung im Sinne eines Zusatznutzens für den Patienten in einem Bereich von ein bis drei Stunden wirksamer Therapie pro Tag aufgezeigt werden, die dann einen Deckeneffekt erreicht. Eine niederfrequente längerfristige Übungsbehandlung (repetitives Training) kann weiter funktionsverbessernd wirken 32.
Der Autor:
Dr. med. Christoph Schäfer
Johanniter-Klinik am Rombergpark
Am Rombergpark 42
44225 Dortmund
christoph.schaefer@do.johanniter-kliniken.de
Begutachteter Beitrag/reviewed paper
Schäfer C. Die Rehabilitation der oberen Extremitäten nach neurologischen Erkrankungen. Orthopädie Technik, 2018; 69 (4): 48–52
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Schädler S et al. Assessments in der Rehabilitation. Band 1: Neurologie. 2. Auflage. Bern: Verlag Hans Huber, 2012
- World Health Organization (WHO). ICF. Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit. Herausgegeben vom Deutschen Institut für Medizinische Dokumentation und Information, DIMDI, WHO-Kooperationszentrum für das System Internationaler Klassifikationen. Stand Oktober 2005. Genf: World Health Organization, 2005 (deutsche Ausgabe der englischsprachigen Originalausgabe 2001). http://www.dimdi.de/dynamic/de/klassi/downloadcenter/icf/stand2005/ (Zugriff am 11.01.2018)
- Deutsche Gesellschaft für Neurologische Rehabilitation. S2e-Leitlinie „Motorische Therapien für die obere Extremität zur Behandlung des Schlaganfalls“ (AWMF-Leitlinienregister Nr. 080/001). Stand: 31.12.2009 (in Überarbeitung), gültig bis 31.12.2014. http://www.awmf.org/uploads/tx_szleitlinien/080–001l_S2e_Motorische_Therapien_obere_Extremität_Behandlung_Schlaganfall_2011-abgelaufen.pdf. (Zugriff am 11.01.2018)
- Platz T, Eickhof C, van Kaick S, Engel U, Pinkowski C, Kalok S, Pause M. Impairment-oriented training or Bobath therapy for arm paresis after stroke: a single blind, multi-centre randomized controlled trial. Clin Rehabil, 2005; 19: 714–724
- Deutsche Gesellschaft für Neurologie. S2k-Leitlinie „Rehabilitation von sensomotorischen Störungen“ (AWMF-Leitlinienregister Nr. 030/123). Stand: 30.09.2012 (in Überarbeitung), gültig bis 29.09.2017. http://www.awmf.org/uploads/tx_szleitlinien/030–123l_S2k_Rehabilitation_sensomotorische_Störungen_2012-09_verlaengert_01.pdf (Zugriff am 27.02.2018)
- Platz T, Schmuck L, Roschka S. Dosis-Wirkungs-Beziehung bei der Behandlung der oberen Extremität nach Schlaganfall. Neurol Rehabil, 2017; 23 (1): 45–52
- Platz T, Schmuck L, Roschka S. Dosis-Wirkungs-Beziehung bei der Behandlung der oberen Extremität nach Schlaganfall. Neurol Rehabil, 2017; 23 (1): 45–52
- Deutsche Gesellschaft für Neurologie. S2k-Leitlinie „Rehabilitation von sensomotorischen Störungen“ (AWMF-Leitlinienregister Nr. 030/123). Stand: 30.09.2012 (in Überarbeitung), gültig bis 29.09.2017. http://www.awmf.org/uploads/tx_szleitlinien/030–123l_S2k_Rehabilitation_sensomotorische_Störungen_2012-09_verlaengert_01.pdf (Zugriff am 27.02.2018)
- Platz T, Schmuck L, Roschka S. Dosis-Wirkungs-Beziehung bei der Behandlung der oberen Extremität nach Schlaganfall. Neurol Rehabil, 2017; 23 (1): 45–52
- Morkisch N, Lommack R, Kadow L et al. Evaluation eines standardisierten Therapieprotokolls zur Spiegeltherapie. Neurol Rehabil, 2017; 23 (3): 216–226
- Völzke V, Koehn A, Sparing R et al. Spiegeltherapie kann Funktion und Teilhabe verbessern. NeuroTransmitter, 2017; 28 (3): 37–39
- Deutsche Gesellschaft für Neurologie. S1-Leitlinie „Spastisches Syndrom, Therapie“. Stand: 30.09.2012 (in Überarbeitung), gültig bis 29.09.2017 (AWMF-Leitlinienregister Nr. 030/078). http://www.awmf.org/uploads/tx_szleitlinien/030–078l_S1_Spastisches_Syndrom_Therapie_2012_abgelaufen.pdf (Zugriff am 27.02.2018)
- Deutsche Gesellschaft für Neurologie. S1-Leitlinie „Spastisches Syndrom, Therapie“. Stand: 30.09.2012 (in Überarbeitung), gültig bis 29.09.2017 (AWMF-Leitlinienregister Nr. 030/078). http://www.awmf.org/uploads/tx_szleitlinien/030–078l_S1_Spastisches_Syndrom_Therapie_2012_abgelaufen.pdf (Zugriff am 27.02.2018)
- Buschfort R, Brocke J, Heß A, Werner C, Waldner A, Hesse S. Arm studio to intensify upper limb rehabilitation after stroke: concept, acceptance, utilization and preliminary clinical results. J Rehabil Med, 2010; 42 (4): 310–314
- Dopke B et al. Apparativ-assistive Bewegungstherapie in der Schlaganfallrehabilitation. Neurologie und Rehabilitation, 2010; 16 (4): 173–185
- Diserens K, Ruegg D, Kleiser R, et al. Effect of repetitive arm cycling following botulinum toxin injection for poststroke spasticity: evidence from FMRI. Neurorehabilitation and Neural Repair, 2010; 24 (8): 753–762
- Klamroth-Marganska V et al. Three-dimensional, task-specific robot therapy of the arm after stroke: a multicentre, parallel-group randomised trial. Lancet Neurology, 2014; 13 (2): 159–166
- Bartolo, M et al. Arm weight support training improves functional motor outcome and movement smoothness after stroke. Functional Neurology, 2014; 29 (1): 15–21
- Brokaw, EB et al. Robotic therapy provides a stimulus for upper limb motor recovery after stroke that is complementary to and distinct from conventional therapy. Neurorehabil Neural Repair, 2014; 28 (4): 367–376
- Saposnik G, Cohen LG, Mamdani Mamdani, et al. Efficacy and safe ty of non-immersive virtual reality exercising in stroke rehabilitation (EVREST): a randomised, multicentre, single-blind, controlled trial. Lancet Neurol, 2016; 15 (10): 1019–1027
- Bioness Inc. Das NESS H200 Hand-Rehabilitationssystem. https://www.bioness.com/Deutschland/Spezialisten/H200_Wireless__bei_Handlähmungen.php (Zugriff am 11.01.2018)
- TU Berlin. Innovationscluster BeMobil. Publikationen. http://www.ige.tu-berlin.de/bemobil/informationen/publikationen/ (Zugriff am 11.01.2018)
- Saposnik G, Cohen LG, Mamdani Mamdani, et al. Efficacy and safe ty of non-immersive virtual reality exercising in stroke rehabilitation (EVREST): a randomised, multicentre, single-blind, controlled trial. Lancet Neurol, 2016; 15 (10): 1019–1027
- TU Berlin. Innovationscluster BeMobil. Publikationen. http://www.ige.tu-berlin.de/bemobil/informationen/publikationen/ (Zugriff am 11.01.2018)
- Deutsche Rentenversicherung. Medizinisch-beruflich orientierte Rehabilitation. Anforderungsprofil zur Durchführung der Medizinisch-beruflich orientierten Rehabilitation (MBOR) im Auftrag der Deutschen Rentenversicherung. Stand: 2015. http://www.deutsche-rentenversicherung.de/cae/servlet/contentblob/207024/publicationFile/50641/mbor_datei.pdf (Zugriff am 11.01.2018)
- Bundesarbeitsgemeinschaft Rehabilitation (BAR). Empfehlungen zur medizinisch-beruflichen Rehabilitation in der Neurologie. Stand: 2011. https://www.bar-frankfurt.de/fileadmin/dateiliste/publikationen/empfehlungen/downloads/Empfehlungen_med_beruf_Neurologie.pdf (Zugriff am 11.01.2018)
- Miro GmbH. MELBA/IDA. http://www.miro-gmbh.de/de/ (Zugriff am 11.01.2018)
- Wolters J, Sohns M. Arbeitstherapeutische Leistungsanalysen (ALa). http://www.bi-ws.de (Zugriff am 11.01.2018)
- Wolters J, Sohns M. WorkPark®. Therapiegeräte für die medizinischberuflich orientierte Rehabilitation. http://www.workpark-therapie.de/files/content/workpark/Work%20Park%20Katalog%205.17%20Ansicht%20WEB.pdf (Zugriff am 11.01.2018)
- Universität Würzburg, Berufliche Orientierung in der medizinischen Rehabilitation. FCE-Systeme: Die arbeitsbezogene körperliche Leistungsfähigkeit objektiv erfassen. http://www.medizinisch-berufliche-orientierung.de/bausteine/diagnostische_instrumente/#fce (Zugriff am 11.01.2018)
- Platz T, Schmuck L, Roschka S. Dosis-Wirkungs-Beziehung bei der Behandlung der oberen Extremität nach Schlaganfall. Neurol Rehabil, 2017; 23 (1): 45–52
- Platz T, Schmuck L, Roschka S. Dosis-Wirkungs-Beziehung bei der Behandlung der oberen Extremität nach Schlaganfall. Neurol Rehabil, 2017; 23 (1): 45–52