Ätiologie
Distorsionen des oberen Sprunggelenkes (OSG) sind die häufigsten Sportverletzungen. Leider resultieren daraus immer wieder Instabilitäten des OSG 1 2. Der Goldstandard der Versorgung der akuten OSG-Instabilität ist die konservative Therapie 3. Die Behandlung ist einfach, kostengünstig, effizient, und die Resultate sind gut 4 5. In Bezug auf die Ätiologie der OSG-Instabilität spielen neben dem akuten Trauma noch weitere Faktoren eine wichtige Rolle. Diese können in aktive (Sehnen und Muskeln) und passive Stabilisatoren – dynamisch mit den Bändern und statisch mit der knöchernen Rückfußstellung – unterteilt werden.
Am häufigsten sind bei Distorsionsverletzungen des OSG die passiven dynamischen Stabilisatoren von Läsionen betroffen. Lateral sind dies das Ligamentum tibiofibulare anterius (LFTA) und das Ligamentum fibulocalcaneare (LFC). Medial ist es das Ligamentum deltoideum mit seinem oberflächlichen und tiefen Anteil. Beim normalen Gehen stabilisiert die Peronealsehnengruppe (aktiver Stabilisator) auch bei einer Insuffizienz der Außenbänder (dynamischer passiver Stabilisator) das OSG. Bei einer Mehrbelastung der Peronealsehnen erhöht sich die Wahrscheinlichkeit chronischer Tendinopathien bis hin zu chronischen Rupturen bei bestehender Instabilität. Bei zusätzlichem Rückfuß-Varus steigt das Risiko für ein Supinationstrauma sogar noch an. Im Extremfall kann der Patient bis zu mehrmals täglich im Alltag Supinationstraumata erleiden („Umknicken“).
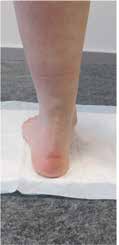
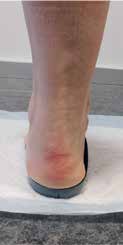
Bei den passiv statischen Stabilisatoren kommt der Rückfußachse eine wichtige Bedeutung zu 6. Ein Pes cavovarus (Hohlfuß) beispielsweise begünstigt die laterale Instabilität und trägt zu gehäuften Supinationsverletzungen des OSG bei. Ein Pes planovalgus (Knick-Senk-Fuß) dagegen begünstigt die mediale Instabilität. Dabei kann es bei einer ausgeprägten Insuffizienz der M.-tibialis-posterior-Sehne zu einer konsekutiven Insuffizienz des Ligamentum deltoideum (passiver Stabilisator des OSG) kommen. Eine gehäufte Wahrscheinlichkeit einer Pronationsverletzung ist in der Literatur jedoch nicht angegeben. Ein Pes planovalgus ist bei lateraler Bandinsuffizienz als protektiv in Bezug auf Supinationstraumata zu werten. Die Wahrscheinlichkeit, ein Supinationstrauma zu erleiden, ist wesentlich geringer – eine Korrelation zum Ausmaß der Pes-planovalgus-Stellung zeigt die Literatur jedoch nicht. Die Fehlstellung der Rückfußachse (die erheblichen Einfluss auf die Stabilität des OSG hat) kann konservativ mit Schuheinlagen sehr gut behandelt werden. So kann ein Pes planovalgus durch Einlagen mit einer medialen Erhöhung (Abb. 1 u. 2) und ein Pes cavovarus mit einer lateralen Erhöhung der Einlage ausgeglichen werden.
Die Einteilung der funktionellen und mechanischen Instabilität (pathomechanische Einteilung) kann zusätzlich zur anatomischen Klassifikation verwendet werden. Die funktionelle Instabilität beinhaltet dabei die Beeinträchtigung der neuromuskulären Gelenkstabilisierung (bspw. Propriozeption, Nervenleitung). Die mechanische Instabilität beschreibt die pathologische Aufklappbarkeit des OSG aufgrund ligamentärer struktureller Insuffizienzen (bspw. LFTA und LFC).
Diagnostik
Die klinische Untersuchung bildet den wichtigsten Pfeiler der Diagnostik am OSG 7. Peronealsehnen und Syndesmose sollten auf mögliche Läsionen überprüft werden. Ein Röntgenbild hilft beim Ausschluss von Frakturen oder Dislokationen nach Verletzungen des OSG. Nur bei schweren Verletzungen des medialen Bandapparates oder Syndesmosenläsionen sollte eine MRT angefertigt werden, routinemäßig wird dies nicht empfohlen.
Bei der klinischen Untersuchung ist wie auch an anderen Gelenken die Inspektion zu Beginn durchzuführen. Insbesondere offene Verletzungen sind zu dokumentieren. In Bezug auf die Instabilität des OSG folgt dann die Palpation der Bänder und Sehnen, die das OSG stabilisieren. Im Besonderen sind LFTA, LFC und Ligamentum deltoideum zu berücksichtigen. Auch eine Druckdolenz des Sinus tarsi ist typisch für eine laterale OSG-Instabilität. Medial stehen insbesondere der ventrale Anteil des Ligamentum deltoideum und das Ligamentum calcaneonaviculare plantare („spring ligament“) im Fokus. Die Gesamtstabilität wird am besten mit dem Schubladentest (anteriorer Drawer-Test 8) evaluiert. Die isolierte laterale Stabilität wird im Inversionstest (LFC) (lateraler Talar-Tilt-Test) und die isolierte mediale Instabilität im Eversionstest (medialer Talar-Tilt-Test) geprüft. Diese Tests sollten am hängenden Unterschenkel durchgeführt und immer im Seitenvergleich beurteilt werden. Bei einer kombinierten lateralen und medialen Instabilität (Rotationsinstabilität) sind alle o. g. Tests positiv. CAVE: Die Röntgendiagnostik mit gehaltenen Aufnahmen des OSG ist sowohl bei akuten als auch bei chronischen Fällen obsolet. Solche Aufnahmen beeinflussen das weitere Vorgehen nicht, da kein Behandlungsalgorithmus auf Grundlage der Messwerte existiert 9 10. Die radiologische Diagnostik sollte vielmehr konventionelle Röntgenaufnahmen beinhalten, die im Stehen (unter Belastung) durchgeführt werden, um eine Aussage über die Fußstatik oder die Gelenkstellung zu ermöglichen. Die Autoren empfehlen die „Vierer“-Aufnahme: Fuß stehend dorsoplantar und lateral, OSG stehend anteroposterior (Mortise-Aufnahme) und eine Rückfußaufnahme (bevorzugt die Saltzman-Aufnahme) 11.
Therapie der akuten OSG-Instabilität
Prinzipiell lassen sich bei der akuten Distorsion des OSG vier Therapieoptionen unterscheiden:
- direkte, akute Maßnahmen (s. u.),
- Schutz des OSG mittels Bandagen, Orthesen, Walker oder eines gespaltenen Gipses,
- frühfunktionelle Therapie (physiotherapeutische Betreuung) und
- operative Therapie. 12
Die Behandlung der akuten OSG-Distorsion (bspw. am Spielfeldrand) erfolgt nach der PECH-Regel („Pause – Eis – Compression – Hochlagern“). Dabei scheint insbesondere die Kompression und kurzfristige Kühlung (ca. 10 Minuten) einen günstigen Einfluss zu haben. Im weiteren Verlauf richtet sich die Therapie nach den verletzten Strukturen. Biomechanische Studien haben gezeigt, dass der laterale Bandapparat zwischen Dorsalextension und Plantarflexion im OSG mit 10/0/20 am wenigsten angespannt wird. Daher sollte dieser Bewegungsumfang zur „dynamischen“ Ruhigstellung verwendet werden (eigene unveröffentlichte Daten). Für die Nacht wird eine Unterschenkel-Lagerungsschiene oder ggf. eine OSG-Orthese verwendet, um eine Inversions-/Supinations- bzw. Eversions-/Pronationsbewegung zu vermeiden. Diese führen zu einer Dehnung der verletzten Strukturen und könnten somit eine Elongation der Bänder begünstigen. Eine Vollbelastung ist schmerzadaptiert möglich. Begleitend sollte die frühfunktionelle physiotherapeutische Behandlung zeitnah beginnen. In der Rehabilitation hat das propriozeptive Training (z. B. mit Wackelbrettern oder Mini-Trampolinen) einen hohen Stellenwert. In Bezug auf die Stützung des OSG werden verschiedene Orthesen und manuelle Maßnahmen (Taping) unterschieden.
Es steht eine Vielzahl von Ruhigstellungs- und Unterstützungsorthesen zur Verfügung 13. In aufsteigender (stabiler werdender) Reihenfolge sind dies Taping-Maßnahmen, semirigide Orthesen, Steigbügelorthesen, Schnürorthesen und Stabilschuhe (Abb. 3). In einem systematischen Review konnten gut die Unterschiede und Vor- bzw. Nachteile der einzelnen Verfahren gezeigt werden 14. Die Schnürorthesen zeigten die beste abschwellende Wirkung, was bei der akuten Therapie sehr entscheidend ist. Elastische Binden wiesen weniger Komplikationen als Taping-Maßnahmen auf, hauptsächlich bezüglich Hautirritationen. Allerdings zeigten diese beiden Maßnahmen auch ein längeres Return-to-Sport-Intervall, zudem einen längeren Zeitraum bis zur Rückkehr zur Arbeitsstelle 15. Interessant ist auch, dass bei Therapien mit Bandagen mehr rezidivierende Instabilitäten auftraten als mit semirigiden Orthesen 16. Die Autoren nutzten bei der akuten Instabilität des OSG mit struktureller Läsion des Bandapparates einen Stabilschuh, der konsequent 6 Wochen lang tagsüber getragen werden sollte.
Eine OSG-Orthese kann anschließend beim Wiedereinstieg in den Sport genutzt werden. Dies vermittelt dem Sportler oft zusätzliche Sicherheit, um eine mögliche mentale Barriere zu überwinden. Eine Wiederaufnahme des Freizeitsportes ist in der Regel nach ca. 12 Wochen möglich (rein zyklische Sportarten wie Radfahren oder Schwimmen auch schon früher). Die konservative Therapie bei LFTA- und LFC-Läsion steht heute nach aktueller Studienlage im Vordergrund, sollte aber konsequent und mit frühfunktionellem Ansatz durchgeführt werden 17.
Bei einigen Distorsionstraumata des OSG werden nicht nur die lateralen Bänder, sondern auch weitere Strukturen verletzt. Die Maisonneuve-Fraktur, die vordere Syndesmosen- und Peronealsehnenverletzung, die Basisfraktur des Os metatarsale V oder eine Ligamentum-bifurcatum-Avulsion sollten ggf. diagnostiziert und entsprechend therapiert werden. Ziel der Therapie der akuten Distorsion ist die Ausheilung der Bandläsion ohne Stabilitätsverlust des OSG, sodass Belastungen in Alltag und Sport wieder schmerz- und orthesenfrei möglich sind. Sollte bei einer OSG-Distorsion nach 6 Wochen keine Schmerzfreiheit vorliegen, wird die weitere Diagnostik mittels MRT zum Ausschluss weiterer Verletzungen – bspw. osteochondrale Läsionen des Talus (OCL) – empfohlen 18 .
Operative Therapie der akuten Instabilität
Die primär konservative Therapie ist aktuell State of the Art, die operative Therapie dagegen sehr selten 19 20. Schwere Eversionsverletzungen mit medialer Bandbeteiligung, instabile Syndesmosenverletzungen, symptomatische OCL des OSG und ossäre Bandausrisse stellen eine Indikation für eine operative Therapie dar 21. Bei Hochleistungssportlern – im Gegensatz zu Breitensportlern – kann eine operative Intervention eine schnellere Herstellung der vollen Leistungsfähigkeit bewirken und sollte daher kritisch mit dem Athleten und den Betreuern diskutiert werden.
Chronische OSG-Instabilität
Die chronische OSG-Instabilität resultiert aus rezidivierenden Distorsionen oder Therapieversagern der konservativen Therapie einer akuten Distorsion. Anatomisch ist ein Remodelling des Bandapparates mit Wiederherstellung einer normalen Länge des Bandapparates nicht zustande gekommen, wodurch es zu einer mechanischen Instabilität des Sprunggelenkes kommt. Durch die Kapsel- und Weichteilverletzungen werden die propriozeptiven Fasern zerrissen, was zu einer funktionellen Instabilität führt. Im Besonderen die chronische Kombination beider Pathomechanismen führt, konservativ behandelt, meist zu frustranen Ergebnissen. Die allgemeine Bandlaxizität als Prädisposition für eine OSG-Instabilität sei hier am Rande genannt, ist aber per se nicht als pathologisch anzusehen.
Die initiale konservative Therapie sollte mindestens 3 bis 6 Monate lang durchgeführt werden. Orthesen dienen der Stützung des OSG und des begleitenden propriozeptiven Trainings. Sie bieten Schutz im Alltag und beim Sport 22. Die konservative Therapie bei der chronischen Instabilität sollte vor allem die Verbesserung der Propriozeption und Koordination zum Ziel haben. Gute Ergebnisse konnten auch mit dem Tapen (bspw. Kinesiotaping) erzielt werden. Die aktuelle Literatur zeigt hier jedoch eher die Domäne der operativen Therapie, was den Stellenwert der konsequenten Behandlung der akuten Distorsion umso mehr unterstreicht.
Die operative Therapie hat bei der Behandlung der chronischen Instabilität des OSG einen hohen Stellenwert, ganz im Gegensatz zur akuten Instabilität. Hierbei stellt die Arthroskopie des OSG einen zentralen Pfeiler der Diagnostik dar 23 24. Die Arthroskopie ermöglicht eine dynamische Untersuchung der Instabilität des OSG. Anatomische Bandrekonstruktionen sollten bei der operativen Stabilisierung des OSG den nichtanatomischen Bandrekonstruktionen vorgezogen werden. Es zeigten sich bei den anatomischen Bandrekonstruktionen bessere klinische Ergebnisse, eine geringere Arthroserate des OSG und eine höhere Gesamtzufriedenheit der Patienten 25 26.
Zusammenfassung
Der Goldstandard der Therapie der akuten OSG-Instabilität ist die konservative Behandlung. Die klinische Untersuchung ist für die Diagnose wegweisend. Es gibt eine Vielzahl stützender Maßnahmen und Orthesen, wobei es noch keine eindeutige Evidenz für eine Überlegenheit der einen oder anderen Methode bzw. Orthese gibt. Die Entwicklung einer chronischen OSG-Instabilität ist immer noch relativ hoch (20–40 %) und sollte nicht bagatellisiert werden. Die Erfolge der konservativen Therapie sind bei einer chronischen OSG-Instabilität schlechter als bei einer akuten Instabilität. Häufig wird dann eine operative Therapie zur Stabilisierung benötigt.
Für die Autoren:*
PD Dr. Jochen Paul
Rennbahnklinik
Kriegackerstrasse 100
CH-4132 Muttenz (bei Basel)
Schweiz
jochen.paul@rennbahnklinik.ch
*J. Paul und U. P. Martin haben das Manuskript zu gleichen Anteilen erstellt.
Begutachteter Beitrag/reviewed paper
Paul J, Martin UP, Goricki D, Heitner AH, Segesser B. Die Instabilität des oberen Sprunggelenkes – aktuelle Behandlungskonzepte. Orthopädie-Technik. Orthopädie Technik, 2016; 67 (5): 78–81
- Compliance in der Skoliose-Korsettversorgung – Einflussfaktoren und Herausforderungen einer erfolgreichen Therapie — 5. Juli 2025
- Elektrische Anregung eines Teleskop-Phantoms – Fallstudie an einer beinamputierten Patientin — 4. Juli 2025
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Valderrabano V et al. Ligamentous posttraumatic ankle osteoarthritis. Am J Sports Med, 2006; 34 (4): 612–620
- Kerkhoffs GM et al. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev, 2002 (3): p. CD000380
- Kerkhoffs GM et al. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev, 2007 (2): p. CD000380
- Kerkhoffs GM et al. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev, 2002 (3): p. CD000380
- Kerkhoffs GM et al. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev, 2007 (2): p. CD000380
- Paul J et al. Zusammenhang der Rückfußachse mit der Lokalisation von osteochondralen Läsionen am Talus [Association between Hindfoot Alignment and Localisation of Osteochondral Lesions of the Talus]. Z Orthop Unfall, 2014; 152 (4): 389–392
- Frost SC, Amendola A. Is stress radiography necessary in the diagnosis of acute or chronic ankle instability? Clin J Sport Med, 1999; 9 (1): 40–45
- Tohyama H et al. Anterior drawer test for acute anterior talofibular ligament injuries of the ankle. How much load should be applied during the test? Am J Sports Med, 2003; 31 (2): 226–232
- Frost SC, Amendola A. Is stress radiography necessary in the diagnosis of acute or chronic ankle instability? Clin J Sport Med, 1999; 9 (1): 40–45
- Senall JA, Kile TA. Stress radiography. Foot Ankle Clin, 2000; 5 (1): 165–184
- Saltzman CL, el-Khoury GY. The hindfoot alignment view. Foot Ankle Int, 1995; 16 (9): 572–576
- Kerkhoffs GM et al. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev, 2007 (2): p. CD000380
- Paul J et al. Evidenz in der Versorgung der akuten und chronischen OSG-Instabilitäten. Sports Orthop Traumatol, 2012; 28 (4): 258–265
- Kerkhoffs GM et al. Different functional treatment strategies for acute lateral ankle ligament injuries in adults. Cochrane Database Syst Rev, 2002 (3): p. CD002938
- Kerkhoffs GM et al. Different functional treatment strategies for acute lateral ankle ligament injuries in adults. Cochrane Database Syst Rev, 2002 (3): p. CD002938
- Kerkhoffs GM et al. Different functional treatment strategies for acute lateral ankle ligament injuries in adults. Cochrane Database Syst Rev, 2002 (3): p. CD002938
- Kerkhoffs GM et al. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev, 2007 (2): p. CD000380
- Paul J et al. Folgen einer Instabilität des oberen Sprunggelenks. Sports Orthop Traumatol, 2015; 31 (1): 27–33
- Kerkhoffs GM et al. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev, 2007 (2): p. CD000380
- Coughlin MJ, Mann RA, Saltzman CL. Surgery of the foot and ankle. Eighth Edition. Philadelphia: Mosby Elsevier, 2007
- Paul J et al. Akute und chronische OSG-Instabität. GOTS-Expertenmeeting, 2012: 28–36
- Eils E et al. Comprehensive testing of 10 different ankle braces. Evaluation of passive and rapidly induced stability in subjects with chronic ankle instability. Clin Biomech (Bristol, Avon), 2002; 17 (7): 526–535
- Coughlin MJ, Mann RA, Saltzman CL. Surgery of the foot and ankle. Eighth Edition. Philadelphia: Mosby Elsevier, 2007
- Valderrabano V et al. Chronische Instabilität des oberen Sprunggelenks [Chronic ankle instability]. Unfallchirurg, 2007; 110 (8): 691–699; quiz 700
- Krips R et al. Anatomical reconstruction and Evans tenodesis of the lateral ligaments of the ankle. Clinical and radiological findings after follow-up for 15 to 30 years. J Bone Joint Surg Br, 2002; 84 (2): 232–236
- Krips R et al. Sports activity level after surgical treatment for chronic anterolateral ankle instability. A multicenter study. Am J Sports Med, 2002; 30 (1): 13–19