Wurde in den letzten Jahren der primäre Fokus auf die größtmögliche Reduktion des Cobb-Winkels gelegt, zeigt der Versorgungsalltag, dass nicht nur die Primärkorrektur im Röntgenbild, sondern vor allem der derotierende Einfluss auf die Wirbelsäule durch das Korsettdesign 1 in Kombination mit einer konsequenten und konstanten Tragezeit den Therapieerfolg maßgeblich positiv beeinflusst. Die Beurteilung der essentiell wichtigen Tragezeit war bisher – abhängig von den Aussagen von Patienten und deren Eltern – jedoch schwierig. Die Option eines Tragezeitmonitorings durch die Adaptierung eines sogenannten Orthotimers® 2 ermöglicht es nun erstmals, die exakte Tragezeit zu ermitteln und somit individuelle Therapiepläne zu erstellen, bei schwierigen Entscheidungen wie z. B. einer OP-Indikation Sicherheit zu vermitteln und bei adäquatem Einsatz die Compliance deutlich zu steigern.
Einleitung
Bei der idiopathischen Skoliose handelt es sich um eine dreidimensionale Verdrehung und Verkrümmung der Wirbelsäule, wobei die Verkrümmung in Grad nach Cobb angegeben wird. Bislang galt als Indikationsvorgabe, dass ab 25° nach Cobb und entsprechendem Restwachstum eine Korsettversorgung mit einer täglichen Tragezeit von 23 Stunden indiziert ist 3, wobei Physiotherapie und Sport als Tragezeit gewertet wurden. Speziell in den letzten Jahren sind Experten jedoch von diesem starren Versorgungszyklus abgewichen: Im Wissen, dass der Therapieerfolg nicht allein von der Primärkorrektur im Korsett, sondern auch von der dauerhaften Derotation der Wirbelsäule ohne Korsett, für welche eine konsequente Tragezeit entscheidend ist, abhängt wird – abhängig von Progressionsrisiko und Rotationskomponente – heute schon bei 15° bis 16° nach Cobb die Versorgung mit einem Derotations-Inspirations-Korsett eingeleitet, das zu Beginn meist nur in der Nacht 4 getragen werden muss. Das bedeutet für die Patienten und deren Umfeld deutlich weniger Stress als eine 23-Stunden-Versorgung und erhöht somit die Compliance deutlich. Durch die standardmäßige Implementierung eines Tragezeitmonitorings in den Versorgungsalltag durch einen sogenannten Orthotimer® in Verbindung mit einem engen Informationsaustausch zwischen Arzt, Therapeut und Orthopädie-Techniker ist eine optimale Therapie- und Tragezeitplanung möglich. Ein solcher Austausch lässt sich mittels „Hermes“, einer internetbasierten und alle DSGVO-Richtlinien erfüllenden Onlineplattform zur interdisziplinären Kommunikation, bewerkstelligen. Dadurch wird dem Patienten ein optimales Versorgungsnetzwerk geboten und somit das Vertrauen ins Behandlungsteam gestärkt – was ebenfalls zur Compliance-Steigerung beiträgt.
Der Orthotimer®
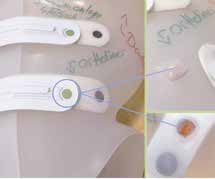
Der Orthotimer ist ein auf der Technologie der Identifikation mittels elektromagnetischer Wellen („Radio Frequency-Identification Technology“, RFID) basierender Chip, der in einem frei zu definierenden Zeitraum (optimal ist ein Abstand von 15 bis 20 Minuten) über die Umgebungstemperatur erfasst, ob ein Hilfsmittel am Körper getragen wird oder nicht. Über ein codiertes Auslesegerät und mittels spezieller Software kann dieser Chip mit einer Speicherkapazität von bis zu 6 Monaten im Rahmen regelmäßiger Verlaufskontrollen ausgelesen und so die Tragezeit ermittelt werden. Zum Einbau eines Orthotimers® in ein Hilfsmittel wird der mitgelieferte Dummy auf dem Positivmodell – am besten am Übergang zwischen Abdominaldruck und ventraler Spine – positioniert, was während des Tiefziehvorganges den nötigen Platz für den späteren Einbau des aktivierten Chips schafft (Abb. 1).
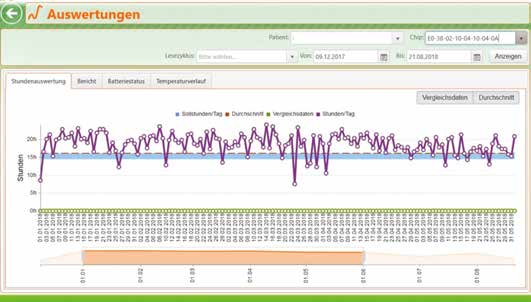
Jeder Chip wird dabei codiert einem Patienten zugewiesen und kann, um den Datenschutz zu gewährleisten, nur von jenem Lizenzinhaber ausgelesen werden, der den Orthotimer® aktiviert hat. Über die Software können die vorgegebene Tragezeit sowie unterschiedliche Spezialanforderungen, z. B „24 Stunden am Stück zu tragen“ individuell definiert werden. Das Ausleseergebnis wird als übersichtliche Grafik angezeigt und kann als PDF-Datei gespeichert und weitergeleitet werden (Abb. 2).
Die Kommunikationsplattform „Hermes®“
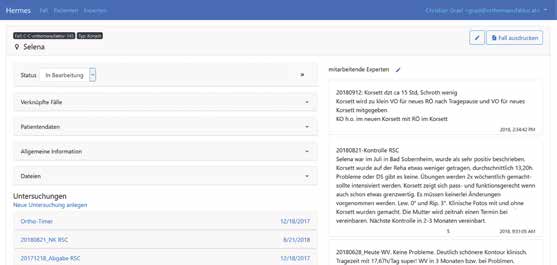
„Hermes®“ ist eine webbasierte Plattform, die eine schnelle, einfache und DSGVO-konforme interdisziplinäre Kommunikation zwischen Orthopädie-Techniker, Therapeut und Facharzt ermöglicht (Abb. 3). Die Plattform ist in zwei Ebenen gegliedert – ein Informations- und ein Kommunikationswerkzeug („Tools“). Nur der Orthopädie-Techniker als Administrator kann im Informationstool neue Patientenfälle, sogenannte Cases, z. B. eine Korsettversorgung, anlegen. Innerhalb der entsprechenden Patientenversorgung können – ebenfalls nur durch den Administrator – Grundinformationen wie Skolioseklassifizierung, Alter, eine Foto- und Tragezeitdokumentation, 3D-Scans oder Röntgenbilder entsprechend den DSGVO-Richtlinien auf eine sicheren Server hochgeladen werden. Per Kommunikationstool kann der Orthopädie-Techniker weitere Experten, also den behandelnden Therapeuten bzw. Arzt, fallbezogen „einladen“. Die Experten können sich dann in jene Cases, für die sie freigeschaltet wurden, einloggen, im Informationsbereich die hochgeladenen Daten wie Röntgenbilder, Fotodokumentationen, Tragezeitauswertungen, 3D-Scans, Videos etc. konsultieren und sich im Kommunikationsfeld schriftlich mit den restlichen Partnern des Behandlungsteams austauschen. Werden Besuche beim Orthopädie-Techniker regelmäßig dokumentiert, kann der betreuende Arzt z. B. feststellen, wann der Pelottendruck zum letzten Mal verstärkt wurde, welchen Input der Schroth-Therapeut beigetragen hat, oder er kann seine Wünsche wie „Verstärken des Druckes“ o. Ä. einfach mitteilen. Das Kommunikationstool vermittelt also allen Mitgliedern des Behandlungsteams einen einheitlichen Informationsstand zum jeweiligen Patienten, was wiederum dessen Vertrauen ins Team stärkt und somit ebenfalls zur Compliance-Steigerung beiträgt.
Studie: Maximalkorrektur vs. Derotation, Tragezeit und Compliance
Bei nahezu allen Expertentreffen zum Thema Skoliose steht die Frage im Raum, was vorrangig zu beurteilen sei – die Verbesserung der Cobb’schen Winkel im Röntgenbild oder eine möglichst hohe Tragezeit zur Derotierung der Wirbelsäule, auch ohne Korsett, in Kombination mit einer daraus resultierenden hohen PatientenCompliance. Diese Frage konnte bislang auch nur bedingt beantwortet werden, war man in Bezug auf die Tragezeit bisher doch immer auf die subjektiven Angaben der Patienten angewiesen. Das hatte zur Folge, dass sich die Verbesserung der Cobb-Winkel als Maßstab für eine adäquate Korsettversorgung etabliert hat.
Gemeinsam mit der Abteilung für Kinderorthopädie und Fußchirurgie des Orthopädischen Spitals Speising in Wien sowie drei hochspezialisierten niedergelassenen Fachärzten für Orthopädie hat das Team der Orthomanufaktur Grasl den Versorgungsverlauf von bislang 144 Patienten ausgewertet, um diese Frage zumindest teilweise beantworten zu können. Dabei hat sich gezeigt, dass vermutlich kein kausaler Zusammenhang zwischen Tragezeit und Verbesserung des Cobb’schen Winkels (jedoch ein direkter Zusammenhang zwischen Tragezeit und Rotationsverbesserung ohne Korsett) besteht. Alle Patienten wurden mit einem RSC®-Korsett der Firma Ortholutions versorgt; Klassifikation und Modellauswahl erfolgten nach Rigo 5; alle RSC®-Braces (Abb. 4) wurden mit einem Orthotimer® ausgestattet.
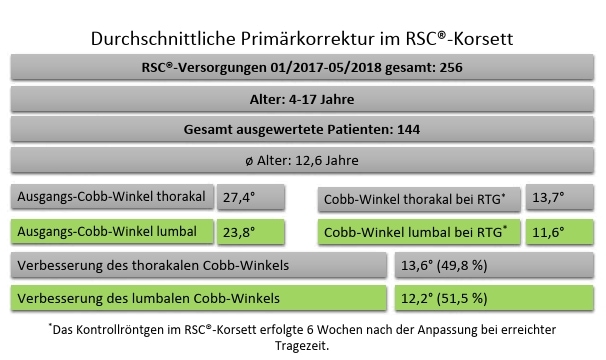
In allen Fällen erfolgte die Formerfassung mittels 3D-Scan; eine Woche nach der Korsettabgabe erfolgte die erste Nachkontrolle, weitere zwei Wochen später eine weitere Folgekontrolle. Sechs Wochen nach der Korsettabgabe erfolgte das Kontrollröntgen. Die Patienten waren zwischen 4 und 17 Jahre alt und wurden in unterschiedliche Kontrollgruppen eingeteilt, abhängig von Alter und Krümmungsmuster nach Rigo (Abb. 5). Der durchschnittliche Cobb-Winkel betrug thorakal 27,4° (+/- 46°), lumbal 23,8° (+/- 37°). Im Folgenden wird auf die Ergebnisse bezüglich der Aspekte Primärkorrektur, Derotation, Tragezeit und Compliance eingegangen.
Primärkorrektur
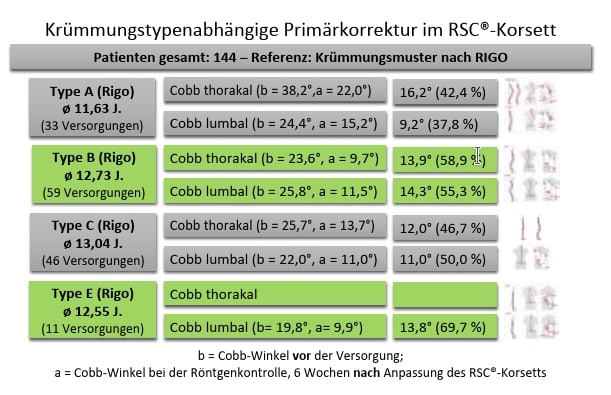
Gruppenübergreifend hat sich eine durchschnittlichePrimärkorrekturvon thorakal 49,8 % und lumbal 51,2 % gezeigt (Abb. 6). Innerhalb der einzelnen Altersgruppen variierte die Primärkorrektur thorakal im Durchschnitt zwischen 62 % und 46,1 %, lumbal zwischen 65,4 % und 46,5 % (Abb. 7). Die thorakale Maximalkorrektur lag bei 104,3 %, die lumbale bei 113,3 % – beides Überkorrekturen, die reduziert wurden. Bezogen auf die unterschiedlichen Krümmungstypen nach Rigo zeigte sich, dass – Typ E ausgenommen – Skoliosen vom Typ B am besten auf die Primärkorrektur ansprachen, gefolgt von den Typen C und A. Angesichts dieser großen Schwankungsbreite muss festgestellt werden, dass die generalisierende Aussage „Ein Korsett ist dann gut, wenn es 50 % Primärkorrektur erreicht“ sehr kritisch zu betrachten ist, da durch ein Nichterreichen dieses Wertes Motivation und Compliance deutlich negativ beeinflusst werden können.
Betrachtet man die einzelnen Patienten in Bezug auf die erzielte Primärkorrektur in Bezug zur Tragezeit, zeigt sich, dass keine direkte Verbindung zwischen Tragezeit und Primärkorrektur hergestellt werden konnte. Jene Patienten mit der besten Primärkorrektur trugen das Korsett zum Zeitpunkt des Kontrollröntgenbildes nur durchschnittlich 3,27 Stunden pro Tag; die Patientin mit der geringsten Korrektur erreichte im selben Zeitraum im Schnitt 16,32 Stunden pro Tag. Somit muss festgestellt werden, dass das Kontrollröntgen zwar unentbehrlich für die Überprüfung der Pelottenplatzierung ist, jedoch nicht als Grundlage einer guten Verlaufsprognose dienen kann, da es sich lediglich um eine Momentaufnahme handelt. märkorrektur erreicht“ sehr kritisch zu betrachten ist, da durch ein Nichterreichen dieses Wertes Motivation und Compliance deutlich negativ beeinflusst werden können.
Betrachtet man die einzelnen Patienten in Bezug auf die erzielte Primärkorrektur in Bezug zur Tragezeit, zeigt sich, dass keine direkte Verbindung zwischen Tragezeit und Primärkorrektur hergestellt werden konnte. Jene Patienten mit der besten Primärkorrektur trugen das Korsett zum Zeitpunkt des Kontrollröntgenbildes nur durchschnittlich 3,27 Stunden pro Tag; die Patientin mit der geringsten Korrektur erreichte im selben Zeitraum im Schnitt 16,32 Stunden pro Tag. Somit muss festgestellt werden, dass das Kontrollröntgen zwar unentbehrlich für die Überprüfung der Pelottenplatzierung ist, jedoch nicht als Grundlage einer guten Verlaufsprognose dienen kann, da es sich lediglich um eine Momentaufnahme handelt.
Derotation
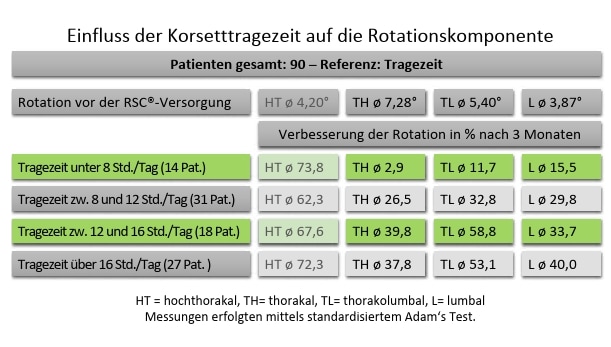
Bei allen 144 Patienten wurde im Rahmen der Verlaufskontrollen ein bestmöglich standardisierter Vorbeugetest („Adam’s Test“) durchgeführt, um die Beeinflussung der Rotationskomponente zu beurteilen. Dabei mussten die Patienten nach vorne gebeugt mit lose hängenden Armen und gestreckten Beinen stehen; mittels eines Scoliometers wurde die Rotation hochthorakal, thorakal, thorakolumbal und lumbal gemessen. Die angeführten Werte stellen jeweils das Mittel aus drei Messungen dar. Da die Rotation der Wirbelsäule maßgeblich für Taillenasymmetrie, Lendenwulst, Thoraxpaket und Schulterhochstand verantwortlich ist, stellt eine Reduktion – speziell bei den weiblichen Skoliosepatienten – einen enormen Motivationsfaktor für die Korsetttherapie dar, da auf diese Weise-Optik und Körpersilhouette deutlich verbessert werden können. Es hat sich gezeigt, dass in Bezug auf die Derotation die Tragezeit eine elementare Komponente darstellt (Abb. 8) – je höher die Korsetttragezeit, desto besser die Derotierung der Wirbelsäule ohne Korsett. Zu Beginn lag die Rotation im thorakalen Segment über alle Gruppen hinweg im Durchschnitt bei 7,28°, im lumbalen Segment bei 3,87°. Nach dreimonatiger Tragezeit wurden die Ausgangswerte mit den Istwerten verglichen: Bei einer Tragezeit von unter 8 Stunden am Tag konnten diese Werte nur um 2,9 % thorakal und um 25,5 % lumbal verbessert werden. Bei einer Tragezeit von 12 Stunden am Tag betrug die Verbesserung bereits 26,5 % bzw. 29,8 %. Bei einer Tragezeit von über 16 Stunden täglich betrug die Derotation thorakal 39,8 % und lumbal 33,7 %. Dies ist statistisch (p = thorakal 1,185, lumbal 1,043) als durchaus signifikant zu werten, allerdings muss darauf hingewiesen werden, dass der physisch durchgeführte Vorbeugetest im Vergleich zu optoelektronischen Messgeräten eine deutlich höhere Schwankungsbreite aufweist, weshalb für künftige Evaluierungen das Analysegerät „Diers formetric 4D“ eingesetzt werden wird. Bei noch längeren Tragezeiten flachte die Verbesserung deutlich ab, was jedoch auf eine deutlich höhere Ausgangskrümmung zurückzuführen ist.
Tragezeit
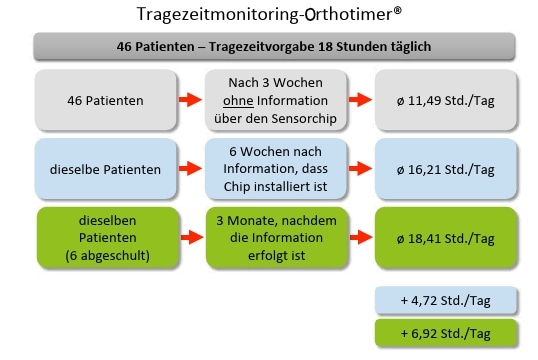
Die Eltern von 46 Patienten unterzeichneten bei der Erstanmeldung das Aufnahmeformular, ohne sich dieses im Detail durchzulesen. So war es nach Rücksprache mit einem Juristen möglich, diesen Patienten ohne ihr anfängliches Wissen im Rahmen einer Feldstudie einen Orthotimer® ins RSC-Brace® einzusetzen. Alle Patienten hatten die Vorgabe, das Korsett 18 Stunden pro Tag zu tragen. Drei Wochen nach der Korsettanpassung wurde der Chip dann erstmalig ausgelesen und Patienten und Eltern über dessen Funktion informiert – durchweg mit sehr positiver Resonanz, speziell der Eltern. Es zeigte sich, dass die durchschnittliche Tragezeit, ausgenommen in der Eingewöhnungsphase, bei 11,49 Stunden pro Tag lag – nur 15 Korsettträger erreichten die vorgegebenen 18 Stunden (Abb. 9). Nach weiteren 6 Wochen erfolgte eine neuerliche Auslesung; die Tragezeit erhöhte sich im Schnitt um 4,72 Stunden pro Tag auf 16,21 Stunden, was in etwa den Zahlen von Miller 6 entspricht – 31 Patienten erfüllten oder übertrafen die Vorgabe von 18 Stunden. Nach weiteren 3 Monaten (6 Patienten wurden zwischenzeitlich abgeschult) wurde mit 18,41 Stunden durchschnittlicher Tragezeit die Vorgabe sogar leicht überschritten. Im Vergleich zur ersten Auslesung bedeutet dies im Schnitt eine Steigerung der Tragezeit um 6,92 Stunden pro Tag.
Compliance
Im Rahmen der Detailauswertung wurde zusätzlich zu den bereits beschriebenen Parametern gefiltert, von wem die Patienten zugewiesen wurden, in welchem therapeutischen Setting sie sich befanden und wie sich die Eltern mit der Diagnose und der Gesamtsituation auseinandersetzen. Hierbei hat sich gezeigt, dass jene Patienten, die von einem Skoliose-Experten oder einer Spezialambulanz zugewiesen wurden, eine deutlich höhere Compliance aufwiesen, was auf den Inhalt und die Art der Erstaufklärung zurückgeführt werden kann. Ebenfalls höher war die Compliance bei jenen Patienten, deren Behandlungsteam über die Plattform „Hermes®“ vernetzt war, sich regelmäßig über den Versorgungsverlauf austauschte und somit den Patienten ein einheitliches Bild über den Ist-Stand vermitteln konnte.
Belohnung statt Druck
Eine wichtige Rolle bei der Skolioseversorgung kommt den Eltern zu – sind sie es ja, die ihre Kinder motivieren sollen, das Korsett zu tragen, und sie durch diese schwierige Zeit begleiten müssen. An dieser Stelle ergeben sich durch den Orthotimer® völlig neue Optionen, die jungen Patienten zu motivieren; zugleich entspannt sich bei einem adäquaten Einsatz des Tragezeitmonitorings die Beziehung zwischen den Eltern und dem „Skoliosekind“. In der Orthomanufaktur Grasl wird den großen und kleinen Patienten sowie den Eltern von Beginn an mit auf den Weg gegeben, den Orthotimer® als Unterstützung zu verstehen. Die Eltern werden in diesem Zusammenhang angehalten, nicht ständig Druck aufzubauen, was zu zusätzlichen Spannungen innerhalb der Familie führen kann, sondern mit den Kindern ein Belohnungssystem zu vereinbaren: Ergibt das Auslesen der Tragezeit im Rahmen der Nachkontrolle, dass die vereinbarte Tragezeit erreicht wurde, gibt es eine Belohnung, wird sie nicht erreicht, gilt es zu ermitteln, warum nicht; eventuell werden dann die Tragezeitkriterien angepasst. So wird Spannung aus der Eltern-Kind-Beziehung genommen, da die Eltern ihre Kinder nicht ständig auf die Tragezeit hinweisen müssen – was wiederum deutlich zur Compliance-Steigerung beiträgt.
Fazit
Eine Implementierung des Orthotimers® zum Tragezeitmonitoring in die Korsettversorgung bei idiopathischer Skoliose kann – bei sinnvollem Einsatz und korrekter Erläuterung – deutlich zur Erhöhung der Tragezeit und somit zu einem besseren Therapieergebnis beitragen. Er stellt aber nur einen von mehreren wichtigen Faktoren dar – ein richtig funktionierendes Korsett vorausgesetzt. Ebenso wichtig ist die Schaffung eines gut vernetzten Versorgungsumfeldes und einer engen interdisziplinären Kommunikation. Allem voran darf jedoch nie vergessen werden, dass mit Kindern und Jugendlichen Patienten versorgt werden, die häufig inmitten der Pubertät sind, sich also in einer meist komplizierten Entwicklungs- und Lebensphase befinden. Daher ist es unabdingbar, ihnen zu verdeutlichen, warum das Korsett und eine mitunter lange Tragezeit notwendig sind. Gleichzeitig ist aber auch Verständnis für die Situation und eventuelle Unzufriedenheit notwendig. Daher ist es in Einzelfällen durchaus sinnvoll, zu Beginn der Versorgung auf eine maximale Korrektur zugunsten einer besseren Compliance und erhöhten Tragezeit zu verzichten, somit zunächst einen „Versorgungskompromiss“ einzugehen und den Korrekturdruck langsam und stetig im Rahmen der Nachkontrollen zu erhöhen.
Für die Autoren:
Christian Grasl M.Sc
Orthopädietechnik-Meister
Master f. Neuroorthopädie & DM
Graumanngasse 7/ Stg. A/ EG
1150 Wien
grasl@orthomanufaktur.at
Begutachteter Beitrag/reviewed paper
Grasl C., Serth T., Pospischill R., Riedl K., Farr S., Knahr M. Der Einfluss des Tragezeitmonitorings auf Therapieplanung und Compliance in der Korsettversorgung bei idiopathischer Skoliose. Orthopädie Technik. 2019; 70 (9): 32–37
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026
- Matussek J, Dingeldey E, Benditz A, Rezai G, Nahr K. Konservative Behandlung der idiopathischen Skoliose. Der Orthopäde, 2015; 44 (11) 896–878
- Roller M. Beschreibung eines Systems zur Messung der Tragezeit orthopädischer Hilfsmittel. Orthopädie Technik, 2013; 64 (12): 22–27
- Weiss HR, Negrini S, Rigo M, Kotwicki T, Hawes MC, Grivas TB, Maruyama T, Landauer F. Indications for conservative management of scoliosis (guideline). Scoliosis, 2006; 1: 5
- D’Amato CR, Griggs S, McCoy B. Nighttime bracing with the Providence brace in adolescent girls with idiopathic scoliosis. Spine, 2001; 26 (18): 2006– 2012
- Rigo M, Villagrasa M, Gallo M. A specific scoliosis classification correlating with brace treatment: description and reliability. Scoliosis, 2010; 5: 1. doi:10.1186/1748–7161‑5–1
- Miller D, Franzone J. Electronic monitoring improves brace-wearing compliance in patients with adolescent idiopathic scoliosis: a randomized clinical trial. Spine, 2012; 37 (9): 717–721