Definition
Bei einer Querschnittlähmung kommt es unabhängig von der zugrundeliegenden Ursache zu einer teilweisen oder kompletten Schädigung des Rückenmarks und/oder der Cauda equina mit der Folge von Störungen der motorischen, sensiblen und vegetativen Funktionen. Die Ausprägung ist abhängig von der Verletzungsschwere und ‑höhe der Läsion.
Epidemiologie
Derzeit treten weltweit ca. 40 bis 83 Querschnittlähmungen pro 1 Million Menschen pro Jahr auf, wobei sich diese Zahlen regional sehr stark unterscheiden. In Deutschland erkrankten z. B. im Jahr 2015 ca. 2070 Menschen an einer Querschnittlähmung (entspricht ca. 25 pro 1 Million Einwohner); mittlerweile ist der Anteil traumatisch bedingter Querschnittlähmungen nahezu identisch mit nichttraumatisch bedingten Querschnittlähmungen. Während von einer traumatischen Querschnittlähmung ca. dreimal mehr Männer als Frauen betroffen sind, ist die Geschlechtsverteilung bei nichttraumatischen Querschnittlähmungen annähernd gleich 1.
Ursachen
Eine Querschnittlähmung kann angeboren oder erworben sein. Bei der angeborenen Querschnittlähmung handelt es sich um eine Verschlussstörung des Neuralrohrs. Bei den erworbenen Querschnittlähmungen unterscheidet man zwischen traumatischen bzw. unfallbedingten und nichttraumatischen Ursachen. Bei den traumabedingten Ursachen handelt es sich beispielsweise um Unfälle im Haushalt, beim Sport, im Straßenverkehr; auch Folgen von Gewalteinwirkungen (z. B. Schussverletzungen) sind möglich. Als nichttraumatische bzw. erkrankungsbedingte Ursachen sind u. a. Tumore, Durchblutungsstörungen des Rückenmarks, Infektionen, degenerative Veränderungen der Wirbelsäule und immunologische Ursachen zu nennen.
Symptomatik
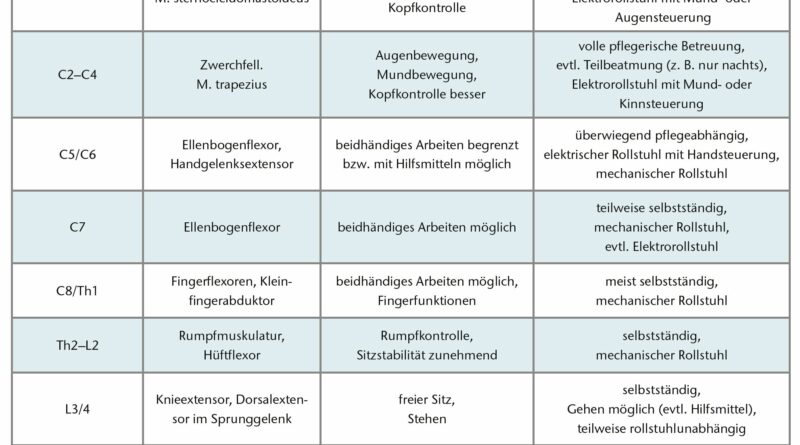
Je nach Läsionshöhe kommt es zu unterschiedlichen Beeinträchtigungen. Bei einer Schädigung des Rückenmarks auf Höhe der Halswirbelsäule kommt es zum (teilweisen) Verlust der Motorik und Sensibilität aller vier Extremitäten (Tetraplegie) und unter Umständen zur Beeinträchtigung der Atmung. Dies kann bei einer Läsion oberhalb von C3/4 eine dauerhafte Beatmungspflicht bedeuten. Bei Schädigung des Rückenmarks auf Höhe der Brust- oder Lendenwirbelsäule kommt es zum (teilweisen) Verlust der Beinfunktion (Paraplegie) und damit zur Aufhebung bzw. Einschränkung der Gehfähigkeit (Tab. 1). Darüber hinaus leiden Patienten unter Störungen autonomer Funktionen wie Blasen‑, Darm- und Sexualfunktionsstörungen.
Die Klassifizierung von Rückenmarkschädigungen erfolgt anhand einer standardisierten neurologischen Untersuchung entsprechend den sogenannten International Standards for Neurological Classification of Spinal Cord Injury (ISNCSCI) der American Spinal Injury Association (ASIA) 2. Die Einteilung erfolgt in fünf Schweregrade nach der ASIA Impairment Scale (AIS). Dabei werden folgende Fälle unterschieden:
- komplette Rückenmarkverletzung (AIS A),
- inkomplette Rückenmarkverletzung (3 unterschiedliche Schweregrade AIS B–D) und
- vollständige Erholung nach vorangegangener Schädigung (AIS E).
Diagnostik/Akuttherapie
Das Auftreten motorischer, sensibler oder autonomer Ausfälle ist ein Notfall und muss umgehend einer diagnostischen Abklärung und gezielten Therapie zugeführt werden. Außerdem benötigt der Patient möglicherweise eine intensivmedizinische Betreuung, um kardiologische, respiratorische, urologische und gastroenterologische Komplikationen zu vermeiden. Diagnostisch kommen neben der klinischen Untersuchung bildgebende Verfahren (hauptsächlich CT und MRT) zur Anwendung. Bei Verdacht auf eine entzündliche Ursache der Querschnittlähmung ist eine Liquorpunktion indiziert. Im Anschluss an die Diagnostik sollte die Einleitung einer spezifischen Therapie erfolgen. So ist zum Beispiel im Falle einer Kompression des Myelons eine umgehende operative Entlastung angezeigt, im Falle einer erregerbedingten Myelitis eine antibiotische Therapie.
Querschnittspezifische Erstbehandlung
Spätestens nach der Akutversorgung muss eine zeitnahe Verlegung der Patienten in ein spezialisiertes Behandlungszentrum für Querschnittgelähmte angestrebt werden. Bei Behandlungsbeginn erfolgt eine umfassende Befundaufnahme, auf deren Grundlage ein individueller Behandlungsplan erstellt wird. Dieser berücksichtigt neben dem Ausmaß der Lähmung und der Läsionshöhe auch Begleiterkrankungen, Begleitverletzungen und die Ziele des Patienten. Die Behandlung folgt in der Klinik der Autoren je nach Befund einem restaurativen oder kompensatorischen Behandlungsschwerpunkt und wird von einem interdisziplinären Team (Pflege, Ergotherapie, Physiotherapie, Logopädie, Psychologie, Sozialdienst, Ärzte) durchgeführt. Maßnahmen zur Kompensation haben zum Ziel, fehlende Funktionen durch entsprechende Hilfsmittel zu ersetzen, wenn aufgrund des Schweregrades der Querschnittlähmung eine Wiederherstellung der Funktionen nicht möglich oder nicht absehbar ist. Hierzu zählen:
- das Erlernen der Rollstuhlmobilität bei Aufhebung der Gehfunktion,
- das Erlernen von Ersatzbewegungen bei eingeschränkter Funktion der oberen Extremität sowie
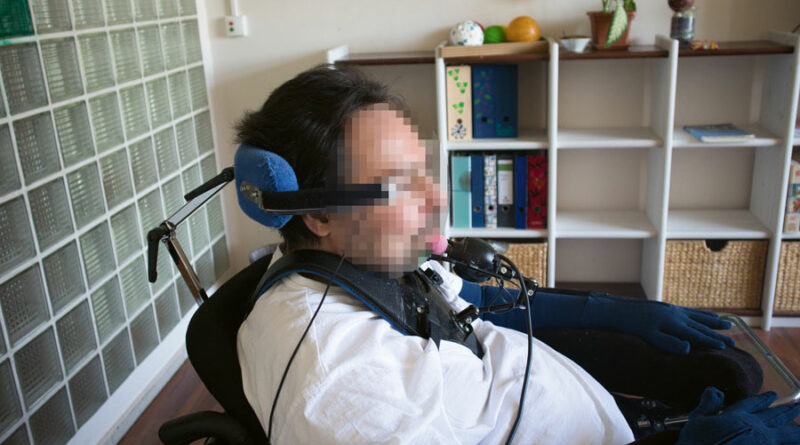
- die Nutzung von Mund/Kinn/Sprache etc. zur Steuerung des Umfeldes bzw. eines Elektrorollstuhls bei vollständigem Funktionsverlust der Arme (Abb. 1).
Unter restaurativen Therapiestrategien wird die Wiederherstellung sensomotorischer Funktionen verstanden, die durch eine inkomplette Rückenmarkverletzung beeinträchtigt wurden. Für die untere Extremität beispielsweise bedeutet dies die Wiederherstellung des Gehens durch ein Training der erhaltenen Restfunktionen. Für jeden Patienten wird ein individuelles Therapiekonzept erstellt, das konventionelle Therapiemaßnahmen in Kombination mit technischen Geräten umfasst. Dazu zählen:
- Hilfsmittel (z. B. Orthesen),
- gerätegestützte Therapie (z. B. mittels Erigo® oder Lokomat®; s. u.).
Je nach Verlauf wird der Behandlungsplan immer wieder angepasst, aktualisiert und ergänzt. Die erreichbare Selbstständigkeit ist dabei abhängig von der Höhe und der Schwere der Läsion (Tab. 1).
Beispiele gerätegestützter Therapien
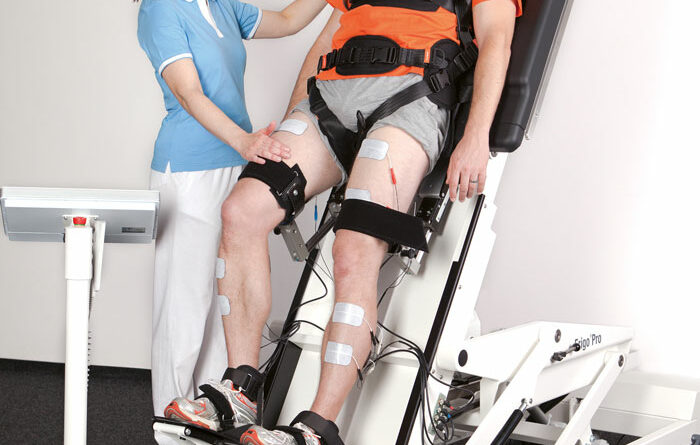
Die Geräteauswahl richtet sich nach dem Allgemeinzustand und der neurologischen Situation der Patienten. Sollte zu Beginn der Behandlung eine Aufrichtung in die aufrechte Position beispielsweise aufgrund von Kreislaufproblemen noch nicht möglich sein, kommt in der Klinik der Autoren der Erigo® (Abb. 2) zum Einsatz. Ist der Kreislauf stabil, bestehen aber höhergradige Lähmungen, wird das Gehtraining auf dem Lokomat® (Abb. 3) begonnen. Wenn Gewichtsentlastung und Beinführung reduziert werden können, wird zunehmend auf dem Laufband sowie am Barren und über Grund trainiert.
Erigo®
Bei diesem Gerät handelt es sich um ein konventionelles Stehbrett mit dynamischer Beinbewegung. Der Patient wird auf dem Gerät gesichert, und Klettverschlüsse fixieren sowohl die Oberschenkel als auch die Füße auf den dazugehörigen Platten. So kann der Patient aus der Rückenlage bis auf 80° in den Stand aufgerichtet werden, und zwar bei gleichzeitiger Beinbewegung. Dies hat einen positiven Einfluss auf eine mögliche Kreislaufdysfunktion und vermittelt erste Reize in Richtung einer Gehfunktion 3.
Lokomat®
Auf diesem Gerät wird der Patient mit einem Gurtsystem über einem motorgetriebenen Laufband gesichert. Ein Exoskelett (robotergestützte Orthese) an den Beinen unterstützt das Führen der Beine in einem dem Gehen ähnlichen Gangmuster. Die Unterstützung durch das Gerät (z. B. zur Gewichtsabnahme bzw. zur Führung) wird dabei jeweils an den Patienten angepasst und kann bei verbesserter Beinfunktion entsprechend reduziert werden 4.
Funktionelle Elektrostimulation (FES)
Mittels Klebeelektroden wird die Muskulatur durch elektrische Impulse stimuliert. Hierbei soll hauptsächlich die willkürlich nur gering oder nicht ansteuerbare Muskulatur stimuliert werden. Die Stimulation kann isoliert an einem Muskel oder in einer koordinierten Bewegung durch Stimulation mehrerer Muskeln angewandt werden, z. B. in Kombination mit Fußheber- oder Greiforthesen oder auf dem FES-Fahrrad. Dabei handelt es sich um ein Ergometer, das der Anwender durch die Stimulation einzelner Muskelgruppen aktiv antreibt.
Fazit
Aufgrund des komplexen Krankheitsbildes und zur Vermeidung lähmungsbedingter Komplikationen (z. B. Dekubiti, neurologische Verschlechterungen, urologische Probleme) bzw. zu deren sachgerechter Behandlung muss die fachgerechte Behandlung von Querschnittgelähmten in einem darauf spezialisierten Zentrum erfolgen. Das Hauptziel der Behandlung ist die größtmögliche Wiederherstellung der Selbstständigkeit bei den Tätigkeiten des täglichen Lebens sowie eine Reintegration ins berufliche und soziale Umfeld. Dies ist von der Läsionsschwere und der Läsionshöhe abhängig und reicht vom Gehen mit oder ohne Hilfsmittel über selbstständigen Transfer (Bett/Rollstuhl/Toilette) bis zur Bewegung der Augen zur Steuerung eines Rollstuhls bzw. der Umwelt (Licht/Bett/PC etc.) bei sehr hohen Lähmungsbildern. Dabei kann es keinen allgemeingültigen Behandlungsplan geben, sondern dieser muss auf die individuellen Bedürfnisse zugeschnitten und an Veränderungen angepasst werden. Der Behandlungsplan kann dabei Elemente restaurativer und kompensatorischer Therapiestrategien enthalten; technische Geräte und Hilfsmittel werden unterstützend angewandt. Trotz aller Fortschritte in der Erstversorgung und der sich anschließenden Therapie verbleiben häufig gravierende Einschränkungen, und die Patienten benötigen eine lebenslange Nachsorge.
Hinweis
Eine vorläufige Version des Artikels wurde auf der 64. Jahrestagung der Fortbildungsvereinigung für Orthopädie-Technik e. V. im September 2020 im Congress Center Rosengarten in Mannheim vorgestellt und im Programmheft der Veranstaltung abgedruckt.
Die Autoren:
Dr. med. Cornelia Hensel
Fachärztin für Physikalische und
Rehabilitative Medizin
Oberärztin an der Klinik für Paraplegiologie
– Querschnittzentrum
Universitätsklinikum Heidelberg
Schlierbacher Landstraße 200a
69118 Heidelberg
Cornelia.Hensel@med.uni-heidelberg.de
Prof. Dr. med. Norbert Weidner
Direktor der Klinik für Paraplegiologie –
Querschnittzentrum
Universitätsklinikum Heidelberg
Schlierbacher Landstraße 200a
69118 Heidelberg
Begutachteter Beitrag/reviewed paper
Hensel C, Weidner N. Behandlungsmöglichkeiten nach Eintritt einer akuten Querschnittlähmung. Orthopädie Technik, 2021; 72 (9): 32–35
- Dynamische Hüftabduktions-Lagerungsorthese zur Behandlung pathologisch veränderter Hüften bei neuromuskulären Erkrankungen in der Kinderorthopädie — 5. Juni 2025
- Ein neuronal gesteuertes Exoskelett in der Therapie von Patientinnen und Patienten mit Querschnittlähmung — 5. Juni 2025
- Digitale Wunddokumentation: Warum Papier keine Option mehr ist — 5. Juni 2025
- Weidner N, Rupp R, Tansey KE. Neurological Aspects of Spinal Cord Injury. Cham: Springer, 2017
- American Spinal Injury Association (ASIA). International Standards for Neurological Classification of SCI (ISNCSCI). https://asia-spinalinjury.org/wp-content/uploads/2019/10/ASIA-ISCOS-Worksheet_10.2019_PRINT-Page‑1–2.pdf (Zugriff am 16.08.2021)
- Weidner N, Rupp R, Tansey KE. Neurological Aspects of Spinal Cord Injury. Cham: Springer, 2017
- Weidner N, Rupp R, Tansey KE. Neurological Aspects of Spinal Cord Injury. Cham: Springer, 2017