Einleitung
Eine Amputation ist ein traumatisierendes Ereignis und stellt einen schwerwiegenden Eingriff in die körperliche Integrität der Betroffenen dar, insbesondere wenn es sich dabei um Kinder handelt. Da es in Deutschland kein landesweites Amputationsregister gibt, kann die genaue Anzahl der Amputationen nicht exakt bestimmt werden; die Zahlen variieren je nach Quelle zwischen 60.000 und 70.000 pro Jahr, davon etwa 1.000 bei Kindern 1 2. Grundsätzlich gilt für Amputationen, dass die Indikation sehr streng gestellt werden sollte, insbesondere dann, wenn keine direkte Lebensgefahr droht. Dies gilt umso mehr bei Kindern.
Die wichtigste Erkenntnis bei der Behandlung von Kindern besteht darin, dass sie keine „kleinen Erwachsenen“ sind. Daraus ergeben sich einige Besonderheiten. So unterscheiden sich die Indikationen zur Amputation bei Kindern maßgeblich von denen bei Erwachsenen: In der erwachsenen Bevölkerung stellen vaskuläre Erkrankungen, gefolgt von Traumata und Tumoren, die häufigste Indikation zur Amputation dar; bei Kindern hingegen stehen Trauma und Tumoren im Vordergrund, gefolgt von Infektionen, angeborenen oder erworbenen Deformitäten und neurotrophen Störungen 3 4.
Der (Kinder-)Orthopäde ist häufig der erste Ansprechpartner für die Familien betroffener Kinder bei angeborenen Gliedmaßendefekten. Dabei kann es sich entweder um eine isoliert auftretende Deformität oder aber die Ausprägung eines komplexeren Syndroms sein. Die Eltern der betroffenen Kinder suchen häufig verzweifelt nach Antworten bezüglich sofortiger Behandlungsmöglichkeiten und nach Informationen zur Langzeitprognose. Die Ursache der Deformität und die Aussicht, ein weiteres Kind mit einem ähnlichen Defekt zu bekommen, bereiten ihnen Sorgen. Ein multidisziplinärer Ansatz einschließlich genetischer Beratung ist unter diesen Umständen unerlässlich.
Eine weitere Besonderheit ergibt sich durch das appositionelle Wachstum des Gewebes; das bedeutet, dass der Amputationsstumpf mitwächst und sich somit unter Umständen mit zunehmendem Alter des Kindes verformt. Daraus ergibt sich, dass das zu erwartende Wachstum bei der Planung chirurgischer Eingriffe an der betroffenen Extremität berücksichtigt und jede Abweichung aufgrund einer Verletzung oder Beschädigung der relevanten Wachstumsfugen antizipiert werden muss.
Auch die mechanischen und funktionellen Anforderungen sowohl an die Restextremität als auch an die Prothese unterscheiden sich bei Kindern maßgeblich von denen bei Erwachsenen mit Amputation und müssen bei der Therapieplanung berücksichtigt werden. Auch bei optimaler operativer und technischer Versorgung kann es im weiteren Verlauf über Monate und Jahre hinweg zu Problemen – z. B. Achsfehlstellungen – kommen, die aber meist dank moderner Prothesentechnik ohne weitere Operation gelöst werden können 5.
Jedoch spielen nicht nur die rein anatomischen Aspekte, sondern auch die psychologischen Herausforderungen, die mit dem Extremitätenverlust und häufig auch mit der zugrundeliegenden Erkrankung (z. B. einer angeborenen Anomalie oder einem bösartigen Tumor) einhergehen, eine wichtige Rolle. Bei der Entscheidung für oder wider eine Amputation im Kindesalter sind neben der medizinischen Indikation, der Funktion und kosmetischen Fragen auch Überlegungen zu kulturellen und sozialen Aspekten anzustellen. Insbesondere bei angeborenen Fehlbildungen sollte die Operation bei gegebener Indikation durchgeführt werden, bevor das Kind sein individuelles Körperschema entwickelt hat. Daher empfiehlt es sich, ablative Eingriffe entweder vor dem 3. Lebensjahr oder erst nach Beginn der Pubertät – wenn der Patient die Entscheidung mittragen kann – durchzuführen 6 7. Vor- und Nachteile des Extremitätenerhalts gegenüber der Amputation sind kritisch abzuwägen. Dabei ist auch zu berücksichtigen, dass aufwendige Rekonstruktionsverfahren (z. B. Verlängerungen), oft gefolgt von plastischen Operationen, das Kind durch lange Hospitalisierung und Entfremdung (aufgrund langer Trennung vom gewohnten Umfeld) erheblich belasten. In nicht wenigen Fällen wäre daher laut Greitemann und Kollegen ex post eine Amputation die bessere Wahl gewesen 8.
Prinzipien der kindlichen Amputationschirurgie
Das primäre Behandlungsziel bei Kindern, bei denen eine Amputation durchgeführt werden soll, besteht im maximal möglichen Funktionserhalt und der daraus resultierenden Gewährleistung der maximal möglichen kindlichen Entwicklung. Um dies zu gewährleisten, wird empfohlen, folgende Prinzipien der kindlichen Amputationschirurgie zu beachten:
- Ein knöcherner Längenerhalt ist unbedingt anzustreben – zum einen, um eine möglichst gute postoperative Funktion zu gewährleisten, zum anderen, um nach Möglichkeit die Wachstumsfugen zu erhalten. Insbesondere bei der Behandlung sehr junger Kinder kann das epiphysäre Wachstum die Länge der Extremität oder des Amputationsstumpfes stark beeinflussen. Dies gilt besonders für das distale Femur und die proximale Tibia.
- Im Falle kritischer Weichteilsituationen können Hauttransplantationen (Meshgraft, Rotations- und freie Lappentransfers) eingesetzt werden. In Anbetracht der späteren Hilfsmittelversorgung sind diese Verfahren jedoch stets gut abzuwägen, da die Bettung im Schaft einer Orthoprothese häufig problematisch ist. Dadurch kann jedoch die distale Epiphysenfuge und meist der Gelenkknorpel erhalten werden, wodurch wiederum Durchspießungen vorgebeugt wird und eine belastbare Stumpfbildung zur optimalen Prothesenversorgung erfolgen kann, womit der Nutzen für den Patienten maximiert wird. Einen wesentlichen Vorteil der Exartikulation stellt der stabile Stumpf dar; der verbleibende Gelenkknorpel senkt das Risiko mechanischer Komplikationen und wirkt somit wie eine zusätzliche „Polsterung“. Des Weiteren gewährleistet die verbleibende Gelenkfläche mit ihrer größeren Oberfläche nicht nur eine stabilere Adaption, sondern auch einen besseren Sitz der Orthoprothese. Diese Vorteile überwiegen bei Weitem den möglichen Nachteil, dass der Stumpf zu lang sein könnte.
- Die Länge des Stumpfes kann beim wachsenden Kind relativ einfach durch eine sorgfältig geplante Epiphysiodese kontrolliert werden; bei ausgewachsenen Patienten ist dagegen eine Verkürzungsosteotomie möglich. Als Beispiel ist die Syme-Amputation zu nennen, bei der es sich um eine echte Exartikulation handelt. Das Verfahren kann bei vielen Gliedmaßendefekten im Kindesalter – einschließlich Längsdefekten wie den verschiedenen Arten von Fibula- und Tibia-Hemimelien – angewandt werden. Durch die Syme-Exartikulation kann bei Kindern ein endbelastbarer Stumpf mit sehr gutem funktionellem Ergebnis geschaffen werden, bei dem auch im Langzeitverlauf nicht mit größeren Komplikationen zu rechnen ist. Dennoch bleibt anzumerken, dass die Syme-Amputation im Kindesalter de facto ein eher seltener Eingriff ist.
- Die knöcherne Durchspießung des Stumpfes ist bei Weitem die häufigste Komplikation bei transossären Amputationen im Kindesalter; die Therapie gestaltet sich oft schwierig 9 10. Die chirurgische Exzision des zu langen Knochens ist zwar zunächst wirksam, jedoch auf Kosten der Stumpflänge. Zudem ist sie mit hohen Rezidivraten verbunden. So wird in bis zu 87 % der Fälle von Revisionen berichtet; in ca. 18 % der Fälle waren mehrfache Revisionen notwendig 11. Fehlende Kenntnisse der zugrunde liegenden Pathophysiologie haben im Laufe der Zeit zu unterschiedlichen Ansätzen geführt. Das Problem der Durchspießung konnte jedoch weder mit einer proximalen Epiphyseodese und einem großzügigem Weichteilmantel noch durch lokale Exzision des Periosts bzw. Kauterisierung gelöst werden.
- Die Überkappung des Markraums weist gute Ergebnisse auf. Für die Kappenplastik kann biologisches oder synthetisches Material verwendet werden. Für autogene Kappen eignet sich die distale Wachstumsfuge, ein Fibulainterponat oder Beckenkammspongiosa. Dagegen zeigen Kappen aus Silikonkautschuk, Polyethylen oder Titan schlechte Ergebnisse; die Revisionsrate ist aufgrund insuffizienter Fixierung, Infektion, Implantatbruch oder schwierigen Weichteilverhältnissen hoch. Teflonimplantate mit Revisionsraten von bis zu 29 % zeigen bei den synthetischen Kappen die besten Ergebnisse; sie sind so mit den biologischen Kappen ebenbürtig 12. Obwohl viele verschiedene Verfahren beschrieben wurden, kann keines explizit empfohlen werden 13. Daher gilt es, den Prothesenschaft zur Minimierung von Stumpfproblemen sorgfältig anzupassen und bei Bedarf eine umsichtige chirurgische Revision durchzuführen. Häufige Revisionen gilt es jedoch aus offensichtlichen Gründen zu vermeiden.
- Klinisch kommen regelmäßig sogenannte Traktionsprothesen zum Einsatz. Dazu werden Linerschäfte gefertigt, bei denen entgegen der sonst indizierten Praxis bewusst keine Stumpfendbelastung umgesetzt wird (es handelt sich eher um eine Art „Offenendschaft“); vielmehr kommt dabei eine mechanische Elongation des distalen Weichteilmantels durch eine integrierte Traktionsvorrichtung zum Einsatz. Dies dient der faktischen Dehnung der Weichteile und wirkt der drohenden Durchspießung wenigstens zeitweise entgegen. So kann eine Revision zwar nicht zwingend verhindert, aber doch in den meisten Fällen hinausgezögert werden, und die kleinen Patienten bleiben weiterhin mit Orthoprothese oder Prothese aktiv.
- Grundsätzlich sollten – sofern möglich – Exartikulationen transossären Amputationen vorgezogen werden, aber auch hier muss stets eine individuelle Risiko-Nutzen-Abwägung erfolgen 14, insbesondere beim Erhalt des Kniegelenkes. Viele Studien, die sich mit dem Gangbild, dem Energieaufwand und den funktionellen Ergebnissen nach einer Amputation beschäftigten, haben gezeigt, dass dem aktiven Kniegelenk eine immens wichtige Bedeutung für die Biomechanik und die Funktion der unteren Extremität zukommt. Wenn möglich, sollte daher das Kniegelenk funktionell erhalten werden, obwohl eine transtibiale Amputation im weiteren Verlauf ggf. im Hinblick auf die Bildung eines stabilen Stumpfes problematischer ist 15 16 17. Daher sollten alle Anstrengungen unternommen werden, um bei Patienten mit transversalen oder longitudinalen Gliedmaßendefekten ein funktionelles Kniegelenk zu erhalten. Selbst ein sehr kurzes proximales Tibiafragment kann bei erhaltener Tuberositas tibiae und damit funktionellem Kniestreckerapparat bei einem Kind letztendlich zu einem funktionalen Unterschenkelamputationsstumpf werden – entweder durch natürliches Wachstum (vorausgesetzt, die distale Epiphysenfuge bleibt erhalten) oder durch chirurgische Verlängerungsverfahren in Kombination mit einer innovativen und modernen prothetischen Versorgung.
- Bei Patienten mit longitudinalen Defekten wie z. B. einem proximalen fokalen Femurdefekt (PFFD) oder einer tibialen Hemimelie können rekonstruktive Verfahren eingesetzt werden, um ein kniegelenksähnliches Gelenk zu schaffen; hier ist unter anderem die Umkehrplastik nach Borggreve zu nennen 18.
- Bei multiplen Gliedmaßendefekten ist jedoch äußerste Vorsicht geboten: zum einen, da Kinder mitunter große Herausforderungen an das chirurgische Können des Operateurs stellen, zum anderen, da in vielen Fällen z. B. unvollständig angelegte Füße gerade bei gleichzeitiger Betroffenheit der oberen Extremitäten die einzigen Greiforgane sind, die dem Patienten zur Verfügung stehen. Es ist oft erstaunlich zu sehen, wie beweglich und funktionell Füße bei Aktivitäten wie Essen, Schreiben, Zeichnen und Spielen sein können. Somit besteht häufig keine Notwendigkeit für einen chirurgischen Eingriff, bzw. dieser würde sich eher negativ auf die Gesamtfunktion auswirken. Es gilt daher, der Versuchung zu widerstehen, Füße aus ästhetischen Gründen zu korrigieren, mit der Folge, dass sie steif und funktionsunfähig werden.
Im Folgenden wird anhand zweier Fallbeispiele dargelegt, wie sich Versorgungsverläufe und Interventionen in der Praxis darstellen können.
Fallbeispiel 1
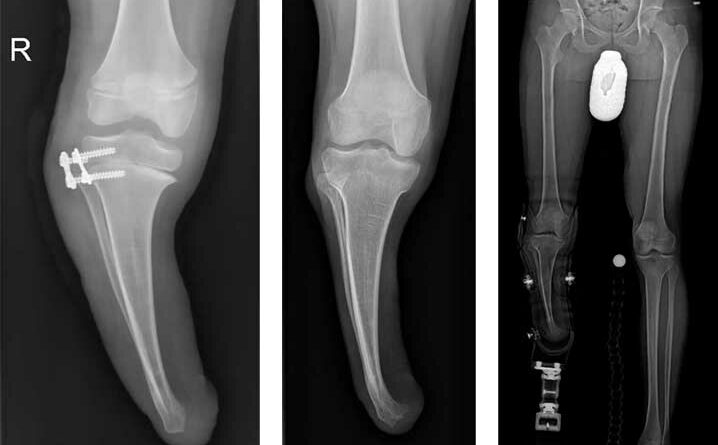
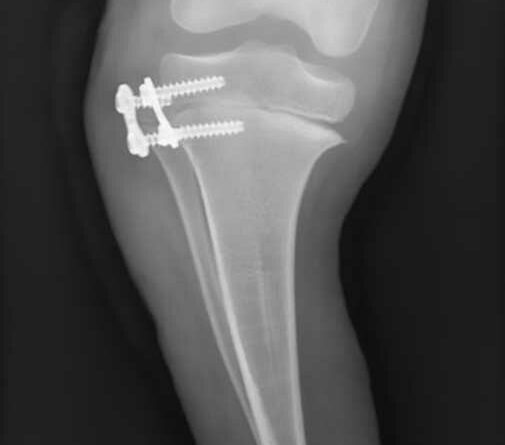
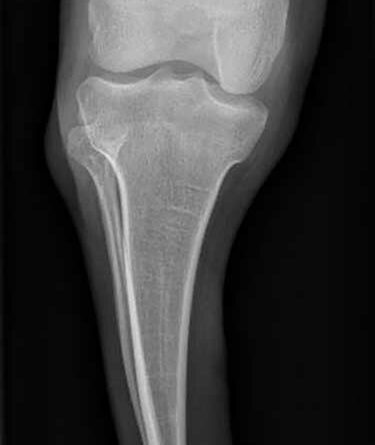
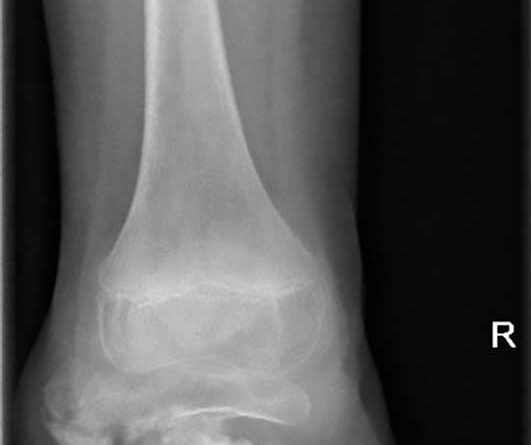
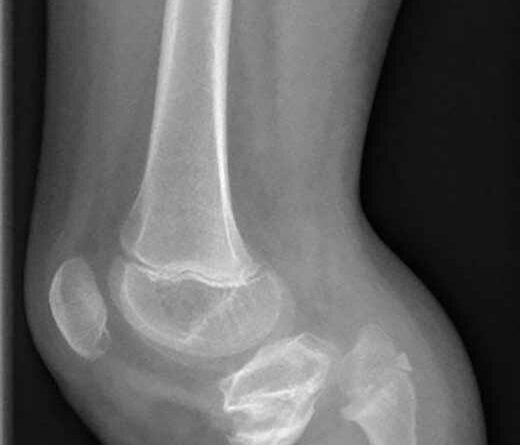
Ein 12-jähriger Patient weist eine Unterschenkel-Dysmelie und eine Varusfehlstellung des Stumpfes auf. Im Alter von 13 Jahren wurden eine Epiphyseodese der proximalen lateralen Tibia und eine Fibula-Epiphyse durchgeführt (Abb. 1a). Nach Wachstumsabschluss zeigt sich weiterhin eine varische Unterschenkelachse, insbesondere im distalen Anteil (Abb. 1b). Die Beinachse kann zwar durch die orthoprothetische Versorgung bzw. den korrekten Aufbau berücksichtigt werden, es entsteht jedoch rezidivierend eine Druckstelle am Stumpfpol sowie lateral an der proximalen Fibula durch mechanische Überbelastung (Abb. 1c). Daraus resultieren massive funktionelle Einschränkungen und letztlich die Indikation zur Stumpfrevision; dadurch kann die mechanische Belastung auf den Stumpf reduziert und gleichzeitig funktionell die Beinachse korrigiert werden.
Fallbeispiel 2
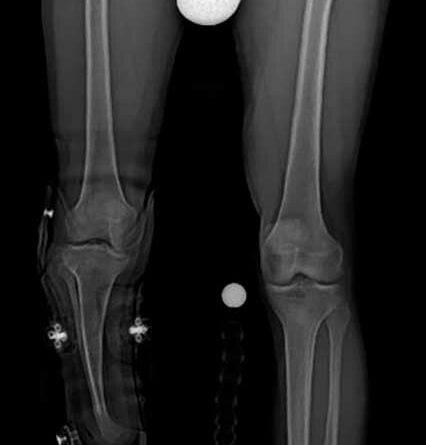
Es handelt sich um ein 9‑jähriges Mädchen, dem im Rahmen einer Streptokokkensepsis im Alter von 4 Jahren beidseitig die Unterschenkel amputiert wurden. Durch die frühe Amputation entstand eine sehr kurze Tibia, die sich im weiteren Verlauf jedoch nicht weiterentwickelte. Erfreulicherweise hat sich aber die Fibula durch die besondere Belastung und den „Prothesendruck“ der Tibia quasi unterstellt (Abb. 2). Somit ist nicht nur eine ausreichende Stumpflänge zur Prothesenversorgung, sondern auch eine ausreichende Stabilität gegeben, wodurch das Kniegelenk funktionell erhalten bleibt. Zwar müssen dabei aufgrund der sehr kurzen und eigentümlichen Hebelverhältnisse bestimmte Einschränkungen hinsichtlich der Kraftübertragung zwischen Stumpf und Schaft in Kauf genommen werden, und die Bettung des Stumpfes erfordert besondere Modelltechniken, die nicht analog zu einem klassischen Stumpf sind, aber es ergeben sich doch gute funktionelle Ergebnisse. Dennoch bedarf es einer engen Anbindung an das Versorgungsteam und einer engmaschigen Kontrolle der Patientin im weiteren Verlauf, um potenziell negativen Entwicklungen rechtzeitig begegnen zu können.
Fazit
Zusammenfassend lässt sich feststellen, dass die Besonderheiten kindlicher Amputationen insbesondere bei angeborenen Gliedmaßenfehlbildungen komplex sind: Die Therapie erfordert nicht nur ein hohes Maß an chirurgischer und technischer Expertise, sondern es müssen individuelle und ganzheitliche Behandlungsstrategien für den einzelnen Patienten entwickelt werden. Nur mit entsprechender Erfahrung und unter Anwendung des gesamten Spektrums der verschiedenen geeigneten Verfahren können schwerwiegende Fehlentscheidungen zum Nachteil der betroffenen Patienten vermieden werden. Die Behandlung sollte daher zwingend in spezialisierten Zentren erfolgen – insbesondere, da die Funktion der Prothese und die damit verbundene Lebensqualität direkt vom Erfolg der initialen Therapie abhängig ist.
Für die Autoren:
Dr. med. Axel Horsch, Assistenzarzt
Zentrum für Orthopädie, Unfallchirurgie und Paraplegiologie
Universitätsklinikum Heidelberg
Schlierbacher Landstraße 200a
69118 Heidelberg
axel.horsch@med.uni-heidelberg.de
Begutachteter Beitrag/reviewed paper
Horsch A, Alimusaj M, Putz C. Amputationen der unteren Extremität am wachsenden Skelett – eine Übersicht. Orthopädie Technik, 2021; 72 (3): 24–28
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026
- Kröger K, Berg C, Santosa F, Malyar N, Reinecke H. Lower limb amputation in Germany – an analysis of data from the German Federal Statistical Office between 2005 and 2014. Dtsch Arztebl, 2017; 114: 130–136
- Putter C, Stausberg J, von Beckerath O, Reinecke H, Schafer E, Kroger K. Determinants of decreasing Major amputation rates in Germany. Vasa, 2016; 45 (4): 311–315
- Griffet J. Amputation and prosthesis fitting in paediatric patients. Orthop Traumatol Surg Res, 2016; 102 (1 Suppl): S161–S175
- Krajbich JI. Lower-limb deficiencies and amputations in children. J Am Acad Orthop Surg, 1998; 6 (6): 358–367
- Boonstra AM, Rijnders LJ, Groothoff JW, Eisma WH. Children with congenital deficiencies or acquired amputations of the lower limbs: functional aspects. Prosthet Orthot Int, 2000; 24 (1): 19–27
- Greitemann B, Brückner L, Schäfer M, Baumgartner R. Amputation und Prothesenversorgung. Indikationsstellung – operative Technik – Nachbehandlung – Funktionstraining. 4., vollständig überarbeitete Auflage. Stuttgart, New York: Thieme Verlag, 2016
- Neff G. Amputationen im Wachstumsalter. Z Orthop Unfall, 1994; 132 (3): 227–234
- Greitemann B, Brückner L, Schäfer M, Baumgartner R. Amputation und Prothesenversorgung. Indikationsstellung – operative Technik – Nachbehandlung – Funktionstraining. 4., vollständig überarbeitete Auflage. Stuttgart, New York: Thieme Verlag, 2016
- Krajbich JI. Lower-limb deficiencies and amputations in children. J Am Acad Orthop Surg, 1998; 6 (6): 358–367
- Jahmani R, Robbins C, Paley D. Iliac crest apophysis transfer to treat stump overgrowth after limb amputation in children: case series and literature review. Int Orthop, 2019; 43 (11): 2601–2605
- Davids JR, Meyer LC, Blackhurst DW. Operative treatment of bone overgrowth in children who have an acquired or congenital amputation. J Bone Joint Surg Am, 1995; 77 (10): 1490–1497
- Jahmani R, Robbins C, Paley D. Iliac crest apophysis transfer to treat stump overgrowth after limb amputation in children: case series and literature review. Int Orthop, 2019; 43 (11): 2601–2605
- O’Neal ML, Bahner R, Ganey TM, Ogden JA. Osseous overgrowth after amputation in adolescents and children. J Pediatr Orthop, 1996; 16 (1): 78–84
- Neff G. Amputationen im Wachstumsalter. Z Orthop Unfall, 1994; 132 (3): 227–234
- Krajbich JI. Lower-limb deficiencies and amputations in children. J Am Acad Orthop Surg, 1998; 6 (6): 358–367
- Jeans KA, Browne RH, Karol LA. Effect of amputation level on energy expenditure during overground walking by children with an amputation. J Bone Joint Surg Am, 2011; 93 (1): 49–56
- Kowal M, Paprocka Borowicz M, Starczewska A, Rutkowska-Kucharska A. Biomechanical Parameters of Gait after Unilateral Above-knee Amputation. Current State of Research. Ortop Traumatol Rehabil, 2018; 20 (4): 245–256
- Krajbich JI. Lower-limb deficiencies and amputations in children. J Am Acad Orthop Surg, 1998; 6 (6): 358–367