Akute Instabilität
Distorsionen des Sprunggelenkes stellen mit einer Verletzung pro 10.000 Personen/Tag eine häufige Verletzung dar. In ca. 50 % der Fälle handelt es sich um Sportverletzungen. Prädisponierende Faktoren sind muskuläre Imbalancen sowie eine eingeschränkte neuromuskuläre Kontrolle 1. Weiterhin gelten Besonderheiten der knöchernen Konfiguration wie eine varische Einstellung des Rückfußes oder eine posterior eingestellte Fibula 2 als Risikofaktoren für Inversions- und Supinationsverletzungen. Vorausgegangene Distorsionen sind ebenfalls ein prädisponierender Faktor für eine neuerliche Distorsion. In 85 bis 90 % der Fälle handelt es sich um Inversionstraumata, welche zu einer lateralen Bandverletzung führen. In 10 bis 15 % der Fälle liegen Eversionstraumata mit Verletzungen des medialen Bandapparates vor.
Diagnostik
Als Erstes erfolgt die genaue Erhebung der Anamnese. Hierbei sollte nach vorausgegangenen Verletzungen des Sprunggelenkes oder einer vorbestehenden Instabilität gefragt werden. Weiterhin ist die genaue Schilderung des Unfallmechanismus wichtig, da dies bereits Rückschlüsse auf mögliche Verletzungen erlaubt. Es sollte nach Art und Lokalisation der Schmerzen sowie nach bestehenden Funktionseinschränkungen gefragt werden.
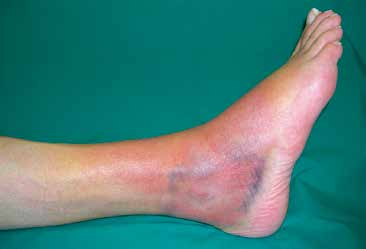
Als nächster Schritt sollte dann eine eingehende klinische Untersuchung durchgeführt werden. Man beginnt mit der Inspektion, wobei Lokalisation und Ausdehnung von Schwellung und Hämatomverfärbung erfasst werden (Abb. 1).
Bei der Palpation sollten der Innen- und Außenknöchel, die Peronealsehnen, der proximale Unterschenkel, die medialen und lateralen Bandstrukturen, die Syndesmose, das Subtalar- und das Calcaneocuboidalgelenk sowie die Basis des MFK V untersucht werden. Danach folgen Funktionstests wie der laterale Talar Tilt Test und der Anterior Drawer Test. Wichtig hierbei ist die Untersuchung im Seitenvergleich.
Eine Röntgenuntersuchung des Sprunggelenkes und ggf. des Fußes ist obligat, um knöcherne Verletzungen auszuschließen. Gehaltene Aufnahmen des oberen Sprunggelenkes werden nicht mehr empfohlen, da die Sensitivität dieser Aufnahmen gering ist 3 und es hierbei zur Verletzung noch erhaltener Bandstrukturen kommen kann. Ein weiteres hilfreiches Diagnostikum stellt die Sonographie dar, welche eine strukturelle Beurteilung der Bandstrukturen und eine funktionelle Beurteilung der Stabilität ermöglicht. Eine CT- oder MRT-Untersuchung ist in der Regel entbehrlich. Eine CT sollte nur bei Verdacht auf Frakturen erfolgen; eine MRT-Untersuchung sollte lediglich bei persistierenden Schmerzen oder bei Verdacht auf eine mediale Bandläsion, eine Syndesmosenverletzung oder eine osteochondrale Läsion veranlasst werden.
Therapie
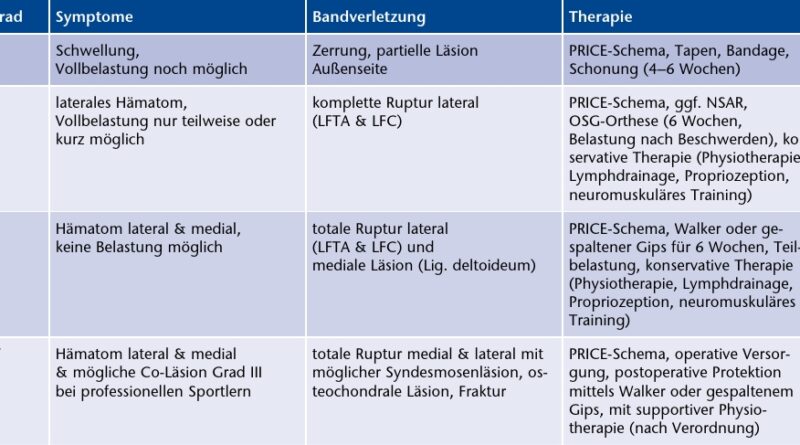
Die initiale Behandlung von Distorsionsverletzungen sollte so früh wie möglich nach dem sog. PRICE-Prinzip erfolgen („Protection, Rest, Ice, Compression, Elevation”). Diese Maß-nahmen können bereits am Unfallort vom Ersthelfer durchgeführt werden. Durch eine Punktion des oberen Sprunggelenkes kann in der Frühphase ein vorhandenes Hämarthros entlastet werden. Nachdem bis in die 90er Jahre die Therapie von Bandverletzungen des Sprunggelenkes überwiegend operativ war, haben mehrere Studien keine Vorteile der operativen gegenüber der konservativen Therapie nachweisen können 4. Daher erfolgt mittlerweile überwiegend eine konservative Therapie von Bandverletzungen des oberen Sprunggelenkes. Ausnahmen sind kombinierte mediale und laterale Bandverletzungen bei jungen sportlich aktiven Menschen und Begleitverletzungen wie instabile Syndesmosenverletzungen oder traumatische osteochondrale Läsionen. In der Klinik für Orthopädie, Unfall- und Handchirurgie des Klinikums Osnabrück wird die Basler OSG-Graduierung 5 angewendet und daraus die entsprechenden therapeutischen Konsequenzen gezogen (Tab. 1).
Bei der konservativen Therapie gibt es aktuell keinen evidenzbasierten Therapiealgorithmus. Eine funktionelle Nachbehandlung ist einer reinen Immobilisation jedoch überlegen 6. Es steht neben dem Taping eine Vielzahl von stabilisierenden Orthesen zur Behandlung von akuten Bandverletzungen des Sprunggelenkes zur Verfügung: elastische Bandagen, Schnürbandagen, Steigbügelorthesen, semirigide Orthesen, Stabilschuhe und Walker. Hinsichtlich der Entwicklung chronischer Instabilitäten zeigen lediglich elastische Bandagen schlechtere Ergebnisse als andere Orthesen 7. Neben der initialen befundadaptierten Behandlung nach dem PRICE-Schema ist die schmerzadaptierte Belastung in einer Orthese zu empfehlen, die konsequent für 6 Wochen getragen werden sollte. Einen weiteren Bestandteil der funktionellen Therapie stellt die Physiotherapie dar, wodurch die Rekonvaleszenz verkürzt und die Zahl der chronischen Instabilitäten reduziert wird. Nach folgendem Schema könnte vorgegangen werden 8:
Phase I (ca. 1. und 2. Woche)
- PRICE-Schema
- Orthese/Cast/Walker
- Lymphdrainage
Phase II (nach Rückgang von Schmerzen und Schwellung, ca. 3. bis 6. Woche)
- ROM-Übungen (nur Ex/Flex)
- Peroneal- und Dorsalflexionsstärkung
- Achillessehnendehnung
- Propriozeption und Koordination unter Orthesenschutz
Phase III (ab 7. Woche)
- propriozeptives Training
In der Praxis wird eine solche Abfolge jedoch aufgrund des begrenzten Heilmittelbudgets häufig nicht umgesetzt.
Die operative Therapie von akuten Bandverletzungen stellt eher die Ausnahme dar. Dennoch müssen die Indikationen hierfür erkannt werden, um Langzeitschäden zu vermeiden. Zur genauen Identifikation der Verletzungen kann zunächst eine Arthroskopie des Sprunggelenkes durchgeführt werden. Sodann sollte eine anatomische Rekonstruktion der rupturierten Bänder erfolgen, entweder durch direkte Naht oder transossäre Refixation. Knöcherne Bandausrisse werden bei ausreichender Größe des Fragments refixiert. Osteochondrale Flakes sollten ebenfalls, wenn möglich, refixiert werden. Bei instabilen Syndesmosenverletzungen ist ggf. die Implantation einer Stellschraube erforderlich.
Die Nachbehandlung erfolgt in Abhängigkeit von der durchgeführten Maßnahme. Bei reinen Rekonstruktionen des lateralen oder medialen Bandapparates erfolgt die Nachbehandlung wie bei der rein konservativen Therapie, wobei jedoch ein Walker oder Stabilschuh verwendet werden sollte.
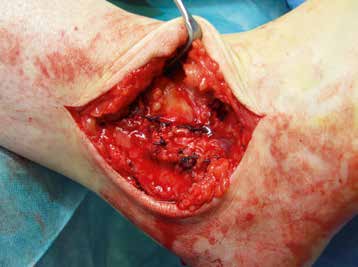
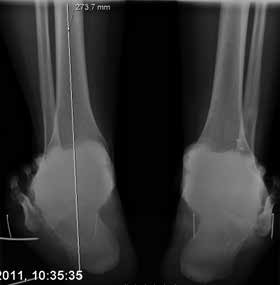
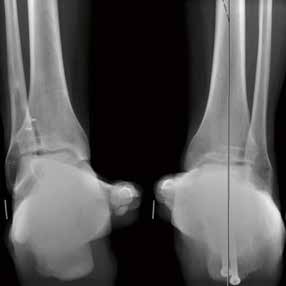
Bei anhaltenden Schmerzen und Schwellungen nach 3 bis 6 Monaten oder Knack- und Schnapp-Phänomenen ist eine MRT-Untersuchung indiziert. Mögliche Ursachen für anhaltende Beschwerden sind osteochondrale Läsionen, Bone Bruise, Weichteilimpingements, Meniskoide, ein symptomatisches Basset Ligament oder Peronealsehnenluxationen bzw. Rupturen. Hier ist dann ggf. eine entsprechende operative Therapie erforderlich (Abb. 3 u. 4).
Chronische Instabilität
Obwohl es sich bei Bandrupturen am OSG um konservativ gut zu behandelnde Verletzungen handelt, entwickeln 20 bis 40 % der Patienten eine chronische Instabilität, wobei häufig eine inadäquate Diagnostik und Therapie sowie das Übersehen einer medialen Bandverletzung als ursächlich anzusehen sind. Einer chronischen Instabilität liegen funktionelle Ursachen wie ein propriozeptives Defizit 9, eine muskuläre Imbalance 10, eine verzögerte muskuläre Reaktion der peronealen Muskelgruppe 11 oder strukturelle Ursachen wie ein Rückfußvarus 12, strukturelle Bandläsionen 13, eine anteriore Talusposition 14 oder ein vergrößerter Talusradius 15 zugrunde. Diese Faktoren führen dann zu funktionellen, mechanischen oder kombinierten Instabilitäten.
Je nach Lokalisation der instabilen Strukturen sind laterale, mediale oder kombinierte Rotationsinstabilitäten zu unterscheiden. Eine chronische Instabilität ist durch ein persistierendes Giving-way-Phänomen und rezidivierende Distorsionen ohne adäquates Trauma charakterisiert. Nicht kompensierte chronische Instabilitäten des oberen Sprunggelenkes können unbehandelt zu posttraumatischen Arthrosen des oberen Sprunggelenkes führen; hierbei stellt die chronische Instabilität eine der häufigsten Ursachen für die Entstehung einer OSG-Arthrose dar 16.
Diagnostik
Wie auch bei der akuten Instabilität steht bei der chronischen Instabilität am Anfang eine adäquate Anamnese. Es wird gezielt nach früheren Distorsionen, nach bestehendem Instabilitätsgefühl, der Frequenz von Umknick-Ereignissen sowie nach Situationen gefragt, in denen sich diese ereignen. Nach bisher durchgeführten Therapien und nach bestehenden Schmerzen und Schwellungen sollte ebenfalls gefragt werden. Bei der klinischen Untersuchung wird ein besonderes Augenmerk auf bestehende Fehlstellungen des Fußes gelegt. Palpation und Stabilitätsprüfung erfolgen analog zur akuten Instabilität. Auch hier sollte die Stabilitätsprüfung im Seitenvergleich erfolgen.
Als nächstes werden Röntgenaufnahmen des Fußes in 2 Ebenen, des oberen Sprunggelenkes in 2 Ebenen und eine Saltzman-Aufnahme zur Beurteilung der Rückfußachse angefertigt. Wichtig dabei ist, dass die Untersuchungen unter Belastung erfolgen, um die Achsverhältnisse des Fußes genau beurteilen zu können und um Varus- oder Valgusarthrosen des Sprunggelenkes frühzeitig zu erkennen. Gehaltene Aufnahmen werden auch bei der chronischen Instabilität nicht empfohlen 17.
Die MRT-Untersuchung stellt bei der chronischen Instabilität eine obligate Diagnostik dar 18. Hierbei können der mediale und laterale Bandapparat beurteilt und mögliche osteochondrale Läsionen, Bone-Bruise-Areale, Sehnenpathologien, Zeichen eines Weichteilimpingements und freie Gelenkkörper erkannt werden. Bei vorhandenen osteochondralen Läsionen stellt die Spect-CT-Untersuchung eine sinnvolle Zusatzdiagnostik dar 19. Der Goldstandard der Diagnostik der chronischen Instabilität ist jedoch die Arthroskopie des oberen Sprunggelenkes, welche allerdings nicht als rein diagnostische Maßnahme durchgeführt, sondern immer mit der definitiven chirurgischen Therapie kombiniert werden sollte.
Therapie
In den meisten Fällen ist bei chronischen Instabilitäten zunächst ein konservativer Therapieversuch indiziert. Patienten mit einer chronischen Instabilität sprechen häufig gut auf eine konsequente physiotherapeutische Therapie über einen Zeitraum von 3 bis 6 Monaten an 20. Es sollten Übungen zur Kräftigung der Peronealsehnen und der Tibialis-posterior-Sehne sowie Übungen zur Verbesserung der Koordination und ein Propriozeptionstraining durchgeführt werden.
Die 2. Säule der Therapie chronischer Sprunggelenksinstabilitäten ist das Tragen von rückfußkorrigierenden Maßeinlagen 21. Hierbei profitieren Patienten mit einem Pes planovalgus und einer medialen bzw. Rotationsinstabilität von einer Einlagenversorgung mit medialer Gewölbeabstützung, da hierdurch die Stellung des Rückfußes korrigiert und der mediale Bandapparat entlastet wird 22. Patienten mit einem Rückfußvarus und chronisch lateraler bzw. Rotationsinstabilität profitieren von langsohligen Maßeinlagen mit guter Fersenfassung und lateralem Rückfußkeil.
Die 3. Säule der konservativen Therapie chronischer Sprunggelenksinstabilitäten stellt die Versorgung mit stabilisierenden Orthesen dar. Diese sind zur Prävention weiterer Distorsionstraumata geeignet 23; obwohl sie keinen Einfluss auf die Propriozeption haben, reduzieren sie das Risiko erneuter Distorsionen 24. Sind diese konservativen Therapiemaßnahmen erfolglos, ist eine operative Therapie indiziert, um Folgeschäden zu vermeiden. Zunächst ist die Durchführung einer Arthroskopie des oberen Sprunggelenkes zu empfehlen, um den medialen und lateralen Bandapparat statisch und dynamisch zu beurteilen und um Begleitpathologien zu erkennen und entsprechend zu behandeln (siehe Abb. 4).
Es sind in der Vergangenheit unzählige Verfahren zur Rekonstruktion des lateralen und medialen Bandapparates beschrieben und angewendet worden. Unterschieden wird zwischen anatomischen und extraanatomischen Verfahren. Anatomische Verfahren zeigen bessere Ergebnisse hinsichtlich der Stabilität und der Arthroserate 25, sodass mittlerweile die Durchführung anatomischer Bandrekonstruktionen empfohlen wird. In der Klinik für Orthopädie, Unfall- und Handchirurgie des Klinikums Osnabrück kommt das Verfahren nach Broström/Gould zur Anwendung. Nach Broström wird der Bandapparat am Außenknöchel abgelöst, der Knochen am Außenknöchel angefrischt und die Bandstrukturen in anatomischer Position unter Raffung entweder durch transossäre Bohrungen oder durch Knochenanker refixiert. Bei unzureichender Quantität und/oder Qualität des vorhandenen Bandmaterials ist häufig eine Augmentation durch ortsständiges Material erforderlich. Hier wird bei der Technik nach Gould das Retinaculum extensorum verwendet (Abb. 5).
Sollte so kein ausreichend stabiler Bandapparat rekonstruiert werden können, wird mittlerweile der Ersatz des lateralen Bandapparates durch ein freies Sehnentransplantat (M. plantaris, M. gracilis oder M. semitendinosus) in anatomischer Position empfohlen. Es werden hierdurch gute Ergebnisse bei geringer Komplikationsrate erzielt 26 27. Die Sehnentransplantate werden entweder transossär, durch Knochenanker oder Tenodeseschrauben fixiert (Abb. 6).
Dieses Verfahren ist jedoch nur selten indiziert, da in den meisten Fällen genügend ortsständiges Material vorhanden ist, um eine ausreichende Stabilität zu erreichen. Im Rahmen der initial durchgeführten Arthroskopie ist insbesondere die Beurteilung des medialen Bandapparates wichtig, da häufig auch eine gleichzeitig bestehende mediale Instabilität vorliegt. In diesen Fällen ist die Durchführung einer medialen Bandplastik indiziert, die dann analog zur lateralen Bandplastik erfolgt. Eine Augmentation ist nur selten erforderlich. Falls sie dennoch indiziert ist, eignet sich eine Periostlappenplastik. Begleitpathologien wie zum Beispiel osteochondrale Läsionen oder Sehnenpathologien werden ebenfalls adressiert.
Im Rahmen der präoperativen Diagnostik sollte die Rückfußachse beurteilt werden. Fehlstellungen proximal und distal der Sprunggelenksebene erhöhen das Risiko von Rezidivdistorsionen. Bei Fehlstellungen sollte daher eine entsprechende Korrektur erfolgen. Bei einem Rückfußvarus und lateraler oder Rotationsinstabilität wird in Abhängigkeit von der Lokalisation der Fehlstellung eine supramalleoläre Osteotomie oder eine laterale Calcaneusverschiebeosteotomie, ggf. mit Keilentnahme (Dwyer-Osteotomie), durchgeführt. Bei einem Rückfußvalgus erfolgt bei medialer oder Rotationsinstabilität die Achskorrektur in Abhängigkeit von der Lokalisation der Fehlstellung durch eine supramalleoläre Osteotomie, eine Calcaneusverschiebeosteotomie oder eine Calcaneusverlängerungsosteotomie. Bei zusätzlichen Fehlstellungen sind ggf. noch weitere Maßnahmen indiziert (Abb. 7).
Die Nachbehandlung wird nach folgendem Schema durchgeführt:
6 Wochen Walker und Nachtlagerungsschiene
- rein ligamentär: Vollbelastung
- Zusatzeingriffe: 20 kg Teilbelastung
- Thromboseprophylaxe
- Lymphdrainage
- ROM eingeschränkt auf 20–0‑10° (PF/DE)
- Propriozeptions- und Koordinationstraining mit Orthesenschutz
Darauffolgend 6 Wochen Stabilschuh oder Orthese mit Vollbelastung
- Aufbau der ROM
- Muskelaufbau, Propriozeptionstraining, Kraftaufbau
Fazit
Die Therapie akuter Instabilitäten des oberen Sprunggelenkes ist überwiegend konservativ, wobei eine funktionelle Nachbehandlung Vorteile gegenüber einer kompletten Ruhigstellung aufweist. Eine operative Therapie ist nur in wenigen Fällen erforderlich. Dennoch sollten diese Fälle durch entsprechende Diagnostik erkannt und versorgt werden. Bei chronischen Instabilitäten ist in den meisten Fällen ein konservativer Therapieversuch indiziert. Sollte sich hierdurch keine ausreichende Stabilisierung des Sprunggelenkes erreichen lassen, erfolgt die operative Stabilisierung. Hierbei haben anatomische Rekonstruktionen Vorteile gegenüber extraanatomischen Verfahren. Begleitpathologien sollten entsprechend therapiert werden.
Der Autor:
Dr. Jens Bischoff
Klinik für Orthopädie, Unfall- und Handchirurgie
Klinikum Osnabrück
Am Finkenhügel 1
49076 Osnabrück
Jens.Bischoff@klinikum-os.de
Begutachteter Beitrag/reviewed paper
Bischoff J. Akute und chronische Instabilität am Sprunggelenk – Therapiekonzept. Orthopädie Technik, 2014; 65 (10): 34–41
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Ein engagierter Leistungssportler mit Hemiparese und der Einsatz sensomotorischer Fußorthesen (SMFO) — 12. Februar 2026
- Baumhauer JF, Alosa DM, Renström AF, Trevino S, Beynnon B. A prospective Study of Ankle Injury Risk Factors. Am J Sports Med, 1995; 23 (5): 564–570
- Eren OT, Kucukkaya M, Kabukcuoglu Y, Kuzgun U. The role of a posteriorly positioned fibula in ankle sprain. Am J Sports Med, 2003; 31 (6): 995–998
- Frost SC, Amendola A. Is stress radiography necessary in the diagnosis of acute and chronic ankle instability? Clin J Sport Med, 1999; 9 (1): 40–45
- Kerkhoffs GM, et al. Surgical versus conservative treatment for acute injuries of the lateral ligament complex of the ankle in adults. Cochrane Database Syst Rev, 2007; (2): CD000380
- Valderrabano V, et al. Sprunggelenksinstabilität, GOTS-Expertenmeeting, 2012: 43–55
- Kerkhoffs GM, et al. Immmobilisation and functional treatment for acute lateral ankle ligament injuries in adults. Cochrane Database Syst Rev, 2002; (3): CD003762
- Kerkhoffs GM, et al. Different functional treatment strategies for acute lateral ankle ligament injuries in adults. Cochrane Database Syst Rev, 2002; (3): CD002938
- Valderrabano V, et al. Sprunggelenksinstabilität, GOTS-Expertenmeeting, 2012: 43–55
- Hoch MC, Staton GS, Medina McKeon JM, Mattacola CG, McKeon PO. Dorsiflexion and dynamic postural control deficits are present in those with ankle instability. J Sci Med Sport, 2012; 15 (6): 574–579
- Hubbard TJ, Kramer LC, Denegar CR, Hertel J. Contributing factors to chronic ankle instability. Foot Ankle Int, 2007; 28 (3): 343–354
- Kavanagh JJ, Bisset LM, Tsao H. Deficits in reaction time due to increased motor time of peroneus longus in people with chronic ankle instability. J Biomech, 2012; 45 (3): 605–608
- Morrison KE, Hudson DJ, Davis IS, Richards JG, Royer TD, Dierks TA, Kaminski KW. Plantar pressure during running in subjects with chronic ankle instability. Foot Ankle Int, 2010; 31 (11): 994‑1000
- Crim JR, Beals TC, Nickisch F, et al. Deltoid ligament abnormalities in chronic lateral ankle instability. Foot Ankle Int, 2011; 32 (9): 873–878
- Wikstrom EA, Hubbard TJ. Talar positional fault in persons with chronic ankle instability. Arch Phys Med Rehabil, 2010; 91 (8): 1267–1271
- Frigg A, Magerkurth O, Valderrabano V, Ledermann HP, Hintermann B. The effect of osseous ankle configuration on chronic ankle instability. Br J Sports Med, 2007; 41 (7): 420–424
- Valderrabano V, Horisberger M, Russell I, Dougall H, Hintermann B. Etiology of ankle osteoarthritis. Clin Orthop Relat Res, 2009; 467 (7): 1800–1806
- Frost SC, Amendola A. Is stress radiography necessary in the diagnosis of acute and chronic ankle instability? Clin J Sport Med, 1999; 9 (1): 40–45
- Endele D, et al. Value of MRI in diagnosing injuries after ankle sprains in children. Foot Ankle Int, 2012; 33 (12): 1063–1068
- Leumann A, et al. A novel imaging method for osteochondral lesions of the talus — comparison of Spect-CT with MRI. Am J Sports Med, 2011; 39 (5): 1095–1101
- Eils E, Rosenbaum D. A multi-station proprioceptive exercise program in patients with ankle Instability. Med Sci Sports Exerc, 2011; 33 (12): 1991–1998
- Valderrabano V, et al. Sprunggelenksinstabilität, GOTS-Expertenmeeting, 2012: 43–55
- Chao W, et al. Nonoperative management of posterior tibial tendon dysfunction. Foot Ankle Int, 1996; 17 (12): 736–741
- Eils E, et al. Comprehensive testing of 10 different ankle braces. Evaluation of passive and rapidly induced stability in subjects with chronic ankle instability. Clin Biomech (Bristol, Avon), 2012; 17 (7): 526–535
- Kemler E, van de Port I, Backx F, van Dijk C. A systematic review on the treatment of acute ankle sprain: brace versus other functional treatment types. Sports Med, 2011; 41 (3): 185–197
- Krips R, et al. Anatomical reconstruction and Evans tenodesis of the lateral ligaments of the ankle. Clinical and radiological findings after follow-up for 15 to 30 years. J Bone Joint Surgery Br, 2002; 84 (2): 232–236
- Hintermann B, Renggli P. Anatomische Rekonstruktion der lateralen Sprunggelenkbänder mit der Plantarissehne zur Behandlung der chronischen Instabilität [Anatomic reconstruction of the lateral ligaments of the ankle using a plantaris tendon graft in the treatment of chronic ankle joint instability]. Orthopäde, 1999; 28 (9): 778–784
- Takao M, et al. Anatomical reconstruction of the lateral ligaments of the ankle with a gracilis autograft: a new technique using an interference fit anchoring system. Am J Sports Med, 2005; 33 (6): 814–823