Einleitung
Die medizinische Kompressionstherapie ist ein wesentlicher Therapiepfeiler in der Gefäßmedizin. Meist handelt es sich um eine Therapiemaßnahme an der unteren Extremität, da hier neben der zu behandelnden Erkrankung auch der hydrostatische Druck im Gefäßsystem eine wichtige Rolle spielt. Speziell bei der ausgeprägten Stauungsproblematik der chronischen venösen Insuffizienz (CVI) bis hin zum Ulcus cruris venosum (UCV) ist die Kompressionstherapie entscheidend. Viele Therapeuten sehen aber bei einer gleichzeitig auffälligen peripheren arteriellen Verschlusskrankheit (PAVK) bei z. B. nicht palpablen Fußpulsen eine Kontraindikation. Somit geht diese wichtige Therapieoption aus Angst vor einem schuldhaften Behandlungsfehler verloren.
Indikationen zur Kompressionstherapie
Die Liste der guten Indikationen für eine effektive Kompressionstherapie der Beine ist lang (Abb. 1). In der 2019 neu überarbeiteten und interdisziplinär erstellten S2k-Leitlinie zur medizinischen Kompressionstherapie der Extremitäten1 wird auch die sehr gute Evidenz für verschiedene phlebologische und lymphologische Erkrankungen dargestellt.
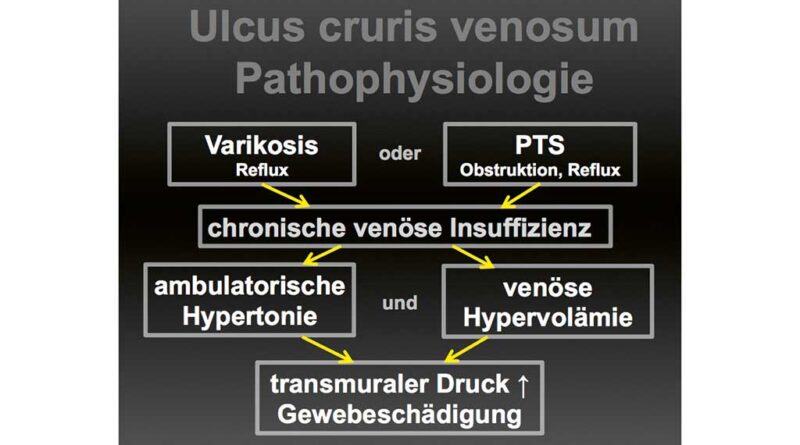
Ein spezielles Krankheitsbild ist das UCV. Hier kommt es im fortgeschrittenen Stadium der CVI – in der Regel verursacht durch eine Varikosis oder ein postthrombotisches Syndrom – durch die ambulatorische venöse Hypertonie und Hypervolämie zu einem pathologischen Anstieg des transmuralen Drucks, der über die progrediente Gewebeschädigung zum Gewebeuntergang führt – das Ulcus cruris venosum (Abb. 2). Wichtigste Therapiemaßnahme bei dieser pathologischen Druckerhöhung ist Gegendruck und somit die effektive Kompressionstherapie.
Kontraindikationen
2012 wurde ein vom kanadischen Gesundheitsministerium in Auftrag gegebener systematischer Review zur Wundtherapie bei nichtheilenden Wunden publiziert2. Eine der zu beantwortenden Schlüsselfragen betraf Einflussfaktoren auf die Wundheilung von arteriell bedingten Ulzera. Der Review fand keine einzige Publikation zur Kompressionstherapie bei dieser Frage – insbesondere keine Studie, die die periphere arterielle Verschlusskrankheit (PAVK) zur Kontraindikation macht. In den letzten Jahren fanden sich mehrfach Reviewarbeiten, die überlieferte Kontraindikationen zur Kompressionstherapie auf ihre medizinische Evidenz überprüften3 4 5.
Andriessen et al. überprüften 2017 aktuelle internationale Leitlinien auf Kontraindikationen zur Kompressionstherapie speziell beim Ulcus cruris venosum 6. Als eindeutige Kontraindikation wurde eine fortgeschrittene PAVK mit kritischer Perfusion des Beins definiert, messbar mit einem Dopplerindex <0,5. Viel wichtiger erscheint die Aussage zu „relativen Kontraindikationen“. In der überprüften Literatur finden sich auch allgemein keine klaren Angaben, die PAVK wird hier nicht näher definiert. Auch Dissemond et al. sehen in der Kompressionstherapie eine nebenwirkungsarme physikalische Therapie, die bei sehr vielen Indikationen angewandt werden soll7. Unter Beachtung von Risikofaktoren (u. a. PAVK) ist bei einem Großteil dieser Patienten mit Beinödemen die Kompressionstherapie durchführbar. In der neuen deutschen Leitlinie wird der Begriff „relative Kontraindikationen“ nicht mehr verwendet (Tab. 2)8. Vielmehr wird hier von Risikofaktoren gesprochen, die einer besonderen Beachtung bedürfen, unter anderem die PAVK mit einem Dopplerindex von 0,5–0,8.
Kompressionstherapie und PAVK
Sowohl die chronische venöse Insuffizienz als auch die PAVK sind häufige Krankheitsbilder, speziell bei älteren Menschen. Unter 1.416 Patienten mit einem venös bedingten Ulcus cruris fanden sich ca. 14 % mit einer begleitenden PAVK (Dopplerindex 0,5–0,8) und bereits 2 % mit einer kritischen Ischämie (Dopplerindex <0,5) 9.
Was passiert eigentlich bei der kontrollierten Kompressionstherapie der Beine? Die Angst vor einem Kompressionsschaden durch Minderperfusion des Gewebes scheint unbegründet. Rosales-Valderrain et al. untersuchten den mikrovaskulären Blutfluss während und unter einer Kompressionsbehandlung mit 30 mmHg10. Bei gesunden Probanden zeigte sich eine Flussverbesserung im Bereich der Muskulatur um 39,8 %. Bei Diabetikern fand sich ebenfalls eine signifikante Verbesserung um 17,7 %.
Auch in der Gefäßchirurgie wird bei AVK-Patienten nach Bypasschirurgie zur Prophylaxe und Therapie eines postoperativen Beinödems die Hochlagerung und Kompressionstherapie empfohlen11.
Arthur und Lewis beobachteten die reduzierte Kompressionstherapie bei schwierigen Patienten über 1 Jahr. In Gruppe 1 wurden Patienten betreut, die bei diagnostiziertem UCV eine Standardkompression abgelehnt bzw. nicht toleriert hatten. In Gruppe 2 fanden sich Patienten mit einem Ulcus cruris mixtum bei einem Dopplerindex <0,8. In beiden Gruppen wurde die reduzierte Kompression in 95 % toleriert und es kam bei 76 % zur Ulkusabheilung12.
Eine Anwendungsbeobachtung zeigte für eine moderate Kompression (30 mmHg) bei Patienten mit Ulcus cruris und PAVK (ABI [ankle brachial index] 0,5–0,8) über 14 Tage keine Komplikationen und eine gute Verträglichkeit13.
Mosti et al. untersuchten 2011 bei 25 Patienten mit Ulcus cruris mixtum (CVI und PAVK mit Dopplerindex 0,5–0,8 oder Dopplerdruckwert Knöchel >60 mmHg) die arterielle Perfusion des Beins während einer Kurzzugkompressionstherapie (40 mmHg). Bei diesen Patienten wurde die arterielle Perfusion durch die angewandte Kurzzugkompression nicht eingeschränkt, die reduzierte venöse Pumpfunktion vor allem aber beim Gehen verbessert14.
Eine retrospektive Analyse von 180 Patienten mit Ulcus cruris verglich die Ergebnisse der Kompressionstherapie (bis 40 mmHg) bei rein venös bedingtem Ulkus und bei begleitender PAVK mit einem Dopplerindex von 0,5–0,8. In der AVK-Gruppe wurde keine arterielle Revaskularisation durchgeführt. Die mittlere Ulkusabheilungszeit war in der AVK-Gruppe signifikant verzögert (25,5 Wochen vs. 23 Wochen), somit wurde die PAVK als relevanter Risikofaktor für die Wundheilung definiert. Die Therapie des UCV mit einer Kompression <40 mmHg ist aber trotz diagnostizierter PAVK (Dopplerindex 0,5–0,8) problemlos möglich15.
Der richtige Kompressionsdruck
Welches ist nun der richtige Kompressionsdruck? Dieser gewünschte und effektive Druck unterscheidet sich tatsächlich bei den verschiedenen Indikationen. Während zur Reduktion eines Stauungsödems ein Kompressionsdruck von 20 mmHg bereits sehr effektiv ist, sind zur erfolgreichen Therapie des Ulcus cruris venosum deutlich höhere Kompressionswerte von >40–60 mmHg sinnvoll16 17. Dies ist durch den pathologisch erhöhten intravasalen Druck aufgrund der venösen Insuffizienz begründet. Lageabhängig kommt es im Venensystem des gesunden Menschen im Stehen bereits zu einem hydrostatisch bedingten deutlichen Druckanstieg bis 100 mmHg. Gleichzeitig ist die Mobilität des Patienten sehr wertvoll, da es bereits durch die Wadenpumpe beim Gehen zu einer deutlichen Druckreduktion kommt. Dieser Mechanismus wird durch die externe Kompression mit hoher „stiffness“ des Verbandsmaterials (hoher Arbeitsdruck) unterstützt.
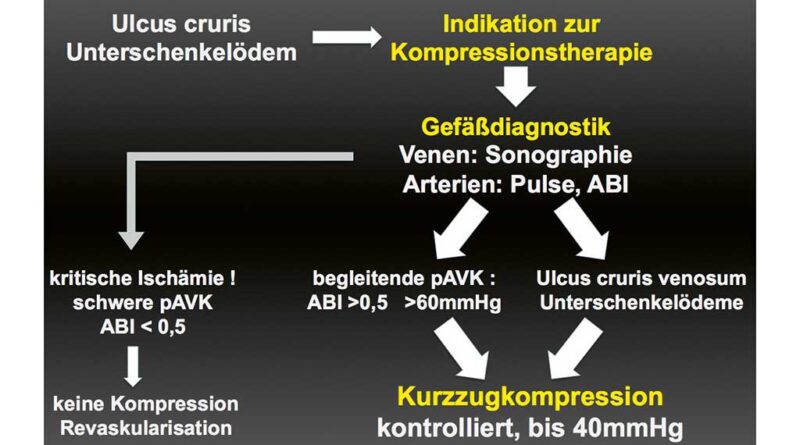
Kompressionstherapie bei PAVK – ein Behandlungspfad (Abb. 4)
Das Unterschenkelödem, stauungsbedingte Beschwerden einer venösen Insuffizienz oder das Ulcus cruris venosum stellen gute Indikationen zur medizinischen Kompressionstherapie dar. Es folgt die unbedingt frühzeitig erforderliche Gefäßdiagnostik des arteriellen und venösen Gefäßsystems. Standard ist die farbkodierte Duplexsonografie des tiefen und oberflächlichen Venensystems. Sehr wichtig ist die dynamische Untersuchung mit Einschätzung der Refluxproblematik. Arteriell werden die Fußpulse getastet. Bei nicht palpablen Pulsen erfolgt die Doppleruntersuchung. Ist der Dopplerindex aufgrund einer häufig bei Diabetikern auftretenden Mediasklerose oder bei massiven Ödemen oder Schmerzen nicht verwertbar, stehen mit dem Burgers-Test und dem Pole-Test weitere einfache klinische Untersuchungsmöglichkeiten zur Verfügung18. Hiermit kann der Grenzwert von 60 mmHg sehr verlässlich überprüft werden. Nur die schwere PAVK mit einem Dopplerindex <0,5 und entsprechender Klinik diagnostiziert eine kritische Ischämie und stellt eine Kontraindikation zur Kompressionstherapie dar – hier ist dringlich die Revaskularisation erforderlich. In den anderen Fällen (Dopplerindex 0,5–0,8 oder Dopplerdruck Knöchelbereich >60 mmHg) handelt es sich um eine begleitende PAVK, die keinen Einfluss auf eine indizierte Kompressionstherapie hat. Hier ist eine kontrollierte Kurzzugkompression (geringer Ruhedruck, hoher Arbeitsdruck) bis 40 mmHg möglich (und sinnvoll).
Fazit
Die medizinische Kompressionstherapie der Unterschenkel ist ein wichtiger Therapiepfeiler der gesamten Gefäßmedizin. Als mögliche Kontraindikation gilt es, die periphere arterielle Verschlusskrankheit (PAVK) zu diagnostizieren und zu bewerten. Nur die fortgeschrittene PAVK mit kritischer Ischämie stellt eine Kontraindikation zur Kompressionsbehandlung dar. Somit ist bei vielen Patienten mit guter Indikation zur Kompression und begleitender PAVK eine kontrollierte und effektive Kompressionstherapie bis 40 mmHg möglich.
Erstveröffentlichung
Der Beitrag ist bereits in ähnlicher Form in der Ausgabe 4/2022 des Fachmagazins „internistische praxis“ unter dem Titel „Kompressionstherapie trotz peripherer arterieller Verschlusskrankheit (PAVK) – Was ist sinnvoll, was ist machbar?“ erschienen.
Der Autor:
Dr. med. Stephan Eder
Klinik für Gefäßchirurgie und Gefäßmedizin
Schwarzwald-Baar Klinikum
Klinikstraße 11
78052 Villingen-Schwenningen
stephan.eder@sbk-vs.de
Eder, S. Kompressionstherapie trotz peripherer arterieller Verschlusskrankheit (PAVK) – Was ist sinnvoll, was ist machbar? Orthopädie Technik, 2023; 74 (6): 44–47
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 14. Februar 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Rabe E et al. Deutsche Gesellschaft für Phlebologie e. V. (DGP). S2k-Leitlinie: Medizinische Kompressionstherapie der Extremitäten mit Medizinischem Kompressionsstrumpf (MKS), Phlebologischem Kompressionsverband (PKV) und Medizinischen adaptiven Kompressionssystemen (MAK). Stand 31.12.2018. AWMF-Registernummer: 037/005. https://www.awmf.org/uploads/tx_szleitlinien/037–005l_S3k_Medizinische-Kompressionstherapie-MKS-PKV_2019-05.pdf (Zugriff am 15.04.2023)
- Greer N et al. Advanced Wound Care Therapies for Non-Healing Diabetic, Venous, and Arterial Ulcers: A Systematic Review. Washington: Department of Veterans Affairs (US), 2012
- Dissemond J, Storck M, Kröger K, Stücker M. Indications and contraindications for modern compression therapy. Wien Med Wochenschr 2018; 168: 228–235
- Andriessen et al. Compression therapy for venous leg ulcers: risk factors for adverse events and complications, contraindications – a review of present guidelines. Journal of European Academy of Dermatology and Venereology, 2017; 31: 1562–1568
- Ladwig et al. Compression therapy of leg ulcers with PAOD. Phlebology, 2014; 29 (1): 7–12
- Andriessen et al. Compression therapy for venous leg ulcers: risk factors for adverse events and complications, contraindications – a review of present guidelines. Journal of European Academy of Dermatology and Venereology, 2017; 31: 1562–1568
- Dissemond J, Storck M, Kröger K, Stücker M. Indications and contraindications for modern compression therapy. Wien Med Wochenschr 2018; 168: 228–235
- Rabe E et al. Deutsche Gesellschaft für Phlebologie e. V. (DGP). S2k-Leitlinie: Medizinische Kompressionstherapie der Extremitäten mit Medizinischem Kompressionsstrumpf (MKS), Phlebologischem Kompressionsverband (PKV) und Medizinischen adaptiven Kompressionssystemen (MAK). Stand 31.12.2018. AWMF-Registernummer: 037/005. https://www.awmf.org/uploads/tx_szleitlinien/037–005l_S3k_Medizinische-Kompressionstherapie-MKS-PKV_2019-05.pdf (Zugriff am 15.04.2023)
- Humphreys ML, Stewart AHR, Gohel MS, Taylor M, Whyman MR, Poskitt KR. Management of mixed arterial and venous leg ulcers. British Journal of Surgery, 2007; 94 (9): 1104–1107
- Rosales-Valderrain A, Padilla M, Choe CH, Hargens AR. Increased microvascular flow and foot sensation with mild continuous external compression. Physiological Reports, 2013; 1 (7): e00157
- Te Slaa A et al. Pathophysiology and treatment of edema following femoropopliteal bypass surgery. Vascular, 2012; 20 (6): 350–359
- Arthur J, Lewis P. When is reduced-compression bandaging safe and effective? Journal of Wound Care, 2000; 9 (10): 469–471
- Ladwig et al. Compression therapy of leg ulcers with PAOD. Phlebology, 2014; 29 (1): 7–12
- Mosti G, Iabichella ML, Partsch H. Compression therapy in mixed ulcers increases venous output and arterial perfusion. Journal of Vascular Surgery, 2012; 55 (1): 122–128
- Outpatient Treatment of Venous Disease Even in the Presence of Concomitant Arterial Occlusive Disease. European Journal of Vascular and Endovascular Surgery, 2016; 52 (3): 385–391
- Partsch H, Flour M, Smith PC. International Compression Club. Indications for compression therapy in venous and lymphatic disease consensus based on experimental data and scientific evidence. Under the auspices of the IUP. International Angiology, 2008; 27 (3): 193–219
- Partsch B, Partsch H. New aspects of compression therapy. Wiener Medizinische Wochenzeitschrift, 2016; 166 (9–10): 305–311
- Eder S et al. Buergers Test/Pole Test: einfache Methoden zur Überprüfung der arteriellen Perfusion vor geplanter Kompressionstherapie. Phlebologie 2020; 49: 108–110