Die infantile Cerebralparese (ICP) bezeichnet eine nichtprogrediente Schädigung des zentralen Nervensystems und kann beispielsweise durch einen Sauerstoffmangel während der Geburt, Infektionen oder Blutungen hervorgerufen werden. Die Inzidenz der ICP beträgt zwischen 0,6 und 7 Kindern pro 1000 Lebendgeburten, wobei in Mitteleuropa und in den Vereinigten Staaten die Inzidenz 2 bis 3 Kinder pro 1000 Lebendgeburten beträgt. Unterschiedliche Ursachen der Hirnschädigung führen je nach Ausdehnung des Hirnschadens zu verschiedenen Lähmungsmustern mit spastischen, dystonen, ataktischen oder gemischten Bewegungsstörungen 1. Das Gross Motor Function Classification System (GMFCS) für Kinder mit ICP stellt ein standardisiertes, validiertes 5‑Punkte-System dar, welches die motorische Beeinträchtigung des Kindes im Alltag wiedergibt 2. Mit einem Anteil von ca. 75 % sind die spastischen hypertonen Lähmungen am häufigsten vertreten. Pathophysiologisch führt die Coaktivierung von Agonisten und Antagonisten zu einer Einschränkung des Bewegungsablaufs je nach Schweregrad der ICP.
Dabei führt die erhöhte Eigenspannung der Muskulatur zu einer eingeschränkten Dehnbarkeit der Muskulatur und langfristig zu einer dauerhaften Verkürzung von Muskeln, Faszien und Sehnen. Der permanente Tonus der spastischen Muskulatur und der fehlende Dehnungsreiz, der für das Muskelwachstum erforderlich ist, führen zu einer Reduktion des Muskelwachstums. Das Muskelungleichgewicht zwischen Agonisten und Antagonisten und die Veränderung der funktionellen Hebelarme führt zu einer mechanischen Anschlagstellung des Gelenkes. Diese ist zunächst noch passiv ausgleichbar, solange die Muskulatur der Agonisten noch dehnbar ist 3. Das Ungleichgewicht zwischen Muskel- und Knochenwachstum ist abhängig von der hypertonen Muskulatur. Die daraus resultierende Limitierung der Bewegungsfreiheit eines Gelenkes wie beispielsweise durch Kontrakturen im Bereich der Adduktoren und des M. iliopsoas kann sekundäre knöcherne Fehlstellungen bis hin zur Dezentrierung und Luxation des Hüftgelenkes hervorrufen. Besonders während der Wachstumsphase des Kindes können strukturelle Kontrakturen auftreten, wie z. B. der neurogene Spitzfuß, der durch eine tonische Verkürzung der Wadenmuskulatur hervorgerufen werden kann. Spastische Kontrakturen treten nicht nur bei der ICP auf, sondern sind Folgeerscheinungen vieler neurologischer Erkrankungen wie beispielsweise nach einem Apoplex, einer Querschnittlähmung oder einem Schädel-Hirn-Trauma 4 5.
Therapeutisches Ziel im Behandlungskonzept der ICP ist die Initiierung eines Wachstumsreizes durch Dehnung der spastischen Muskulatur, um Kontrakturen und Fehlstellungen während des Wachstums zu vermeiden 6 7. Dabei ist eine regelmäßig durchgeführte Physiotherapie mit Dehnung der hypertonen Muskulatur in Kombination mit einer individuell an den Tonus des Kindes angepassten Lagerungstherapie unerlässlich. Weitere integrale Bestandteile in der Behandlung von Kindern mit neuroorthopädischen Erkrankungen stellen die antispastische Medikation, die Botulinumtoxinapplikation mit Therapiegipsen, Physio- und Ergotherapie sowie die operativen Therapien dar 8 9 10. Je stärker die primitivmotorischen Reflexe ausgeprägt sind und die willkürlichen Bewegungsabläufe überlagern, desto größer ist die Gefahr, dass Kontrakturen auftreten 11 12. Diese können die Vertikalisierung, die Gehfähigkeit oder auch die Sitz- und Lagerungsfähigkeit beeinträchtigen 13 14. Beim nicht gehfähigen Kind kann es zum Verlust der passiven Stehfähigkeit oder Sitzfähigkeit, zum Verlust von Restfunktionen und zur Beeinträchtigung kardiopulmonaler Funktionen kommen. Weiterhin führen strukturelle fortschreitende Kontrakturen zu Schmerzen und Druckstellen mit Limitierungen der Lagerung und Pflege des Patienten. Beim gehfähigen Kind ist die lotgerechte Ausrichtung der Beinachsen gestört mit Fehlbelastung der angrenzenden Gelenke und Einschränkung der Muskelfunktion 15. Häufig kommt es zu Kompensationsmechanismen der kontralateralen Seite und zur Entwicklung struktureller Deformitäten.
Die Prophylaxe neuromuskulärer Deformitäten schließt den Erhalt der Gelenkbeweglichkeit, der Gelenkstabilität und der Muskellänge ebenso wie die Tonuskontrolle mit ein. Die adäquate, dem individuellen Krankheitsbild (GMFCS) angepasste Lagerung der Extremitäten und des Rumpfes zielt darauf ab, dem Kind eine Teilhabe am Alltag zu ermöglichen und Gelenkkontrakturen im Sinne der Krankheitsprophylaxe entgegenzuwirken. Unter Berücksichtigung der Entwicklungsstufe des Kindes sollen Orthesen unterschiedlicher Bauart helfen, die Lagerungs‑, Sitz- und Stehfähigkeit zu verbessern und beim gehfähigen Patienten Bewegungsabläufe zu ökonomisieren 16. Statische Hilfsmittel zur Lagerung und dynamische tonusregulierende Lagerungsorthesen unter Berücksichtigung der Behandlungsprinzipien HLPS („high load prolonged stretch“) und LLPS („low load prolonged stretch“) müssen dabei getrennt voneinander betrachtet werden 17 18.
Hans von Gersdorff berichtet in seinem „Feldtbuch der Wundarzney“ (1517) von der ersten statischen Quengelorthese 19. Statische Lagerungsorthesen sind starre fixierende Apparate, die keine Beweglichkeit zulassen. Das Prinzip der HLPS beinhaltet das Aufdehnen von Kontrakturen mit hoher Kraft über einen kurzen Zeitraum, wobei die Kontraktur passiv über ein Quengelgelenk aufgedehnt werden kann. Bei Patienten mit einem hohen Tonus treten daher häufig Druckstellen auf, da die Orthese der Spastik nicht nachgibt. Auf zellulärer Ebene kann es zu Knorpelschäden kommen, da durch die Einwirkung einer statischen Kraft (8,4 N/cm2) über 24 Stunden die Glycosaminoglykansynthese gestört wird 20.
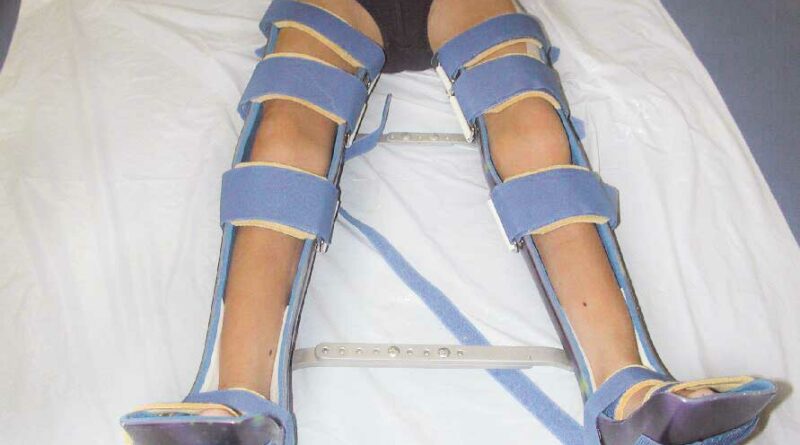
Als Unterschenkel- oder Oberschenkelnachtlagerungsorthese (Abb. 1) liegt der Anwendungsbereich der statischen Orthesen im postoperativen Bereich mit dem Ziel, das operative Ergebnis zu sichern, oder auch als Dauerversorgung, um eine anatomische Stellung des Gelenkes zu halten 21. Auch nach Therapiegipsanlage beim neurogenen Spitzfuß kann eine anschließende Versorgung mit Unterschenkelnachtlagerungsorthesen helfen, ein Rezidiv zu vermeiden. Beim Pes valgus ab equino kommt es sekundär bedingt durch die Wadenmuskelverkürzung bei Belastung zu einem Abkippen des Rückfußes mit Destabilisierung der Fußwurzel. Eine gleichzeitig bestehende Fußheberschwäche kann den Spitzfuß noch verstärken. Die begleitende physiotherapeutische Behandlung und Dehnung der Muskulatur ist dabei wichtiger Bestandteil des Behandlungskonzeptes. Bestehen strukturelle Kontrakturen, sollte keine Redression in die statische oder dynamische Lagerungsorthese eingebaut werden, da beim osteoporotischen Knochen das Risiko einer Fraktur besteht und auch Druckstellen auftreten können 22 23 24.
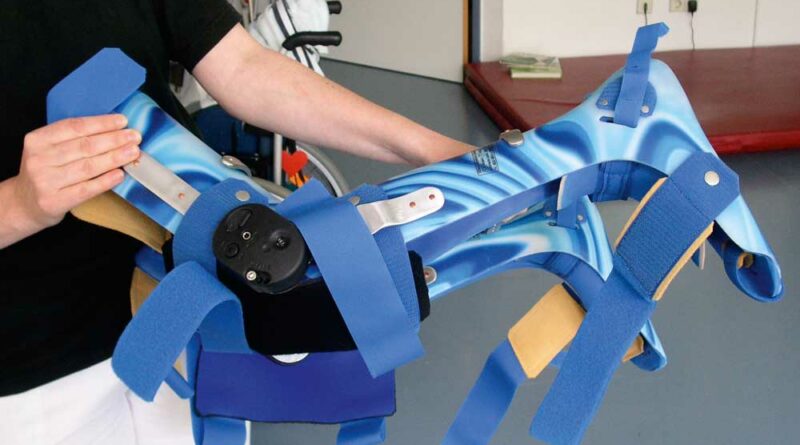
Dynamische Lagerungssysteme haben den Vorteil, dass sie als gelenkig miteinander verbundene redressierende Lagerungsorthesen einen gleichmäßigen Kraftaufbau mit linearer Kraftentwicklung und elastischem Widerstand ermöglichen (Abb. 2). Durch das Nachgeben bei einschießender Spastik wird der Druck auf die Haut reduziert und Druckstellen vermieden. Die Behandlung von Gelenkkontrakturen über einen langen Zeitraum mit wenig Krafteinsatz führt zu plastischen Veränderungen des Kollagen-Netzwerkes. Studien zeigen die Verbesserung von Knie-Kontrakturen bei täglich zweistündiger Anwendung mit Low-Load-Dehnung 25. Des Weiteren soll die Dehnung der Plantarflektoren mit einer geringen Kraft über eine Dauer von täglich sechs Stunden muskuläre Kontrakturen bei ICP-Kindern verhindern 26.
Bei Patienten mit beispielsweise hypertoner Wadenmuskulatur kann der Einbau eines dynamischen Gelenkes im Bereich des oberen Sprunggelenkes helfen, die Korrekturwirkung einstellbar und dosierbar zu machen 27. Bei der Einstellung der Feder des Gelenkes sollte darauf geachtet werden, dass die Spastik nicht getriggert wird und keine Druckstellen entstehen. Auch der Tragekomfort dynamischer gegenüber starren Lagerungsschienen ist verbessert. Dies wirkt sich positiv auf die Akzeptanz und damit das Trageverhalten aus.
Dynamische Lagerungsorthesen ermöglichen eine permanente Korrekturkraft in Extensions- oder Flexionsrichtung (LLPS) durch Umbauvorgänge in vernarbtem oder verkürztem Bindegewebe. Die spastische Muskulatur wird mit Hilfe dynamischer Korrekturkomponenten isoliert, gedehnt und mobilisiert. Dadurch verbessert sich der Umfang der Gelenkbeweglichkeit durch andauernden Zustand der leichten Dehnung im Endbereich. Ziel ist die Wiederherstellung der Funktion und der Alltagstauglichkeit des betroffenen Gelenks. Eine Verringerung der Rehabilitationszeit und Kostensenkung („athome therapy“) und das Vermeiden von Folgeschäden stehen dabei im Vordergrund. Bei strukturellen Kontrakturen mit zunehmendem Funktionsverlust ist die operative Therapie Mittel der Wahl. Zusätzlich ist eine individuell angepasste statische oder dynamische Lagerungstherapie erforderlich.
Für die Autoren:
Dr. med. Cornelia Putz
Fachärztin für Orthopädie und Unfallchirurgie,
Kinderorthopädin
Universitätsklinikum Heidelberg,
Zentrum für Orthopädie, Unfallchirurgie
und Paraplegiologie, Sektion Kinder- und
Fußchirurgie, Technische Orthopädie
Schlierbacher Landstraße 200a
69118 Heidelberg-Schlierbach
cornelia.putz@med.uni-heidelberg.de
Begutachteter Beitrag/reviewed paper
Putz C, Alimusaj M, Müller S, Dreher T. Statische versus dynamische Lagerung bei infantiler Cerebralparese. Orthopädie Technik, 2015; 66 (8): 50–52
- Silikon-Maßliner: effiziente Lösungen für anspruchsvolle Prothesenversorgungen — 5. Juli 2024
- Osseointegrierte Prothese versus Schaftprothese: Welche Gehfähigkeit erreichen Oberschenkelamputierte? — 5. Juli 2024
- „Ich fühle, wie ich gehe“ – ein innovatives, nicht-invasives, gangsynchrones, vibrotaktiles Feedbacksystem. Eine Roadmap zu Versorgungsmöglichkeiten — 5. Juli 2024
- Niethard FU. Infantile Zerebralparese – das Ausmaß des Primärschadens bestimmt die Prognose. In: Niethard FU. Kinderorthopädie. 2., aktualisierte und erweiterte Aufl age. Stuttgart: Thieme Verlag, 2009: 355–366
- Rosenbaum PL, Palisano RJ, Bartlett DJ, Galuppi BE, Russell DJ. Development of the Gross Motor Function Classifi cation System for cerebral palsy. Dev Med Child Neurol, 2008; 50 (4): 249–253
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015
- Katalinic OM, Harvey LA, Herbert RD, Moseley AM, Lannin NA, Schurr K. Stretch for the treatment and prevention of contractures. Cochrane Database Syst Rev, 2010 Sep 8; (9): CD007455. doi: 10.1002/14651858.CD007455.pub2
- Fergusson D, Hutton B, Drodge A. The epidemiology of major joint contractures: a systematic review of the literature. Clinical Orthopaedics and Related Research, 2007; 456 (3): 22–29
- Niethard FU. Infantile Zerebralparese – das Ausmaß des Primärschadens bestimmt die Prognose. In: Niethard FU. Kinderorthopädie. 2., aktualisierte und erweiterte Aufl age. Stuttgart: Thieme Verlag, 2009: 355–36
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015
- Niethard FU. Infantile Zerebralparese – das Ausmaß des Primärschadens bestimmt die Prognose. In: Niethard FU. Kinderorthopädie. 2., aktualisierte und erweiterte Aufl age. Stuttgart: Thieme Verlag, 2009: 355–366
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015
- Lukban MB, Rosales RL, Dressler D. Effectiveness of botulinum toxin A for upper and lower limb spasticity in children with cerebral palsy: a summary of evidence. J Neural Transm, 2009; 116 (3): 319–331
- Niethard FU. Infantile Zerebralparese – das Ausmaß des Primärschadens bestimmt die Prognose. In: Niethard FU. Kinderorthopädie. 2., aktualisierte und erweiterte Aufl age. Stuttgart: Thieme Verlag, 2009: 355–366
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015
- Niethard FU. Infantile Zerebralparese – das Ausmaß des Primärschadens bestimmt die Prognose. In: Niethard FU. Kinderorthopädie. 2., aktualisierte und erweiterte Aufl age. Stuttgart: Thieme Verlag, 2009: 355–366
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015
- Niethard FU. Infantile Zerebralparese – das Ausmaß des Primärschadens bestimmt die Prognose. In: Niethard FU. Kinderorthopädie. 2., aktualisierte und erweiterte Aufl age. Stuttgart: Thieme Verlag, 2009: 355–366
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015
- Light KE et al. Low-load prolonged stretch vs. high-load brief stretch in treating knee contractures. Phys Ther, 1984; 64 (3): 330–333
- Tardieu C et al. For how long must the soleus muscle be stretched each day to prevent contracture? Dev Med Child Neurol, 1988; 30 (1): 3–10
- Von Gersdorff H. Feldtbuoch der wundartzney. Straßburg, 1517 [VD16 G 1618]
- Li KW, Williamson AK, Wang AS, Sah RL. Growth responses of cartilage to static and dynamic compression. Clin Orthop Relat Res, 2001 (391 Suppl): S34-48
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015
- Niethard FU. Infantile Zerebralparese – das Ausmaß des Primärschadens bestimmt die Prognose. In: Niethard FU. Kinderorthopädie. 2., aktualisierte und erweiterte Aufl age. Stuttgart: Thieme Verlag, 2009: 355–366
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015
- Cusick BD. Splints and casts. Managing foot deformity in children with neuromotor disorders. Phys Ther, 1988; 68 (12): 1903–1912
- Light KE et al. Low-load prolonged stretch vs. high-load brief stretch in treating knee contractures. Phys Ther, 1984; 64 (3): 330–333
- Tardieu C et al. For how long must the soleus muscle be stretched each day to prevent contracture? Dev Med Child Neurol, 1988; 30 (1): 3–10
- Döderlein L. Infantile Zerebralparese. Diagnostik, konservative und operative Therapie. 2. Aufl age. Berlin: Springer Verlag, 2015