Einleitung
Unter einem Lappen versteht man in der Plastischen Chirurgie eine Gewebeeinheit, die zur Defektdeckung verwendet wird. Dabei kann das Gewebe aus verschiedenen Bestandteilen bestehen, z. B. nur aus Haut und darunter liegender Bindegewebsschicht (sogenannter fasziokutaner Lappen), auch aus Muskelgewebe oder auch als Kombination aus mehreren Geweben. Dieses Gewebe wird chirurgisch zur Deckung von Defekten umschnitten und geschwenkt, verlagert oder rotiert 1. Diese Gewebeverschiebungen bzw. ‑verlagerungen können so erfolgen, dass unmittelbar benachbartes Gewebe genutzt wird. In diesen Fällen spricht man von “lokalen Lappenplastiken”. Diese können so geplant werden, dass die Gefäßversorgung über zufällig lokal vorhandene Gefäße stattfindet (sog. “random-pattern flaps; dt.“zufallsversorgte Lappen”).
Historische Grundlagen der Lappenplastik
Erich Lexer (1867–1937) gilt in der Medizinhistorie als einer der Begründer der deutschen Plastischen Chirurgie. In seinen Arbeiten schrieb er bereits im Jahr 1906 über Methoden der Gesichtsstraffung. Diese Techniken verbesserte er im Lauf der Jahre weiter, unter anderem bezüglich der Rekonstruktion von Nase und Ohr, für Gaumenspalten-Operationen und Mammaplastiken. Darüber hinaus ist Lexer Verfasser von Standardwerken der Chirurgie, in denen er plastische Techniken der Wunddeckung beschrieben hat 2. Diese Techniken wurden für die spezielle Situation in der Septischen Chirurgie und für Operationen des Fußes modifiziert. Heute werden sie in der Alltagsroutine der operativen Versorgung des Diabetischen Fußes und des Charcot-Fußes angewendet.
Ziele plastischer chirurgischer Verfahren in der Technischen Orthopädie
Zur Verkürzung der Liegezeiten und zur frühzeitigen Mobilisation gilt es, eine Wunde des Fußes nach Infektsanierung und biomechanischer orthopädietechnischer Einstellung des Fußes spannungsfrei zu verschließen 3. Ziel ist die Belastbarkeit der Sohlenhaut des Fußes, sodass ein Orthopädieschuhtechniker oder ein Orthopädietechniker eine leidensgerechte Versorgung durchführen kann 4. Die Maßgabe von Baumgartner 5 bezüglich eines plantigraden und orthograd stehenden Fußes sollte dabei umgesetzt werden. Es gilt dabei nicht nur eine Wunde zu versorgen, wie in den Leitlinien der Initiative Chronische Wunden (ICW) beschrieben, sondern auch um die Korrektur der Stellung des Fußes im bio-psychosozialen Gesamtzusammenhang des Körpers. Dabei ist insbesondere die Länge der Achillessehne zu bedenken 6. Denn die Länge und Dehnfähigkeit der Achillessehne definiert maßgeblich einen physiologischen Bewegungsumfang des Fußes.
Ziel des technisch-orthopädischen Vorgehens ist immer der Erhalt der Mobilität und die Verbesserung der Teilhabe am Leben mit Verhinderung einer Amputation. Ziel des Prozesses ist und bleibt die Rehabilitation, gesteuert nach der ICF (International Classification of Functioning, Disability and Health). Eine orthograde und plantigrade Einstellung des Fußes verhindert Rezidive und ermöglicht somit eine zügige Mobilisation und Teilhabe.
Sozialmedizinische Ziele der Behandlung
Ein protrahierter Heilungsverlauf unter einer Wundgranulationssituation mit reduzierter Mobilisation bei oftmals fehlender Compliance des Patienten sollte verhindert werden. Stattdessen kann eine schichtübergreifend débridierte Wunde mit osteoarthropathisch saniertem Herd und intraoperativer Achskorrektur des Fußes, zum Beispiel durch Achillessehnenverlängerung, die Kosten der Versorgung bei einem plastisch gedeckten Fuß – bei Hospitalentlastung – reduzieren. Ein besonderes Augenmerk ist dabei auf die zügige Mobilisation zur weiteren Rehabilitation und Versorgung zu legen – zum Beispiel im Anschlussheilverfahren bei Teilamputationen des Fußes zu Lasten der Krankenkasse oder der Deutschen Rentenversicherung. Im günstigsten Falle sollten Maßnahmen zur Teilhabe am Arbeitsleben erfolgen, in den genannten Fällen speziell mit Mobilitätshilfen oder fördernden Maßnahmen 7.
Es ist festzustellen, dass bei der sozialmedizinischen Betreuung der Patienten zum Ende der chirurgischen Behandlung ein großes Hindernis bezüglich der Schnittstellenproblematik vom Übergang der Krankenhausbehandlung in die Rehabilitation durch Kostenträger besteht. Um Kosten zu sparen, herrscht — so die Erfahrung der Autoren – vielfach eine sozialmedizinische “Blockadehaltung” bei Krankenkassen, Medizinischem Dienst und Deutscher Rentenversicherung vor. Diese Situation erschwert die adäquate Versorgung der Patienten, beispielsweise aufgrund undurchsichtiger Formulare, unklarer Betreuungsstrukturen durch die Krankenkassen sowie angesichts der – nach Erfahrung der Autoren – teilweise geringen Kenntnisse des Medizinischen Dienstes in Bezug auf die aktuelle Diskussion der Versorgung des Diabetischen Fußsyndroms. Darüber hinaus erschweren nahezu unendliche Warteschleifen die Kontaktaufnahme zu den Krankenkassen.
Vorbereitung eines plastisch-chirurgischen Eingriffs im Rahmen der Physikalischen Therapie
Der plastische chirurgische Eingriff im Rahmen einer technisch-orthopädischen Versorgung erfordert eine aufwendige Vorbereitung im Hospital. Diese hat analog zur unfallchirurgischen operativen Vorbereitung die Funktion einer “damage control” und umfasst die generelle internistische und lokale physikalische Vorbereitung des Eingriffs. Im Anschluss an die klinische Untersuchung ist die Bewertung des lokalen Wundzustandes und des Weichteilmantels des Fußes für die präoperative Vorbereitung entscheidend. Der technisch-orthopädische Chirurg muss feststellen, wie sich die Situation des Fußes bezüglich des Schwellungszustands und des Lymphflusses darstellt. Neben der Gesamtdiagnostik und der Operationsplanung muss der Fußbefund – die Anatomie inklusive Verlauf und Funktion der Arterien sowie die aktuelle und die zu rekonstruierende Biomechanik – berücksichtigt werden. Denn all dies wirkt auf den Fuß ein, wenn später der Techniker die Orthese oder den orthopädischen Maßschuh anpasst.
Die präoperativen Vorbereitungen bedürfen der klassischen Physikalischen Therapie; dabei sind nach der chirurgischen Wundversorgung klassische Verfahren wie Vollkontaktgipsanlage, Zinkleimverband, Enelbin-Verband, Lymphdrainage sowie Gleichstrom-Elektrotherapie mit Hochlagerung der Extremität und eingeschränkter Bettruhe von großer Bedeutung 8.
Wer dem Zeitgeist im Sinne des Medizinischen Dienstes und der Krankenkassen folgt und an Tag 1 der stationären Aufnahme des Patienten in einen geschwollenen und entzündeten Fuß “hineinoperiert”, riskiert den Erfolg des Rehabilitationsprozesses des Patienten und handelt letztlich unwirtschaftlich, weil dadurch Komplikationen vorherbestimmt sind. Deshalb sollte gegenüber dem Medizinischen Dienst eine ausführliche Dokumentation erfolgen; dazu gehört eine tägliche Wundbeschreibung, eine Fußbeschreibung sowie eine Darstellung der Einschränkungen unter Bezug auf ICF, sodass die notwendige Protrahierung bis zum Zeitpunkt des Operation nachzuvollziehen ist. Kann sie vom Medizinischen Dienst nicht nachvollzogen werden, ist dies der erste Ansatz, um im Sinne der Krankenkasse eine Liquidation zu verhindern. Formulierungen wie “komplette Reduktion der Aktivitäten des täglichen Lebens”, “Reduktion der Mobilität nach ICF” oder “mangelnde Wegefähigkeit” werden in diesem Zusammenhang vom Medizinischen Dienst zunehmend akzeptiert.
Formen plastischer Versorgung in der Technischen Orthopädie
In der Technischen Orthopädie ist in den jeweiligen Hospitälern nicht immer ein Facharzt für Plastische Chirurgie vorhanden, sodass es notwendig ist, dass die Chirurgen der Technischen Orthopädie entsprechende chirurgische Techniken modifiziert oder entwickelt haben, mit denen sie den chirurgischen Alltag bewältigen. Dabei haben sich historisch die Verfahren der Z‑Lappenplastik, der V‑Lappenplastik und der Rotationslappenplastik bewährt. Das Einsatzgebiet der plastischen Verfahren ist im Bereich des Fußes vornehmlich plantar, lateral oder medioplantar verortet. Dorsale Lappen haben sich mangels anatomischer Verschiebemasse nicht bewährt.
In der täglichen Praxis sind die streckseitigen Probleme des Fußes deutlich in der Unterzahl, es sei denn, es geht um Vorfußamputationen.
Z‑Lappenplastik
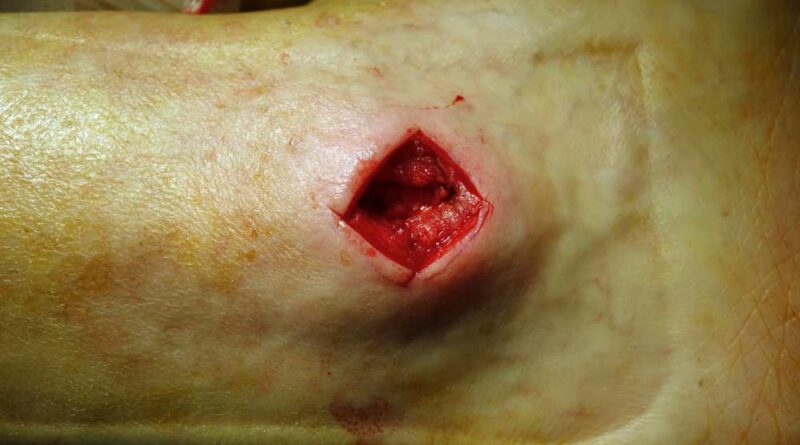
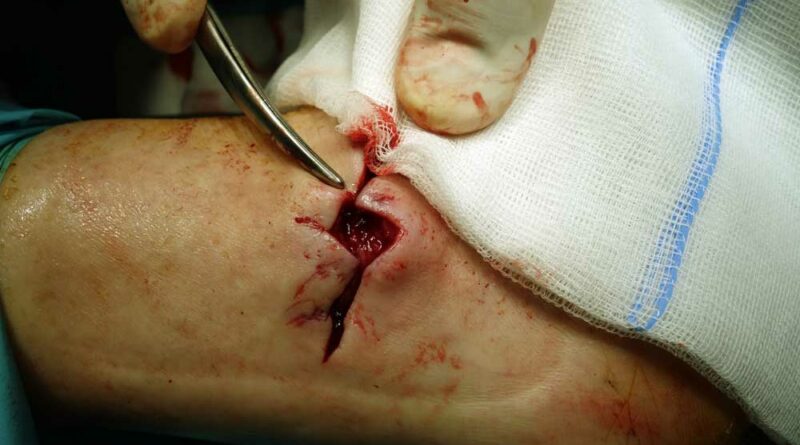
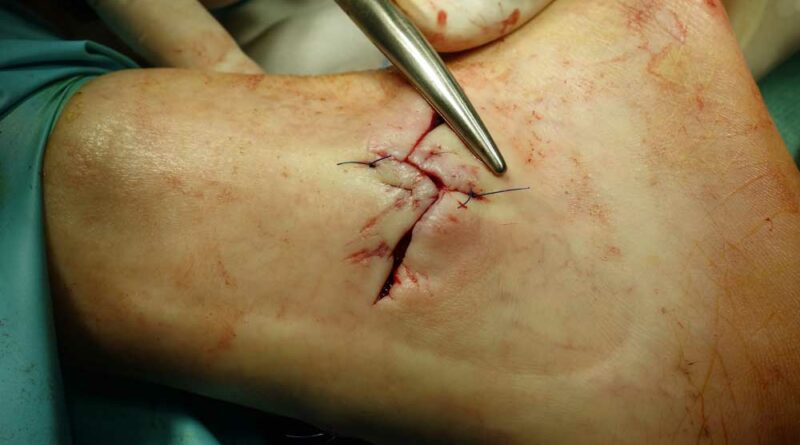
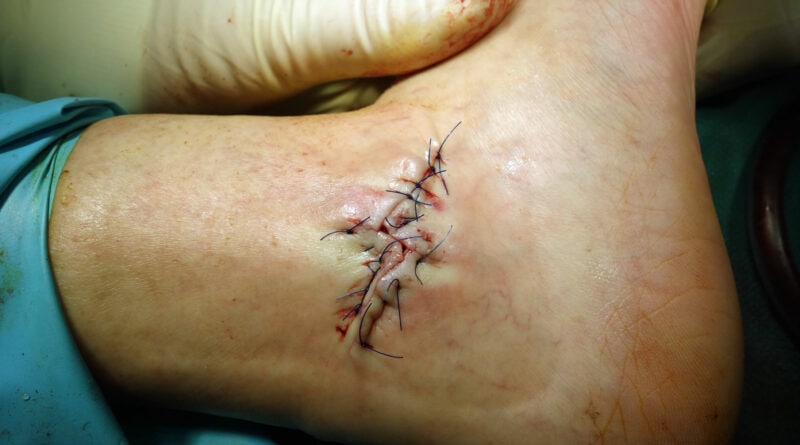
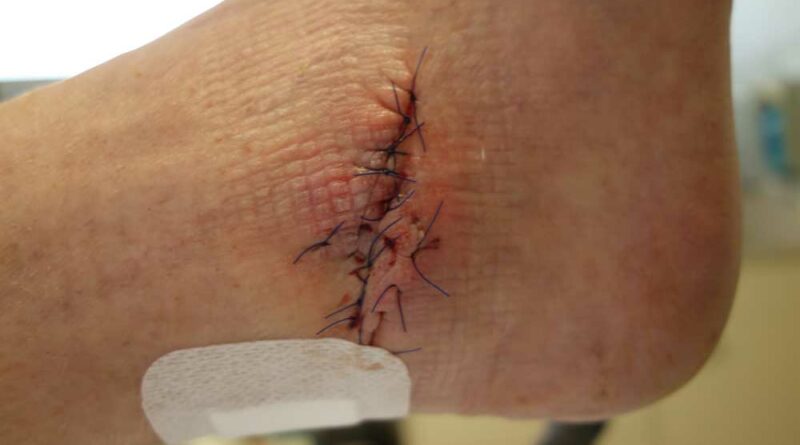
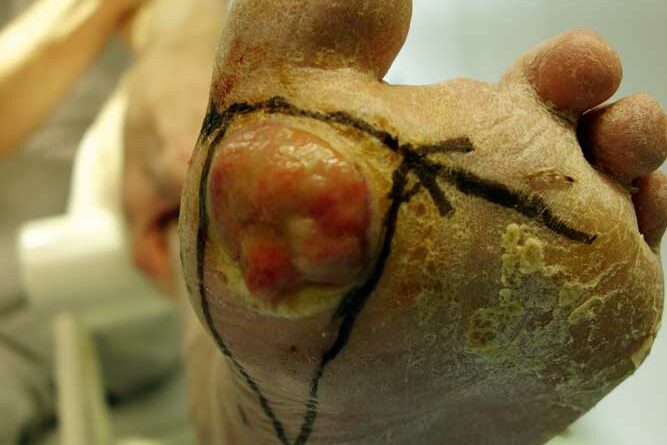
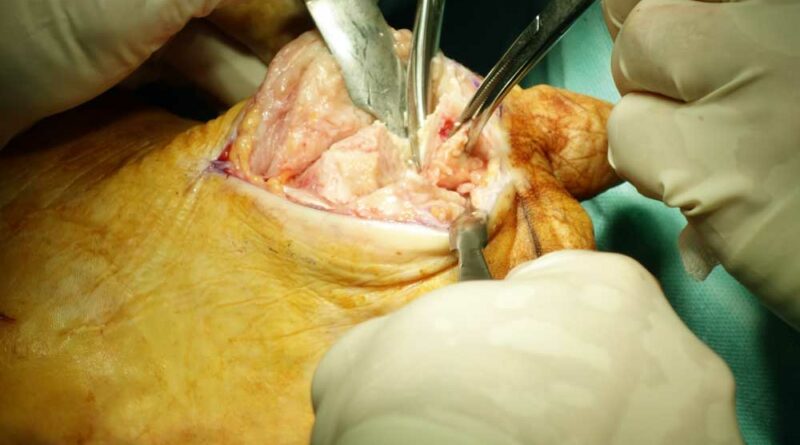
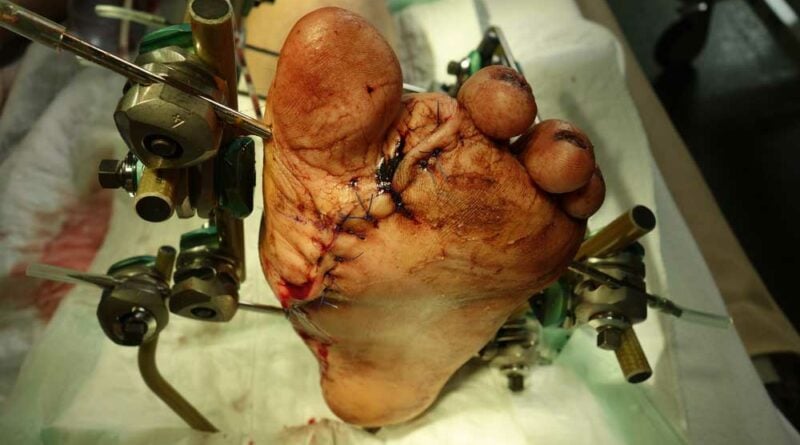
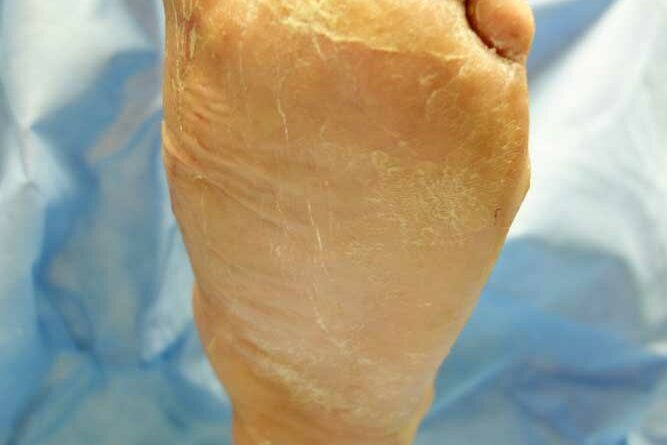
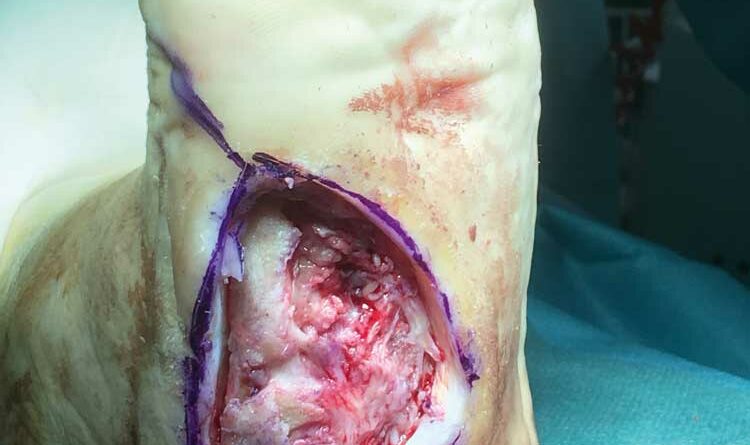
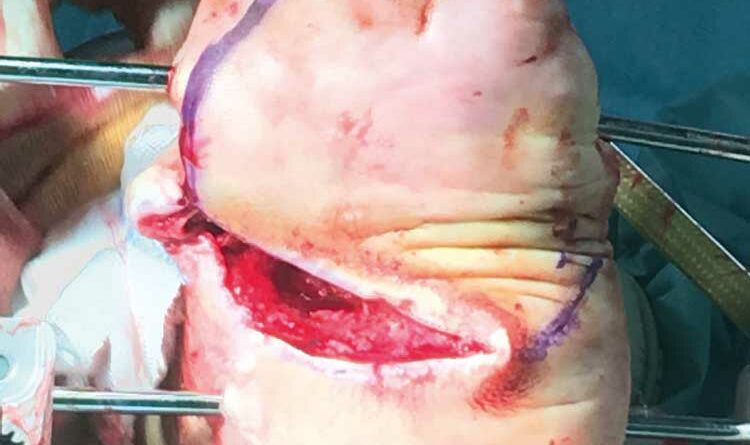
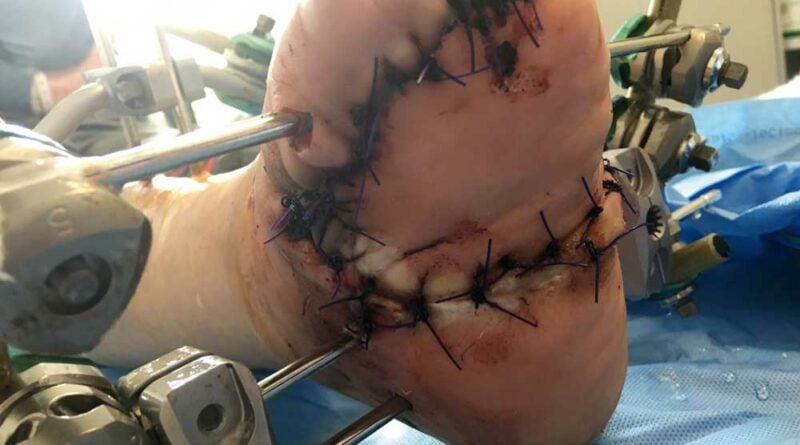
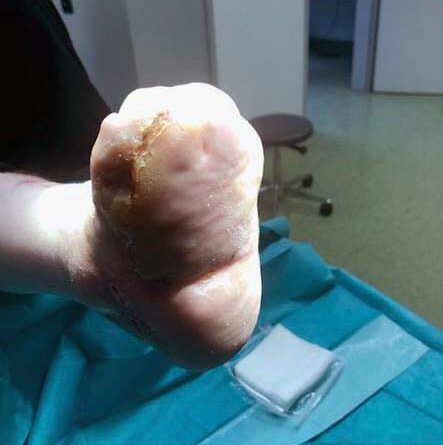
Die Z‑Lappenplastik kommt meist zur Anwendung, wenn es sich um ein quadratisch oder rechteckig exzidiertes Malum perforans handelt, das zu schließen ist. Der Defekt wird angezeichnet und radikal ausgeschnitten. Es folgt das radikale schichtübergreifende Débridieren der Deformität und des Infektes. Es kann auch sein, dass die rechteckige oder quadratische Grundform benutzt wird, um den Fuß zu öffnen. Auch nach lokaler oder komplexer Sanierung des Fußes wird das Quadrat bzw. Rechteck verwendet, um die entsprechenden Entlastungsschnitte zu erweitern. Für jede der hier genannten Lappenplastiken sind sogenannte Entlastungsschnitte erforderlich, um exemplarisch die Flächenspannung des Gewebes herabzusetzen, sodass z. B. der Verschluss von Arterien oder Einengung verhindert werden kann. In einem nächsten Schritt nach der Sanierung werden die Kanten wieder so ineinander verschoben, dass der Fuß primär verschlossen werden kann (Abb. 1a‑e).
V‑Lappenplastik
Die V‑Lappenplastik wird besonders im plantaren vorderen Fußbereich in der Projektion auf die Köpfchen der Mittelfußknochen verwendet. Dort befinden sich Mala perforantes, die zum Beispiel einer Mittelfußknochenresektion nach Baumgartner bedürfen. Beim plantaren Verschluss erfolgt ein V‑förmiges Ausschneiden des Malum perforans. Die Enden des V‑förmigen Schnitts können dann mit einem Entlastungsschnitt in 90° zum distalen Ende erweitert werden. Die Länge des Entlastungsschnittes richtet sich nach der Breite des zu verschließenden Defektes. Dies kann auch zweizeitig nach Interposition einer VAC (“vacuum assisted closure”) geschehen. Nach der Inzision wird in der Tiefe ein Lappen breit präpariert, bis er spannungsfrei den Defekt verschließen kann. Nach Einlage eines Antibiotikumträgers oder einer Drainage kann ein solcher Lappen spannungsfrei eingenäht werden.
Es ist festzustellen, dass sowohl die Länge der V‑förmigen Schenkel als auch ein schmaler Winkel das Verschließen durch den Entlastungschnitt vereinfacht. Den Chirurgen kostet es zwar Überwindung, dass es größerer Schnitte bedarf, um einen kleinen Defekt des Fußes zu verschließen – dies ist nicht nur eine Sache des Verstandes, sondern der Emotion, die die Bewältigung des Alltags erschwert. Operationstechnisch betrachtet verhält es sich allerdings so, dass die Reduktion des V‑Winkels und die Verlängerung der Schenkelstrecke einen spannungsfreien Verschluss der Verschiebeplastik erlauben und so eine gute Wundheilung ermöglichen (Abb. 2a‑d).
Rotationslappenplastik
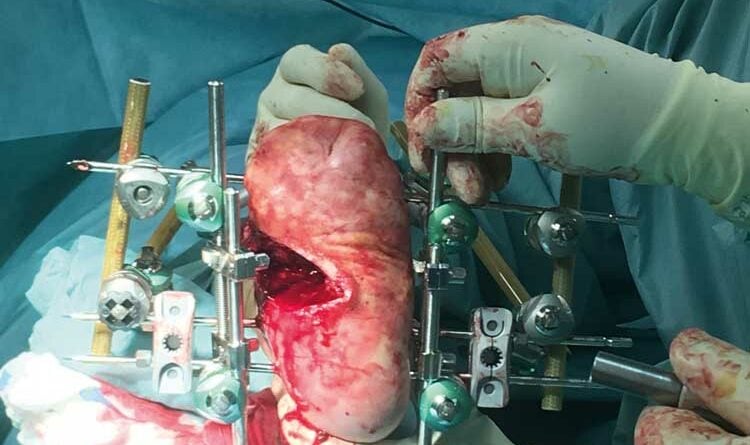
Die Rotationslappenplastik ist eine Möglichkeit, bei großer Wundchirurgie nach einer Amputation einen Wundverschluss durch einen Entlastungsschnitt zu bewirken, der gerade oder auch bogenförmig geführt werden kann. Die Entlastungsschnittführung ist abhängig von der Weichteilund Durchblutungssituation. Es ist deshalb sehr hilfreich für die Entscheidung des Chirurgen, wenn am Vortag durch Dopplersonographie insbesondere der Verlauf der Arteria tibialis posterior eingezeichnet wird, um intraoperativ böse Überraschungen zu vermeiden. Die Arterie verläuft aufgrund der anatomischen Vielfalt erfahrungsgemäß häufig dort, wo man gerade schneiden möchte (Abb. 3a‑e).
Von der Operation zur Rehabilitation
Nach gelungener Wundheilung geht es darum, den Patienten im Rahmen seiner Teilhabemöglichkeiten zu mobilisieren. In diesem Zusammenhang kann es vorkommen, dass der Patient für vier Wochen mit einer Gipsschiene in die Häuslichkeit entlassen wird. Dazu bedarf es der Unterstützung durch einen Pflegedienst zur Rundumversorgung des Patienten inklusive Rollstuhlversorgung. Schließlich kann der Patient auf eine handwerklich gefertigte und steifen Unterschenkelentlastungsorthese umgestellt werden. Es ist nicht möglich, den Patienten mit einer konfektionierten Orthese zu versorgen, da eine solche bei den meisten operierten Füßen — u. a. aufgrund der strukturellen Deformität — nicht passt und somit keine ausreichende Ruhigstellung ermöglicht.
Biomechanische Aspekte
Nach gelungener Operation bedarf der Fuß der absoluten Ruhigstellung und regelmäßiger Wundversorgung. Der Chirurg muss daher in den ersten fünf Tagen nach der Operation mit einem kritischen Blick den Patienten und die Wunde begutachten. Regelmäßige Verbandwechsel und Visiten begleiten den Heilungsprozess. Eine Wundheilung des Fußes kann nur gelingen, wenn bei der technischen Versorgung bedacht wird, dass der Fuß funktional vereinfacht durch zwei Gelenke mit dem Unterschenkel verbunden ist. Eine Rotation des Unterschenkels hat aufgrund dieser Gelenkpaarung, man spricht hier von einem sogenannten Kardangelenk, zwangsläufig eine Rotation des Fußes zur Folge 9 10. Wichtige laborchemische Parameter, insbesondere der Blutzucker, aber auch die eigenintiative Mobilisation der Patienten müssen immer im Auge behalten werden 11. Primär wird der Fuß in einer Gipsschiene zum Liegen ruhiggestellt, später mit einer Unterschenkelorthese. Bei der Operation liegt das Augenmerk bezüglich der Rekonstruktion darauf, dass die biomechanische Achse vom Hüftkopf bis zum Intermetatarsalraum des ersten und zweiten Strahls orthograd und plantigrad rekonstruiert wird.
Biomechanisch ist die Konstruktion des Orthesenrahmens darauf ausgelegt, die Rotation des Unterschenkels zu minimieren, damit der Fuß ruhiggestellt werden kann. Eine individuelle Fußbettung sowie eine Abrollhilfe mit Sohlenversteifung komplementieren die Orthese. Zusätzlich muss bedacht werden, dass der Scheitelpunkt der Abrollhilfe den leidensgerechten Mobilitätsmöglichkeiten des Patienten entsprechen muss. Zu beachtende Größen sind dabei:
- Patientengewicht,
- Länge des Unterschenkels und des Fußes,
- Rotation des Unterschenkels (bei der Abformung),
- Möglichkeit von Extension/ Flexion und Inversion/Eversion im oberen und unteren Sprunggelenk vor allem durch die Länge der Achillessehne und extrinsischen Fußmuskulatur 12.
Schon bei den ersten beiden Punkten erschöpft sich die Möglichkeit einer Konfektionsversorgung, worauf der entsprechende Mitarbeiter des Medizinischen Dienstes hingewiesen werden sollte.
Verordnung einer Orthese als Element der Rehabilitation
Bei der Verordnung einer Unterschenkelorthese (Abb. 4) als Element der Mobilisation im Rahmen des Rehabilitationsprozesses ist wichtig, dass das Procedere vollständig beachtet und genau aufgeführt wird, warum die Verordnung inhaltlich dem Wirtschaftlichkeitsprinzip entspricht. Es muss aus der Verordnung erkenntlich sein, inwiefern die Hilfsmittelverordnung “ausreichend, zweckmäßig und das Maß des notwendigen nicht überschreitend” ist und inwiefern sie den wissenschaftlichen Leitlinien der Gesellschaft für Fußchirurgie in ihrer aktuellen Version entspricht. Aufgeführt werden muss das Folgende:
- Es müssen die Diagnose, Informationen zum chirurgischen Eingriff und die ICF-Klassifikation genannt werden.
- Die korrekte Verordnung des Hilfsmittels inklusive der klinischen Ziele (bzw. auch der technischen Konstruktion) muss dem Orthopädietechniker und der Krankenkasse genannt werden. In diesem Fall handelt es sich um eine handwerklich gefertigte Unterschenkelentlastungsorthese zur Verhinderung der Rotationsmöglichkeit im Unterschenkel, mit einer Sohlenversteifung und Abrollhilfe mit leidensgerechtem Scheitelpunkt. Eine monolaterale Bauweise erleichtert hierbei die Handhabung und fördert somit die Compliance.
- Es ist eine biomechanische Begründung anzufügen, die darauf hinweist, dass die Rotation im Unterschenkel zusammen mit der extrinsischen Muskulatur, die einzeln zu nennen ist, ruhiggestellt werden muss.
Eine solche fachärztliche Testierung sieht vor, dass im Falle einer Ablehnung der Kostenübernahme die Verantwortung von der Krankenkasse und vom Medizinischen Dienst übernommen wird und nicht mehr beim Facharzt liegt. Somit ist die juristische Kausalkette gut dokumentiert, und bei eventuellen Haftungsfragen kann sowohl zivil- als auch strafrechtlich zügig agiert werden. An die Genehmigungsphase schließt sich die Versorgung mit orthopädischen Einlagen und eine Schuhversorgung an. Der Patient kann weiter interdisziplinär von einem Technischen Orthopäden bzw. einem Diabetologen in Kombination mit einem Orthopädieschuhtechniker versorgt werden. Somit können u. a. Majoramputationen mit hohen Kosten und hoher Letalität reduziert werden.
Praktische Erfahrungen
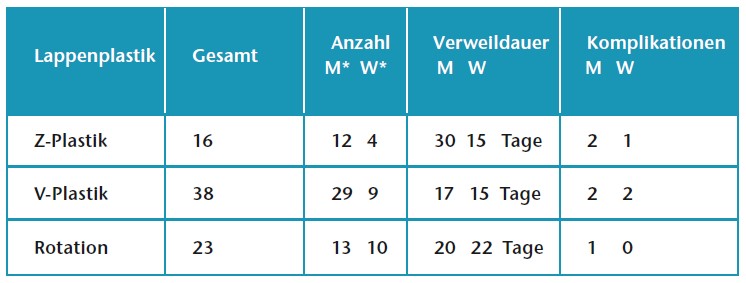
In der Zeit von April 2017 bis Dezember 2019 wurden im Hospital für Technische Orthopädie Geseke bei infizierten Charcot-Füßen aufgrund eines Diabetischen Fußsyndroms oder eines anderen Neuropathischen Fußsyndroms insgesamt 77 Patienten nach septischem chirurgischem Eingriff mit einer Lappenplastik behandelt und der Fuß chirurgisch primär verschlossen. Die Patienten wurden mit den drei zuvor aufgezeigten klassischen Verschiebelappenplastiken der Technischen Orthopädie versorgt, die nach Lexer 13 modifiziert wurden — als Z‑Lappenplastik, V‑Lappenplastik und Rotationslappenplastik. Die durchschnittliche Verweildauer der Patienten im Hospital für Technische Orthopädie betrug 20 Tage. Bei den 77 Patienten kam es insgesamt zu acht Komplikationen. Häufige Komplikationen sind Nahtdehiszenz bei Frühmobilisation unter mangelnder Compliance, Infektionen oder Hämatome. Eine Majoramputation konnte bei allen 77 Patientinnen und Patienten verhindert werden (Tab. 1).
Fazit
Das Malum perforans und seine Behandlung ist eine Grundproblematik, der sich die Technischen Orthopäden seit Ende der neunziger Jahre des letzten Jahrhunderts operativ widmen. Es ist eines der Hauptgründe für eine Amputation oder andere folgenreiche Komplikationen im Bezug zum Diabetischen Fuß 14 15. René Baumgartner hat in seinen Standardwerken erstmals die Mittelfußknochenresektion zusammen mit den Möglichkeiten der Orthopädieschuhtechnik als Goldstandard bezeichnet. Dabei standen Infektbekämpfung und Mobilisation im Mittelpunkt. Durch die weiteren Arbeiten der Gesellschaft für Fußchirurgie (www.gffc.de) in den Arbeitskreisen “Neuropathischer Fuß” und “Technische Orthopädie” wurde das Denken in der Versorgung immer mehr um Inhalte der Biomechanik bereichert. Einer der zentralen Köpfe in diesem Zusammenhang war Hilaire Jacob, der in seinem gemeinsamen Werk mit Hans Debrunner über die Biomechanik des Fußes grundlegende Denkanstöße für die weitere operative und technische Versorgung des Fußes gelegt hat 16. Eine Weiterentwicklung erfolgte dahingehend, dass es bei der chirurgischen Versorgung des infizierten Fußes einerseits auf die Infektbekämpfung, andererseits aber auch auf die Rekonstruktion biomechanischer Prinzipien ankommt. Wichtig ist zudem ein zügiger Wundverschluss zur schnellen Hilfsmittel- und Mobilitätsversorgung des Patienten. In Ergänzung zu den diabetologischen Kollegen, die Patienten wochenlang im Bett immobilisieren, um die Stadien der Wundheilung zu begleiten, besteht der Ansatz der Technischen Orthopädie nach Erschöpfung konservativer Handlungsoptionen in einer intensiven Vorbereitung des Fußes und seiner schnellen und radikalen septischen Sanierung mit Rekonstruktion und primärem Verschluss durch modifizierte chirurgische Lappentechniken. Dieses Verfahren erweist sich im chirurgischen Alltag als Weiterentwicklung der Grundsteinlegung durch René Baumgartner. Die Komplikationsraten sind mit 8 von 77 Patienten moderat und spiegeln den chirurgischen Alltag in der Technischen Orthopädie adäquat wider.
Infekte und Hämatome sind dabei gut zu behandeln. Weniger Handlungsoptionen gibt es dagegen oft bei der patientengesteuerten eigeninitativen postoperativen Mobilisation mit voller Belastung eines frisch operierten Fußes. Die handwerklich gefertigte Unterschenkelorthese hat sich nach der Gipsbehandlung bewährt; ihre Wirksamkeit wird allerdings vom Medizinischen Dienst und von den Krankenkassen nicht immer erkannt. Dort herrscht oft die Ansicht vor, dass die Patienten mit einer konfektionierten Orthese ausreichend versorgt seien, obwohl Konfektionslösungen für sie meist schon allein aufgrund der strukturellen Deformität des Fußes nicht geeignet sind. Allerdings kann, wie gezeigt wurde, eine ausführliche Begründung und Dokumentation solche Missverständnisse in der Regel beseitigen. In der Zusammenarbeit mit dem Medizinischen Dienst kann die Beschreibung der Lappenplastik durch eine Zeichnung deren Funktionsweise dokumentieren.
Alles in allem wird der infizierte Fuß durch die hier vorgestellte Technik zügig saniert, durch eine adäquate Hilfsmittelversorgung leidensgerecht mobilisiert und einer frühen Rehabilitation zur Verhinderung von Pflegebedürftigkeit und Erwerbsunfähigkeit zugeführt. Damit sind auch die klassischen Forderungen des Wirtschaftlichkeitsgebotes erfüllt, denn dies ist bei einer primären Wundheilung ausreichend. Das Maß des Notwendigen wird dabei nicht überschritten, das Verfahren ist zweckmäßig und seit Lexers Zeiten wissenschaftlich begründet. Es entspricht einem Evidenzgrad 4 in der täglichen septischen plastischchirurgischen Realität.
Für die Autoren:
Dr. med. Dirk Theodor Schraeder
Chefarzt Abteilung für Technische Orthopädie;
Facharzt für Chirurgie,
Orthopädie und Unfallchirurgie,
Physikalische und Rehabilitative
Medizin, Physikalische Therapie und Balneologie, Sozialmedizin
Hospital zum Hl. Geist Geseke
Bachstraße 76, 59590 Geseke
dirk.schraeder@krankenhaus-geseke.de
Begutachteter Beitrag/reviewed paper
Schraeder DT, Geisen B, Baumann D, Afaneh M, Schafran T. Plastisch-chirurgische Verfahren modifiziert nach Lexer zur Versorgung des Diabetischen Fußsyndroms in der Technischen Orthopädie – ein Standard im Hospital Geseke. Orthopädie Technik, 2020; 71(8): 52–57
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Andrée C et al. Wundheilung. In: Berger A, Hierner R. (Hrsg.). Plastische Chirurgie. Bd. 1: Grundlagen, Prinzipien, Techniken. Berlin: Springer, 2003: 59–74
- Lexer E. Allgemeinen Chirurgie. Die plastischen Verfahren in der Chirurgie. Stuttgart: Ferdinand Enke, 1947; 9. Auflage Band 1
- Hochlenert D, Engels G, Morbach S, Schliwa S, Game FL. Diabetic Foot Syndrome. From Entity to Therapy. Cham: Springer, 2018. doi: 10.1007/978–3‑319–92055‑9
- Baumgartner R, Stinus H. Die orthopädietechnische Versorgung des Fußes. 2., neubearb. und erw. Aufl. Stuttgart: Thieme, 1995
- Baumgartner R, Botta P. Amputation und Prothesenversorgung der unteren Extremität. Indikationsstellung, operative Technik, Nachbehandlung, Prothesenversorgung, Gangschulung, Rehabilitation. 2., neu bearb. und erw. Aufl. Stuttgart: Enke 1995
- Initiative Chronische Wunden e. V. Wundexperte ICW. Lernbegleitbuch zum Seminar. Lünen: ICW, 2013
- Reike H (Hg.). Diabetisches Fuß-Syndrom. Diagnostik und Therapie der Grunderkrankungen und Komplikationen. Berlin/ Boston: De Gruyter, Reprint 2019
- Gutenbrunner C, Fialka-Moser V. Das Fachgebiet Physikalische und Rehabilitationsmedizin. In: Richard Crevenna (Hrsg.). Kompendium Physikalische Medizin und Rehabilitation. Diagnostische und therapeutische Konzepte. 4. Auflage. Berlin, Heidelberg: Springer, 2017: 3–21 doi: 10.1007/978–3‑662–49035‑8
- Debrunner HU, Jacob HAC. Biomechanik des Fußes. 2., völlig neu bearb. Auflage. Stuttgart: Enke, 1998
- Inman VT, Ralston HJ, Todd F. Human Walking. Baltimore: Williams & Wilkins, 1981
- Baumgartner R, Botta P. Amputation und Prothesenversorgung der unteren Extremität. Indikationsstellung, operative Technik, Nachbehandlung, Prothesenversorgung, Gangschulung, Rehabilitation. 2., neu bearb. und erw. Aufl. Stuttgart: Enke 1995
- Baumgartner R, Botta P. Amputation und Prothesenversorgung der unteren Extremität. Indikationsstellung, operative Technik, Nachbehandlung, Prothesenversorgung, Gangschulung, Rehabilitation. 2., neu bearb. und erw. Aufl. Stuttgart: Enke 1995
- Lexer E. Allgemeinen Chirurgie. Die plastischen Verfahren in der Chirurgie. Stuttgart: Ferdinand Enke, 1947; 9. Auflage Band 1
- Hochlenert D, Engels G, Morbach S, Schliwa S, Game FL. Diabetic Foot Syndrome. From Entity to Therapy. Cham: Springer, 2018. doi: 10.1007/978–3‑319–92055‑9
- Armstrong DG, Kanda VA, Lavery LA, Marston W, Mills Sr JL, Boulton AJ. Mind the gap: disparity between research funding and costs of care for diabetic foot ulcers. Diabetes Care, 2013; 36 (7): 1815–1817 doi: 10.2337/dc12-2285
- Debrunner HU, Jacob HAC. Biomechanik des Fußes. 2., völlig neu bearb. Auflage. Stuttgart: Enke, 1998