Auf dorsoplantaren Röntgenaufnahmen unter Belastung kann im Vergleich beider Seiten das Auseinanderweichen der Basen von Metatarsale I und II dargestellt werden. Bei kompletten Bandzerreißungen findet sich auf den Seitaufnahmen unter Belastung eine Abflachung des Längsgewölbes. Mit MRT-Aufnahmen lassen sich das Ausmaß der Bandverletzung sowie mögliche Mikrofrakturen oder die diskrete Dislokation der Lisfranc-Gelenklinie darstellen. Eine noch bessere Knochenauflösung bietet das CT. Ein konservatives Vorgehen hat sich bei Grad-I-Verletzungen bewährt, während bei Grad-II- und ‑III-Läsionen die Reposition mit Stellschraube die Behandlung der Wahl beim Sportler darstellt. Verschiedene Studien unterstreichen die Bedeutung einer frühen Diagnose und Therapie für ein gutes Behandlungsergebnis. Eine verzögerte Diagnose steigert das Risiko degenerativer Veränderungen im Tarsometatarsalgelenk. Liegen erst einmal irreversible Knorpelschäden vor, stellt häufig die Arthrodese des Tarsometatarsalgelenks die einzige verbleibende Therapieoption dar. Eine verzögerte Diagnose und ein verzögerter Behandlungsbeginn erhöhen das Risiko für eine dauerhafte Einschränkung der Sportfähigkeit.
Einleitung
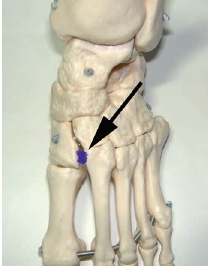
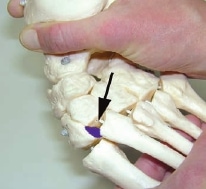
Mittelfußverletzungen im Sport, insbesondere Kapselbandverletzungen, haben in den letzten Jahren zugenommen 1 2 3. Dabei handelt es sich vor allem um Verletzungen des Lisfranc-Bandkomplexes. Der Lisfranc-Ligamentkomplex umfasst einen dorsalen und einen plantaren Anteil. Die Bandzüge verbinden das Os cuneiforme mediale mit der Metatarsale-II-Basis (Abb. 1). Das Ausmaß der Schädigung variiert stark – von der Zerrung bis hin zur vollständigen Zerreißung mit Diastase zwischen dem ersten und zweiten Metatarsale, ggf. auch mit Schädigung der angrenzenden Gelenkfiächen. Die leichteren und mittelschwer ausgeprägten Verletzungen werden häuflg erst verzögert diagnostiziert 4. Nicht selten sind diese Verletzungen Ursache langanhaltender Beschwerden und Sportunfähigkeit.
Im Sport wird ein Zusammenhang mit im Mittelfuß sehr flexiblen Schuhen diskutiert; dabei zeichnen sich die Verletzungen durch eine weniger hohe Gewalteinwirkung aus als bei „Nichtsportlern“ 5 6. Außerhalb des Sports sind Lisfranc-Verletzungen meist Folge hoher Gewalteinwirkung (z. B. Autounfälle, Sturz aus großer Höhe) 7. Die meisten Athleten beschreiben eine axiale Belastung des Beines, während der Fuß plantar flektiert und leicht rotiert stand 8.
Klassifikation der Lisfranc-Verletzungen
Nunley und Vertullo (2002) 9 schlugen erstmals ein Klassifikationssystem für Verletzungen des LisfrancBandkomplexes vor, welches sich in der klinischen Praxis zunehmend bewährt und etabliert hat. Für die Verletzungen mit Beteiligung des Knochens wird die Klassifikation von Myerson et al. (1986) 10 verwendet
Das Klassifikationssystem der Mittelfußverletzungen basiert auf dem klinischen Beschwerdebild, Röntgenaufnahmen unter Belastung und ggf. MRT-Aufnahmen, CT oder Szintigramm 11 12 13 14 15 16 17.
Klassifikation der Lisfranc-Ligamentverletzungen ohne Knochenbeteiligung (Nunley und Vertullo (2002) 18:
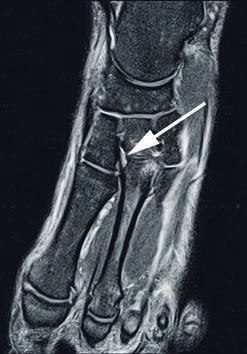
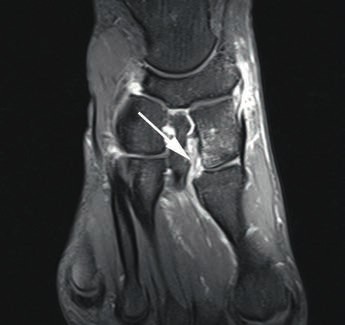
- Die Grad-I-Verletzung umschreibt eine Distorsion des Lisfranc-Bandes ohne mechanische Instabilität. Pa tienten mit dieser Verletzung klagen über Schmerzen in der Region des dorsalen Lisfranc’schen Bandes. Die Röntgenaufnahmen unter Belastung zeigen einen unauffälligen Befund. Kernspintomografisch lässt sich eine Signaländerung im Lisfranc-Bandkomplex nachweisen (siehe Abb. 2), jedoch keine Kontinuitätsunterbrechnung. Im 3‑Phasen-Skelettszintigramm zeigt sich eine Mehranreicherung 19 20.
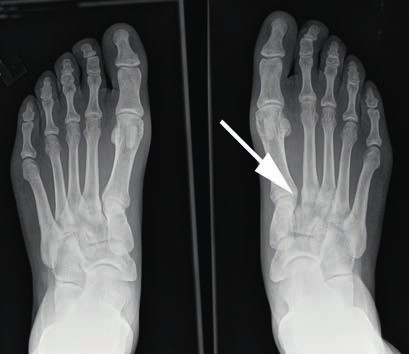
- Bei einer Grad-II-Verletzung findet sich in den Röntgenaufnahmen unter Belastung eine Diastase zwischen dem I. und II. Mittelfußknochen von 2 bis 5 mm. Die Seitenaufnahme des Fußes im Seitenvergleich ist unauffällig (Abb. 3). Im MRT kann eine partielle Ruptur der Bänder nachgewiesen werden. Nicht selten finden sich ab Grad-II-Verletzungen im MRT Ödeme der subchondralen Spongiosa der angrenzenden Gelenkflächen.
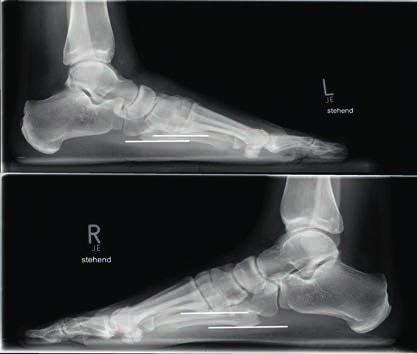
- Bei Grad-III-Verletzungen liegt eine Zerreißung der dorsalen und plantaren Anteile des Lisfranc-Bandkomplexes vor. Dies bedingt eine ausgeprägte Instabilität des ersten Strahls. In den belasteten Röntgenaufnahmen ist eine Diastase zwischen dem I. und II. Mittelfußknochen sowie ein Absinken des Längsgewölbes erkennbar. Im Seitenvergleich lässt sich dies am Abstand der plantaren Kortikalis des Metatarsale I in Beziehung zur plantaren Kortikalis des Metatarsale V erkennen (Abb. 4).
- Kapsel-Band-Verletzungen mit gleichzeitiger Dislokation der Lisfranc’schen Gelenklinie beschreibt die Klassifikation von Myerson et al. (1986) 21. Hierbei handelt es sich allerdings nicht um typische Sportverletzungen. Die für die Entstehung dieser Verletzungen notwendigen Kräfte entstehen typischerweise bei Hochrasanztraumen. Die Klassifikation orientiert sich am Erscheinungsbild der Dislokation. Typ A beschreibt eine vollständige Inkongruenz der Lisfranc-Gelenklinie. Typ B I zeigt eine teilweise Inkongruenz mit einer medialen Dislokation des ersten Strahls, Typ B II eine laterale Dislokation des 2. bis 5. Os metatarsale. Typ C I und C II beschreiben Verletzungen mit einem Auseinanderweichen der Metatarsale und teilweiser oder vollständiger Dislokation. Meist sind diese Verletzungen kombiniert mit einer Trümmerfraktur der Metatarsale-II-Basis.
Diagnostischer Algorithmus
Klinisch besteht bei einem Druckschmerz im Bereich des Lisfranc-Gelenks der Verdacht auf eine Verletzung. Der Abduktions-PronationsTest (Abb. 5) führt zu einem Stress der Lisfranc-Bänder und ist in den ersten Tagen nach einem Trauma schmerzhaft. Zunächst wird ein Röntgenbild des Fußes in 3 Ebenen angefertigt. Wenn der Patient in der Lage ist, den Fuß auch nur leicht aufzustellen, sollte dies genutzt werden. Die Aussagekraft einer Belastungsaufnahme des Fußes ist um ein Vielfaches höher als die einer unbelasteten Aufnahme, die nicht selten Ursprung von Fehldiagnosen ist 22 23.
Vor allem bei anhaltenden Beschwerden mit reduzierter Belastbarkeit des Fußes länger als 5 Tage oder inadäquat hohem Schmerzniveau sollte eine weitere Diagnostik erfolgen. Röntgenaufnahmen dorsoplantar und seitlich unter Belastung im Seitenvergleich helfen, sowohl eine diskrete Diastase zwischen Metatarsale-I- und ‑II-Basis zu erkennen als auch eine Abfiachung des Längsgewölbes zu identifizieren. Bei unauffälligem Röntgenbild, aber entsprechender Schmerzsymptomatik besteht die Indikation zum MRT 24. Das in älteren Literaturstellen angeführte 3‑Phasen-Skelettszintigramm 25 hat aufgrund der fehlenden Spezialität nur noch historischen Wert. Im Szintigramm würde eine Anreicherung in Höhe des ersten und zweiten Tarsometatarsalgelenks auf eine Verletzung dieser Region hinwe isen 26 27.
Die dorsalen und plantaren Anteile des Lisfranc-Bandkomplexes lassen sich kernspintomografisch gut und präzise darstellen (Abb. 6) 28. Wichtig für die Praxis erscheint in diesem Zusammenhang die enge Zusammenarbeit zwischen Radiologen und Orthopäden, denn nur eine akkurate und symptomorientierte Durchführung des Schnittbildverfahrens ermöglicht die entsprechende Darstellung der Bandverletzung mit der gewünschten diagnostischen Sicherheit 29. Bei einer Standardabbildung des Vorfußes im MRT werden die Lisfranc-Bänder oft nicht exakt dargestellt, was eine Aussage zum Ausmaß der Verletzung problematisch macht. Zur exakten Darstellung von knöchernen Verletzungen bietet das Computertomogramm die beste Aufiösung 30.
Therapeutisches Vorgehen
Patienten mit einer Grad-I-Verletzung werden unter Entlastung für 6 Wochen behandelt. Ein Gipsverband erlaubt durch Anmodellieren eine bessere Entlastung des Fußes in anatomischer Stellung. Wenn der Patient nach 6 Wochen im Gips schmerzfrei ist, wird eine nach Fußabdruck gefertigte Einlage verschrieben und die stufenweise sportliche Rehabilitation eingeleitet. Wird alternativ ein Walker verwendet, so sollte bereits im Walker die individuell gefertigte Einlage zum Einsatz kommen.
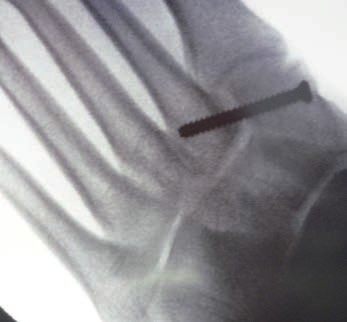
Patienten mit Verletzungen Grad II und III (n. Nunley) profitieren von einer operativen The rapie 31. Bei frischen Verletzungen gelingt meist die geschlossene Reposition durch eine Repositionszange unter Bildverstärkerkontrolle. Anschließend wird über eine kleine mediale Inzision ein Kirschnerdraht vom Os cuneiforme mediale in die MetatarsaleII-Basis gebohrt und das Lisfranc-Ligament durch eine Stellschraube in anatomischer Stellung ruhiggestellt. Durch weitere Schrauben lässt sich bei Bedarf das Tarsometatarsale-I-Gelenk und der Raum zwischen Os cuneiforme I und II stabilisieren. Nach Lagekontrolle unter dem Bildverstärker wird eine durchbohrte Schraube mit durchgehendem Gewinde eingebracht (Abb. 7). Werden Zugschrauben verwendet, kommt es zu einer unphysiologischen Kompression der Gelenkfiächen.
Kanülierte Schrauben erleichtern das Vorgehen, wobei grundsätzlich auch Standard-Kleinfragmentschrauben verwendet werden können. Die in der Literatur beschriebene Verwendung von 2,0‑mm-Kirschnerdrähten hat sich bei den Verfassern nicht bewährt. Hier besteht ein erhebliches Risiko der Lockerung und Dislokation 32. Thordarson und Hurvitz (2002) 33 berichten über den Einsatz von resorbierbaren Schrauben, Hu et al. (2014) sowie Hsu et al. (2015) über den Einsatz einer das Tarsometatarsale-I-Gelenk überspannenden Platte 34 35.
Gelingt die geschlossene Reposition nicht, was insbesondere bei verzögerter Diagnostik der Verletzung aufgrund der ausgeprägten Narbenbildung zwischen dem I. und II. Strahl der Fall sein kann, so wird über einen dorsalen Zugang direkt über dem Lisfranc-Ligament das Narbengewebe ausgeräumt und anschließend nach Reposition die Stellschraube gesetzt.
Postoperativ schließt sich eine achtwöchige Phase mit vollständiger Entlastung an. Der Patient ist darauf hinzuweisen, dass eine höhere Belastung des Fußes ein hohes Risiko des Schraubenbruches beinhaltet und dass eine gebrochene Schraube schwierig zu entfernen ist 36. Eine Teilbelastung mit 20 kg wird in Verbindung mit einer nach Fußabdruck angefertigten Einlage ab der neunten Woche erlaubt. Die Metallentfernung erfolgt 12 Wochen postoperativ. Anschließend wird die Belastung auf das volle Körpergewicht gesteigert. Der Trainingsaufbau erfolgt stufenweise. Radfahren und Schwimmen sind rasch nach der Metallentfernung möglich; mit einem Lauftraining kann erfahrungsgemäß frühestens 4 Wochen nach der Metallentfernung begonnen werden. Bis zur Rückkehr in den Wettkampfsport vergehen in den meisten Fällen 6 Monate 37. Das Tragen einer abstützenden Einlage wird für mindestens 1 Jahr empfohlen, wobei nach 6 Monaten von der statischen Abstützung zu sensomotorischen Einlagenkonzepten gewechselt werden kann (Abb. 8).
Diskussion
Der Lisfranc-Bandkomplex spielt eine zentrale Rolle bei der Stabilisierung des Längsgewölbes 38. Eine weitere Besonderheit ist, dass die Basis des Os metatarsale II die anderen Mittelfußknochen nach proximal überragt. Die intermetatarsalen Bänder verbinden vor allem plantar mit sehr kräftigen Zügen die Ossa metatarsale II bis V 39. Zwischen dem ersten und zweiten Strahl gibt es keine intermetatarsalen Bänder 40. Das LisfrancBand spielt deshalb eine entscheidende Rolle in der Stabilisierung der Lisfranc-Gelenklinie. Es entspringt der lateralen Oberfläche des Os cuneiforme mediale. Der plantare Anteil läuft schräg nach plantar und lateral, um an der Basis des Os metatarsale II zu inserieren. Die dorsalen Anteile des Lisfranc-Bandes ziehen fußrückenseitig vom Os cuneiforme mediale zum Os metatarsale II (siehe Abb. 1). Insgesamt sind Verletzungen des Lisfranc-Bandkomplexes selten. In der Literatur wird über eine Häufigkeit von 1 auf 50.000 Personen berichtet 41. Meist ist diese Verletzung dann die Folge von Hochrasanztraumata wie z. B. Verkehrsunfällen und ist kombiniert mit ausgeprägten Zerreißungen von Kapseln und Bändern in der gesamten Lisfranc’schen Gelenklinie 42.
Bei Athleten tritt eine Verletzung des Lisfranc-Bandkomplexes typischerweise auf, wenn der Fuß bei gleichzeitiger Plantarflexion und leichter Rotation axial belast et wird 43 44. Die Zerreißung des Lisfranc-Bandkomplexes führt zu einer tarsometatarsalen Dehiszenz mit Dislokation der Metatarsale-II-Basis nach dorsal 45. Nunley und Vertullo (2002) 46 gehen in ihren Untersuchungen davon aus, dass es bei der Grad-I-Verletzung lediglich zu einer Distorsion des Lisfranc’schen Bandes in Verbindung mit einer Verletzung der Gelenkkapsel kommt. Aufgrund des in sich noch stabilen Kapselbandkomplexes finden sich normale Belastungsaufnahmen; die Verletzung der dorsalen Bandanteile lässt sich jedoch kernspintomografisch nachweisen 47. Bei der Grad-II-Verletzung kommt es zusätzlich zu einer vollständigen Zerreißung der dorsalen Bandanteile. Radiologisch zeigt sich dies durch das Auseinanderweichen von Os metatarsale I und II auf den Röntgenaufnahmen unter Belastung. Da die plantaren Kapselbandanteile intakt bleiben, kommt es jedoch zu keinem Absinken des Längsgewölbes in der Seitenaufnahme. Bei Grad-III-Verletzungen liegt eine komplette Zerreißung der dorsalen und plantaren Kapselbandstrukturen mit einem instabilen ersten Tarsometatarsalgelenk vor. Dies zeigt sich radiologisch durch ein Absinken des Längsgewölbes 48.
Die bevorzugte Behandlung ist bei Grad-I-Verletzungen in der Literatur einheitlich konservativ, während bei Grad-III-Verletzungen die operative Behandlung empfohlen wird 49 50 51. Kontrovers diskutiert wird die Therapie bei Grad-II-Verletzungen mit einer Diastase zwischen Os metarsale I und II zwischen 2 und 5 mm. Shapiro et al. (1994) 52 berichteten über 9 Athleten mit Grad-II-Verletzungen und einer Diastase zwischen dem I. und II. Mittelfußknochen zwischen 2 und 5 mm. Der Patient mit der Diastase von 5 mm wurde operativ behandelt, die verbleibenden 8 Patienten konservativ. Sie berichteten über ein exzellentes Ergebnis des operativ behandelten Patienten nach 33 Monaten mit einer Rückkehr in den Sport nach 3 Monaten. Nunley und Vertullo (2002) 53 berichteten über Patienten mit ähnlicher Diastase, die nach 4 und 10 Monaten bei konservativer Behandlung nicht in der Lage waren, einer sportlichen Betätigung nachzugehen. Erst nach der dann durchgeführten operativen Revision war eine Rückkehr in den Sport möglich. Dagegen war bei den operativ versorgten Athleten die Wiederaufnahme der sportlichen Aktivitäten nach 4 Monaten möglich.
Die Ergebnisse aus der Literatur und auch die eigenen Erfahrungen bestätigen das aggressive operative Vorgehen bei Grad-II- und ‑III-Verletzungen des Lisfranc-Bandkomplexes insbesondere bei Sportlern 54 55. Eine persistierende Fehlstellung und Instabilität führt in einem hohen Prozentsatz zu schlechten funktionellen Resultaten 56 57 58. Die Folge einer persistierenden Instabilität ist in vielen Fällen eine vorzeitige Degeneration im Tarsometatarsalgelenk I, die oft nur noch durch eine Arthrodese behandelt werden kann. Nunley und Vertullo 59 berichten, dass auch bis zu einem Jahr nach dem Trauma die operative Therapie erfolgreich sein kann. Aus Sicht der Verfasser ist für die Therapieentscheidung der Zustand des Tarsometatarsalgelenks ausschlaggebend 60. Findet sich im MRT ein intaktes Gelenk, so ist auch Monate nach dem Trauma die Ausräumung der Narbe über einen dorsalen Zugang mit Reposition der Stellung zwischen Os cuneiforme mediale und der Metatarsale-II-Basis indiziert. Dabei besteht die Möglichkeit der Rekonstruktion des Lisfranc-Ligamentkomplexes durch ein transossär eingebrachtes Plantaris-longus-Transplantat. Über größere Fallzahlen dieser Technik wurde in der Literatur aber bisher nicht berichtet 61. Die Transfixation der Gelenke erfolgt analog zur Primärversorgung. Bei fortgeschrittenen degenerativen Veränderungen führt häufig nur die Arthrodese zur Schmerzfreiheit, auch wenn gewisse funktionelle Einschränkungen verbleiben 62.
Für die Autoren:
Prof. Dr. med. Markus Walther
Schön Klinik München Harlaching –
FIFA Medical Centre
Zentrum für Fuß- und
Sprunggelenkchirurgie
Harlachingerstraße 51
81547 München
MWalther@schoen-kliniken.de
Begutachteter Beitrag/reviewed paper
Walther M, Röser A. Mittelfußverletzungen im Sport. Orthopädie Technik, 2015; 66 (8): 12–16
- Vergleichende Prüfung konventioneller und additiv gefertigter Prothesenschäfte in Anlehnung an DIN EN ISO 10328:2016 — 10. März 2026
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Evans RD, Foltz D, Foltz K. Electrical stimulation with bone and wound healing. Clin Podiatr Med Surg, 2001; 18: 79–95, vi
- Meyer SA, Callaghan JJ, Albright JP, Crowley ET, Powell JW. Midfoot sprains in collegiate football players. Am J Sports Med, 1994; 22: 392–401
- Michelson JD, Durant DM, McFarland E. The injury risk associated with pes planus in athletes. Foot Ankle Int, 2002; 23: 629–633
- Mittlmeier T, Beck M. Injuries of the midfoot. Chirurg, 2011; 82: 169–186
- Mantas JP, Burks RT. Lisfranc injuries in the athlete. Clin Sports Med, 1994; 13: 719–730
- Crates JM, Barber FA, Sanders EJ. Subtle Lisfranc Subluxation: Results of Operative and Nonoperative Treatment. J Foot Ankle Surg, 2015; 54 (3): 350–355
- Richter M, Wippermann B, Krettek C, Schratt HE, Hufner T, Therman H. Fractures and fracture dislocations of the midfoot: occurrence, causes and long-term results. Foot Ankle Int, 2001; 22: 392–398
- Curtis MJ, Myerson M, Szura B. Tarsometatarsal joint injuries in the athlete. Am J Sports Med, 1993; 21: 497–502
- Nunley JA, Vertullo CJ. Classiflcation, investigation, and management of midfoot sprains: Lisfranc injuries in the athlete. Am J Sports Med, 2002; 30: 871–878
- Myerson MS, Fisher RT, Burgess AR, Kenzora JE. Fracture dislocations of the tarsometatarsal joints: end results correlated with pathology and treatment. Foot Ankle, 1986; 6: 225–242
- Delfaut EM, Rosenberg ZS, Demondion X. Malalignment at the Lisfranc joint: MR features in asymptomatic patients and cadaveric specimens. Skeletal Radiol, 2002; 31: 499–504
- Farooki S, Sokoloff RM, Theodorou DJ, Trudell D, Resnick D. MR imaging of the midfoot: normal anatomy with cadaveric correlation. Magn Reson Imaging Clin N Am, 2001; 9: 419–34, ix
- Mengiardi B, Pfarrmann CW, Zanetti M. MR imaging of tendons and ligaments of the midfoot. Semin Musculoskelet Radiol, 2005; 9: 187–198
- Preidler KW, Peicha G, Lajtai G, Seibert FJ, Fock C, Szolar DM, Raith H. Conventional radiography, CT, and MR imaging in patients with hyperflexion injuries of the foot: diagnostic accuracy in the detection of bony and ligamentous changes. AJR Am J Roentgenol, 1999; 173: 1673–1677
- Preidler KW, Brossmann J, Daenen B, Goodwin D, Schweitzer M, Resnick D. MR imaging of the tarsometatarsal joint: analysis of injuries in 11 patients. AJR Am J Roentgenol, 1996; 167: 1217–1222
- Richter M, Geerling J, Zech S, Goesling T, Krettek C. Intraoperative three-dimensional imaging with a motorized mobile C‑arm (SIREMOBIL ISO-C-3D) in foot and ankle trauma care: a preliminary report. J Orthop Trauma, 2005; 19: 259–266
- Haapamaki V, Kiuru M, Koskinen S. Lisfranc fracture-dislocation in patients with multiple trauma: diagnosis with multidetector computed tomography. Foot Ankle Int, 2004; 25: 614–619
- Nunley JA, Vertullo CJ. Classiflcation, investigation, and management of midfoot sprains: Lisfranc injuries in the athlete. Am J Sports Med, 2002; 30: 871–878
- Meyer SA, Callaghan JJ, Albright JP, Crowley ET, Powell JW. Midfoot sprains in collegiate football players. Am J Sports Med, 1994; 22: 392–401
- Groshar D, Alperson M, Mendes DG, Barsky V, Liberson A. Bone scintigraphy findings in Lisfranc joint injury. Foot Ankle Int, 1995; 16: 710–711
- Myerson MS, Fisher RT, Burgess AR, Kenzora JE. Fracture dislocations of the tarsometatarsal joints: end results correlated with pathology and treatment. Foot Ankle, 1986; 6: 225–242
- Koulouris G, Morrison WB. Foot and ankle disorders: radiographic signs. Semin Roentgenol, 2005; 40: 358–379
- Rankine JJ, Nicholas CM, Wells G, Barron DA. The diagnostic accuracy of radiographs in Lisfranc injury and the potential value of a craniocaudal projection. AJR Am J Roentgenol, 2012; 198: W365-W369
- Siddiqui NA, Galizia MS, Almusa E, Omar IM. Evaluation of the tarsometatarsal joint using conventional radiography, CT, and MR imaging. Radiographics, 2014; 34: 514–531
- Groshar D, Alperson M, Mendes DG, Barsky V, Liberson A. Bone scintigraphy findings in Lisfranc joint injury. Foot Ankle Int, 1995; 16: 710–711
- Meyer SA, Callaghan JJ, Albright JP, Crowley ET, Powell JW. Midfoot sprains in collegiate football players. Am J Sports Med, 1994; 22: 392–401
- Shapiro MS, Wascher DC, Finerman GA. Rupture of Lisfranc’s ligament in athletes. Am J Sports Med, 1994; 22: 687–691
- Potter HG, Deland JT, Gusmer PB, Carson E, Warren RF. Magnetic resonance imaging of the Lisfranc ligament of the foot. Foot Ankle Int, 1998; 19: 438–446
- Farooki S, Sokoloff RM, Theodorou DJ, Trudell D, Resnick D. MR imaging of the midfoot: normal anatomy with cadaveric correlation. Magn Reson Imaging Clin N Am, 2001; 9: 419–34, ix
- Siddiqui NA, Galizia MS, Almusa E, Omar IM. Evaluation of the tarsometatarsal joint using conventional radiography, CT, and MR imaging. Radiographics, 2014; 34: 514–531
- Latoo IA, Wani IH, Farooq M, Wali GR, Kamal Y, Gani NU. Midterm functional outcome after operative management of midfoot injuries. Ortop Traumatol Rehabil, 2014; 16: 639–644
- Randt T, Dahlen C, Schikore H, Zwipp H. Luxationsfrakturen im Mittelfußbereich – Verletzungen des Chopart- und Lisfranc-Gelenkes[Dislocation fractures in the area of the middle foot – injuries of the Chopart and Lisfranc joint]. Zentralbl Chir, 1998; 123: 1257–1266
- Thordarson DB, Hurvitz G. PLA screw fixation of Lisfranc injuries. Foot Ankle Int 2002; 23: 1003–1007
- Hu SJ, Chang SM, Li XH, Yu GR. Outcome comparison of Lisfranc injuries treated through dorsal plate fixation versus screw fixation. Acta Ortop Bras, 2014; 22: 315–320.
- Hsu A, Moss L, Harris TG. Dorsal plating of low-energy lisfranc injuries: a case report. Foot Ankle Spec, 2015; 8: 73–76
- Roy SP, Lim CT, Tan KJ. A useful surgical technique for retrieval of a broken guide pin in the midfoot. J Foot Ankle Surg, 2014; 53: 120–123
- Lorenz DS, Beauchamp C. Functional progression and return to sport criteria for a high school football player following surgery for a lisfranc injury. Int J Sports Phys Ther, 2013; 8: 162–171
- de Palma L, Santucci A, Sabetta SP, Rapali S. Anatomy of the Lisfranc joint complex. Foot Ankle Int, 1997; 18: 356–364
- Solan MC, Moorman CT 3rd, Miyamoto RG, Jasper LE, Belkoff SM. Ligamentous restraints of the second tarsometatarsal joint: a biomechanical evaluation. Foot Ankle Int, 2001; 22: 637–641
- Ridola C, Palma A. Functional anatomy and imaging of the foot. Ital J Anat Embryol, 2001; 106: 85–98
- Mantas JP, Burks RT. Lisfranc injuries in the athlete. Clin Sports Med, 1994; 13: 719–730
- Jeffers RF, Tan HB, Nicolopoulos C, Kamath R, Giannoudis PV. Prevalence and patterns of foot injuries following motorcycle trauma. J Orthop Trauma, 2004; 18: 87–91
- Meyer SA, Callaghan JJ, Albright JP, Crowley ET, Powell JW. Midfoot sprains in collegiate football players. Am J Sports Med, 1994; 22: 392–401
- Osbahr DC, O’Loughlin PF, Drakos MC, Barnes RP, Kennedy JG, Warren RF. Midfoot sprains in the National Football League. Am J Orthop (Belle Mead NJ), 2014; 43: 557–561
- Curtis MJ, Myerson M, Szura B. Tarsometatarsal joint injuries in the athlete. Am J Sports Med, 1993; 21: 497–502
- Nunley JA, Vertullo CJ. Classiflcation, investigation, and management of midfoot sprains: Lisfranc injuries in the athlete. Am J Sports Med, 2002; 30: 871–878
- Potter HG, Deland JT, Gusmer PB, Carson E, Warren RF. Magnetic resonance imaging of the Lisfranc ligament of the foot. Foot Ankle Int, 1998; 19: 438–446
- Szeimies U, Stabler A, Walther M. Bildgebende Diagnostik des Fußes. Stuttgart: Thieme, 2012
- Meyer SA, Callaghan JJ, Albright JP, Crowley ET, Powell JW. Midfoot sprains in collegiate football players. Am J Sports Med, 1994; 22: 392–401
- Shapiro MS, Wascher DC, Finerman GA. Rupture of Lisfranc’s ligament in athletes. Am J Sports Med, 1994; 22: 687–691
- Sands AK, Grose A. Lisfranc injuries. Injury, 2004; 35 Suppl 2: SB71-SB76
- Shapiro MS, Wascher DC, Finerman GA. Rupture of Lisfranc’s ligament in athletes. Am J Sports Med, 1994; 22: 687–691
- Nunley JA, Vertullo CJ. Classiflcation, investigation, and management of midfoot sprains: Lisfranc injuries in the athlete. Am J Sports Med, 2002; 30: 871–878
- Walther M, Zdrazil U, Stabler A. Mittelfuß-Distorsionen im Sport. Fuß Sprunggelenk, 2006; 4: 166–173
- Walther M. Mittelfußdistorsionen im Fußballsport. Sportorthopädie Sporttraumatologie, 2006; 22: 97–98
- Myerson MS, Fisher RT, Burgess AR, Kenzora JE. Fracture dislocations of the tarsometatarsal joints: end results correlated with pathology and treatment. Foot Ankle, 1986; 6: 225–242
- Kuo RS, Tejwani NC, Digiovanni CW, Holt SK, Benirschke SK, Hansen ST, Jr., Sangeorzan BJ. Outcome after open reduction and internal fixation of Lisfranc joint injuries. J Bone Joint Surg Am, 2000; 82‑A: 1609–1618
- Faciszewski T, Burks RT, Manaster BJ. Subtle injuries of the Lisfranc joint. J Bone Joint Surg Am, 1990; 72: 1519–1522
- Nunley JA, Vertullo CJ. Classiflcation, investigation, and management of midfoot sprains: Lisfranc injuries in the athlete. Am J Sports Med, 2002; 30: 871–878
- Walther M, Zdrazil U, Stabler A. Mittelfuß-Distorsionen im Sport. Fuß Sprunggelenk, 2006; 4: 166–173
- Hirano T, Niki H, Beppu M. Newly developed anatomical and functional ligament reconstruction for the Lisfranc joint fracture dislocations: a case report. Foot Ankle Surg, 2014; 20: 221–223
- Zwipp H, Rammelt S, Holch M, Dahlen C. Lisfranc arthrodesis after malunited fracture healing. Unfallchirurg, 1999; 102: 918–923