Es werden Einschluss- und Ausschlusskriterien diskutiert, wobei der Schwerpunkt auf Kriterien für Patienten mit Beinamputationen aufgrund vaskulärer Erkrankungen gelegt wird. Vorgestellt werden zudem die vorläufigen Daten einer Kohorte von 116 Patienten mit 121 osseointegrierten Implantaten. Bei 17 Patienten aus der Kohorte von 116 Patienten (14,7 %) war eine Gefäßkrankheit ursächlich für die Amputation. Von diesen 17 Patienten (17 Implantate, Durchschnittsalter 62 Jahre, Altersspanne 4 4–75 Jahre, 4 Frauen, 5 Tibiaimplantate, medianes Follow-up 3 Jahre, Follow-up-Spanne 1–5 Jahre) zeigte ein Patient mit Tibiaimplantat einen progressiven Verlauf einer Gefäßkrankheit mit Infektion des Weichteilgewebes, was schließlich zu Implantatversagen führte. Es traten in der Gruppe von 99 Patienten ohne vaskuläre Beinamputationsursache keine (a)septischen Implantatlockerungen oder nicht behandelbaren Weichgewebeinfektionen auf.
Überweisung
In den Niederlanden werden beinamputierte Patienten, bei denen Probleme mit der Befestigung des Prothesenschafts auftreten, entweder durch ihren Hausarzt oder einen Rehabilitationsmediziner an ein auf die Osseointegration bei Amputierten spezialisiertes Zentrum überwiesen. Das Zentrum der Autoren für die Osseointegration bei Amputierten ist durch mediale Berichterstattung sowie die Arbeit der Amputee Osseointegration Foundation Europe (AOFE) einem breiteren Publikum bekannt (www.osseointegration.eu). Bei der AOFE handelt es sich um eine gemeinnützige Stiftung, die 2015 gegründet wurde und sich zum Ziel gesetzt hat, die Qualität der Osseointegrationsbehandlung für Menschen mit Amputationen von Gliedmaßen in Europa zu fördern und zu verbessern. Auf diese Weise sind immer mehr Patienten durch Peer-to-Peer-Kontakt auf die Klinik der Autoren aufmerksam geworden und bitten um eine Überweisung.
Das Indikationsverfahren
Bei der Durchführung des Indikationsverfahrens wird von den Autoren ein multidisziplinärer Teamansatz verfolgt. Das Behandlungsteam für die Osseointegration besteht aus einem orthopädischen Chirurgen, einem Fallmanager, einem Rehabilitationsmediziner und einem Physiotherapeuten. Patienten, die zur Implantation einer knochenverankerten Prothese überwiesen werden, werden vom Fallmanager in eine ambulante Gruppenklinik eingeladen. Vor ihrem Besuch füllen sie den Fragebogen für Personen mit einer transfemoralen Amputation (Q‑TFA) aus 1. In der ambulanten Gruppenklinik wird zunächst eine radiologische Untersuchung des verbleibenden Femurs bzw. der verbleibenden Tibia durchgeführt und eine kalibrierte Gesamtansicht der beiden unteren Extremitäten angefertigt (Abb. 1a). Bei Patienten mit Unterschenkelamputation oder mit kurzem Oberschenkelstumpf wird ein CT-Scan durchgeführt. Mit diesem CT-Scan werden die Größe und das Design des anzufertigenden kundenspezifischen Implantats ermittelt. Sämtliche Einzelheiten der Behandlung werden im Rahmen einer Plenarsitzung vom Chirurgen und vom Rehabilitationsmediziner vorgestellt, gefolgt von Einzelberatungen mit dem gesamten Osseointegrationsteam. Während der Einzelgespräche werden dem Rest der Kandidaten und ihren Angehörigen zwei Personen mit knochenverankerter Prothese vorgestellt, die ihre Rehabilitation erfolgreich abgeschlossen haben. Diese berichten den neuen Kandidaten von ihren Erfahrungen und zeigen ihnen ihre knochenverankerte Prothese. Abschließend wird ein gemeinsamer Konsens in Bezug auf die Indikation zur Behandlung auf Grundlage der Ein- und Ausschlusskriterien 2, der Krankengeschichte, der körperlichen Untersuchung, der Q‑TFA-Ergebnisse sowie der Radiographie erzielt. Kandidaten mit unrealistischen Erwartungen an ihre zukünftige Funktionsfähigkeit mit einer knochenverankerten Prothese werden an die klinischen Psychologen zum Gespräch überwiesen, um ihre Erwartungen zu korrigieren, die wahrscheinlich zu hoch sind.
Einschluss- und Ausschlusskriterien
Als die Autoren 2009 in den Niederlanden das auf die Osseointegration bei Amputierten spezialisierte Zentrum gründeten, gab es viele Diskussionen und Zweifel bei Ärzten und Orthopädie-Technikern bezüglich der Sicherheit knochenverankerter Prothesen (Abb. 1b). Zweifel bestanden insbesondere im Hinblick auf das mögliche Risiko bezüglich septischer Lockerung, Osteitis und Osteomyelitis. Dies hat das Autorenteam dazu bewogen, eine restriktive Politik bezüglich der Einschluss- und Ausschlusskriterien 3 anzuwenden und die postoperativen Ergebnisse hinsichtlich Sicherheit und Leistungsfähigkeit sorgfältig auszuwerten. Sie gingen davon aus, dass die Anwendung strenger Einschluss- und Ausschlusskriterien zum besten Verhältnis von Sicherheit und Leistungsfähigkeit führen würde. In einer ersten Studie veröffentlichten die Autoren 2016 gemeinsam mit der OGAAP (Osseointegration Group of Australia Accelerated Protocol) die Ergebnisse der ersten 86 Patienten mit zweijährigem Follow-up. Die Studie umfasste 86 Patienten und bestätigte die Sicherheit der Behandlung mit knochenverankerten Prothesen. Es traten keine (a)septischen Lockerungen auf, und Patienten berichteten von einer enormen Verbesserung ihrer funktionellen Leistungsfähigkeit und ihrer Lebensqualität 4. Die Knochenqualität des Stumpfes ist kein Ausschlusskriterium für knochenverankerte Prothesen, da in der Regel die meisten Amputierten an mehr oder weniger schwerer Inaktivitätsosteoporose leiden. Bei Oberschenkelamputierten unterstützen Schaftprothesen das Becken und entlasten das Femur, was zu einer Inaktivitätsosteoporose des diaphysären und metaphysären Knochens führt. Für Patienten mit posttraumatischer Knochenverformung werden auf der Grundlage von CT-Scans maßgefertigte Implantate entwickelt.
Gefäßpatienten
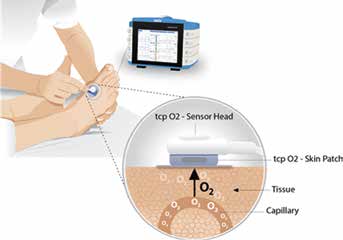
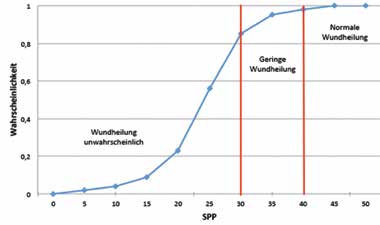
Nachdem das Osseointegrationsverfahren nun bei einer sorgfältig ausgewählten Population von Amputierten sicher erschien, wurde dazu übergegangen, vorsichtig neue Kandidaten mit etwas weniger strengen Indikationskriterien aufzunehmen und zudem weitere Kriterien hinzuzufügen, um zwischen Patienten mit schwerer und leichter peripherer arterieller Verschlusskrankheit zu unterscheiden (Tab. 1 u. 2). Bei Patienten mit vaskulärer Amputationsursache nahm der Gefäßchirurg (MW) ein Screening vor und überprüfte bei ihnen das Vorhandensein von Pulsationen der Oberschenkelarterie im Leistenbereich. Das Kriterium der palpablen Pulsschläge der Oberschenkelarterie ging aus einer Studie an Patienten mit kritischer Beinischämie hervor. Die Ergebnisse dieser Studie deuteten darauf hin, dass das Vorhandensein palpabler Pulsschläge direkt proximal zur Amputationshöhe einer hundertprozentigen primären Wundheilung nach der Amputation entspricht 5. Zusätzlich dazu wurde der mit Laser-Doppler-Technik an der Spitze des Stumpfes gemessene Hautperfusionsdruck (Abb. 2) zur Messung des lokalen mikrozirkulatorischen Blutflusses eingeführt. Das Verfahren basiert auf der Ermittlung des Sauerstoffdrucks in der Haut mittels eines Laserstrahls, der von einem faseroptischen Sensor geführt wird, welcher auf der Haut platziert wird. Ein transkutaner Sauerstoffdruck von unter 40 mmHg wurde als Ausschlusskriterium für eine Osseointegrations-OP festgelegt. Ein Sauerstoffdruck von weniger als 40 mmHg an der Amputationsstelle wird in der Literatur als positiver prädiktiver Wert für ein Fehlschlagen der Wundheilung nach der Amputation bei Patienten mit kritischer Beinischämie angegeben (Abb. 3) 6. Für die Osseointegration eines Implantats sind vitale Haut- und Weichgewebebedingungen mit adäquater lokaler Durchblutung notwendig, um eine erfolgreiche Osseointegration und eine ausreichende Resistenz gegen bakterielle Infektionen im Hautpenetrationsbereich (Stoma) zu erzielen. Die Autoren gingen davon aus, dass der Hautperfusionsdruck, der eine ordnungsgemäße Wundheilung gewährleistet, auch die Bedingungen für eine erfolgreiche Osseointegration bei Patienten mit vaskulär bedingten Amputationen garantiert.
Methodik
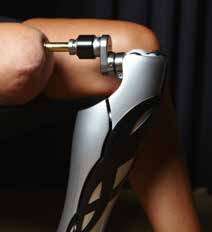
Bei Patienten, die für eine Osseointegrationsbehandlung vorgesehen sind, werden zweizeitige Operationen in einem Intervall von 6 bis 8 Wochen dazwischen angesetzt. Beim ersten Eingriff wird der Markkanal retrograd schrittweise unter Röntgenkontrolle erweitert. Im Anschluss wird die intramedulläre Komponente der Osseointegrationseinheit in Press-Fit-Technik eingetrieben. Dabei wird so viel überschüssiges Weichteilgewebe am distalen Stumpf wie möglich herausgeschnitten und die Wunde verschlossen. Bei der zweizeitigen Operation wird ein Stoma (Abb. 4) angelegt und die transkutane Komponente der Osseointegrationseinheit an der intramedullären Komponente fixiert. In ausgewählten Fällen wird der Eingriff als einzeitiger Ansatz durchgeführt. Dies kann notwendig sein, wenn nicht ausreichend Haut- und Weichteilgewebe vorhanden ist, um das Implantat abzudecken.
Die Rehabilitation beginnt eine Woche nach der zweiten Operation oder drei Wochen nach einer einzeitigen Operation. Ziel der Rehabilitation ist es, die im Voraus festgelegten individuellen Funktionsziele zu erreichen 7. Die Rehabilitation erfolgt zweimal pro Woche jeweils für zwei Stunden in Therapiegruppen und umfasst eine Gesamtdauer von 4 bzw. 11 Wochen, je nachdem, ob es sich um eine knochenverankerte Unter- oder Oberschenkelprothese handelt 8. Nachfolgeuntersuchungen einschließlich radiologischer Untersuchung werden nach 6 Monaten und sodann 1, 2, 5 und 10 Jahre nach der zweizeitigen Operation angesetzt. Begleiterscheinungen und Leistungsfähigkeit werden anhand von Patientenakte und Fragebögen beurteilt. Sämtliche Daten wurden in einer webbasierten Datenbank (Castor EDC) gespeichert und verarbeitet.
Ergebnisse
Zwischen April 2014 und April 2018 wurden 116 konsekutive Patienten (121 Implantate; 5 beidseitig Amputierte) mit einem Durchschnittsalter von 53,7 Jahren (Altersspanne 20–86) zum Implantationszeitpunkt, darunter 35 Frauen, einer Operation zur Osseointegration eines Implantats im Zentrum der Autoren unterzogen. Alle Kandidaten erfüllten die Einschlussund Ausschlusskriterien; bei 29 der 121 Implantate handelte es sich um Tibiaimplantate. Ein Patient mit traumatischer Unterschenkelamputation und schwerem Diabetes erfüllte zwar die Einschlusskriterien nicht, erhielt aber dennoch ein Tibiaimplantat zur Osseointegration. Dieser Patient war aufgrund wiederkehrender Hautulzerationen nicht in der Lage, mit einer Schaftprothese zu gehen, und wurde zur Oberschenkelamputation an die Klinik der Autoren überwiesen. Anstelle einer Oberschenkelamputation wurde ein Versuch mit einem speziell für den Patienten angefertigten osseointegrierten Tibiaimplantat unternommen, der leider aufgrund septischer Lockerung fehlschlug. Bei 17 Patienten, die die in Tabelle 1 und 2 dargelegten Einschluss- und Ausschlusskriterien erfüllten und Teil der Kohorte von 116 Patienten (14,7 %) waren, war eine Gefäßkrankheit Ursache für ihre Amputation. 4 dieser 17 Patienten wiesen eine akute arterielle Ischämie durch eine Gefäßverletzung oder ein gerissenes popliteales oder femorales Aneurysma auf. 13 der 17 Patienten litten an chronischer peripherer arterieller Verschlusskrankheit. Die Zeitspanne für das Follow-up lag bei 1 bis 5 Jahren; 37 Patienten hatten ein mindestens dreijähriges Follow-up.
Von diesen 17 Patienten (17 Implantate, Durchschnittsalter 62 Jahre, Altersspanne 44–75 Jahre, 4 Frauen, 5 Tibiaimplantate, medianes Follow-up 3 Jahre, Zeitspanne des Follow-ups 1–5 Jahre) mit vaskulärer Amputationsursache kam es bei einem Patienten mit Tibiaimplantat zu einem Fortschreiten seiner chronischen arteriellen Verschlusskrankheit, was zu einer Weichgewebeinfektion seines Stumpfes führte. Bei diesem männlichen Patienten (Alter 55 Jahre) waren vor der Osseointegrationsoperation zwar palpable femorale Pulsationen vorhanden; bei ihm entwickelte sich jedoch in den ersten Monaten nach der Osseointegrationsoperation ein vollständiger Verschluss der Oberschenkelarterie. Dies führte schließlich zu einer fortschreitenden, nicht behandelbaren Weichgewebeinfektion und einer Oberschenkelamputation 6 Monate nach seiner einzeitigen Operation. Es traten keine (a)septischen Lockerungen von Implantaten oder nicht behandelbare Weichgewebeinfektionen in der Gruppe von 99 Patienten ohne vaskuläre Ursache für die Beinamputation auf (Abb. 5).
Diskussion
In diesem Artikel wird das Überweisungs- und Indikationsverfahren der niederländischen Osseointegrationsgruppe der Autoren vorgestellt. Die Ergebnisse der vorangegangenen Studie 9 und des Follow-ups der vorliegenden Kohorte von 99 Patienten deuten darauf hin, dass die Operation zur Osseointegration eines Implantats sicher ist, wenn die Kandidaten gemäß den strengen Kriterien ausgewählt wurden. Es wurde darüber on zur Osseointegration eines Implantats bei einer ausgewählten Gruppe von Patienten mit vaskulärer Ursache der Beinamputation vorgestellt. Vorläufige Ergebnisse zeigen, dass diese Anwendung relativ sicher ist, wenn man die Grenzen einer Studie einer kleinen Gruppe mit relativ kurzem Follow-up berücksichtigt. Weitere Daten bezüglich eines Langzeit-Follow-ups bei einer größeren Gruppe mit vaskulärer Beinamputationsursache sind notwendig, um das genaue Nutzen-Risiko-Verhältnis zu ermitteln. Die vorläufigen Ergebnisse sind dennoch sehr vielversprechend, wenn man bedenkt, dass diese vaskuläre Gruppe an einer fortschreitenden Erkrankung mit hoher Morbidität und Mortalität selbst ohne Osseointegration leidet. Patienten mit vaskulärer Amputationsursache sind möglicherweise eine interessante Zielpopulation für Operationen zur Osseointegration von Implantaten. Diese spezielle Gruppe von Patienten mit vaskulär bedingten Amputationen ist sehr groß, und es ist davon auszugehen, dass die nutzbringenden Wirkungen von Osseointegrationsoperationen bei diesen Patienten sehr hoch sein werden. Vorangegangene Studien haben gezeigt, dass sich Prothesenanwendung, Gehstrecke und Lebensqualität mit knochenverankerten Prothesen jeweils um 45 %, 27 % und 68 % im Vergleich zu Schaftprothesen erhöhten 10 11. Knochenverankerte Prothesen könnten speziell Amputierten mit peripherer arterieller Verschlusskrankheit Vorteile verschaffen, da eine erhöhte Mobilität in dieser Gruppe nachweislich mit einer deutlich höheren Lebenserwartung verbunden ist 12. In den Niederlanden und wahrscheinlich auch im restlichen Europa sind vermutlich 90 bis 95 % der Beinamputationen die Folge einer peripheren arteriellen Verschlusskrankheit 13. Die Anwendung einer Prothese fällt in dieser Gruppe häufig nur sehr gering aus. Eine Studie in Finnland zeigte, dass von 175 Oberschenkelamputierten 50 % ihre Prothese entweder gar nicht oder weniger als 7 Stunden am Tag trugen 14. Zu den die Prothesenanwendung signifikant einschränkenden Faktoren gehören Probleme bei der Passform des Prothesenschafts, konstante Stumpfschmerzen und wunde Stellen 15. Der Einsatz knochenverankerter Prothesen könnte diesen Patienten mit vaskulär bedingten Amputationen die gewünschte Mobilität und Lebensqualität verschaffen. Andererseits handelt es sich bei der peripheren arteriellen Verschlusskrankheit um eine fortschreitende Erkrankung. Der Gefäßstatus kann sich nach der Osseointegrationsoperation eines Implantats verschlechtern und zu einem Versagen des osseointegrierten Implantats oder zu nicht behandelbaren Weichgewebeinfektionen des Stumpfes führen. Ein bestimmtes kalkuliertes Risiko ist zu erwarten und sollte insbesondere bei dieser Gruppe hauptsächlich älterer Menschen akzeptiert werden, solange das Osseointegrationsverfahren eine sichere Prothesenfixierung, ein einfaches An- und Ablegen, Komfort im Sitzen und Lebensqualität bewirkt. Das genaue Nutzen-Risiko-Verhältnis muss ermittelt, diskutiert und schließlich akzeptiert werden. Größere prospektive Studien mit Patienten mit vaskulär bedingten Amputationen sind derzeit in hohem Maße wünschenswert.
Für die Autoren:
Dr Hendrik Van de Meent, MD, PhD
Radboud University Medical Centre
Department of Rehabilitation
6500 HB Nijmegen, Niederlande
henk.vandemeent@radboudumc.nl
Begutachteter Beitrag/reviewed paper
van de Meent H., Leijendekkers R. A., Warlé M. C., Frölke J. P. M. Knochenverankerte osseointegrierte Prothesen für Patienten mit Oberoder Unterschenkelamputation. Orthopädie Technik, 2019; 70(8): 42–46
| Einschlusskriterien: | Ausschlusskriterien: |
|---|---|
Osseointegration ist indiziert, wenn mindestens einer der folgenden Punkte mit Ja beantwortet wird:
|
|
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Hagberg K, Brånemark R, Hägg O. Questionnaire for Persons with a Transfemoral Amputation (Q‑TFA): initial validity and reliability of a new outcome measure. J Rehabil Res Dev, 2004; 41 (5): 695–706
- Van de Meent H, Hopman MT, Frölke JP. Walking ability and quality of life in subjects with transfemoral amputation: a comparison of osseointegration with socket prostheses. Arch Phys Med Rehabil, 2013; 94 (11): 2174–2178
- Van de Meent H, Hopman MT, Frölke JP. Walking ability and quality of life in subjects with transfemoral amputation: a comparison of osseointegration with socket prostheses. Arch Phys Med Rehabil, 2013; 94 (11): 2174–2178
- Al Muderis M, Khemka A, Lord SJ, Van de Meent H, Frölke JP. Safety of Osseointegrated Implants for Transfemoral Amputees: A Two-Center Prospective Cohort Study. J Bone Joint Surg Am, 2016; 98 (11): 900–909
- Dwars BJ, van den Broek TA, Rauwerda JA, Bakker FC. Criteria for reliable selection of the lowest level of amputation in peripheral vascular disease. J Vasc Surg, 1992; 15 (3): 536–542
- Adera HM, James K, Castronuovo JJ Jr, Byrne M, Deshmukh R, Lohr J. Prediction of amputation wound healing with skin perfusion pressure. J Vasc Surg, 1995; 21 (5): 823–828
- Leijendekkers RA, van Hinte G, Nijhuis-van der Sanden MW, Staal JB. Gait rehabilitation for a patient with an osseointegrated prosthesis following transfemoral amputation. Physiother Theory Pract, 2017; 33 (2): 147–161
- Leijendekkers RA, van Hinte G, Frölke JP, van de Meent H, Atsma F, Nijhuis-van der Sanden MW, Hoogeboom TJ. Functional performance and safety of boneanchored prostheses in persons with a transfemoral or transtibial amputation: a prospective one-year follow-up cohort study. Clin Rehabil, 2019; 33 (3): 450–464
- Al Muderis M, Khemka A, Lord SJ, Van de Meent H, Frölke JP. Safety of Osseointegrated Implants for Transfemoral Amputees: A Two-Center Prospective Cohort Study. J Bone Joint Surg Am, 2016; 98 (11): 900–909
- Van de Meent H, Hopman MT, Frölke JP. Walking ability and quality of life in subjects with transfemoral amputation: a comparison of osseointegration with socket prostheses. Arch Phys Med Rehabil, 2013; 94 (11): 2174–2178
- Leijendekkers RA, van Hinte G, Frölke JP, van de Meent H, Atsma F, Nijhuis-van der Sanden MW, Hoogeboom TJ. Functional performance and safety of boneanchored prostheses in persons with a transfemoral or transtibial amputation: a prospective one-year follow-up cohort study. Clin Rehabil, 2019; 33 (3): 450–464
- Dillingham TR, Pezzin LE. Rehabilitation setting and associated mortality and medical stability among persons with amputations. Arch Phys Med Rehabil, 2008; 89 (6): 1038–1045
- Fortington LV, Rommers GM, Postema K, van Netten JJ, Geertzen JH, Dijkstra PU. Lower limb amputation in Northern Netherlands: unchanged incidence from 1991–1992 to 2003–2004. Prosthet Orthot Int, 2013; 37 (4): 305–310
- Pohjolainen T, Alaranta H, Kärkkäinen M. Prosthetic use and functional and social outcome following major lower limb amputation. Prosthet Orthot Int, 1990; 14 (2): 75–79
- Gauthier-Gagnon C, Grisé MC, Potvin D. Predisposing factors related to prosthetic use by people with a transtibial and transfemoral amputation. J Prosthet Orthot, 1998; 10: 99–109