Das Krankheitsbild Lipolymphödem ist erst seit einigen Jahren als solches anerkannt worden und hat in der pathologisch-anatomischen Literatur bislang nur wenig Beachtung gefunden. Földi 1 definiert es als „eine chronische, vorwiegend Frauen betreffende, schwerwiegende Erkrankung, die mit einer monströsen, symmetrischen (‚reithosenartigen‘) Fettgewebevermehrung einhergeht, beginnend im Bereich der Beckenkämme und bis zu den Knöcheln reichend“ (S. 306 ff). Des Weiteren werden von Földi verschiedene dazugehörige Merkmale beschrieben: „Häufig finden sich ein abendliches oder orthostatisches Ödem, eine vermehrte Schmerzempfindlichkeit, Neigung zu Blutungen bei Minimaltraumen, eine Gehbehinderung infolge der Fettgewebszunahme, eine reduzierte Elastizität und erhöhte Dehnbarkeit der Haut und Hormonstörungen des hypophyseal-thyreoidalen oder hypophyseal-ovariellen Hormonkreises.“ Zur Abgrenzung sagt der Autor weiterhin: „Die Grenze zwischen dem reinen Lipödem und dem Lipolymphödem ist fließend. Das eine Krankheitsbild geht in das andere im Laufe der Zeit über …“ (S. 307).
Therapie Lipolymphödem
Eine eingehende Diagnostik muss einer Therapie vorausgehen. Dementsprechend betonen Reich-Schupke und Stücker 2: „Am Anfang steht eine sorgfältige Diagnostik, um Differentialdiagnosen ausschließen zu können, nach Anamnese, klinische Inspektion und Palpation sowie mit einer anschließenden Ausschlussdiagnostik von weiteren möglichen Ödemursachen“ (S. 37).
Der weitere Verlauf wird im Folgenden exemplarisch an einem Fallbeispiel dargestellt. Frau G. meldet sich telefonisch für manuelle Lymphdrainage (MLD) in einer Praxis für lymphologische Physiotherapie an. Die Therapeutin muss über eine entsprechende Zusatzausbildung in lymphologischer Physiotherapie/Komplexer Entstauungstherapie verfügen. Meist wird den Patienten gegenüber nur die MLD erwähnt und nicht oder selten von der lymphologischen Physiotherapie (LPT) oder komplexen Entstauungstherapie (KPE) gesprochen. Aus diesem Grunde ist es wichtig, dass schon bei diesem ersten telefonischen Kontakt darauf hingewiesen wird, dass sich die Behandlung aus mehreren Komponenten zusammensetzt. Darüber hinaus ist es sinnvoll, zuerst einen einzelnen Termin zu einer sogenannten Informationssitzung zu vereinbaren.
Die Informationssitzung
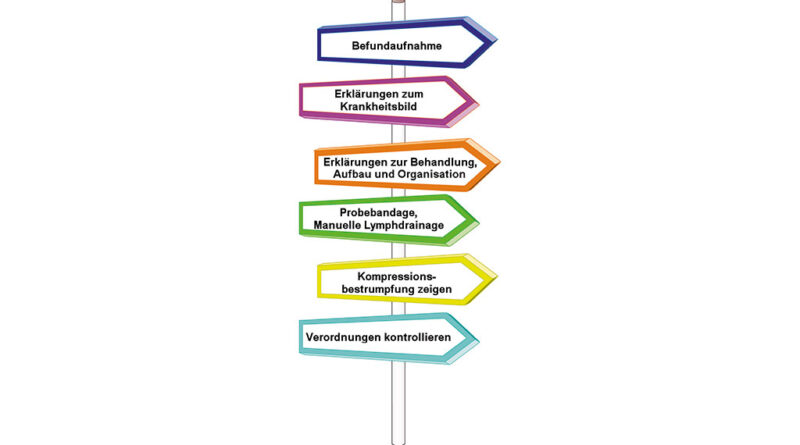
Der Termin wird so geplant, dass genügend Zeit – mindestens eine Stunde – zur Verfügung steht. Die Informationssitzung dient als erster persönlicher Kontakt mit der Patientin. Die Informationssitzung (Abb. 1) beinhaltet die physiotherapeutische Befundaufnahme, Erklärungen zum Krankheitsbild und dem Lymphsystem, Erklärungen zum Behandlungsaufbau und deren Wirkungsweise sowie der Organisation der Therapie, eine Probebandage und als Testbehandlung einen Auszug einer manuellen Lymphdrainage, Information über die anschließende Kompressionsbestrumpfung und die Kontrolle der nötigen Verordnungen, um einen reibungslosen Ablauf bis zur Abrechnung mit den Versicherungen zu ermöglichen. Diese ist bei einer ersten Behandlungsserie unabdingbar.
Befundaufnahme
Die Befundaufnahme erfolgt in der Informationssitzung. Zur Befundaufnahme in der LPT gehören die Anamnese, Inspektion, Umfangmessungen zur Verlaufskontrolle und Fotos zur Dokumentation. In der physiotherapeutischen Befundaufnahme wird die Anamnese erhoben, subjektive Empfindungen und tägliche Aktivitäten erfragt. Im hier beschriebenen Fallbeispiel handelt es sich um eine Patientin, die mit ihrem Ehemann zusammen einen Bergbauernbetrieb führt. Dies bedeutet, dass viele Arbeiten wie Mähen und Heu einbringen von Hand ausgeführt werden müssen. Die „dicken Beine“ begleiten die Patientin seit ihrer Jugendzeit und haben kontinuierlich im Umfang zugenommen sowie in der Druck- als auch in der Berührungsempfindlichkeit.
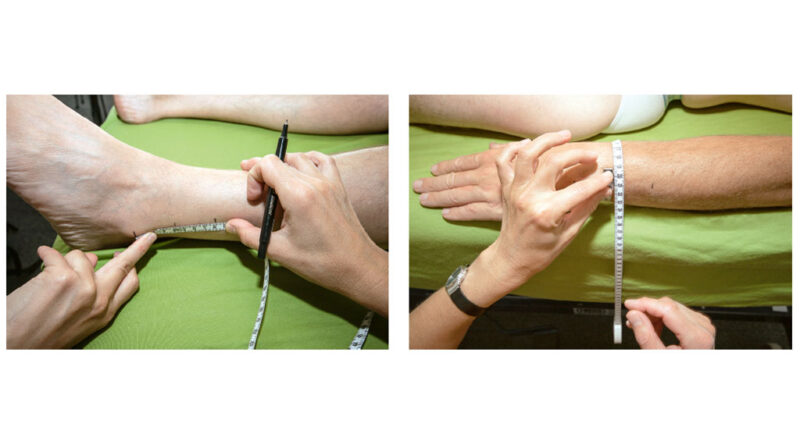
Die Umfänge werden an beiden Beinen ab den Malleolen in einem Abstand von 4 cm gemessen, diese anschließend in Volumen umgerechnet. Bei einem Arm würden die Umfänge ab dem Epicondylus lateralis ebenfalls in einem Abstand von 4 cm gemessen. Fotos werden von allen vier Seiten am Ende der Informationssitzung aufgenommen (Abb. 2a u. b).
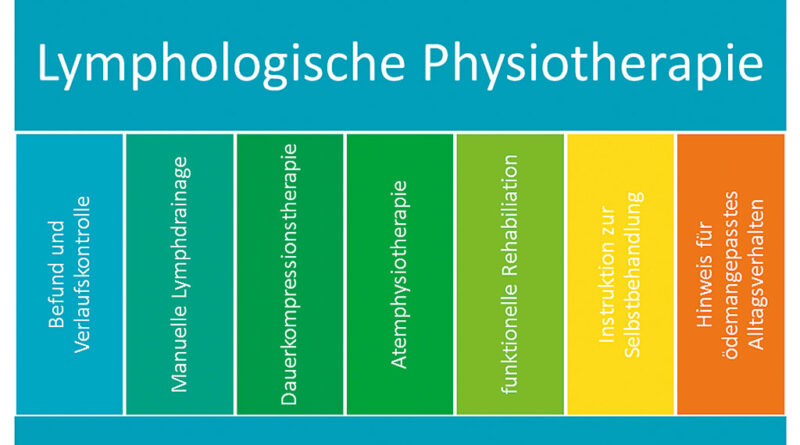
Die LPT setzt sich aus sieben gleichwertigen Pfeilern zusammen (Abb. 3). Neben der MLD sind hauptsächlich die Dauerkompressionsbandage und im Anschluss die Kompressionsbestrumpfung für den Therapieerfolg verantwortlich. Um die gewünschte Compliance der Patientin zu erhalten, ist es wichtig, dass sie vollumfänglich informiert wird. Dazu gehören ebenfalls Themen wie die Selbstbandage, ein ödem-angepasstes Alltagsverhalten und die gewünschte Aktivität mit der Kompressionsbandage und der Kompressionsbestrumpfung.
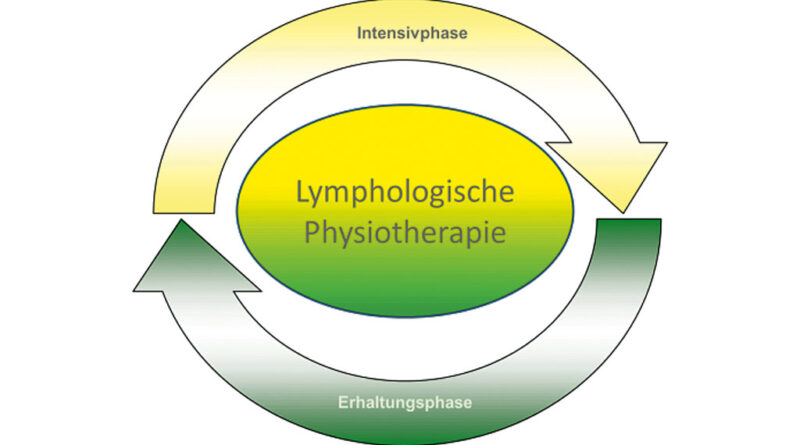
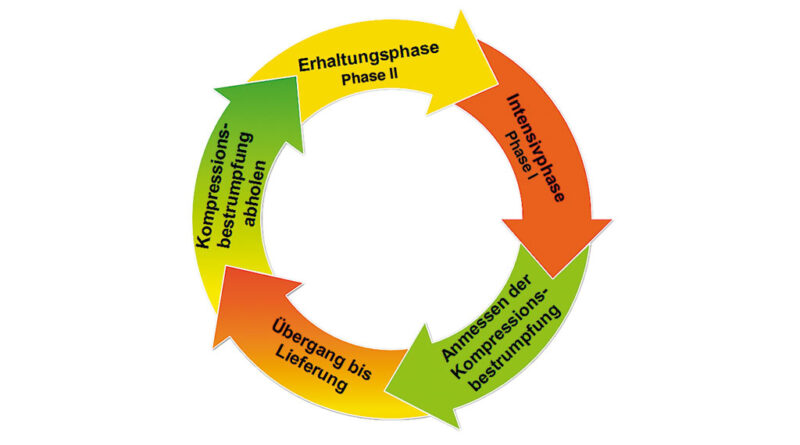
Die Patientin wird darüber aufgeklärt, dass die LPT eine Zwei-Phasen-Therapie ist, die sich in eine Intensivphase und eine Erhaltungsphase gliedert (Abb. 4). Der Ablaufzyklus der Zwei-Phasen-Therapie startet mit der Intensivphase. Diese dauert insgesamt zwei bis drei Wochen. Anschließend folgt die Erhaltungsphase (Phase II), die sich über die restlichen elf Monate des Jahres erstreckt. In dieser Zeit wird nach Bedarf mit MLD und Kompressionsbandage behandelt. Die Kompressionsbestrumpfung nach Maß wird täglich getragen (Abb. 5).
Die Intensivphase
Während der Intensivphase kommt die Patientin täglich (montags bis freitags) in die Behandlung, welche sich aus MLD, Hautpflege und Kompressionsbandage zusammensetzt. Die Kompressionsbandage wird bis zum nächsten Termin getragen. Sie darf nur entfernt werden, wenn Schmerzen oder Symptome einer Durchblutungsstörung auftreten. Sollte dies der Fall sein, meldet sich die Patientin in der Praxis, damit – wenn möglich – am selben Tag neu bandagiert werden kann. Zu den weiteren Terminen erscheint die Patientin immer eine Stunde früher in der Praxis. Dies erlaubt es, die Kompressionsbandage vor Ort abzunehmen, zu duschen, die Hautpflege mit einer ph-neutralen Hautcreme vorzunehmen, und diese einziehen zu lassen. Zu den Qualitätsstandards einer lymphologischen Praxis gehört, dass eine Dusche vorhanden ist, sich die Patientin in Ruhe auf die Behandlung vorbereiten kann und Getränke bereit stehen.
Um mit den knappen Zeitressourcen auszukommen, ist es in der ambulant durchgeführten Therapie notwendig, dass jede Patientin über zwei Bandagematerial-Sets verfügt. Dadurch kann das abgenommene Material eingepackt werden, zu Hause gegebenenfalls gewaschen und aufgerollt werden. Bandagiert wird an diesem Tag mit dem zweiten Bandagematerial-Set.
Die Probebandage dient zu Illustrations- und Informationszwecken und wird dazu vom Fuß bis zum Knie angelegt. Dabei werden die Wirkungsweise der verschiedenen Schichten und Materialien sowie der gesamten Kompressionsbandage erläutert. Der wichtigste und wohl am schwierigsten zu vermittelnde Aspekt ist, dass die Wirkung der Kompressionsbandage nur bei Aktivität der Muskulatur vollständig erreicht wird. Es ist demzufolge zwingend notwendig, dass sich die Patientin mit ihren Kompressionsbandagen im Alltag normal bewegt, regelmäßig spazieren geht und ihr Heimprogramm mit den Kompressionsbandagen durchführt.
Ebenfalls klärt sich dadurch, dass größere Schuhe und weitere Hosen bei einer Kompressionsbandage der unteren Extremität – wie hier im Beispiel – für die Zeit der Intensivphase benötig werden. Dasselbe gilt für Pullover, Jacken etc. bei Kompressionsbandagen der oberen Extremität. Bei den Schuhen werden ca. zwei Schuhgrößen mehr benötigt, um einen sicheren und schmerzfreien Gang zu ermöglichen. Dazu eignen sich Turnschuhe oder die Bandage-/Gipsschuhe mit Klettverschlüssen, die sich zum An- und Ausziehen als praktisch erwiesen haben. Die Probekompressionsbandage bleibt für die restliche Zeit der Informationssitzung am Bein.
Anschließend wird ein Ausschnitt aus einer MLD durchgeführt. Begleitend werden der Aufbau der Behandlung, der Aufbau sowie die Funktion des Lymphgefäßsystems erklärt. Die ruhige Zeit der MLD kann genutzt werden, um weitere Fragen der Patientin beantworten zu können. In der anschließenden Erhaltungsphase wird die Patientin eine Kompressionsbestrumpfung tragen. Es ist hilfreich, wenn in der lymphologischen Praxis zu diesem Zwecke ein „Vorführmodell“ vorhanden ist. Bei der Abnahme der Probebandage zeigen sich häufig erste kleine objektive Veränderungen. Wie auch das subjektive Empfinden mit und ohne Kompressionsbandage sind sie ein wichtiges Erlebnis und eine gute Unterstützung bei der Motivation zum Start der Intensivphase.
Zum Abschluss der Informationssitzung werden alle nötigen Verordnungen auf Vollständigkeit kontrolliert, die Termine der Intensivphase geplant sowie ein provisorischer Termin mit dem Sanitätshaus zum Anmessen der Kompressionsbestrumpfung vereinbart und klar abgesprochen, wer die Schuhe für die Intensivphase besorgt. Die Intensivphase sollte so geplant sein, dass keine Abwesenheiten auf beiden Seiten vorhanden sind, und keine wichtigen Termine, an denen Frau G. keine Kompressionsbandage tragen möchte, in diese Zeit hineinfallen. In der Zeit zwischen der Informationssitzung und der Intensivphase – was häufig auch einige Wochen sein kann – ist eine Kontaktaufnahme seitens der Patientin jederzeit möglich. Dies ist wichtig, da während des ersten Termins sehr viele Informationen auf die Patientin eingeprasselt sind, so dass es oft Anschlussfragen gibt. Auch wenn vieles schriftlich festgehalten wird, tauchen häufig bei der privaten Organisation wie Fahrdienst, Arbeitsplatz u. v. m. für die Zeit der Intensivphase Unklarheiten oder Probleme auf. Diese sollten im Vorfeld geklärt und gelöst werden.
Kompressionsbestrumpfung
Ungefähr 14 Tage nach Start der Intensivphase folgt als nächster Schritt das Anmessen der Kompressionsbestrumpfung. Am Tag vor dem Besuch des Sanitätshauses sollte ein Telefonat erfolgen von der Therapeutin an die anmessende Person im Sanitätshaus. Um eine optimale Kompressionsbestrumpfung anmessen zu können, sind Informationen aus der Intensivphase notwendig. Ausschlaggebend sind die Compliance, wie „hart“ bandagiert werden konnte, wo Zusatzpolster eingesetzt wurden oder wo Aktivpolster nötig waren, und nun Taschen für diese in die Kompressionsbestrumpfung eingearbeitet werden sollten.
Der Termin zum Anmessen sollte am Morgen stattfinden. Die Patientin erscheint bandagiert im Sanitätshaus, dort wird die Kompressionsbandage abgenommen, die Kompressionsbestrumpfung angemessen und durch die Patientin (als Selbstbandage) oder mithilfe der anmessenden Person wieder bandagiert. Während dieses Termins im Sanitätshaus werden die verschiedenen möglichen Materialien für eine flachgestrickte Kompressionsversorgung vorgestellt, und es wird schon einmal über die Pflege und das Handling der Kompressionsbestrumpfung informiert.
Grundsätzlich sollten beim Lipolymphödem ausschließlich Flachstrickversorgungen angemessen werden. Wichtig ist, dass bei einer Erstversorgung in diesem Moment nur eine Bestrumpfung bestellt wird. So können bei einer weiteren Versorgung noch nötige Anpassungen vorgenommen werden. Diese Anpassungen könnten Umfänge, Längen, Haftbänder oder Pelotten sein.
Je nach Herstellerfirma dauert es nun fünf bis zehn Tage, bis die Kompressionsbestrumpfung im Sanitätshaus abholbereit ist. Bis dahin kommt die Patientin weiterhin zur lymphologischen Physiotherapie und trägt die Kompressionsbandage über 24 Stunden. Bei Eintreffen der Kompressionsbestrumpfung nimmt das Sanitätshaus Kontakt mit der Patientin auf und vereinbart einen Termin, um diese abzuholen. Bei der Abgabe der Kompressionsbestrumpfung wird Frau G. das Handling zum An- und Ablegen derselben gezeigt und mit ihr geübt. Sie erhält ebenfalls eine Dokumentation mit Hinweisen und Tipps zur Pflege, Tragedauer und Behandlung von eventuellen Schäden, die durch Verschleiß und unsachgemäßes Handling auftreten können.
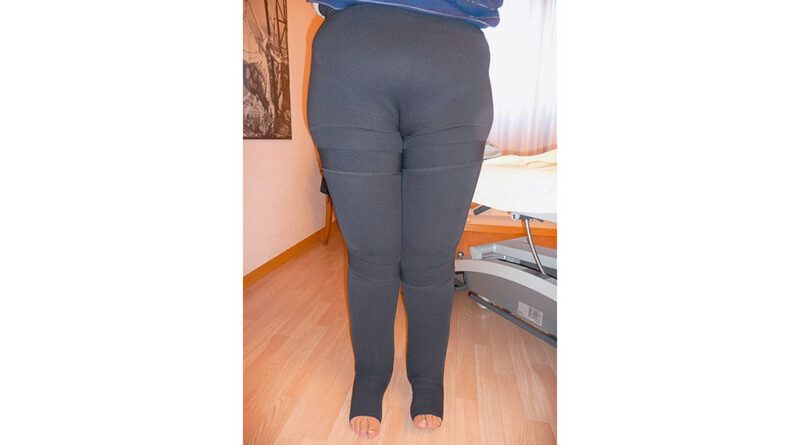
Nun trägt Frau G. die Kompressionsbestrumpfung – in ihrem Falle eine Strumpfhose mit Pelotten an den Malleolen in der KK III. Zur Erhöhung der Kompression an der medialen Seite des Knies und an den Malleolen trägt sie darüber versuchsweise eine Kniemanschette und einen Kompressionsstrumpf AD. Die Kniemanschette und die Unterschenkelstrümpfe trägt Frau G. nur zu Hause (Abb. 6).
Erhaltungsphase
Werden nach zwei Wochen keine Probleme wie Einschneiden, Rutschen oder ähnliches an der Kompressionsbestrumpfung festgestellt, wird die zweite Bestrumpfung bestellt. So kann auf eine Volumenveränderung des Ödems während der Übergangszeit, Rutschtendenzen mittels weiterer Haftbandabschnitte, Fußlängen-Anpassungen bei Halluxzehen eingegangen und die zweite Bestrumpfung sofort angepasst werden. Bei Frau G. konnte die zweite Kompressionsbestrumpfung genau gleich bestellt werden. Ist nun der Zyklus der Intensivphase und Anmessen der Kompressionsbestrumpfung vorüber, erfolgt ein schriftlicher Abschlussbericht an den verordnenden Arzt. Darin werden die Volumenveränderungen in Milliliter während der Intensivphase, der Verlauf der Behandlung und die Resultate dargestellt, beiliegend erhält der Arzt die Volumenberechnungen und die Fotodokumentation Vorher-Nachher und mit Kompressionsbestrumpfung. Die Übergabe der Fotodokumentation darf nur mit schriftlicher Genehmigung der Patientin erfolgen.
Der Zeitpunkt für die nächste Intensivphase anschließend an die elfmonatige Erhaltungsphase wird bereits am Ende der ersten Intensivphase vereinbart. So kann sich Frau G. darauf einstellen. Während der gesamten Erhaltungsphase erscheint Frau G. alle drei bis vier Wochen zur LPT; in den ersten Jahren kam sie alle zwei Wochen zur Therapie. Der Schwerpunkt der Therapie liegt auf der MLD. Frau G. trägt danach die Kompressionsbestrumpfung.
Die Therapie des Lipolymphödems ist nur in einem interdisziplinären Netzwerk aus Ärzten, Therapeuten, Sanitätshäusern und der Industrie optimal zu meistern.
Die Autorin:
Corinne Weidner
Kreuzstraße 2
CH – 3945 Gampel/VS
corinne.weidner@human-care.ch
Begutachteter Beitrag/Reviewed paper
Weidner C. Interdisziplinäre, ambulante Versorgung einer Lipolymphödem-Patientin – Ein Fallbeispiel. Orthopädie Technik, 2013; 64 (5): 48–53
- Easypreg – ein Faserverbundwerkstoff zum Tiefziehen — 9. März 2026
- Konservative Versorgung einer adulten Skoliose mit einem modularen Bausatz – ein Versorgungsbeispiel — 6. März 2026
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026