Einleitung
Im Handwerk der Orthopädie-Technik werden individuelle Lösungen zur bestmöglichen Rehabilitation entwickelt. Nachdem behandelnde Ärzte und Kostenträger ein Hilfsmittel verschrieben bzw. genehmigt haben, setzt der Orthopädie-Techniker im Versorgungsprozess mit individualisierten Hilfsmitteln sein Fachwissen für eine optimale Versorgung ein. Neben der fachlichen Beratung sowie der Anfertigung und Anpassung des Hilfsmittels stellt er einen langfristigen Ansprechpartner des Patienten dar, der diesem beratend und betreuend zur Seite steht.
Bei individuellen körpernahen Hilfsmitteln ist die vom Orthopädie-Techniker durchgeführte Maßabnahme ein entscheidender Schritt für eine adäquate Passform und damit die Funktion des Hilfsmittels, dessen Komfort und letztendlich die Patientenzufriedenheit. Herkömmlicherweise werden dazu analoge Messmittel verwendet; gegebenenfalls wird ein Gipsabdruck angefertigt. Zur Steigerung der Genauigkeit sowie zur Verringerung der Patientenbelastung halten zunehmend optische (3D-)Scanner Einzug in die Orthopädie-Technik. Für Anwendungen, bei denen eine Kenntnis der Lage anatomischer Strukturen unter der Haut notwendig ist, reicht ein optischer Scan jedoch nicht aus. Deshalb wurde ein neues Messsystem für eine instrumentierte haptische Erfassung von Körpermaßen entwickelt. Der hier dargestellte Prototyp des Systems wurde für die Maßabnahme bei der Fertigung transfemoraler Prothesenschäfte optimiert.
Stand der Technik
Der Komfort einer Beinprothese wird im Wesentlichen durch den Schaft bestimmt. Neben Bauform und Materialien ist vor allem die individuell an den Patienten angepasste Geometrie entscheidend. In der Versorgungspraxis und in der Forschung gibt es verschiedene Ansätze zur Abnahme der Patientenmaße.
In der traditionellen Technik werden mit einfachen Messmitteln wie Maßbändern und Schiebelehren Körpermaße manuell abgenommen. Für die Anpassung notwendige unter der Haut liegende Strukturen wie Sitzbein oder Adduktorensehne werden zuerst ertastet. Beim Anlegen des Messwerkzeuges wird teilweise die Hilfe des Patienten benötigt, um die zuvor lokalisierten Strukturen korrekt zu vermessen. Zur Erfassung der äußeren Stumpfgeometrie wird zusätzlich mit Gipsbandagen ein Abdruck vom Stumpf angefertigt. Durch Ausgießen des Abdrucks mit Gips wird ein Positivmodell erstellt, das durch manuelle Bearbeitung in die Zweckform des späteren Schaftes umgewandelt wird. Der Schaft wird anschließend durch Tiefziehen auf dem Modell erstellt. Die Maßabnahme mit analogen Messmitteln hat allerdings nur eine begrenzte Genauigkeit; abhängig vom vermessenden Techniker können die Maße schwanken. Deshalb wird die anschließende Fertigung üblicherweise auch von Letzterem durchgeführt.
Ein ebenfalls in der Praxis etablierter Prozess ist die Servicefertigung. Nach der Erfassung der vom Hersteller vorgegebenen Maße durch den Orthopädie-Techniker wird der Schaft durch digitales Skalieren von Standardmodellen gefertigt. Die Maßerfassung kann – wie bei der traditionellen Technik – mit analogen Messmitteln erfolgen; der Gipsabdruck wird im Allgemeinen durch einfache Umfangsmaße ersetzt. Zunehmend hält der optische Scan als Abformungstechnik Einzug. Mit diesem Verfahren können die äußere Stumpfgeometrie und die Oberflächenbeschaffenheit erfasst werden. Dies kann beispielsweise bei einer transtibialen Versorgung ausreichend sein – hier können sogar wenige Fotos eines Stumpfes genügen 1. Im Fall einer transfemoralen Versorgung sind jedoch Informationen über tieferliegende anatomische Strukturen wie Sitzbeinlage oder Ramuswinkel erforderlich.
Deshalb existieren Ansätze, den optischen Scan mit anderen Messmethoden zu ergänzen. Die Firma Pohlig stellt eine Kombination aus optischem Scan und Ultraschall vor 2, während Colombo et al. 3 ein Verfahren aufzeigen, in dem ein optischer Scan mit Magnet-resonanztomografie (MRT) und Computertomografie (CT) gekoppelt wird. Der Einsatz dieser Verfahren macht allerdings speziell geschultes medizinisches Personal erforderlich; MRT und CT sind zudem äußerst kostspielig.
Anforderungen an das neue Messsystem
Gespräche mit Orthopädie-Technikern sowie Beobachtungen der Abformung und Maßabnahme von Oberschenkelstümpfen zeigten die Unzulänglichkeiten aktueller Vorgehensweisen auf. Nutzerzentriert wurde nach einer Möglichkeit gesucht, die Expertise des Orthopädie-Technikers zu nutzen und ihn in seiner Tätigkeit zu unterstützen. Deshalb wurde ein neues Messsystem für eine instrumentierte haptische Erfassung von Körpermaßen entwickelt, das direkt in den bestehenden Versorgungsprozess integriert werden kann. Im Folgenden wird der Begriff „instrumentiert haptisch“ vereinfachend zu „haptisch“ abgekürzt.
Zur Erfassung der Oberflächen- und Positionsdaten tieferliegender Strukturen sollte die Messung so vereinfacht werden, dass sie von einem einzelnen Anwender ohne Mithilfe des Patienten durchführbar ist. Hierbei wird der qualifizierte Spezialist nutzerzentriert und prozessorientiert technologisch unterstützt, sodass die Messwerte – ohne Nutzung weiterer Werkzeuge – in einem Bezugssystem dargestellt und dokumentiert werden können. Die Werte stehen dann für die Dokumentation und Fertigung der Hilfsmittel zur Verfügung. Zusätzlich wurde angestrebt, eine objektive Möglichkeit der Gewebezustandsbeurteilung zu integrieren. Zur Erfüllung dieser Anforderungen wurde das haptische Messsystem aufgebaut und eine prototypische Software implementiert.
Messtechnik
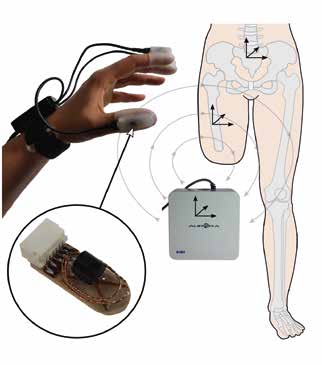
Das Messsystem des haptischen Scanners (Abb. 1) basiert auf der Technik elektromagnetischer Trackingsysteme, wie sie in der Chirurgie zur intraoperativen Navigation verwendet werden. Herzstück ist ein elektromagnetischer Feldgenerator. Innerhalb dieses limitierten Messvolumens können über die hervorgerufene Induktion Position und Orientierung kleiner Sensorspulen ermittelt werden. Verwendet wird das System „Aurora“ der Firma Nor-thern Digital. Das Messvolumen beträgt ca. 50 × 50 × 50 cm; die verwendeten Sensorspulen haben eine Größe von 0,8 × 11 mm. Eine einzelne Spule misst die Position und die Orientierung der Sensorachse (5DoF-Sensor; DoF = „Degrees of Freedom“). Um den letzten Freiheitsgrad – die Rotation um die Sensorachse – zu ermitteln, werden zwei Spulen kombiniert (6DoF-Sensor). Das aktuell verwendete System erlaubt den Anschluss von bis zu 24 5DoF- bzw. 12 6DoF-Sensoren.
Messsensoren
Das System selbst besitzt keine haptischen Sensoren; stattdessen wird durch die Instrumentierung der Hände des Anwenders dessen Tastsinn genutzt. Zu diesem Zweck wurden in mehreren Iterationsschritten instrumentierte Fin-gerlinge entwickelt. Durch Verwendung einzelner Fingerlinge anstelle eines voll instrumentierten Handschuhs ist das System sehr flexibel in der Anpassung an verschiedene Handgrößen und Fingerdurchmesser. Die Fingerlinge bestehen aus Silikon, um eine leichte Reinigung zu ermöglichen. Die Sensoren sind oben auf den Fingern positioniert (Abb. 1). Durch diese Bauform sind die Fingerlinge robust, und der Tastsinn wird wenig beeinflusst. Da 6DoF-Sensoren verwendet werden, kann ein beliebiger Messpunkt auf dem Finger kalibriert werden. Der intuitive Messpunkt befindet sich auf der Unterseite des distalen Fingerglieds. Die Kalibrierung wird unter Last durchgeführt, um die Deformierung des Fingers im Anwendungsfall zu simulieren.
Referenzsensoren
Neben den Messsensoren an den Fingern werden zusätzlich Referenzsensoren am Patienten benötigt, um Patientenbewegungen während der Messung mathematisch eliminieren zu können. Dazu wird ein 6DoF-Sensor im Sakralbereich am Becken angekoppelt. Am Oberschenkel ist eine positionsstabile Anbringung eines Sensors aufgrund der Weichteildeckung schwierig, sodass aus einer Vielzahl prinzipiell redundanter Sensoren ein stabiles virtuelles Referenzsystem berechnet wird. Sechs 5DoF-Sensoren werden dabei beliebig auf der Stumpfoberfläche verteilt und gestörte bzw. mechanisch verschobene Sensoren automatisch aus der Berechnung ausgeschlossen.
Software
Die Software leitet nutzerzentriert durch den Abformprozess. Erfahrene Orthopädie-Techniker können ihre gewohnte Vorgehensweise nachbilden; unerfahrene Anwender können mit eingepflegten Informationen und Anweisungen unterstützt werden. Die Software bietet neben der automatischen Dokumentation der Messwerte auch den Vorteil der Qualitätssicherung durch einen dokumentierten Ablauf der Messung. Zu Beginn jeder Messreihe wird ein Patientenkoordinatensystem festgelegt und die zu vermessenden Körperteile zueinander ausgerichtet. Alle weiteren Messdaten werden danach im Patientenkoordinatensystem im ausgerichteten Zustand dargestellt. Die Aufzeichnung sowohl einzelner Punkte als auch von Punktewolken ist möglich. Die Messdaten werden entsprechend dem ausgewählten Abformprotokoll verarbeitet. Neben der visuellen Darstellung der Messdaten und berechneten Objekte (z. B. Punkte, Oberflächen oder Körperachsen) werden alle gewünschten Parameter (z. B. Abstände, Winkel) ausgegeben.
Überprüfung des Messsystems
Theoretische Genauigkeit und Störeinflüsse
Die theoretische Genauigkeit des Aurora-Systems liegt im Submillimeterbereich. Der Hersteller gibt für 6DoF-Sensoren eine Positionsgenauigkeit von 0,48 ± 0,88 mm und eine Orientierungsgenauigkeit von 0,3 ± 0,48° an 4. Für die Fingerlinge wird nicht der sensoreigene Messpunkt, sondern ein kalibrierter Punkt auf dem Fingerling verwendet, der während einer Messung mit Hilfe der aktuell erfassten Orientierung und eines statischen Kalibriervektors in Echtzeit berechnet wird. Dadurch gehen sowohl Positions- als auch Orientierungsmessfehler in die Absolutposition des Messpunktes ein. Bei der Umrechnung in patientenbezogene Daten mit Hilfe der Referenzsensoren beeinflussen auch Messfehler der Referenzsensoren die Gesamtgenauigkeit. In der Anwendungspraxis gibt es weitere Störeinflüsse, beispielsweise von peripheren Geräten verursachte elektromagnetische Störfelder und ferromagnetische Materialien im Messfeld 5. Einen großen Einfluss auf die Genauigkeit hat der Abstand der Sensoren zum Feldgenerator durch die niedrigere Feldstärke im äußeren Messbereich. Die erreichbare Genauigkeit des haptischen Scanners kann auch durch die Fähigkeit des Benutzers, den Messpunkt auf dem Fingerling reproduzierbar zu treffen, sowie durch die Verformung des Fingers bei der Messung beeinflusst werden. Inwieweit sich diese Einflüsse in einer für die Anwendung relevanten Größenordnung auswirken, wurde mit nachfolgend beschriebenen Genauigkeitsuntersuchungen ermittelt.
Genauigkeit in der Anwendung: Punktvermessung
Die Untersuchung der Reproduzierbarkeit und der Genauigkeit der Erfassung von Messpunkten fand unter Verwendung eines Messbrettes mit acht verschiedenen Messobjekten statt (Abb. 2). Die Objekte sind unterschiedlich stark ausgeprägte runde oder spitze Erhebungen sowie Senken. Für die Messungen wurde mittig auf dem Brett ein Referenzsensor befestigt, um eine Bewegung des Messbrettes zu erlauben und zusätzlich in der Datenaufbereitung dem Anwendungsfall zu entsprechen. Das Messbrett lag bei allen Messungen eben auf einem Tisch in geringem Abstand zum darunter positionierten Feldgenerator.
Im ersten Schritt wurden die exakten Positionen der Messobjekte mit einem Instrument mit präziser Messspitze (Pointer, Abb. 2) ermittelt, um diese später als Bezugswerte zu nutzen. Anschließend wurde das Messbrett mit einer 2 cm dicken Schaumstoffschicht abgedeckt und durch neun Probanden mit instrumentiertem Zeigefinger haptisch vermessen. Sowohl die Pointer-Messungen als auch die haptischen Messungen wurden jeweils fünfmal wiederholt. Die Messergebnisse sind Grundlage für die Berechnung der optimalen Kalibriervektoren. Diese erlauben eine Umrechnung von Sensor- auf Messposition. Aus den Messungen lassen sich die individuelle Wiederholgenauigkeit und die absolut erreichbare Genauigkeit in der Horizontalebene ermitteln. Die Ergebnisse sind in Tabelle 1 dargestellt. In Anbetracht der eingangs beschriebenen vielen Einflussfaktoren und vielfältigen Fehlermöglichkeiten ist die Wiederholgenauigkeit der haptischen Messungen sehr gut. Sie unterscheidet sich im Mittelwert um weniger als einen Millimeter von der als optimal angenommenen Messung mit dem Pointer. Dies zeigt, dass ein Anwender mit instrumentiertem Fingerling in der Lage ist, ein und denselben Punkt reproduzierbar zu treffen. Die geringe Streuung des horizontalen Messfehlers zeigt zudem einen geringen Einfluss der Geometrie der Messobjekte.
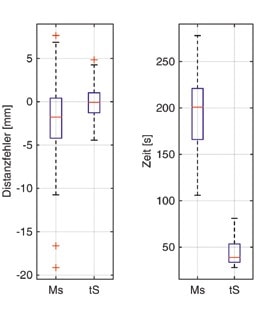
Zur Bewertung der Messgenauigkeit wurde die mit dem haptischen Scan erreichte Genauigkeit mit der einer analogen Messmethode verglichen. Da mit herkömmlichen Methoden absolute Positionen nur schwer bestimmbar sind, wurden dazu die Abstände zwischen den Objekten verwendet. Diese wurden einerseits aus den mit dem haptischen Scan ermittelten Positionen errechnet, andererseits von neun Probanden (ebenfalls jeweils fünfmal) mit Hilfe eines Messschiebers mit digitaler Anzeige ausgemessen. Auch hier waren die Messobjekte unter der Schaumstoffschicht verborgen und mussten von den Probanden zunächst ertastet werden. Die jeweils ermittelten Abstände wurden anschließend zu den errechneten Abständen aus den Pointer-Referenzmessungen in Bezug gesetzt. Die Ergebnisse (Abb. 3) zeigen, dass sich mit einem haptischen Scan signifikant höhere Genauigkeiten erreichen lassen als mit der herkömmlichen Messmethode. Darüber hinaus ergeben sich für das aufwendigere analoge Messverfahren – durch mehr Arbeitsschritte und einen erhöhten Dokumentationsaufwand – auch deutlich längere Zeiten zur Bestimmung der Abstände.
Genauigkeit in der Anwendung: Oberflächenvermessung
Auch wenn der Schwerpunkt der Anwendung des haptischen Scans in der Erfassung von Positionsdaten tieferliegender Strukturen besteht, wurde auch die Erfassung von Oberflächen erprobt, um gegebenenfalls auf eine zusätzliche Investition in optische Scantechnik verzichten zu können. Innerhalb einer Studie zur Anwendungsbeurteilung des Systems führten fünf erfahrene Orthopädie-Techniker insgesamt zehn haptische Oberflächenscans eines Beinphantoms aus Weichschaum durch. Sie erhielten dabei vor den Messungen eine kurze technische Einweisung; es gab jedoch kein Anwendungstraining. Bei der Erfassung der Stumpfoberfläche wurde diese entsprechend der Vorgabe des Programmablaufs systematisch in fünf Segmente eingeteilt, sodass alle Bereiche des Stumpfes gescannt wurden.
Die gemessenen Punktewolken werden durch Vorverarbeitung der Messdaten mit einem selbstentwickelten Punktefilter in eine robuste Oberflächenrekonstruktion gewandelt. Zur Beurteilung der Genauigkeit der rekonstruierten Oberflächen wurden die zehn haptischen Scans mit einem optischen Scan des Beinphantoms verglichen. Es wurden dabei die Parameter Volumen und Oberfläche sowie die mittlere und maximale Oberflächendistanz in Bezug auf den Referenzscan ausgewertet (Tab. 2).
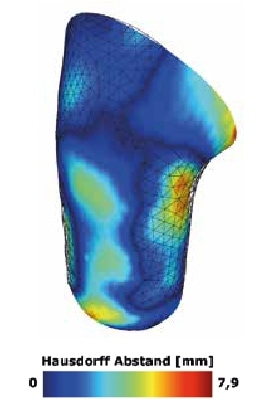
Die Parameter Volumen und Oberfläche, die für die Fertigung eines Schaftes sehr wichtig sind, werden mit hoher Genauigkeit reproduzierbar erreicht. Die Analyse der Oberflächendistanz zeigt, dass die Scans zwar überwiegend eine sehr große Kongruenz aufweisen, dass es jedoch lokal deutliche Abweichungen geben kann. Diese lokalen Abweichungen treten besonders in Bereichen starker Umfangsänderungen auf. Beispielsweise können im Übergang vom Oberschenkel zum Po Abweichungen von bis zu 10 mm entstehen (Abb. 4). Verursacht werden die Abweichungen durch die Filterung der Punktewolke, die zumeist eine starke Streuung aufweist. Dies kann durch ein mehrfaches Abtasten eines Bereichs mit unterschiedlich starkem Druck verursacht werden. Außerdem können Messfehler entstehen, wenn die Finger beim Scan den Kontakt zur Oberfläche verlieren.
Es lässt sich jedoch festhalten, dass der haptische Oberflächenscan deutlich mehr Informationen als diskrete Umfangsmessungen bietet. Die hohe Genauigkeit der ermittelten Volumina legt die Vermutung nahe, dass der Scan in seiner Genauigkeit reinen Umfangsmessungen mindestens ebenbürtig ist. Eine automatische Erfassung feiner Oberflächendetails (wie beim optischen Scan möglich) ist mit dem haptischen Messsystem nicht umsetzbar. Dafür können Bereiche auf dem Stumpf markiert werden, wenn dort zum Beispiel auf Narbengewebe Rücksicht genommen werden muss.
Optionale Erweiterungen für das System
Optischer Scan
Die zuvor beschriebene haptische Oberflächenvermessung weist bestimmte Defizite auf. Diese bestehen einerseits im Zeitaufwand und andererseits in der Tatsache, dass die Oberfläche „streiche(l)nd“ erfasst wird, was für Patienten unangenehm sein kann. Eine schnellere Erfassung der Oberfläche mit höherer Genauigkeit ließe sich durch die Erweiterung des Systems um einen optischen Scanner realisieren. Daher bietet die Software die Möglichkeit des Imports eines optischen Scans. Ein Orthopädie-Techniker kann mit etwas Übung innerhalb weniger Minuten ein Körperteil mit einem in der Hand gehaltenen optischen Scanner erfassen.
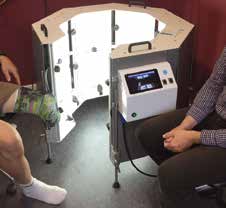
Um die benötigte Zeit für die Bilderfassung weiter zu minimieren und somit den Patientenkomfort zu erhöhen und gleichzeitig die Benutzung zu vereinfachen, wird an einem neuen System der optischen Körpererfassung gearbeitet (Abb. 5). Basierend auf dem Prinzip der Fotogrammetrie werden mehrere Fotos aufgezeichnet und zu einem digitalen 3D-Modell zusammengesetzt. Um die künftigen Systemkosten gering zu halten, werden 30 einfache Raspberry-Kameras 6 eingesetzt, die um den Patienten herum in einem Rahmen angebracht sind. Diese werden synchron ausgelöst, wodurch die Bilderfassung in 1/60 Sekunde durchführbar ist. Der große Vorteil dieser „Ein-Knopf-Scanmethode“ besteht darin, dass Aufnahmen in kurzen Zeitabständen von verschiedenen Anspannungssituationen eines Körperteils möglich werden.
Die Maßhaltigkeit des berechneten 3D-Modells liegt im Fall korrekt kali-brierter Kameras bei ± 0,5 mm. Es wird weiterhin an der Optimierung des Systems gearbeitet, da auch hier noch leichte Defizite bestehen: Aktuell ist es noch notwendig, die zu scannende Oberfläche mit einer speziellen Textur zu versehen, um zu einem akzeptablen Scanergebnis zu gelangen. Auch ist nach Datenerfassung ein manuelles Postprocessing notwendig, das einige Minuten in Anspruch nimmt.
Kraftmessung
Der haptische Scanner ermöglicht derzeit keine objektive Gewebezustandsbeurteilung. Zur Beurteilung des Stumpfgewebes wurde deshalb ein Werkzeug entwickelt, das eine einachsige Kraftmessdose mit einem 6DoF-Sensor kombiniert. Damit können stichprobenartig Kraft-Weg-Diagramme aufgezeichnet und automatisch der genauen Lage auf dem Stumpf zugeordnet werden. In welchem Umfang aus den einfachen Kraft-Weg-Diagrammen auf Gewebeeigenschaften geschlossen werden kann, wird zurzeit erprobt. Gleichzeitig kann das Werkzeug benutzt werden, um oberflächliche Punkte auf Weichgewebe mit einem definierten Druck zu vermessen und damit die Reproduzierbarkeit zu erhöhen.
Fazit
Mit dem entwickelten haptischen Scansystem lässt sich ohne Zuhilfenahme weiterer Messmittel ein Oberschenkelstumpf umfassend abformen. Das Potenzial des Systems besteht vor allem in der Vermessung unter der Haut liegender Strukturen; es ermöglicht aber auch grobe Oberflächenscans und das „Zeichnen“ auf der Oberfläche. Das Scansystem liefert die Messdaten in einem einheitlichen Bezugssystem. Die Kenntnis der absoluten Positionen anatomischer Strukturen stellt einen deutlichen Informationszugewinn gegenüber einzeln gemessenen Parametern dar.
Da sich der Prozess stark an der Vorgehensweise bei der herkömmlichen Abformung orientiert, ist das System sehr intuitiv anwendbar, wie von Orthopädie-Technikern in Anwendungsuntersuchungen bestätigt wurde. Es verspricht einen beschleunigten Vermessungsprozess und verringert dadurch unter anderem die Patientenbelastung. Eine spezielle Schulung ist für die Anwendung nicht erforderlich; eine bereits vorhandene Erfahrung beim Ertasten anatomischer Strukturen ist direkt übertragbar. Zudem unterstützt die Software die Weitergabe von Expertise durch die Möglichkeit, eigene Abformprotokolle zu erstellen. Diese dokumentieren zugleich den Messablauf und dienen der Qualitätssicherung.
Im Gegensatz zum Ansatz, Schäfte anhand von MRT-Daten zu gestalten, lässt sich der haptische Abformprozess in den etablierten Versorgungsprozess integrieren. Zudem entstehen, abgesehen von der Investition in die Messtechnik, keine zusätzlichen Kosten. Auch wenn der aktuelle Prototyp softwareseitig auf die Anwendung in der Stumpfabformung optimiert ist, ist das System vielseitig einsetzbar.
Durch die umfassende Datenerfassung ermöglicht das System, mehr Informationen in die Schaftgestaltung einfließen zu lassen. Um diese zu nutzen, muss die im Herstellungsprozess genutzte Schaft-Design-Software angepasst werden. Wie sich der Zugewinn an Informationen auswirkt und ob die Genauigkeit – insbesondere der haptischen Oberflächen-Scans – ausreicht, kann erst anschließend untersucht werden.
Aktuell wird die Anwendersoftware nutzerzentriert überarbeitet und um optionale Module erweitert. Sofern ein optischer Scanner bereits vorhanden ist, kann dieser zukünftig in den Prozess eingebunden werden. Außerdem wird an der Integration einer Kraftmessung gearbeitet. Auch ohne die Erweiterungen stellt das System aufgrund der zuvor genannten Vorteile einen vielversprechenden Ansatz dar, der hoffentlich seinen Weg in die Praxis finden wird.
Finanzierung
Ein Demonstrator des haptischen Messsystems ist im ZIM-Projekt „ZweckDOT“, gefördert durch das BMWi, entstanden. Die Weiterentwicklung wird aktuell im Projekt „ADDcarbori“ aus Mitteln des Europäischen Fonds für regionale Entwicklung (EFRE) gefördert.
Für die Autoren:
Dipl.-Ing. Bettina Westebbe
Technische Universität Berlin
Fachgebiet Medizintechnik
Dovestraße 6
10587 Berlin
b.westebbe@tu-berlin.de
Begutachteter Beitrag/reviewed paper
Westebbe B, Reschop C, Wegener U, Kraft M. Entwicklung eines digitalen Abformprozesses auf der Basis eines haptischen Messsystems. Orthopädie Technik, 2018; 69 (5): 80–85
| Wiederholgenauigkeit Pointer | 0,18 ± 0,11 mm |
| Wiederholgenauigkeit Probanden | 1,11 ± 0,69 mm |
| Messfehler | 1,56 ± 0,81 mm |
| Oberfläche | 99,44 ± 0,56 % |
| Volumen | 100,12 ± 0,63 % |
| Mittlere Oberflächendistanz | 1,98 ± 0,42 mm |
| Maximale Oberflächendistanz | 9,22 ± 1,55 mm |
- Technologie und Funktionsweise des Prothesenkniegelenks Genium X4 — 13. Februar 2026
- Prothesenversorgung nach transhumeraler Osseointegration mit Pattern-Recognition-Steuerung – Fallbericht einer Systemumstellung — 11. Februar 2026
- iOrt – Entwicklung einer überwachenden Orthese mit neuartigem optischen Sensorsystem — 11. Februar 2026
- Ottobock Healthcare PLC. Service Fabrication. https://www.ottobock.co.uk/media/local-media/brochures/prosthetics/catalogues/service-fabrication-646k71-en-03–1301w.pdf (Zugriff am 12.02.2018)
- Schäfer M. Das Pohlig-Bionic-Socket-System (PBSS). Orthopädie Technik, 2014; 65 (5): 62–68
- Colombo G, Bertetti M, Bonacini D, Magrassi G. Reverse engineering and rapid prototyping techniques to innovate prosthesis socket design. In: Corner BD, Li P, Tocheri M (eds). Three-Dimensional Image Capture and Applications. VII. International Society for Optics and Photonics, 2006; (6056): 60560P
- NDI Europe GmbH. Aurora V3 User Guide with Window FG. 2017, Revision 3.
- Wilson E, Yaniv Z, Zhang H, Nafis C, Shen E, Shechter G, Cleary K. A hardware and software protocol for the evaluation of electromagnetic tracker accuracy in the clinical environment: a multi-center study. In: Cleary KR, Miga MI (eds). Medical Imaging 2007: Visualization and Image-Guided Procedures. International Society for Optics and Photonics, 2007; (6509): 65092T
- Raspberry Pi Foundation. Camera Module V2 – Raspberry Pi. https://www.raspberrypi.org/products/camera-module-v2/ (Zugriff am 09.02.2018)